Состояние пострадавшего компенсированное. Сознание сохранено, ясное, больной контактен, слегка заторможен. Систолическое артериальное давление (АД) превышает 90 мм ртутного столба, пульс учащен, 90-100 ударов в минуту. Прогноз благоприятный.
Шок II степени (субкомпенсированный)
Пострадавший заторможен, кожный покров бледен, тоны сердца приглушенны, пульс частый — до 140 ударов в минуту, слабого наполнения, максимальное АД снижено до 90-80 мм рт. ст. Дыхание поверхностное, учащенное, сознание сохранено. На вопросы пострадавший отвечает правильно, говорит медленно, тихим голосом. Прогноз серьёзный. Для спасения жизни требуется проведение противошоковых мероприятий.
Шок III степени (декомпенсированный)
Больной адинамичен, заторможен, на боль не реагирует, на вопросы отвечает односложно и крайне медленно или вовсе не отвечает, говорит глухим еле слышным шёпотом. Сознание спутанное или отсутствует вовсе. Кожа бледная, покрыта холодным потом, выражен акроцианоз. Тоны сердца глухие. Пульс нитевидный — 130—180 ударов в минуту, определяется только на крупных артериях (сонной, бедренной). Дыхание поверхностное, частое. Систолическое АД ниже 70 мм ртутного столба, центральное венозное давление (ЦВД) равно нулю или отрицательное. Наблюдается анурия (отсутствие мочи). Прогноз очень серьёзный.
Шок IV степени (необратимый)
Проявляется клинически как одно из терминальных состояний. Тоны сердца не выслушиваются, пострадавший без сознания, кожный покров серого цвета приобретает мраморный рисунок с застойными пятнами типа трупных (признак снижения кровенаполнения и застоя крови в мелких сосудах), губы синюшные, артериальное давление ниже 50 мм рт. ст., зачастую не определяется вовсе. Пульс едва ощутим на центральных артериях, анурия. Дыхание поверхностное, редкое (всхлипывающее, судорожное), едва заметное, зрачки расширены, рефлексов и реакций на болевое раздражение нет. Прогноз почти всегда неблагоприятный.
Ориентировочно тяжесть шока можно определить по индексу Альговера, то есть по отношению пульса к значению систолического АД. Нормальный индекс — 0,54; 1,0 — переходное состояние; 1,5 — тяжелый шок.
Контроль и оценка тяжести шока
Целями контроля, а также оценки тяжести и течения шока являются:
· выявить механизмы, вызывающие развитие шока;
· установить степень тяжести течения шока;
· проконтролировать эффективность лечения шока.
24.Выполнение основных реанимационных мероприятий:
Тройной прием п.Сафара
Алгоритм действия: 1. Запрокидывание головы: Для выпрямления дыхательных путей. - реаниматор одну руку кладет на лоб пострадавшего и давит ладонью до максимального запрокидывания головы назад, другой рукой поднимает сзади шею. 2. Выдвижение нижней челюсти вперед: Для профилактики западения языка.
- кончики пальцев помещайте под подбородок и поднимайте его так, чтобы верхние и нижние зубы находились в одной плоскости. Держите 1-ый палец ниже основания передних зубов, 2-м пальцем - за подбородочную область, 3-5 пальцами фиксируйте нижнюю челюсть. Оттесните нижнюю челюсть книзу, сместите кпереди. Ладонь другой руки продолжает находится на лбу пострадавшего. 3. Открытие рта: Для вдувания воздуха в дыхательные пути пострадавшего. Все эти приемы обеспечивают натяжение мышц дна полости рта, за счет чего язык фиксируется и не западает. При любом бессознательном состоянии, а тем более при клинической смерти, мышцы расслабляются и язык западает, перекрывая вход в гортань и препятствует вдуванию воздуха в легкие пострадавшего. Правило В. Искусственная вентиляция легких (ИВЛ).
2. Используется при наличии инородных тел в дыхательных путях.
Порядок действий при оказании помощи:
1. Необходимо встать за спиной пострадавшего (если он еще на ногах и не потерял сознания), обхватив его руками.
2. Сжать одну руку в кулак и той стороной, где большой палец, положить ее на живот пострадавшего в эпигастральную область.
3. Ладонь другой руки положить поверх кулака, быстрым толчком вверх кулак вдавливается в живот. Руки при этом нужно резко согнуть в локтях, но грудную клетку пострадавшего не сдавливать.
4. При необходимости прием повторить несколько раз, пока дыхательные пути не освободятся.
Не следует хлопать пострадавшего по спине – это может только ухудшить ситуацию. Если дыхательные пути освободились, у человека восстановится дыхание и появится нормальный цвет лица.
Если пострадавший без сознания:
Положить пострадавшего на спину. Сесть на бедра пострадавшего, лицом к голове. Положив одну руку на другую, поместить основание ладони нижней руки в эпигастральную область живота. Используя вес своего тела, энергично надавить на живот пострадавшего в направлении вверх к диафрагме. Голова пострадавшего не должна быть повернута в сторону. Повторить несколько раз, пока дыхательные пути не освободятся.
3. Техника выполнения: 1. С целью соблюдения инфекционной безопасности надеть перчатки. 2. Запрокинуть голову назад для обеспечения проходимости дыхательных путей и эффективности ИВЛ. 3. Открыть пациенту рот скрещенными пальцами или поднятием языка и нижней челюсти, или приемом «палец за зубами». 4. Ввести воздуховод в рот вогнутостью к нёбу и развернуть его на 180 градусов вогнутостью к языку, или с помощью шпателя отжать корень языка и ввести воздуховод под контролем зрения вогнутостью к языку. 5. Нос больного зажать двумя первыми пальцами, а вторыми пальцами придавить резиновый щиток воздуховода ко рту. Остальными пальцами обеих рук за углы нижней челюсти подтянуть подбородок вперед. 6. Проверить положение воздуховода (при правильном введении его вдох и выдох осуществляется беспрепятственно). 7. Начать ИВЛ: воздух ритмично вдувают в рот пострадавшему через мундштук воздуховода с частотой 10-20 раз в минуту. Последующий уход:после окончания ИВЛ поместить шпатель и перчатки в емкость с дезраствором. Возможные осложнения: 1. Пневмония. 2. Трахеобронхит. 3. Ателектаз. 4. Раздувание желудка. Примечания: 1.Ротоглоточный воздуховод вводят только в случае, если пострадавший находится в бессознательном состоянии, иначе возникнет рвота. 2.Введение воздуховода выпуклостью вниз (вогнутостью к нёбу) с последующим поворотом его на 180° нельзя делать у детей из-за риска повреждения мягких тканей.
Ивл методом «изо рта в рот»
Цель: Введение в легкие пострадавшего воздуха, выдыхаемого спасателем (реаниматором). Показание: клиническая смерть. - см. тройной прием П.Сафара; Алгоритм действия: - удерживайте голову пострадавшего в запрокинутом положении, надавливая ребром ладони одной руки на лоб; - зажимайте нос пострадавшего большим и указательным пальцами этой же руки; - надавите другой рукой на подбородок, открывается рот пострадавшего, положите на рот платок или салфетку; - делайте глубокий вдох, плотно и герметично охватывайте своими губами рот пострадавшего, через салфетку энергично выдувайте все содержимое своих легких в дыхательные пути пострадавшего, после чего отводит свою голову в сторону, при отнимании рта происходит пассивный выдох. При этом грудная клетка должна подняться. Следующий вдох пациенту можно сделать после того, как грудная клетка опустилась и приняла первоначальное положение.
Ивл методом «изо рта в нос»
- одной рукой, находящейся на лбу пациента, запрокидывайте голову назад, а другой, подтягивайте за подбородок, выдвигайте нижнюю челюсть вперед. При этом рот закрывается; - делайте глубокий вдох, губами охватывайте нос пострадавшего и производите выдох. ИВЛ у взрослых производят с частотой 12 вдохов в минуту, т.е. легкие пострадавшего нужно раздувать каждые 5 секунд до появления самостоятельного дыхания или приезда «скорой помощи» или появления признаков биологической смерти.
5. 1. Больной должен быть уложен на твердую ровную поверхность, освобожден от сдавливающей грудь и живот одежды.
2. Реанимирующий располагается слева от больного, накладывает ладонь левой руки на нижнюю треть грудины, на 2-3 см выше мечевидного отростка, перпендикулярно продольной оси тела.
3. Ладонь правой руки накладывают на тыльную поверхность левой в таком положении, что кисть упруго разогнута в лучезапястном суставе, а пальцы не касаются левой кисти и грудной клетки.
4. Нажатием обеих выпрямленных рук и тяжестью собственного тела прижимают грудину по направлению к позвоночнику на 4-5 см. Нажатие должно быть кратковременным (около 1/2 с), без удара, с частотой 60-80 раз в минуту.
5. У маленьких детей непрямой массаж сердца проводят одной рукой, а у новорожденных достаточно давления двух пальцев. Частота массажа у них должна составлять от 100 до 120 раз в минуту.
6. Признаки эффективности массажа сердца: а) хорошая пульсация во время массажа сердца на сонных артериях; б) сужение зрачков и появление реакции на свет; в) появление розовой окраски кожи; г) появление самостоятельного дыхания и сознания больного.
7. Массаж сердца, как правило, сочетается с искусственным дыханием. При этом независимо от количества человек, оказывающих помощь, соотношение числа дыханий и частоты надавливания на грудину должно составлять 2:15.
8. Возможные ошибки и осложнения. При недостаточном давлении на грудину непрямой массаж сердца неэффективен. При чрезмерном давлении могут быть переломы ребер и грудины с травмой плевры, перикарда, легких.
25. Использование кислородных ингаляторов и аппаратов ИВЛ разных типов. Определение показаний для ИВЛ
В экстренных ситуациях, когда тяжесть состояния больного или отсутствие необходимого оснащения делают невозможным его детальное обследование, показаниями к ИВЛ являются (Кассиль В.Л., 1987):
1. отсутствие самостоятельного дыхания (апноэ);
1. остро развившиеся нарушения ритма дыхания, патологические ритмы, дыхание агонального типа;
1. частота дыхания более 40 в минуту, если это не связано с гипертермией (температура тела выше 38,5°С) или выраженной неустраненной гиповолемией;
1. клинические признаки нарастающей гипоксемии со снижением PaO2 ниже 60 мм рт. ст., и/или гиперкапнии с повышением PaCO2, если они не исчезают после проведения консервативных мероприятий (обезболивания, восстановления проходимости дыхательных путей, кислородной терапии, ликвидации опасного для жизни уровня гиповолемии, грубых нарушений метаболизма) или проведения вспомогательной вентиляции легких «неинвазивным» способом
Медицинские показания для проведения ингаляции: в анестезии — кислород подаётся с наркозом, чтобы пациент мог дышать; отравление угарным или удушающим газом; заболевания дыхательных путей; кислородное голодание; инфаркт, инсульт; реанимация пострадавшего, искусственная вентиляция лёгких; в профилактических целях для кислородной терапии.
Минутный объём кислорода рассчитывают по формуле Дарбиняна: масса тела / 10 + 1. Если вес человека составляет 60 кг, тогда количество кислорода — 60 / 10 + 1 = 7 л/мин. Количество газа в баллоне рассчитывают по формуле: показания манометра * объём баллона. Если показания манометра 30, а объём 1,5 л, то в аппарате доступно 30 * 1,5 = 45 л.
Ингаляции делают как чистым кислородом, так и кислородно-воздушной смесью. В терапии используют газовую смесь с концентрацией кислорода 40-60%, длительность процедуры — до 20 мин.
26. Интерпретация результатов дополнительного обследования. (?)
27. Снятие ЭКГ, интерпретация результата (?)
Провода кабеля отведений присоединить к электродам на конечностях в следующем порядке в соответствии с общепринятой маркировкой входных проводов:
- красный – на правой руке,
- жёлтый – на левой руке,
- зелёный – на левой ноге,
- чёрный – на правой ноге.
Эти электроды дадут запись стандартных отведений ЭКГ, обозначаемых римскими цифрами: I, II, III; а так же усиленных от конечностей: aVR, aVL, aVF.
Расположить 6 грудных электродов в виде резиновых груш в определённых точках на груди пациента в межрёберных промежутках, обеспечить хороший контакт электродов с кожей (см. выше) и присоединить провода кабеля в соответствии с маркировкой следующим образом:
V1 – красный электрод – IV межреберье у правого края грудины,
V2 – жёлтый – IV межреберье у левого края грудины,
V3 – зелёный – в центре между V2 и V4,
V4 – коричневый – в V межреберье по средне-ключичной линии,
V5 - чёрный – по той же горизонтали по передне-подмышечной линии,
V6 – фиолетовый – по той же горизонтали по средне-подмышечной линии.
Эти электроды дадут запись однополюсных грудных отведений Вильсона.
ВЫПОЛНЕНИЕ ИССЛЕДОВАНИЯ:
1. включить электрокардиограф, нажав кнопку включения,
2. зарегистрировать калибровочный милливольт – контрольный импульс амплитудой 1мВ равный 10 мм,
3. произвести запись ЭКГ в 12 отведениях поочерёдно, в каждом отведении не менее 4 сердечных циклов (PQRST), при скорости движения бумаги 50 мм/сек, меньшую скорость 25 мм/сек использовать при нарушениях ритма,
4. запись ЭКГ осуществлять при спокойном неглубоком дыхании, отведение III записывается также при задержке дыхания на вдохе; при наличии помех запись можно производить при задержке дыхания; при резкой одышке у больного запись ЭКГ проводить в полусидящем положении,
5. во время записи пациент не должен касаться корпуса электрокардиографа, а оператору не следует одновременно касаться пациента и аппарата.
ЗАВЕРШЕНИЕ ИССЛЕДОВАНИЯ:
- отключить электрокардиограф,
- освободить пациента от электродов, разрешить ему встать и покинуть кабинет,
- на ЭКГ-плёнке записать ФИО пациента, возраст, дату исследования, при необходимости указать пол (муж.,жен.), если он не ясен из фамилии, обозначить на плёнке отведения,
- обработать электроды: замочить в 3% растворе перекиси водорода с добавлением 0,5%-ного моющего средства на 60 мин, промыть проточной питьевой водой и высушить,
- поверхность аппарата двукратно протереть 70% спиртом,
- использованные одноразовые салфетки замочить в дезинфицирующем растворе в соответствии с инструкцией и утилизировать,
- обработать руки социальным (бытовым) способом,
- произвести расшифровку ЭКГ, оформить протокол и заключение, зарегистрировать заключение в журнале, зарегистрировать больного в алфавитном журнале, ЭКГ поместить в архив, при необходимости выдать на руки лечащему доктору.
Алгоритм расшифровки ЭКГ
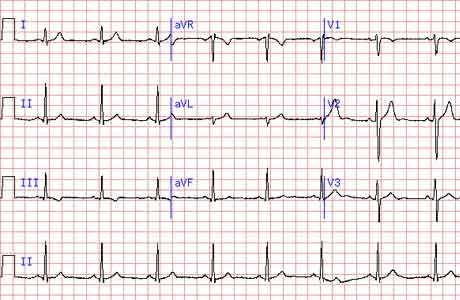
Существует схема расшифровки ЭКГ с последовательным изучением основных аспектов работы сердца:
§ синусовый ритм;
§ ЧСС;
§ регулярность ритма;
§ проводимость;
§ ЭОС;
§ анализ зубцов и интервалов.
Синусовый ритм – равномерный ритм сердцебиения, обусловленный появлением импульса в AV-узле с поэтапным сокращением миокарда. Наличие синусового ритма определяется при расшифровке ЭКГ по показателям зубца P.
Также в сердце находятся дополнительные источники возбуждения, регулирующие сердцебиение при нарушении AV-узла. Несинусовые ритмы проявляются на ЭКГ следующим образом:
§ Предсердный ритм – зубцы P находятся ниже изолинии;
§ АV-ритм – на электрокардиограмме P отсутствуют или идут после комплекса QRS;
§ Желудочковый ритм – в ЭКГ не наблюдается закономерности между зубцом P и комплексом QRS, при этом ЧСС не доходит до 40 ударов в минуту.
Когда возникновение электрического импульса регулируется несинусовыми ритмами, диагностируются следующие патологии:
§ Экстрасистолия – преждевременное сокращение желудочков или предсердий. Если на ЭКГ появляется внеочередной зубец P, а также при деформировании или изменении полярности диагностируется предсердная экстрасистолия. При узловой экстрасистолии P направлен вниз, отсутствует или находится между QRS и Т.
§ Пароксизмальная тахикардия (140-250 ударов в минуту) на ЭКГ может быть представлена в виде наложения зубца P на T, стоящего позади комплекса QRS во II и III стандартных отведениях, а также в виде расширенного QRS.
§ Трепетание (200-400 ударов в минуту) желудочков характеризуется высокими волнами с трудноразличимыми элементами, а при трепетании предсердий выделяется только комплекс QRS, а на месте зубца P присутствуют пилообразные волны.
§ Мерцание (350-700 ударов в минуту) на ЭКГ выражено в виде неоднородных волн.
Дата: 2019-12-10, просмотров: 382.