Акушерство и гинекология
Билет №1.
Антенатальная охрана плода.Влияние на плод лекарственных веществ,радиации и других вредных факторов(наркомании,алколизма,токсикомании).
Гестоз:водянка, беременных(классификация,клиника лечение).
Неотложная помощь при прервавшейся внематочной беременности.
Специфические вульвовагиниты.
Влияние вредных факторов на плод
Тератогенез - возникновение пороков развития под влиянием факторов внешней среды (тератогенных факторов) или в результате наследственных болезней.
Тератогенные факторы распространены достаточно широко. Исследования показали, что в течение беременности каждая женщина принимает в среднем 3,8 наименований каких-либо лекарственных средств. В быту и на работе беременные нередко контактируют с различными вредными веществами.
Лекарственные средства.
На основании рекомендаций FDA (Управление по контролю за качеством пищевых продуктов и лекарственных средств) выделяют следующие категории лекарственных средств в зависимости от их тератогенности:
а) Категория А. На основании контролируемых испытаний установлено, что лекарственные средства, входящие в эту группу, безвредны для плода как в I триместре, так и в поздние сроки беременности. Пример - хлорид калия.
б) Категория В. Экспериментальные исследования не выявили тератогенного действия, либо наблюдаемые у животных осложнения не обнаружены у детей ,матери которых принимали лекарственные средства, входящие в эту группу, в I триместре беременности. Пример - инсулин.
в) Категория С. У животных выявлено тератогенное действие препарата, контролируемых испытаний не проводилось, либо действие препарата не изучено. Пример - изониазид.
г) Категория D. Назначение препаратов, входящих в эту группу, сопряжено с некоторым риском для плода, однако польза от применения превосходит возможное побочное действие. Пример – диазепам.
д) Категория X. В связи с доказанным тератогенным действием (у животных и у человека) препараты, входящие в эту группу, противопоказаны беременным и в период, предшествующий наступлению беременности. Риск, связанный с приемом препарата, значительно превышает пользу от его применения. Пример - тетрациклины, изотретиноин (изомер витамина А или выокие дозы самого витамина А, более 8000 БД в сутки)).
Основные тератогенные лекарственные средства и химические вещества: метотрексат, андрогены, бусульфан, каптоприл, варфарин, циклофосфамид, диэтилстильбэстрол, фенитоин, эналаприл, этретинат, йодиды, карбонат лития, тиамазол, пеницилламин, изотретийоин, тетрациклины, талидомид, триметадион, вальпроевая кислота, фторхинолоны (ципрофлоксацин, офлоксацин), пириметамин (в исключительных случаях по абсолютным показаниям назначают только в III триместре); производные хлордифенкла, ртуть.
Безвредны для матери и плода: пенициллины, цефалоспорины, эритромицин (группа макролидов), клиндамицин, ванкомицин, изониазид (применяется для лечения активных форм туберкулеза, но профилактическое лечение беременным не назначают).
Неблагоприятного влияния не наблюдалось, однако действие препарата изучено недостаточно, поэтому беременным назначается в крайних случаях: имипенем, азитромицин (группа макролидов), азтреонам (группа монобактамов, действует на анаэробные грамотрицательные палочки), хлорамфеникол, препараты из группы аминогликозидов (гентамицин, канамицин, стрептомицин, амикацин, тобрамицин и др.) в связи с их ото- и нефротоксичностью, метронидазол (может оказывать канцерогенное действие на плод), рифампицин (есть сведения об аномалиях развития конечностей, в связи с этим более безопасным является этамбутол), относительные противопоказания во время беременности имеет зидовудин, применяемый для лечения ВИЧ-инфекции (канцерогенное и тератогенное действие его не изучено, но исследования показали, что он снижает риск трансплацентарной передачи ВИЧ).
Ионизирующее излучение.
Тератогенное влияние оказывают: радиоактивные осадки, лечение радиоактивным йодом, лучевая терапия.
1) Высокие дозы облучения.
Нарушения, возникающие при действии радиации, зависят от стадии внутриутробного развития в момент облучения и его дозы. Чаще всего возникают микроцефалия, умственная отсталость и задержка роста.
Степень воздействия на эмбрион зависит от срока беременности на момент воздействия:
а) Облучение в предимплантационный период, через 2-4 недели после оплодотворения, вызывает внутриутробную гибель плода (эмбриотоксический эффект) или плод развивается нормально;
б) Воздействие в период органогенеза, через 4-12 недель после оплодотворения, приводит к аномалиям развития, уродствам (тератогенный эффект): наиболее чувствительны мозг (микроцефалия, умственная отсталость), органы зрения (катаракта, микрофтальмия), система кроветворения, наблюдается задержка роста.
г) В период фетогенеза, через 12-16 недель после оплодотворения, наблюдается общая задержка развития плода, задержка умственного развития, возникновение типичных проявлений лучевой болезни, повышенная смертность. После 20 недель последствия такие же, как и при облучении в постнатальном периоде: облысение, поражение кожи и слизистых оболочек, угнетение красного мозга.
г) Генетические воздействия - генные мутации, хромосомные аберрации, которые передаются по наследству.
Доза до 0,25 Гр обычно не вызывает заметных отклонений в общем статусе облученных внутриутробно детей. При дозе 0,25 - 0,5 Гр могут возникать отдельные отклонения в составе крови. Доза 0,5 - 1 Гр обуславливает нерезко выраженные изменения в картине крови, нарушение функции нервной и других систем. Пороговой дозой для острого лучевого поражения принято считать однократное облучение в дозе 1 Гр.
2) Низкие дозы облучения.
Общая частота осложнений у беременных подвергшихся облучению низкими дозами выше, чем в контрольной группе
- Осложнения беременности: ранние и поздние гестозы, гипертония и гипотония беременных, увеличение частоты угрозы прерывания беременности, угрожающая внутриутробная гипоксия плода, увеличение количества патологических родов.
3) Радиоактивный йод.
Облучение радиоизотопами, введенными в организм матери для исследования внутренних органов, аналогично таковому при рентгенографии; однако, в дополнение к другим нежелательным эффектам радиации, может произойти задержка развития щитовидной железы. Во время беременности следует избегать проведения подобных исследований.
Поздние гестозы.
Поздний гестоз - синдром полиорганной и полисистемной функциональной недостаточности, развивающимся во время беременности. Характеризуется классической «триадой» симптомов: О - отеки, П - протеинурия, Г – гипертензия – ОПГ-гестоз.
Классификация.
1. По клиническим формам: водянка, нефропатия, преэклампсия, эклампсия.
2. Симптоматическая классификация: моносимптомные ОПГ-гестозы, полисимптомные ОПГ-гестозы, эклампсию угрожающую и эклампсию судорожную.
3. Патогенетическая классификация: ОПГ-гестоз на фоне других заболеваний; транзиторный ОПГ-гестоз; не классифицируемый ОПГ-гестоз; сопутствующие заболевания с ОПГ-симптомами, но без гестоза, те же заболевания в сочетании с ОПГ-гестозом и др.
4. 4 формы гестозов:
а) Моносимптомные гестозы: водянка, протеинурия и гипертензия беременных.
б) Полисимптомные гестозы - характеризуются наличием 2 или 3 кардинальных симптомов (ОП-, ОГ-, ПГ-, ОПГ-гестоз).
в) Преэклампсия.
г) Эклампсия.
5. По форме развития: а) чистые (при неосложненном соматическом анамнезе) и сочетанные (на фоне экстрагенитальной патологии); б) типичные (триада симптомов) и атипичные (моно- и бисимптомное течение, бессудорожная эклампсия).
Этиопатогенез. Плодное яйцо - этиологический фактор развития гестоза. Патогенез заболевания окончательно не выяснен. Существует около 30 теорий, пытающихся объяснить механизм развития этого симптомокомплекса. Ведущими звеньями патогенеза являются: генерализованная вазоконстрикция, гиповолемия, нарушение реологических свойств крови, повреждение эндотелия осудов, развитие синдрома ДВС. В настоящее время принято считать, что в развитии гестсза играют роль иммунологические факторы, связанные с развитием плодного яйца, генетическая предрасположенность, неправильное питание. Вследствие нарушения иммунологической адаптации плодного яйца не происходит достаточного расширения сосудов, сохраняется их высокая чувствительность к вазоконстриктивным воздействиям, что предрасполагает к снижению материнского кровотока и развитию гипоксии. Это вызывает повреждение эндотелия, вначале локальное, а затем и в органах мишенях: почках, головном мозге, печени. За счет повышения агрегационных свойств эритроцитов и тромбоцитов, гиперкоагуляции и гипервязкости крови, диссеминированного внутрисосудистого свертывания крови, прогрессирования вазоспазма формируется комплекс микроциркуляторных нарушений. На фоне развивающихся гипоксических изменений в тканях поражается ЦНС с расстройством функции, нарушается ферментативная функция печени. Возможно возникновение почечной и плацентарной недостаточности, что ведет к ухудшению доставки кислорода и других метаболитов к плоду.
1. О-гестоз - отек или водянка беременных - характеризуется возникновением отечности, имеющей стойкий характер.
Патогенез: Возникновение отеков связано с нарушением водно-солевого обмена и повышением проницаемости сосудов микроциркуляторного русла. Увеличение внеклеточного внесосудистого объема жидкости сопровождается снижением объема плазмы, вследствие чего отмечается повышение показателей гемоглобина и гематокрита, что ведет к снижению маточно-плацентарного кровообращения и приводит к хронической гипоксии плода.
Заболевание начинается во второй половине беременности, ближе к родам. Отеки вначале локализуются на голенях и стопах, затем могут распространяться на бедра, наружные половые органы, брюшную стенку, лицо, верхние конечности и, наконец, на все тело (анасарка). Выраженность их бывает различной. Нередко наблюдаются значительные отеки ног, одутловатость лица без видимого отека брюшной стенки. Выпот жидкости в серозные полости (брюшную, плевральную) обычно не происходит, она накапливается в тканях, преимущественно в подкожной клетчатке. Скопление жидкости в серозных полостях (гидроперикард, гидроторакс, асцит) бывает при тяжелых формах позднего гестоза. Обычно отеки развиваются постепенно, однако бывают случаи, когда они достигают больших размеров в течение очень короткого времени.
Общее состояние больных обычно не страдает. Иногда возникает легкая утомляемость, а при выраженных отеках могут появиться одышка, жажда, небольшая тахикардия.
Диагностика.
1. УЗИ – определяют наличие свободной жидкости в брюшной полости.
2. Анализ крови - повышенное содержание хлоридов, гипопротеинемия.
3. Определение прибавки массы тела - прибавка массы тела на протяжении всей беременности, превышающая на 5 кг физиологическую (12 кг), а также прибавка массы тела после 20 нед беременности более чем на 300-400 г в неделю, может свидетельствовать о развитии гестоза.
4. Сравнение суточного количества выделенной мочи с количеством выпитой жидкости и прибавлением массы тела беременной.
5. Проба Мак-Клюра-Олдрича - проводится для выявления скрытых отеков. В область предплечья внутрикожно вводится 0,2 мл изотонического раствора натрия хлорида, и отмечается время, за которое образовавшийся волдырь полностью рассасывается. В норме этот промежуток времени в среднем составляет 45-60 мин, при наличии отеков волдырь исчезает за 5-25 мин.
6. Пробой с кольцом - при появлении отеков подобранное кольцо будет надеваться с трудом или его вообще невозможно будет надеть.
7. Увеличение окружности голеностопного сустава более чем на 1 см в течение недели либо увеличение окружности голени на 8-10 % к исходной величине.
Дифференциальную диагностику проводят с отеками сердечного и почечного происхождения.
Лечение. Лечение проводят в амбулаторных условиях, при отсутствии эффекта показана госпитализация. Необходим полный отказ от курения и употребления алкоголя.
1. Диетический режим: ограничение жидкости до 800-1000 мл в сутки и поваренной соли до 3-5 г, включение в рацион полноценных белков (мясо, рыба, творог и др.), употребление фруктов и овощей, разгрузочные дни (яблочные, творожные) один раз в неделю.
Важно устранить неблагоприятные факторы, которые воздействуют на организм беременной на производстве и дома.
2. Седативная, спазмолитическая, десенсибилизирующая терапия.
3. Применение диуретических средств не рекомендуется, т.к. они еще больше уменьшают объем плазмы и потерю электролитов.
Кандидозный вульвовагинит.
Переходу условно - патогенных грибов рода Candida в паразитическую форму выживания способствует множество факторов, эндокринные заболевания - сахарный диабет, ожирение; недостаточность системы иммунитета, применение антибиотиков, кортикостероидов, дефицит железа в организме, оперативные вмешательства и т.д.
У девочек кандидозная инфекция урогенитального тракта может проявляться кандидозным вульвовагинитом, катарально-мембранным вагинитом, кандидозным уретритом. У половины пациенток поражение половых органов сочетается с микотическим стоматитом, выявляется «географический язык». При кандидозном вульвовагините пациентки жалуются на зуд, жжение, болезненность вульвы. При осмотре отмечается гиперемия малых и больших половых губ, клитора, гименального кольца с творожистыми пленками, эрозиями, мацерацией. Из-за выраженного зуда могут наблюдаться экскориации, при длительном течении процесса - лихенизация и мокнутие. При катарально-мембранном вагините на стенках влагалища обнаруживаются эрозии с легко травмируемым дном ( возникает кровотечение при соприкосновении с инструментами ),
покрытые творожистыми пленками. В заднем своде влагалища обнаруживается творожистое или сметанообразное отделяемое. Кандидозный уретрит характеризуется гиперемией и отеком губок уретры, сметаноподобным отделяемым из уретры. С наружных половых органов процесс может переходить на паховые складки и область заднего прохода. На гладкой коже очаги поражения имеют полициклические очертания, блестящие, ярко - красного цвета с беловатым налетом на поверхности; в глубине складок возникают трещины, мацерация. В результате сенсибилизации к грибковой инфекции могут возникать вторичные аллергические высыпания - микиды, напоминающие высыпание при острой или подострой экземе.
Диагностика кандидозноговульвовагинита включает: микроскопическое исследование патологического материала (при окраске мазков по Граму дрожжеподобные грибы окрашиваются в темно - фиолетовый цвет, по Романовскому - Гимза - в розовато - фиолетовый цвет), культуральное исследование, РСК с дрожжевыми антигенами.
Лечение кандидозноговульвовагинита включает в себя исключение факторов, провоцирующих рост грибов, местное лечение и системную терапию противогрибковыми препаратами при торпидности заболевания к местному лечению и распространенных формах,
Местно применяют 5% раствор бикарбоната натрия, 3% раствор перекиси водорода, 1 -2% растворы анилиновых красителей. Перечисленные растворы вводят во влагалище при помощи резинового катетера. Девочкам старшего возраста рекомендуются вагинальные таблетки: пимафуцин по 1 вагинальной таблетке на ночь в течение 20 дней или по 1 таблетке 2 раза в день в течение 10 дней; гино - певарил - 50 по 1 таблетке на ночь в течение 2 недель или гино - певарил - 150 по 1 таблетке в течение 3 дней и кремы «Клотримазол», «Пимафуцин», «Гино - певарил» по 5 г 1 - 2 раза в день в течение 6-10 дней. Для системного лечения кандидозных вульвовагинитов применяют дифлюкан по 50-150 мг (в зависимости от возраста и массы тела) однократно или низорал по 200 мг длительно под контролем функции печени и почек.
Герпетические вульвовагиниты у девочек могут одновременно протекать с герпетическими гингивостоматитами. Инфекция передается от лиц, ухаживающих за ребенком (родители, обслуживающий персонал детских учреждений) или путем инокуляции вируса из других очагов поражения. Отмечаются жалобы на выраженную болезненность, зуд и жжение в области вульвы. На вульве, а иногда на стенках влагалища наблюдаются мелкие сгруппированные пузырьки на эритематозном основании. Через 5-7 дней пузырьки вскрываются с образованием эрозий с полициклическими очертаниями или подсыхают с образованием серозных корочек. Перед появлением высыпаний за 2 - 3 дня может наблюдаться изменение общего состояния - повышение температуры тела, слабость, тошнота, увеличиваются паховые лимфатические узлы, при пальпации они болезненны.
Диагностика герпетических вульвовагинитов трудности не представляет при классическом течении заболевания. При атипичных формах решающее значение в диагностике имеют культуральные вирусологические методы исследования, ПЦР (полимеразная цепная реакция), ИФА.
Лечение включает применение в продромальном периоде противогерпетических мазей: риодоксоловой, Вира -МП и т.д. Противовирусный препарат ацикловир - перорально применяют в течение 5-7 дней в возрастных дозировках.
Гонорейные вульвовагиниты у девочек . Многослойный плоский эпителий, как правило, не подвергается инфицированию гонококками. Развитие гонорейного кольпита возникает при беременности, когда разрыхлен эпителий влагалища; а также у детей до полового созревания и женщин с менопаузой, у которых неполноценность эпителия влагалища связана с эндокринными особенностями.
Клиническая картина гонорейного вульвовагинита у характеризуется резко выраженной гиперемией и отеком больших и малых половых губ, обильным слизисто -гнойным отделяемым иногда с примесью крови. При подострой и торпидной форме выделения незначительны, гиперемия вульвы и влагалища незначительна.
При хроническом процессе клинические проявления гонорейного вульвовагинита практически не отличаются от неспецифических вульвовагинитов, и характеризуются скудной клинической и симптоматикой.
Карышева К.А. выделила следующие признаки хронической гонореи у девочек:
· Симптом старческой вульвы (дряблость и сморщенность кожи больших половых губ в результате хронического воспаления и атрофии поверхностных слоев эпителия;
· Очаговое воспаление слизистой преддверия влагалища в области нимфогенитальной бороздки, устьев выводных протоков больших желез преддверия влагалища;
· Гиперемия области наружного отверстия уретры, воспаление параректального венозного сплетения в области промежности (венозный узелок Карышевой);
· Очаговые воспаления слизистой влагалища с точечными кровоизлияниями в ней;
· Гиперемия в области наружного зева шейки матки и гнойное отделяемое из цервикального канала в виде капли.
У детей с гонорейной инфекцией может наблюдаться анемия, эозинофилия, лейкоцитоз.
Диагностика гонорейного вульвовагинита включает бактериоскопическое или бактериологическое обнаружение возбудителя в отделяемом из влагалища. При торпидной форме и хронической гонорее применяется химическая провокация независимо от возраста путем смазывания влагалища, прямой кишки 1% раствором Люголя, а уретры 0,5 - 1% раствором нитрата серебра. Провокация гоновакциной применяется после трех лет в дозах 150 - 200 млн. микробных тел с последующим забором материала из влагалища, уретры и прямой кишки в течение трех дней. После наступления половой зрелости биологической провокацией служат месячные.
Лечение. Перед назначением антибиотиков необходимо определить чувствительность к ним гонококков. Основным средством остаются препараты пенициллина. При острой гонорее на курс лечения составляет 3,4 млн ЕД бензилпенициллина (6 раз в сутки равными дозами в зависимости от возраста по 50. 000 - 200. 000 ЕД), при хронической гонорее - на курс лечения 4,2 — 6,8 млн ЕД. В случае отсутствия эффекта от проводимой терапии применяются сульфаниламидные препараты, левомицетин. Вакцинотерапия гоновакциной проводится с трехлетного возраста в виде 4-8 внутримышечных инъекций с интервалом 2 - 4 дня (под контролем общего состояния), начиная с 50 - 100 млн. микробных тел и повышая последующую дозу в 1,5 раза от предыдущей. Максимальная доза для детей 500 млн. микробных тел. Местно применяют сидячие ванночки с раствором ромашки, слабые растворы перманганата калия (1:20 000) при отсутствии острых проявлений.
Лечение следует проводить в стационарных условиях. Контроль излеченности школьницам можно проводить амбулаторно, девочкам дошкольного возраста стационарно.
Трихомонадные вульвовагиниты у девочек делятся на свежие (острый, подострый и торпидный), давностью инфекции до 2-х месяцев и хронические - свыше 2х месяцев. Выделяют трихомонадоносительсво, когда при наличии возбудителя отсутствуют какие-либо клинические проявления. Клиническая картина трихомонадного уретрита характеризуется гиперемией вульвы, иногда бедер и паховых складок. Отделяемое влагалища жидкое, гнойное, пенистое. Пациентки жалуются на зуд и жжение. При хроническом течении процесса развивается эрозивный или фолликулярный кольпит.
Диагностика трихомониаза должна проводится многократно, поскольку однократное отсутствие возбудителя не исключает инфицированности. Применяются исследования нативных и окрашенных препаратов, культуральные исследования показаны в сомнительных случаях и для контроля излеченности.
Лечение трихомонадной инфекции проводят метронидазолом. Девочкам в возрасте 1-5 лет назначают по 1/3 таблетки (0, 083 г) 2 - 3 раза в день в течение 10 дней; 6-10 лет по 1/2 таблетки (0,125 г) 2 - 3 раза в день; 11-15 лет по 0,25 - 2 раза в день в течении 10 дней. Для лечения заболевания также применяют макмирор, тиберал, нитазол. Местно - вагинальные свечи нитазола в течение 15 дней, для детей младшего возраста - крем Пимафуцин (обладает противогрибковой и противотрихомонадной активностью).
Хламидийные вульвовагиниты характеризуются незначительными поражениями вульвы, однако чаще чем при неспецифических вульвовагинитах наблюдаются цервициты с петехиальными кровоизлияниями на шейке матки. При остром течении отмечатся умеренная гиперемия наружных половых органов, болезненность вульвы, слизистые или слизисто - гнойные выделения из влагалища. При заборе материала и обследовании при помощи медицинских инструментов отмечается повышенная ранимость оболочек с возникновением кровоточивости. В мазках лейкоцитов обнаруживается немного, а в крови определяется незначительное повышение палочкоядерных нейтрофилов при отсутствии лейкоцитоза. При подостром и хроническом течении клинические проявления крайне скудны. Хламидийные вульвагиниты характеризуются длительным и торпидным течением.
Диагностика. Материал для исследования проводится специальными палочками с дак-роновыми тампонами для забора эпителиальных клеток со стенок влагалища, уретры, прямой кишки. Золотой стандарт обнаружения хламидий - посев на клетки Мак - Коя. В практике применяется окрашивание материала по Романовскому — Гимзе и Папаниколау, прямая реакция иммунофлюоресценции (ПИФ) и иммуноферментный анализ для обнаружения антигенов хламидий (ИФА), полимеразная цепная реакция (ПЦР). Лечение Назначение препаратов тетрациклинового ряда противопоказано детям до 12 лет, хинолонов до 18 лет. Эритромицин назначается в дозе 50 мг/кг в сутки на 4 приема а течение 10-14 дней, тетрациклин детям старше 12 лет 20 - 25 мг/кг в течение 14 дней, доксициклин применяется у детей старше 12 лет в дозе взрослых в течение 7 -14 дней. По клиническим показаниям могут применяться; метилурацил, витамины группы В, стекловидное тело в терапевтических дозах.
Дифференциальная диагностика вульвовагинитов зависит от установленного этиологического агента(ов). Нередко поражение половых органов связано с многоформной экссудативной эритемой.
Профилактика вульвовагинитов включает санацию хронических очагов инфекции, лечение сопутствующих заболеваний, исключение вредных привычек, гигиеническое воспитание девочки, рациональное питание, контроль заболеваемости среди взрослого населения.
Билет №2.
1. Ведение беременности и родов у женщин, страдающих заболеваниями сердечно-сосудистой системы (врожденные и приобретенные пороки сердца).
Течение беременности.
· Влияние беременности на пороки сердца. Во время беременности обострение ревматического процесса. Критические периоды обострения ревматизма соответствуют первым 14 нед. и затем 20 -32-й неделям беременности, а также в послеродовом периоде.
· Недостаточность кровообращения у женщин с пороками сердца может осложнять течение беременности в конце II триместра, во время родов и в первые 2 нед. послеродового периода. Эти периоды принято считать критическими. Однако возможность развития декомпенсации сердечной деятельности сохраняется в течение первого года жизни после родов. Развитие недостаточности кровообращения связано не только с характером порока сердца, но и с длительностью его существования и возрастом женщины.
· Факторами, приводящие к декомпенсации сердечной деятельности: 1) нерациональный образ жизни женщины; 2) развитие позднего гестоза; 3) активация ревматического процесса; 4) наличие и обострение хронических очагов инфекции; 5) острые инфекционные (особенно вирусные) заболевания; 6) отсутствие регулярного наблюдения во время беременности акушером и терапевтом-кардиологом; 7) отсутствие достаточного обезболивания и неправильное ведение родов.
· Осложнения: 1) развитие позднего токсикоза; 2) преждевременные роды; 3) внутриутробная гипоксия и гипотрофия плода; 4) внутриутробное инфицирование плода; 5) прогрессирование сердечной недостаточности после родов.
· Ведение беременности и родов.
· Больных с пороками сердца в течение беременности необходимо помещать в стационар не менее 3 раз.
1) В сроке беременности до 12 недель госпитализируются в отделение патологии беременности специализированного стационара.
· Цель: обследование, составление плана наблюдения, решение вопроса о пролонгировании или прерывании беременности на основании определения степени риска неблагоприятного исхода беременности.
I степень - беременность при пороке сердца без выраженных признаков сердечной недостаточности и обострения ревматического процесса.
II степень - при пороке сердца с начальными симптомами сердечной недостаточности (одышка, тахикардия), IА степень активности ревматизма.
III степень - при декомпенсированном пороке сердца с преобладанием правожелудочковой недостаточности, IIА степень ревматического процесса, недавно возникшая мерцательная аритмия, II стадии легочной гипертензии.
IV степень - при декомпенсированном пороке с левожелудочковой и тотальной недостаточностью, III степень ревматического процесса, III стадия легочной гипертензии.
· Беременность допустима при I и II степенях риска и противопоказана при III и IV степенях.
2) В сроке беременности 28-32 недели - период наибольших гемодинамических нагрузок.
· Цель: обследование и профилактическое лечение.
3) За 2 недели до родов.
· Цель: составление плана родоразрешения, подготовка к родам.
Экстренная госпитализация осуществляется по показаниям в любые сроки беременности.
· Родоразрешение.
· 1. Родоразрешение через естественные родовые пути. При ведении родов через естественные родовые пути необходимо периодически использовать кардиальные средства и ингаляцию кислорода; проводить адекватное обезболивание; при необходимости осуществлять регуляцию родовой деятельности, не допуская затяжных, быстрых или стремительных родов; производить раннее вскрытие плодного пузыря; укорачивать период изгнания; проведить профилактику гипоксии плода; проводить профилактику кровотечения в последовом и раннем послеродовом периодах. У женщин с митральным стенозом, с недостаточностью кровообращения, с эндокардитом, с явлениями декомпенсации при предыдущих родах возможно наложение акушерских щипцов, что укорачивает период изгнания. В остальных случаях II период укорачивается в результате выполнения перинеотомии.
· 2. Кесарево сечения. Показания: а) акушерские: узкий таз, возраст старше 28 лет, патология плаценты, крупный плод, гипоксия плода, неправильное положение плода, тяжелая степень гестоза; б) кардиальные: искусственные клапаны сердца, рестеноз, реканализация, травматическая недостаточность после операции, активный ревматизм, коарктация аорты.
· 3. Досрочное родоразрешение (до 37 нед). Показания: отсутствие эффекта от комплексной кардиальной терапии в течение 12-14 дней, нрастание стойкой легочной гипертензии, стабилизация гемодинамических показателей после отека легких и тромбоэмболии, активность ревматического процесса, неблагополучие плода и другие акушерские показания.
· План родоразрешения составляется кардиологом, акушером, реаниматологом.
· Вопрос о кормлении грудью решается индивидуально. При признаках нарушения кровообращения IIA и тем более IIБ кормление грудью противопоказано.
ПОДГОТОВКА К ИСКУССТВЕННОМУ ПРЕРЫВАНИЮ БЕРЕМЕННОСТИ
Перед прерыванием беременности проводят предварительное амбулаторное обследование:
· сбор анамнестических данных;
· бимануальное исследование с осмотром шейки матки в зеркалах;
· определение степени чистоты влагалища;
· клинический анализ крови; общий анализ мочи; определение группы крови и резусфактора; исследование крови на ВИЧинфекцию, сифилис, гепатиты В и С; анализ свёртывающей системы крови (по показаниям);
· УЗИ органов малого таза;
· осмотр терапевтом. При необходимости назначают консультации у других специалистов.
· МЕДИКАМЕНТОЗНЫЙ АБОРТ
Одним из безопасных методов искусственного прерывания беременности ранних сроков как альтернатива хирургическому вмешательству является медикаментозный аборт. В Российской Федерации использование этого метода разрешено в сроки до 6 нед беременности (продолжительность аменореи 42 дня). С этой целью используют антипрогестины (мифепристон©) в сочетании с простагландинами (мизопростол). Однократно пациентка принимает 600 мг мифепристона© внутрь (3 таблетки), а через 36–48 ч назначают мизопростол 400–800 мкг внутрь. Эффективность метода, по данным ВОЗ и российских исследований, составляет 95–98%. После прерывания беременности обязателен ультразвуковой контроль.
· МИНИ–АБОРТ
В I триместре до 5 нед беременности для удаления плодного яйца из полости матки выполняют мини–аборт (вакуум– аспирацию). Используют электрический насос и канюли диаметром от 5 до 12 мм из гибкого ригидного пластика или металла. Эффективность метода составляет 99,8%. После прерывания беременности проводят ультразвуковой контроль.
· МЕДИЦИНСКИЙ АБОРТ
Удаление плодного яйца в сроки 6–12 нед производят путём выскабливания стенок полости матки (дилатация шейки матки и кюретаж) в условиях гинекологического стационара.
ПОДГОТОВКА К ОПЕРАЦИИ
Накануне плановой операции женщина принимает душ, ей ставят очистительную клизму, сбривают волосы с наружных половых органов. В день операции и накануне вечером запрещают принимать пищу. Если аборт предполагают проводить под наркозом, женщину осматривает анестезиолог. Перед операцией необходимо опорожнить мочевой пузырь и кишечник. Для предупреждения возможных осложнений в раннем послеоперационном периоде рекомендуется профилактический приём доксициклина: 100 мг за 1 ч до операции и 200 мг после хирургического вмешательства.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Наркоз внутривенный, масочный.
ТЕХНИКА ОПЕРАЦИИ
Медицинский аборт выполняют в малой операционной в положении женщины на гинекологическом кресле. Набор инструментов включает влагалищные зеркала, пулевые щипцы, маточный зонд, комплект расширителей Гегара № 4–12, кюретки № 6, 4, 2, щипцы для удаления плодного яйца (абортцанг), пинцет (или корнцанг), стерильный материал.
Последовательность действий при операции.
1. Проводят двуручное влагалищноабдоминальное исследование для определения величины матки, её положения в малом тазу и для исключения противопоказаний к операции.
2. Обрабатывают наружные половые органы, влагалище и шейку матки раствором йодоната или другим антисептиком.
3. Вводят зеркала во влагалище.
4. Берут шейку матки пулевыми щипцами за переднюю губу. Переднее зеркало удаляют, заднее передают ассистенту, сидящему слева. Для выпрямления шеечного канала шейку подтягивают книзу и кзади (при положении матки в anteflexio) или кпереди (при положении матки в retroflexio).
5. Вводят в полость матки маточный зонд для уточнения положения матки и измерения длины её полости. Кривизна маточного зонда и глубина его введения определяют направление введения расширителей Гегара до № 11–12.
6. Вводят расширители Гегара последовательно несколько дальше внутреннего зева. Введение расширителей способствует растяжению мышцы шейки матки. Попытка фиксированного введения расширителей может привести к разрывам и перфорации шейки и тела матки. Каждый расширитель удерживают тремя пальцами с тем, чтобы с большой осторожностью пройти внутренний зев и прекратить движение расширителя сразу же после преодоления сопротивления зева. Если возникает трудность при введении расширителя последующего номера, возвращаются к предыдущему, захватывают пулевыми щипцами заднюю губу шейки матки и удерживают расширитель в шейке матки в течение некоторого времени.
7. Удаляют плодное яйцо с помощью кюреток и абортцанга. Абортцангом удаляют части плодного яйца. Выскабливание начинают тупой кюреткой № 6, затем по мере сокращения матки и уменьшения её размеров используют более острые кюретки меньшего размера. Кюретку осторожно вводят до дна матки и движениями по направлению к внутреннему зеву последовательно по передней, правой, задней и левой стенкам отделяют плодное яйцо от его ложа. Одновременно отделяют и удаляют оболочки. Проверив острой кюреткой область трубных углов, операцию заканчивают.
В случае полного удаления плодного яйца при выскабливании ощущают хруст, матка хорошо сокращается, кровотечение останавливается. Средняя кровопотеря при прерывании беременности при сроке 6–9 нед составляет около 150 мл.
Полноту опорожнения матки от элементов плодного яйца целесообразно контролировать с помощью УЗИ (особенно у нерожавших).
После искусственного прерывания беременности женщин с резусотрицательной кровью иммунизируют иммуноглобулином человека антирезус Rho (D).
Длительность пребывания в лечебном учреждении после аборта определяют индивидуально в зависимости от состояния здоровья женщины.
ОСЛОЖНЕНИЯ
ОСЛОЖНЕНИЯ АБОРТА
· Гипотония матки с кровотечением.
· Неполное удаление плодного яйца после выскабливания.
· Перфорация матки.
· Разрыв шейки матки.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
· После аборта желательна консультация врача по поводу подбора средств контрацепции.
· Необходимо отказаться от приёма ванны (лучше душ), купания в бассейнах и открытых водоемах в течение первых 14 дней.
· Тщательно соблюдать гигиену половых органов, ежедневно подмываться.
· Необходимо соблюдение полового покоя в течение 21 дня для профилактики возможного заноса инфекции в матку, которая после аборта представляет собой большую открытую рану. Половую жизнь следует начинать после первой менструации, которая придёт после аборта.
· Следует регулярно опорожнять мочевой пузырь и кишечник для лучшего сокращения матки.
· В течение недели после аборта ежедневно измерять температуру тела, избегать переохлаждений, тяжелой физической нагрузки.
· Необходимо срочно обратиться к гинекологу в случае подъёма температуры, появления болей над лоном или в нижних отделах живота, кровянистых выделений из половых путей.
· Необходимо срочно обратиться к гинекологу, если менструация пришла раньше или не пришла в ожидаемый срок. Сроки менструации до и после аборта одинаковые.
БИЛЕТ № 3
Современная контрацепция.
ЭПИДЕМИОЛОГИЯ
Частота возникновения тазовых предлежаний варьирует в пределах 2,7–5,4%
КЛАССИФИКАЦИЯ
Различают
· чистое ягодичное предлежание (рис. 52-10),
· смешанное ягодичное предлежание (рис. 52-11),
· а также ножные предлежания (полное и неполное).
· В редких случаях возникает разновидность ножного предлежания —коленное предлежание.
Наиболее часто встречается чисто ягодичное предлежание (63,2–68%), реже — смешанное ягодичное (20,6–23,4%) и ножное (11,4–13,4%). Нередко в родах происходит переход одного типа тазового предлежания в другой. Полное и неполное тазовое может перейти в полное ножное в трети случаев, что ухудшает прогноз и служит показанием для КС.
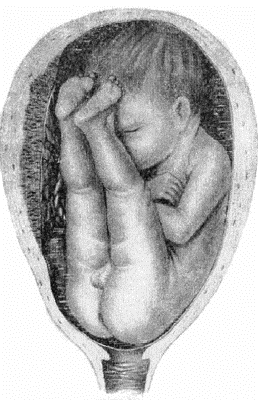
Рис. 52-10. Неполное (чистое) ягодичное предлежание.
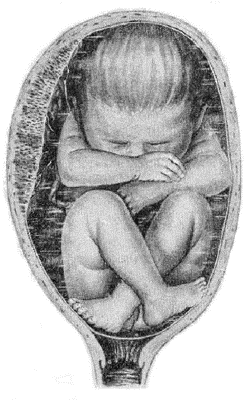
Рис. 52-11. Смешанное (ягодично-ножное, полное) ягодичное предлежание: предлежат ягодицы и обе ножки.
Чистое ягодичное предлежание чаще отмечают у первородящих, смешанное ягодичное и ножное — уповторнородящих женщин. Тазовое предлежание у повторнородящих возникает примерно в 2 раза чаще, чем упервородящих.
ВЕДЕНИЕ РОДОВ
Тактика ведения самопроизвольных родов:
·I период родов:
- мониторный контроль состояния плода, сократительной деятельности матки;
- ведение партограммы;
- своевременное обезболивание и введение спазмолитических препаратов;
- своевременная диагностика осложнений, их коррекция и определение дальнейшей тактики.
·II период родов:
- мониторный контроль;
- вутривенное введение утеротонических средств для профилактики слабости потуг;
- внутривенное введение спазмолитиков;
- рассечение промежности;
- ручное пособие в зависимости от типа тазового предлежания.
После прорезывания ягодиц приступают к оказанию ручного акушерского пособия по Цовьянову. Метод применяют при родах в чистом ягодичном предлежании. В основе пособия по Цовьянову лежит сохранение нормального членорасположения плода, что предупреждает развитие таких серьёзных осложнений, как запрокидывание ручек и
разгибание головки. Нормальное членорасположение достигают тем, что ножки при рождении плода прижимают ктуловищу, не давая тем самым им родиться раньше времени. Кроме того, ножки плода прижимают к грудискрещённые ручки, что предупреждает их запрокидывание. Поскольку на уровне грудной клетки объём туловищавместе со скрещенными ручками и ножками больше, чем объём головки, последняя рождается без затруднений.
При прорезывании ягодиц их захватывают обеими руками так, чтобы большие пальцы легли на прижатые к животубёдра плода, а остальные пальцы — на поверхности крестца. Благодаря такому расположению рук удобноспособствовать физиологическому течению механизма родов — движению рождающегося туловища вверх, по осиродового канала (рис. 52-13, а).
По мере рождения туловища плода врач, держа руки у вульварного кольца, придерживает корпус плода, осторожно прижимая большими пальцами вытянутые ножки к животу, а остальные пальцы перемещая по спинке. Следует стремиться к тому, чтобы ножки плода не выпали раньше, чем родится плечевой пояс (рис. 52-13, б).
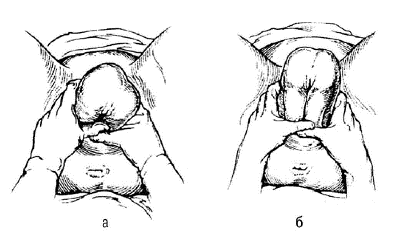
Рис. 52-13. Ручное пособие по Цовьянову при чистом ягодичном предлежании.
а — захватывание туловища плода; б — по мере рождения туловище пропускают между руками.
Следующая после прорезывания ягодиц потуга обычно приводит к быстрому рождению плода до пупочного кольца, а затем и до нижних углов лопаток. В это время поперечник плода переходит в один из косых размеров, а к моменту рождения плечевого пояса — в прямой размер выхода. Ягодицы плода необходимо направлять в этот момент несколько на себя, чтобы облегчить рождение передней ручки. В момент рождения задней ручки плод приподнимают.
Одновременно с рождением задней ручки выпадают ножки плода, из половой щели прорезывается подбородок. Для последующего рождения головки по методу Цовьянова туловище плода приподнимают вверх и постепенноукладывают на живот роженицы.
Рождение головки по Брахту напоминает метод Цовьянова. Дополнительно ассистент производит умеренноедавление на головку плода, чтобы исключить её разгибание.
При затруднённом рождении головка плода может быть выведена по методу Морисо–Левре (рис. 52-14).
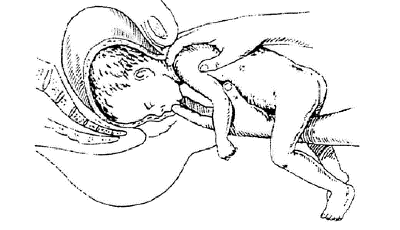
Рис. 52-14. Рождение головки по методу Морисо-Левре.
При смешанном ягодичном предлежании ручное пособие оказывают с момента появления из половой щели нижних углов лопаток. Далее выполняют классическое ручное пособие при тазовых предлежаниях (освобождение плечевого пояса и освобождение последующей головки плода).
При ножных предлежаниях ножки не расширяют родовые пути настолько, чтобы по ним беспрепятственно прошлиплечевой пояс и головка плода, поэтому высок риск возникновения таких осложнений, как запрокидывание ручек,разгибание головки и ущемление плода в маточном зеве. Единственный способ предотвращения этих осложнений — достижение полного открытия шейки матки к моменту изгнания плечевого пояса и головки. Для этого необходимо задержать рождение ножек до полного открытия шейки матки. С этой целью применяют метод, предложенный Цовьяновым.
Пособие выполняют следующим способом: стерильной салфеткой покрывают наружные половые органы роженицы и ладонной поверхностью правой руки противодействуют преждевременному выпадению ножек из влагалища. В результате плод во влагалище «садится на корточки» и ножное предлежание переходит в смешанное ягодичное предлежание. Происходит сильное раздражение тазового сплетения, в результате чего усиливаются схватки и потуги (рис. 52-15).
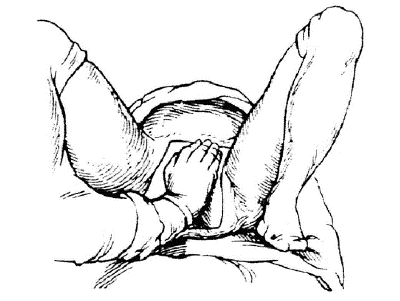
Рис. 52-15. Ручное пособие по методу Цовьянова при ножных предлежаниях.
После полного раскрытия маточного зева прекращают оказание ручного пособия, роды ведут как при чистомягодичном предлежании.
Классическое ручное пособие при тазовых предлежаниях (освобождение плечевого пояса и последующей головки) оказывают после рождения туловища до нижних углов лопаток при нарушении физиологического членорасположения плода. Операцию экстракции плода за тазовый конец при наличии условий целесообразно заменить абдоминальным родоразрешением из-за высокого риска травмы матери и плода.
Современная контрацепция.
Современные методы контрацепции:
1. Внутриматочная контрацепция (ВМС или ВМК) - это достаточно надежный способ контрацепции, но инвазивный метод, который провоцирует и поддерживает инфекцию половой сферы. В настоящее время создано более 50 видов ВМС. Выделяют нейтральные, или инертные ВМС и медикаментозные (содержащие медь, золото, прогестерон). В настоящее время широко используется качественно новое внутриматочное гормональное средство – система «Мирена», содержащая левоноргестрела (52г).
ВМС считают оптимальным методом контрацепции для рожавших женщин, имеющих одного полового партнера. Применение ВК у молодых не рожавших женщин нежелательно.
Механизмы действия ВМС обоснованы в нескольких теориях:
· Абортивная
· Теория ускоренной перистальтики труб
· Лютеолитический эффект
· Асептическое воспаление
· Сперматотоксическое действие
· Энзимные нарушения в эндометрии
Преимущества: высокая эффективность (индекс Перля составляет 0,3 - 0,8 %)
Абсолютные противопоказания к введению ВМС:
1) острые и подострые воспалительные процессы женских половых органов;
2) беременность;
3) подростковый период;
4) отсутствие родов в анамнезе;
5) рак эндометрия;
6) не диагностированные маточные кровотечения.
Относительные противопоказания к введению ВМС:
1) миома матки,
2) эндометриоз,
3) аномалии развития матки,
4) деформация шейки матки,
5) эндоцервицит,
6) альгодисменорея,
7) гиперполименорея,
8) анемия,
9) декомпенсированная ЭГП,
10) аллергия к компонентам ВМС,
11) внематочная беременность в анамнезе,
12) стеноз шеечного канала.
ВМС вводится:
· на 3-8-й день менструального цикла,
· не позднее 5-го дня после незащищенного полового акта,
· через 2 месяца после родов,
· после абортов.
Осложнения:
· Нарушение менструального цикла;
· Наступление беременности, в т.ч внематочной;
· Болевой синдром;
· Перфорация матки;
· Инфицирование;
· Воспаление придатков матки;
· Выпадение (экспульсия) из полости матки.
У женщин, которые пользовались ВМС 3-5 лет, генеративная функция не нарушается.
2. Гормональная контрацепция.
Обладает рядом преимуществ:
· Высокая контрацептивная эффективность. Индекс Перля составляет 0,0-0,9 %.
· Предохранение от рака яичников и матки.
· Уменьшение вероятности развития доброкачественных опухолей молочных желез.
Недостатки или побочные реакции сугубо индивидуальны, зависят от особенностей рецепторного аппарата:
· появление межменструальных выделений;
· тошнота, рвота, головная боль;
· напряжение молочных желез;
· изменение веса тела, либидо;
· подавленное настроение, депрессия,
· патологические косметические дефекты (акне, гирсутизм, пигментация кожи).
Механизм контрацептивного действия:
· подавление овуляции или её предотвращение.
· уплотнение и сгущение цервикальной слизи, что препятствует продвижению сперматозоидов в полость матки.
· тормозит секреторные изменения в эндометрии, что приводит к нарушению имплантации.
Противопоказания:
1) тяжелая соматическая патология;
2) маточные кровотечения неизвестной этиологии;
3) мигрень, депрессии;
4) беременность;
5) сверхчувствительность к составным частям препарата;
6) курящие женщины старше 35 лет.
Классификация:
- комбинированные – эстроген-гестагенные контрацептивы:
- оральные (КОК):
- монофазные;
- многофазные (двухфазные, трехфазные)
По содержанию этинилэстрадиола КОК подразделяется на:
1) высокодозированные – 50 мкг ЭЭ/сут (нон-овлон, овидон);
2) низкодозированные – 30-35 ЭЭ/сут (Диане-35, жанин, ярина, марвелон);
3) микродозированные – 15-20 ЭЭ/сут (логест, мирелль);
· парентеральные:
· инъекционные (Депо-провера, мезигин);
· влагалищное кольцо (Нова-Ринг);
· пластыри (норплант).
· Чисто гестагенные контрацептивы:
· Оральные мини-пили – микролют, чарозетта, эксклютон. Рекомендуются кормящим матерям и женщинам старшего репродуктивного возраста.
· Парентеральные – внутриматочная гормональная система «Мирена», влагалищные кольца с прогестероном.
· Посткоитальная контрацепция. Заключается в прерывистом выделении больших доз гормонов, приводящих к десинхронизации физиологического цикла и менструальному хаосу.
· Постинор – 1 таблетка в течении часа, затем – через 3 часа.
Комбинированные оральные контрацептивы бывают: монофазные, двухфазные, трехфазные. Монофазные препараты содержат два вида гормонов, доза гормонов постоянная. (Микрогинон, Марвелон, Ригевидон, регулон, Новинет, Логест, Диане-35 и т.д.)
Двухфазные препараты содержат постоянную дозу эстрагенов и меняющуюся дозу гестагенов в разные фазы менструального цикла. (Антеовин).
Трехфазные препараты содержат переменные дозы гормонов соответственно фазам менструального цикла, что обеспечивает течение циклических процессов приближенное к естественному. (Три-регол, Тризистон и д.р.)
БИЛЕТ № 4
Гинекоидный тип
Составляет 55% среди общего количества тазов и является нормальным тазом женского типа. Тип телосложения будущей матери женский, у нее тонкие шея и талия, а бедра достаточно широкие, вес, рост в пределах средних показателей.
Андроидный таз
Встречается в 20% и является тазом мужского типа. Женщине присуще мужское телосложение, на фоне широких плеч и узких бедер имеется толстая шея и невыраженность талии.
Антропоидный таз
Составляет 22% и присущ приматам. Отличается подобная форма увеличением прямого размера входа и значительное его превышение поперечного размера. Женщинам с таким тазом присущи высокий рост и сухощавость, плечи достаточно широкие, а талия с бедрами узкие, а ноги удлиненные и тонкие.
Платипелоидный таз
По форме похож на плоский таз, наблюдается в 3% случаев. Женщины с подобным тазом отличаются высоким ростом и худобой, слаборазвитой мускулатурой и пониженной эластичностью кожи.
Суженный таз: формы
Классификация узкого таза, предложенная Крассовским:
БИЛЕТ № 5
Сердечно-сосудистая система
В матке значительно увеличивается количество сосудов, появляется новое (маточно-плацентарное) кровообращение. Это приводит к усиленной работе сердца, вследствие чего стенка сердечной мышцы немного утолщается, возрастает сила сердечных сокращений. Частота пульса увеличивается на 10–12 ударов в минуту. Объем циркулирующей крови начинает возрастать еще в I триместре. Во II триместре беременности прирост ОЦК максимальный. В конце III триместра ОЦК в 1,4–1,5 раза превышает исходный. Изменение объема циркулирующей плазмы и эритроцитов в сторону увеличения имеет неодинаковые пропорции. Так, объем плазмы в среднем увеличивается в 1,5 раза к 40-й неделе беременности, а объем циркулирующих эритроцитов – только в 1,2 раза. В результате имеет место феномен физиологической гемодилюции, или анемии разведения. Благодаря гемодинамическим изменениям в сердечно-сосудистой системе обеспечиваются оптимально комфортные условия для жизнедеятельности матери и плода. В системе свертывания крови также происходят некоторые изменения, за которыми необходимо наблюдать. Происходит увеличение концентрации плазменных факторов свертывания крови, т. е. подготовка организма женщины к кровопотери в родах.
Органы дыхания
Во время беременности выполняют усиленную работу, так как процессы обмена веществ между плодом и матерью требуют большого количества кислорода. К концу беременности минутный объем дыхания рожениц возрастает в среднем в 1,5 раза за счет увеличения объема вдоха и частоты дыхания. Физиологической гипервентиляции в родах сопутствует гипокапния, которая является важнейшим условием нормальной трансплацентарной диффузии углекислого газа от плода к матери.
Органы пищеварения
Изменения выражаются в тошноте, утренней рвоте, повышенном слюноотделении, снижении и даже извращении вкусовых ощущений. После 3 месяцев беременности все эти явления обычно проходят. Функция кишечника характеризуется склонностью к запорам, поскольку кишечник отодвигается кверху и смещается в сторону беременной маткой. Печень выполняет повышенную функцию, что обусловлено обезвреживанием токсических веществ межуточного обмена и продуктов обмена плода, поступающих в организм матери.
Органы мочевыделения
Испытывают максимальную нагрузку по выведению продуктов обмена матери и плода. Мочеточники во время беременности находятся в состоянии гипотонии и гипокинезии, что приводит к замедлению оттока мочи, расширению мочеточников и почечных лоханок. Почечный кровоток во время беременности возрастает. В результате наблюдается некоторое увеличение размеров почек, расширение чашечек и увеличение клубочковой фильтрации в 1,5 раза.
Нервная система
В ранние сроки беременности наблюдается снижение возбудимости коры головного мозга, повышение рефлекторной деятельности подкорковых центров и спинного мозга. Этим объясняются повышенная раздражительность, утомляемость, сонливость, быстрая смена настроения, снижение внимания. В конце беременности, незадолго до родов, возбудимость коры головного мозга вновь снижается. В результате растормаживаются нижележащие отделы нервной системы, и это является одним из факторов наступления родовой деятельности.
Эндокринная система
С началом развития беременности появляются изменения во всех железах внутренней секреции. Начинает функционировать новая железа внутренней секреции – желтое тело. Оно существует в яичнике в течение первых 3–4-х месяцев беременности. Желтое тело беременности выделяет гормон прогестерон, который создает в матке необходимые условия для имплантации оплодотворенной яйцеклетки, снижает ее возбудимость и тем самым благоприятствует развитию зародыша. Появление в организме женщины новой мощной железы внутренней секреции – плаценты приводит к выделению в материнский кровоток комплекса гормонов: эстрогенов, прогестерона, хориального гонадотропина, плацентарного лактогена и многих других. В гипофизе, щитовидной железе и надпочечниках также происходят большие изменения. Передняя доля гипофиза выделяет гормоны, стимулирующие функцию желтого тела, а в послеродовом периоде – функцию молочных желез. В конце беременности, особенно в родах, значительно возрастает продукция питуитрина задней долей гипофиза.
Кожа
У беременных часто появляется пигментация кожи, которая связана с повышенной функцией надпочечников. Отложение пигмента меланина особенно выражено на лице, по белой линии живота, на сосках и околососковых кружках. Во второй половине беременности на передней брюшной стенке, бедрах, молочных железах появляются синевато-багровые дугообразные полосы, называемые рубцами беременности. После родов эти рубцы не исчезают, но постепенно бледнеют и остаются в виде белых блестящих (перламутровых) полосок.
Половые органы
Во время беременности претерпевают большие изменения. Наружные половые органы, влагалище, шейка матки разрыхляются, становятся сочными, легкорастяжимими, приобретают синеватую окраску. Особенно сильно размягчается и растягивается перешеек матки, который на 4-м месяце беременности вместе с частью нижнего отдела матки превращается в нижний маточный сегмент. Масса матки к концу беременности увеличивается с 50–100 г до 1000–2000 г. Объем полости матки увеличивается, превышая в 520–550 раз ее объем вне беременности. Длина небеременной матки составляет 7–9 см, а к концу беременности достигает 37–38 см. Увеличение массы матки в основном связано с гипертрофией и гиперплазией ее мышечных волокон. Сочленения малого таза размягчаются, что создает благоприятные условия для рождения плода. Связочный аппарат подвергается значительному утолщению и удлинению.
Теории возникновения.
1. Механическая теория Бангля – несоответствие размеров (механические препятствия для прохождения головки – УТ).
2. Гистопатическая теория Вербова и Шанова – дистрофические изменения в матке (ОАА, рубцы, воспалительные заболевания, инвазия трофобласта, эндометриоз, новообразования и др.).
3. Инфекционная теория – присоединение инфекции во время беременности (хламидиоз, кандидоз, вирусная инфекция, микоплазмоз), что ведет к постепенному расплавлению миометрия (хроническая персистирующая инфекция).
Диагностика разрыва матки .
1. Анамнез:
а) гинекологический: воспалительные заболевания, операции, фибромиома матки, нарушение менструального цикла, бесплодие.
б) акушерский – сколько родов
в) группы риска: много родов, много абортов, выкидышей, были ли оперативные роды, были ли кровотечения, отслойка плаценты, если после родов ГСО
2. Течение настоящей беременности – боли внизу живота, кровянистые выделения, травма живота, гипотония, снижение работоспособности
3. Течение родов: упорная родовая деятельность, не своевременное излитие вод + инфекция
4. Дополнительные методы:
· УЗИ – несостоятельность рубца
· Контроль за состоянием плода (кардиомониторинг, ЭКГ, ФКГ)
· Вне беременности можно использовать: рентгеногистероскопия, цервикогистеросальпингография (ниша (- ткань), дефект наполнения (+ ткань)).
Лечение разрыва матки .
Это экстренное состояние. Приказ ДСП-83 (для служебного пользования): »неотложные состояния в акушерстве»:
1. Объем помощи беременным зависит от стадии. Оперативное вмешательство при угрожающем и начавшемся разрывах – наркоз и КС. Совершившийся разрыв: нижняя лапаротомия, извлечение плода из брюшной полости, далее в зависимости от ситуации в брюшной полости. Оптимальный вариант – органосохраняющая операция – ушивание разрыва. Если это невозможно – надвлагалищная ампутация матки (оставляем ШМ – это эрогенная зона – для сохранения сексуальной функции, для предотвращения гипфункции яичников (оставляем лоскут эндометрия), т. о. Остается орган-мишень для гормонов, что важно для менструальной функции). При ДВС-шоке – экстирпация матки (в этом случае ШМ – источник кровотечения) – нет детородной функции, менструальной функции, бывают нарушения сексуальной функции.
2. Нужно обеспечить женщине адекватное анестезиологическое пособие (обезболивание, снижение тонуса матки).
3. Инфузионно-трансфизионная терапия.
4. Лечение и профилактика ДВС.
Диагностика
Внематочная беременность вызывает в организме женщины такие же изменения, как и маточная: задержку менструации, нагрубание молочных желёз, появление молозива, тошноту, извращение вкуса. Отмечают цианоз преддверия влагалища, слизистой оболочки влагалища и шейки матки. Матка увеличивается в размерах, размягчается, слизистая оболочка матки трансформируется в децидуальную оболочку. В яичнике формируется жёлтое тело беременности, иммунологическая реакция на беременность положительная. Постановка прогрессирующей трубной беременности в ранние сроки исключительно трудна. Однако есть признаки, характерные больше для внематочной беременности, чем для маточной:
· содержание хорионического гонадотропина несколько ниже, чем при маточной беременности аналогичного срока;
· увеличение размеров матки не соответствует предполагаемому сроку беременности;
· в области придатков пальпируют болезненное опухолевидное образование тестоватой консистенции.
Достоверные диагностические признаки: УЗИ (определение плодного яйца в трубе) и лапароскопия. Динамическое наблюдение за больной с подозрением на прогрессирующую внематочную беременность проводят только в стационаре с круглосуточно действующей операционной, т.к. прерывание её происходит внезапно и сопровождается кровотечением в брюшную полость.
При сборе анамнеза уточняют характер менструального цикла, число и исход предшествующих беременностей, применявшиеся методы контрацепции, оценивают риск внематочной беременности.
При предполагаемом сроке беременности 3–4 нед, отсутствии ультразвуковых данных за маточную беременность и положительных результатах хорионического гонадотропина в крови показана диагностическолечебная лапароскопия.
Реакцию на хорионический гонадотропин в случае отрицательного результата следует повторять неоднократно. В современных условиях основное лечение прогрессирующей трубной беременности — органосохраняющая операция эндоскопическим доступом.
Какой метод в лечении внематочной беременности является основным?
Основным методом лечения внематочной беременности в настоящее время является хирургический (рис. 10.4).
Лечение должно быть комплексным. Оно складывается из следующих этапов:
- операция;
- реанимационные мероприятия: борьба с кровотечением, шоком и кровопотерей;
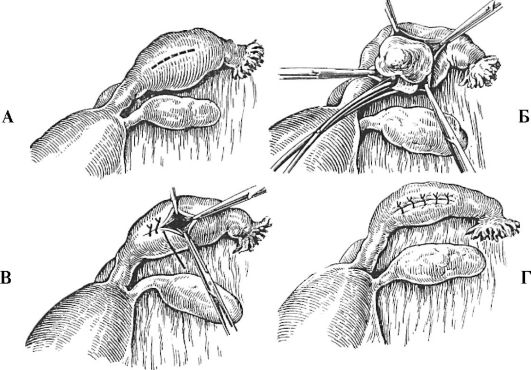
Рис. 10.4. Операция по поводу трубной беременности с сохранением маточной трубы лапаротомическим доступом: А - линия разреза стенки трубы; Б - полость трубы вскрыта, плодное яйцо удаляют марлевым тупфером, зажатым в корнцанг; В и Г - зашивание разреза стенки трубы
- ведение послеоперационного периода;
- реабилитация репродуктивной функции.
При подтвержденном диагнозе прогрессирующей трубной беременности, прервавшейся внематочной беременности по типу внутреннего разрыва плодовместилища даже при удовлетворительном состоянии больной и отсутствии выраженной анемии показано оперативное лечение в экстренном порядке.
Общепринятым способом хирургического вмешательства является хирургическая лапароскопия либо чревосечение по Пфанненштилю. Нижнесрединный разрез выполнить проще и быстрее, обычно про- изводят при брюшной беременности, при кровопотере 500 мл и более и у больных с нижнесрединной лапаротомией в анамнезе, при этом иссекают старый кожный рубец.
Возможно ли неоперативное лечение внематочной беременности?
В последние годы все более широкое применение находит неоперативное лечение прогрессирующей эктопической беременности при малых сроках с использованием метотрексата или стероидных препаратов антипрогестеронового действия - RU 486 (мифепристон). Эти препараты приводят к резорбции плодного яйца без повреждения слизистой оболочки маточной трубы.
Влияние консервативно-выжидательной (нехирургической) тактики ведения внематочной беременности на репродуктивную функцию изучено недостаточно, хотя применению различных препаратов для рассасывания плодного яйца или облегчения его удаления посвящено значительное число исследований. В настоящее время изучают эффективность препаратов, побочные явления, состояние маточных труб после лечения.
Из лекарственных препаратов чаще всего применяют метотрексат и простагландины, а также их комбинацию. Частота наступления беременности после лечения метотрексатом выше, чем после хирур- гического вмешательства. У некоторых исследователей комбинированное введение метотрексата и простагландинов в маточную трубу при прогрессирующей трубной беременности дает хороший эффект: происходит рассасывание плодного яйца. Применение антигестагенного препарата RU 486 для лечения трубной беременности облегчает хирургическое вмешательство, при котором без осложнений удается удалить отслоившееся плодное яйцо.
Серьезным аргументом против широкого распространения выжидательной тактики служит тот факт, что ворсины хориона способны сохранять свою жизнеспособность и, продолжая функционировать, могут явиться причиной деструкции трубы.
4.Гиперпластические процессы эндометрия (этиология, классификация, клиника).
Гиперпластические процессы эндометрия (ГПЭ)— доброкачественная патология эндометрия, характеризующаяся прогрессированием клинико-морфологических проявлений (от простой и комплексной гиперплазии к атипическим предраковым состояниям эндометрия) и возникающая на фоне хронической ановуляции, когда при отсутствии или недостаточном антипролиферативном влиянии прогестерона возникает абсолютная или относительная гиперэстрогения.
Классификация ГПЭ
Основой всех вариантов классификации ГПЭ является мор-фофункциональная характеристика.
Классификация ГПЭ (по Я. В. Бохману, 1989, с дополнениями):
I. Фоновые процессы эндометрия:
1. Железистая гиперплазия эндометрия:
гиперплазия с секреторным превращением;
гиперплазия базального слоя.
2. Эндометриальные полипы.
П. Предраковые заболевания эндометрия:
1. Атипическая гиперплазия эндометрия (АГЭ):
АГЭ функционального и/или базального слоев;
очаговый аденоматоз;
аденоматозные полипы.
III. Ракэндометрия:
Аденокарцинома.
Аденоэндокарцинома.
Светлоклеточная мезонефроидная аденокарцинома.
Железисто-плоскоклеточный рак.
Недифференцированный рак.
По степени дифференцировки рак делится на:
высокодифференцированный;
умереннодифференцированный;
железисто-солидный;
низкодифференцированный.
Классификация ГПЭ ( проф И.В.Кузнецова, 2009)
ГПЭ может быть простой и сложной. В свою очередь простая и сложная гиперплазии подразделяются на гиперплазию эндометрия без атипии и с атипией.
Простая гиперплазия эндометрия без атипии- увеличение железистого копонента (железистая, железисто — кистозная).
Простая гиперплазия эндометрия с атипией- наличие атипии клеток желёз, при этом структурные изменения желёз отсутствуют.
Сложная гиперплазия эндометрия без атипии — относительное уменьшение стромального компонента, нарушение архитектоники- тканевая атипия (нерезкий аденоматоз).
К гиперпластическим процессам эндометрия (ГПЭ) относят различные варианты гиперплазии эндометрия и полипы эндометрия.
Этиопатогенез ГПЭ.
Причины и механизмы развития ГПЭ рассматривают как варианты отклонения от нормального функционирования эндокринной системы: патология биосинтеза, ритма и цикличности, выброса и нарушения соотношений в содержании гормонов; нарушение функции рецепторной системы клеток, особенно органов-мишеней; патология генетически детерминированной системы «гормон-рецептор»; «срыв» иммунологического контроля за элиминацией патологически трансформированных клеток; нарушение метаболизма половых гормонов при патологии гепатобилиарной системы и желудочно-кишечного тракта; нарушение функции щитовидной железы.
Формирование ГПЭ происходит в условиях стойкой гиперэстрогении на фоне пониженной продукции прогестерона. Причины гиперэстрогении: дисфункция яичников (персистенция или атрезия фолликулов); фолликулярные кисты; стро-мальная гиперплазия; опухоли тека-клеток; гиперплазия коры надпочечников; нарушение гонадотропной функции гипофиза; некорректное применение эстрогенов; изменения в метаболизме гормонов (ожирение, цирроз печени, гипотиреоз).
Возникновение гиперэстрогении связано как с ановуляцией в репродуктивном периоде и пременопаузе, так и с ожирением, приводящим к повышенному превращению андростендиола в эстрон в жировой ткани.
В развитии ГПЭ большую роль играет состояние рецепторного аппарата эндометрия. В норме содержание цитоплазменых рецепторов прогестерона и эстрадиола в эндометрии под влиянием эстрогенов повышается, а под влиянием прогестерона — снижается. При прогрессировании ГПЭ количество прогестероновых рецепторов уменьшается. Отмечается прямая зависимость дифференцировки опухоли от состояния рецепторного аппарата: чем ниже степень дифференцировки, тем меньше рецепторов эндометрия к эстрогенам, прогестеронам и андрогенам и наоборот.
Среди дисгормональных состояний, обусловливающих формирование ГПЭ, выделяют нарушение физиологической секреции тиреоидных гормонов, являющихся модулятором действия эстрогенов.
В регуляции процессов клеточной пролиферации принимают участие не только эстрогены, но и биологические амины, вырабатываемые клетками АПУД-системы. В злокачественных нейроэндокринных опухолях обнаружено многократное увеличение их концентрации.
Ожирение — характерная особенность для больных раком тела матки. Нарушение жирового и углеводного обмена предрасполагают к развитию ГПЭ. Отмечается высокая частота сахарного диабета у больных железистой гиперплазией, атипической гиперплазией и особенно раком эндометрия.
КЛИНИЧЕСКАЯ КАРТИНА ГПЭ
Основные клинические проявления ГПЭ ― маточные кровотечения, чаще ациклические, контактные кровяные выделения, реже ― меноррагии. В репродуктивном возрасте кровотечение происходит по типу менометроррагии, в пременопаузальном ― ациклические кровотечения, в постменопаузе ― в виде кровянистых выделений различной интенсивности, чаще мажущего характера. При полипах эндометрия больших размеров могут быть схваткообразные боли в низу живота. Иногда полипы эндометрия протекают бессимптомно.
Учитывая, что патогенетическую основу гиперплазии эндометрия составляет ановуляция, ведущим симптомом больных репродуктивного возраста считают бесплодие, как правило первичное.
Роль полипов эндометрия в бесплодии и невынашивании беременности до сих пор дискутируется. Вместе с тем при обследовании женщин с бесплодием у 24% обнаруживают полипы эндометрия.
Я.В. Бохман (1989) выделил два клинических варианта ГПЭ:
1. Первый (гормонозависимый) вариант. Наблюдается у 60—70 % больных с АГЭ, характеризуется выраженной гиперэстрогенией и метаболическими нарушениями (особенно жирового и углеводного обменов). У больных отмечаются ановуляторные маточные кровотечения, бесплодие, проявления склерополикистоза яичников (синдром Штейна-Левенталя), миома матки (при ожирении и сахарном диабете). Наряду с АГЭ выявляются полипы с увеличенными дегенеративными яичниками за счет гиперплазии тека-клеток.
2. Второй (автономный) вариант. Встречается у 30—40 % больных. Эндокринные нарушения не выражены или отсутствуют. АГЭ в сочетании с полипами развивается на фоне атрофических процессов эндометрия вместе с фиброзом стромы яичников. При этом выражены явления иммуносупрессии. Отмечается гипоэстрогения, повышение уровня кортизола и снижение содержания клеточных рецепторов в эндометрии при выраженной депрессии Т-лимфоцитов.
Жалобы больных с гиперпластическими процессами эндометрия можно разделить на 3 группы: связанные с нарушением менструальной функции (кровянистыми выделениями из половых путей); обусловленные болевым синдромом или контактными кровянистыми выделениями; вызванные обменными или эндокринными нарушениями.
БИЛЕТ № 6
1. Преэклампсия и эклампсия беременных (клиника,диагностика).
Клинические формы аборта.
Неотложная помощь.
1. Больную необходимо уложить на ровную поверхность и повернуть ее голову в сторону, освободить дыхательные пути, осторожно открывая рот с помощью шпателя или ложки, вытянуть вперед язык и при возможности аспирировать содержимое полости рта и верхних дыхательных путей.
2. При быстром восстановлении спонтанного дыхания - кислород. В случае длительного апноэ прибегают к искусственной вентиляции легких с помощью маски.
3. При остановке сердечной деятельности проводят закрытый массаж сердца и другие приемы сердечно-сосудистой реанимации.
4. Больную необходимо ввести в наркоз фторотаном для предупреждения рецидива судорог во время акушерского обследования и катетеризации магистральной вены.
5. Для устранения судорожного синдрома используют различные противосудорожные и седативные препараты - диазепам, раствор сернокислого магния. Для прекращения судорог внутривенно одномоментно вводят 0,02 г диазепама и повторяют введение 0,01 г через 10 мин. Также внутривенно вводят 20 мл 25 % раствора сернокислого магния.
6. Лечение церебральной недостаточности. Направлено на улучшение мозгового кровотока - применение спазмолитиков, дезагрегантов, антикоагулянтов, препаратов декстрана.
7. Нормализация ОЦК, поддержание АД на умеренном гипертензивном уровне.
8. В реабилитационном периоде применяют ГБО, что ускоряет восстановление функций ЦНС и паренхиматозных органов.
Лечение больной с эклампсией должно проводиться одновременно акушером-гинекологом и анестезиологом-реаниматологом по возможности в специализированном учреждении.
Независимо от клинической формы все беременные женщины с гестозом госпитализируются в отделение патологии беременных акушерского стационара. Ранняя госпитализация обеспечивает более рациональное лечение и улучшает его эффективность.
Лечение поздних гестозов.
1. Создание лечебно-охранительного: включает режим отдыха, сна, назначение медикаментозных препаратов: триоксазин, димедрол, пипольфен. При тяжелой форме гестоза перед началом обследования и лечения используют кратковременный закисно-кислородный наркоз в сочетании с фторотаном. Внутривенно вводят седуксен, дроперидол, промедол.
2. Рациональное и сбалансированное питание. Рекомендуется режим четырехразового питания с трехчасовыми промежутками, проведение разгрузочных дней.
3. Нормализация макро- и микрогемодинамики - назначение препаратов гипотензивного действия, устраняющих ангиоспазм: спазмолитики, адреноблокаторы, периферические вазодилататоры. ингибиторы вазоакгивных аминов, сульфат магния (оказывает гипотензивное, седативное, диуретическое действие, обладает противосудорожным, спазмолитическим эффектом и снижает внутричерепное давление), сернокислый магний (внутримышечно по 20 мл 25 % раствора (5 г) через 4 ч, на курс 4 инъекции; проводят 2-3 курса лечения с 12-часовым перерывом между курсами).
4. Патогенетическая терапия: борьба с гиповолемией, гипопротеинемией, интоксикацией организма, коррекция реологических свойств крови, КОС и электролитного баланса. С этой целью применяют растворы глюкозы, Рингера, альбумин, протеин, свежезамороженную плазму, 6 % гидроксиэтилированный крахмал, реополиглюкин, реоглюман, гемодез, ацесоль, дисоль, бикарбонат натрия, глюкозо-новокаиновую смесь.
Инфузионная терапия проводится равномерно в течение суток с оптимальной скоростью 200 мл/ч. Общий объем вливаемой жидкости не должен превышать 800-1200 мл при тяжелой форме гестоза и преэклампсии и не более 2000-2500 мл - при эклампсии.
Терапию проводят коллоидными и кристаллоидными растворами в соотношении 2 : 1.
6. Нормализация реологических и коагуляционных свойств крови: дезагреганты (препараты декстрана, трентал, курантил, сермион, аспирин), гепарин при длительном течении гестоза средней и тяжелой степени тяжести.
7. Нормализация метаболизма: панангин, метионин, фолиевая кислотя, эссенциале, комплекс витаминов, сироп и настой шиповника, ягод черноплодной рябины.
8. Профилактика плацентарной недостаточности: оксигенотерапия, кокарбоксилаза, курантил, коргликон.
9. При нарастающей олигу-рии, азотемической интоксикации и гипергидратационном синдроме – гемодиализ, лечебный плазмаферез.
Клиническая картина
При наличии переношенной беременности характерны такие признаки:
· окружность живота теряет около 5-10 см вследствие явлений дегидратации (в случае перенашивания более 10 дней);
· снижается упругость кожи будущей матери;
· матка приобретает плотность, вследствие сокращения мышечных волокон и снижения количества вод;
· маловодие;
· увеличивается высота маточного дна вследствие крупных размеров плода и гипертонуса матки;
· вместо молозива появляется молоко;
· отмечается потеря веса у беременной, или прекращаются прибавки в весе;
· «незрелость» шейки матки;
· кислородное голодание плода (снижение показателей биофизического профиля: уменьшается тонус плода, дыхательные движения, шевеление);
· меняется характер сердечного ритма ребенка при вслушивании (замедляется/учащается сердцебиение, сердечные тоны становятся глухими или приглушаются), это говорит о развитии гипоксии плода на фоне плацентарной недостаточности;
· увеличивается плотность черепных костей ребенка (окостенение), роднички и швы становятся узкими и начинают срастаться (определяется при влагалищном исследовании).
Клинические формы аборта.
КЛАССИФИКАЦИЯ АБОРТОВ.
I. Искусственный аборт.
1. медицинский аборт
2. внебольничный (криминальный) аборт:
а) неосложненные
б) осложненные:
· простой лихорадящий аборт
· септический аборт
· генерализованный аборт.
II. Самопроизвольный аборт:
1. ранний (до 14-15 недель)
2. поздний (от 16 недели и позже).
III. По срокам различают медицинские аборты: ранние (до 12 недель) и поздние (от 12 до 32 недель).
Основным критерием сроков самопроизвольного аборта служит время формирования плаценты (в норме к 16 неделе). На ранних сроках плод рождается с целым плодным пузырем, на поздних стадиях – повторяет все стадии биомеханизма преждевременных родов.
Акушерство и гинекология
Билет №1.
Антенатальная охрана плода.Влияние на плод лекарственных веществ,радиации и других вредных факторов(наркомании,алколизма,токсикомании).
Дата: 2019-07-30, просмотров: 430.