В России решающее влияние на характер и ход реформы здравоохранения оказал фактор слабости государства. В разных регионах чиновники относились к реформе по-разному, что, естественно, сказывалось на результативности преобразований. Но ни у Министерства здравоохранения, ни у Федерального фонда ОМС не было достаточных полномочий для того, чтобы контролировать выполнение субъектами Российской Федерации закона о медицинском страховании. К тому же в процессе подготовки к введению ОМС Министерство здравоохранения было преобразовано в Министерство здравоохранения и медицинской промышленности. Его возглавили новые люди, работавшие ранее в военной медицине. Реформа не была их детищем. Да и сама идея страховой медицины, по всей видимости, была просто чужда их опыту и взглядам, сформировавшимся в специфических условиях военной медицины. После того как удалось добиться введения взносов на ОМС, Министерство практически перестало заниматься работой по развитию нормативно-правовой базы ОМС, контролем за проведением реформ и соблюдением требований закона о медицинском страховании. Последовательность введения элементов медицинского страхования не была определена в законодательстве и оказалась в полной зависимости от позиции региональных властей.
Все это привело к существенным региональным различиям в последовательности, темпах и глубине преобразований. ОМС было внедрено с большими отступлениями от положений закона. Вместо последовательного перехода от одной системы финансирования здравоохранения – бюджетной, к другой системе – страховой, получилось эклектичное сочетание элементов разных систем. По данным Федерального фонда ОМС, в 1994 г. в 23 субъектах РФ функции страховщиков выполняли только страховые компании, в 14 – только фонды ОМС,: 34 – и те и другие. В одних регионах из средств ОМС финансируется деятельность только больниц, да и то не всех, в других регионах – только поликлиник, в третьих – только часть видов медицинской по мощи, предоставляемой населению, в четвертых – расходы лишь по определенным статьям и т.п.
На практике федеральная программа ОМС была утверждена только на один год – на 1993, а в последующие годы не принималась. Созданные фонды ОМС стали собирать взносы с юридических лиц. А вот бюджетные средства перечислялись фондам не везде и не в полном объеме.
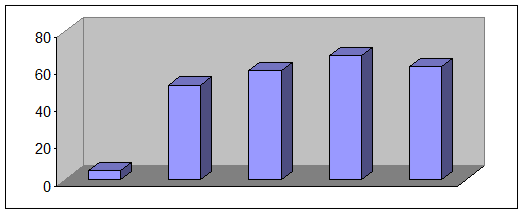
1993 1994 1995 1996 1997
Рис. 6. Количество субъектов Российской Федерации, в которых осуществлялись платежи из бюджета на медицинское страхование неработающего населения
В результате реформы часть ресурсов здравоохранения стала формироваться за счет целевых налоговых выплат (обязательных взносов юридических лиц на медицинское страхование), и отрасль получила более стабильный источник финансирования. Но реформа не оправдала ожиданий тех, кто рассчитывал на увеличение финансовых потоков, направлявшихся в здравоохранение. В 1994 г. объем финансирования здравоохранения за счет бюджета и обязательных страховых взносов предприятий уменьшился на 9% по сравнению с 1993 г., а в 1995 г. – уже на 26% по отношению к предыдущему году [32].
Произошло не дополнение бюджетного финансирования обязательными страховыми платежами, а частичное замещение одного другим. После введения с 1994 г. обязательного медицинского страхования соответствующая доля затрат в федеральном бюджете сокращалась. В то же время и местные власти стали уменьшать расходы на здравоохранение, мотивируя это появлением нового источника финансирования – обязательных страховых взносов юридических лиц.
Таблица 5
Доля затрат на здравоохранение в бюджетных расходах (в %)
| 1993 | 1994 | 1995 | 1996 | 1997 | |
| Федеральный бюджет | 1,7 | 1,6 | 1,3 | 1,2 | 2,2 |
| Бюджеты субъектов РФ | 17,5 | 15,7 | 15,3 | 15,1 | 14,8 |
Источник: Госкомстат России.
В 1993 г. размеры финансирования здравоохранения за счет бюджетных средств и за счет обязательных страховых взносов юридических лиц соотносилась как 85:15, в 1994 г – 82:18, а в 1997 г – 81:19. То, что взносы на ОМС скорее заместили, чем дополнили бюджетное финансирование, наблюдалось и в других постсоциалистических государствах.
Таблица 6
Структура расходов государства на здравоохранение (в %)
| 1992 | 1993 | 1994 | 1995 | 1996 | 1997 | |
| Федеральный бюджет | 11 | 9 | 10 | 7 | 6 | 10 |
| Бюджеты субъектов РФ | 89 | 76 | 72 | 75 | 74 | 71 |
| Взносы работодателей на обязательное медицинское страхование | - | 15 | 18 | 18 | 20 | 19 |
| Всего | 100 | 100 | 100 | 100 | 100 | 100 |
Однако если сопоставить динамику финансирования здравоохранения за счет бюджета и взносов на ОМС с динамикой затрат государства на образование и культуру, то оказывается, что ситуация с финансированием здравоохранения гораздо лучше, чем в других отраслях социальной сферы.
Если валовой внутренний продукт за период 1992-1997 гг. сократился на 38%, то реальный объем финансирования здравоохранения за счет бюджета и страховых взносов – на 21%. Так что введение страховой медицины, несомненно, оказало позитивное стабилизирующее влияние на финансирование отрасли в кризисный период. Реформа позволила добиться некоторого перераспределения общественных ресурсов, правда сокращающихся, в пользу здравоохранения. [32].
Однако возникла проблема дисбаланса между размерами финансовых потоков в здравоохранение и унаследованными от эпохи социализма обязательствами государства по обеспечению бесплатных медицинских услуг. В советском государстве права граждан на получение бесплатной медицинской помощи были в весьма общем виде сформулированы в конституции. При этом перечень видов услуг, которые вправе был получить каждый гражданин, законом не определялся. Фактически это означало право граждан на бесплатное получение помощи в доступных для них медицинских учреждениях; но для лиц с разным социальным статусом, для жителей разных территорий были доступны разные по составу и качеству оказываемой медицинской помощи лечебно-профилактические учреждения. В действующем законодательстве Российской Федерации сохранен прежний подход к формулированию прав граждан на бесплатную медицинскую помощь: гарантии гражданам не конкретизированы в объемных и финансовых показателях. Неспецифицированность государственных гарантий является характерной особенностью патерналистского отношения государства к предоставлению социальных услуг. Установление прав граждан на бесплатную медицинскую помощь обусловливается идеологическими представлениями и политическими факторами и не опосредуется экономическими параметрами.
Если обязательства государства оказываются не специфицированными, то с политико-экономической точки зрения это означает обязательства, как минимум, финансировать существующую сеть государственных и муниципальных лечебно-профилактических учреждений так, чтобы они могли продолжать оказывать те бесплатные медицинские услуги населению, структура которых исторически сложилась. Однако по мере сокращения финансирования здравоохранения по сравнению с величиной, необходимой для обеспечения нормальных условий деятельности сложившейся сети лечебно-профилактических учреждений, возникает и автоматически увеличивается дисбаланс между обязательствами государства в сфере здравоохранения и их финансовым обеспечением.
По расчетам Министерства здравоохранения России, в 1996 г. затраты на финансирование лечебно-профилактической помощи населению в соответствии с базовой программой ОМС равнялись примерно 3,5% ВВП.
Таблица 7
Дата: 2019-07-31, просмотров: 306.