Асфиксия новорожденного — патологическое состояние, обусловленное нарушением газообмена в виде недостатка кислорода, избытка углекислоты (гиперкапния) и метаболического ацидоза, который возникает вследствие накопления недоокисленных продуктов обмена. Иначе говоря, асфиксия новорожденного — это терминальное состояние, связанное с нарушением механизмов адаптации при переходе от внутриутробного существования к внеутробному.
Асфиксии новорожденного в 75—80% случаев предшествует гипоксия плода, что определяет общность их этиологических и патогенетических факторов.
К факторам, способствующим рождению ребенка в асфиксии, относятся следующие:
А. Состояние матери:
1) возраст первородящей 35 лет;
2) сахарный диабет;
3) гипертоническая болезнь;
4) хронические заболевания почек;
5) анемия (НЬ <100 г/л);
6) поздний гестоз;
7) многоводие;
8) изоиммунизация по системе АВО и резус-фактору;
9) многоплодная беременность;
10) предлежание плаценты;
11) отслойка плаценты и связанное с ней кровотечение до начала родовой деятельности;
12) алкогольная интоксикация;
13) употребление наркотиков, барбитуратов, транквилизаторов и психотропных средств;
14) воспалительные заболевания гениталий во время беременности;
15) инфекционные заболевания во время беременности, особенно в последнем триместре.
Б. Условия рождения:
1) преждевременный разрыв плодных оболочек;
2) аномалии положения плода;
3) тазовое предлежание;
4) длительные роды (латентная фаза I периода родов 14 ч или длительность прелиминарного периода 18 ч, длительность активной фазы I периода родов 6 ч, II периода — 2 ч);
5) нарушение кровообращения в пуповине (прижатие, обвитие, короткая пуповина);
6) акушерские щипцы или вакуум-экстракция плода;
7) падение АД матери;
8) введение седативных средств или анальгетиков внутривенно за 1 ч до родов или внутримышечно за 2 ч.
В. Состояние плода:
1) задержка внутриутробного развития;
2) переношенный плод;
3) недоношенный плод;
4) незрелость сурфактантной системы легких;
5) отхождение мекония в околоплодные воды;
6) нарушение сердечного ритма;
7) дыхательный и метаболический ацидоз;
8) уродства плода.
Патогенез. В основе патогенеза асфиксии новорожденного лежит нарушение гемодинамики у плода, возникающее вследствие расстройства маточно-плацентарного кровообращения. В норме сразу после рождения ребенок делает интенсивный первый вдох, что ведет к заполнению воздухом альвеолярного пространства, падению сопротивляемости сосудов малого круга кровообращения, возрастанию кровотока в легких и увеличению системного артериального давления. Прохождение оксигенированной крови через артериальный кровоток ведет к закрытию фетальных шунтов и ускоряет постнатальные изменения кровообращения. Кроме того, активируется синтез сурфактанта, который необходим для расправления легких и их нормального функционирования.
В результате гипоксии у плода изменяется функциональное состояние стволовых отделов мозга, что способствует преждевременному возникновению глубоких вдохов и аспирации околоплодных вод. При нарастании ацидоза наступает угнетение дыхательного центра. В этих условиях после рождения сохраняется высокое сопротивление сосудов малого круга кровообращения, что ведет к гипоперфузии легких и существенно затрудняет их расправление, это усугубляется нарушением выброса и синтеза сурфактанта. Если у новорожденного не возникает достаточно интенсивный первый вдох, не происходит расправления легких, не устанавливается эффективная вентиляция, то продолжает падать Р0 , возрастает Рсо и снижается рН крови. В результате этого сохраняется высокое сопротивление сосудов малого круга кровообращения, остаются открытыми фетальные шунты, поддерживается фетальная циркуляция крови, что способствует нарастанию гипоксии и ацидоза. В случае затянувшейся асфиксии быстро усугубляется гипоксическое поражение нервных клеток, в организме возникают необратимые процессы.
Тяжелое поражение нервных клеток особенно отчетливо выявляется в тех зонах мозга, которые участвуют в регуляции деятельности жизненно важных систем — сердечно-сосудистой и дыхательной. Реанимацию новорожденных можно рассматривать как процесс, обратный описанным патофизиологическим этапам асфиксии. Чтобы определить адекватный объем реанимационных мероприятий и тактику лечения постгипоксического состояния, важно установить, в какой стадии асфиксии находится ребенок при рождении. С этой целью всем новорожденным проводят оценку по шкале Апгар через минуту и повторно через 5, 10 и 20 мин.
Как правило, существует тесная связь между числом баллов по шкале Апгар и величиной рН артериальной крови.
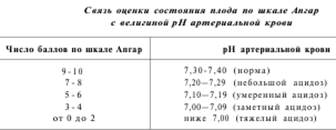
Согласно международной классификации болезней (Женева, 1980), выделяют тяжелую и легкую степени тяжести асфиксии новорожденных.
Легкая асфиксия: оценка по шкале Апгар в 1-ю минуту жизни 4—6 баллов, через 5 минут 8—10 баллов.
Тяжелая асфиксия: оценка по шкале Апгар в 1-ю минуту жизни 0—3 балла, к 5-й минуте становится выше 6—7 баллов.
Реанимация новорожденного при асфиксии.
Первый этап. Первичная реанимация при рождении ребенка в асфиксии проводится в родильном зале.
Отсасывание содержимого носовых ходов и полости рта производится во время родов после прорезывания головки.
После отсечения пуповины новорожденного кладут с наклоном головы (15°) на стол, обогреваемый источником лучистого тепла. Ребенка необходимо быстро обтереть, так как потеря тепла у него в связи с испарением очень велика, а механизм теплообразования в условиях гипоксии оказывается нарушенным.
У детей, подвергшихся переохлаждению, усугубляется обменный ацидоз, гипоксия и может развиться гипогликемия.
При рождении ребенка в тяжелой асфиксии следует немедленно интубировать трахею и отсосать слизь и околоплодные воды.
Необходимо прослушать дыхательные шумы, чтобы убедиться в правильном положении эндотрахеальной трубки и хорошем газовом обмене. В случае брадикардии (80 уд/мин) помощник проводит массаж сердца с частотой 100— 120 движений в минуту, координируя его с ИВЛ 100-процентным кислородом (3 надавливания на грудину — 1 вдох) до тех пор, пока собственный сердечный ритм ребенка не достигнет 100 уд/мин.
Одновременно второй помощник катетеризирует пупочную вену и медленно вводит 5—10% раствор глюкозы вместе с кокарбоксилазой (8—10 мл/кг). Последняя не только улучшает метаболизм, увеличивая образование АТФ, но и способствует нормализации состава электролитов в клетках и устранению внутриклеточного ацидоза. Кроме того, устраняя избыток пировиноградной и молочной кислот, она нормализует рН плазмы и тканевой жидкости.
Если сердечная деятельность не восстанавливается или сохраняется брадикардия, необходимо ввести внутривенно 0,05—0,1 мл 0,1% раствора атропина, а при отсутствии эффекта — 0,1 мл 0,1% адреналина. Последний можно ввести непосредственно в эндотрахеальную трубку. Для точности дозирования 1 мл препарата разводят до 10 мл изотоническим раствором натрия хлорида и вводят 0,5—1 мл.
Пристойкой брадикардии вводят 1 мл 10% раствора кальция глюконата.
Стимуляторы дыхания применяются только в том случае, если известно, что за час до рождения ребенка мать получала наркотические вещества.
С целью борьбы с медикаментозной депрессией вводят налоксон (0,01 мл/кг внутривенно или внутримышечно или этимизол 0,1 мл/кг).
В тех случаях, когда асфиксия новорожденного возникла на фоне длительной хронической внутриутробной гипоксии (о чем свидетельствует тяжелая экстрагенитальная патология матери, осложнение беременности поздним гестозом, перенашивание), то для устранения возможного метаболического ацидоза ребенку после восстановления адекватного легочного дыхания следует ввести в вену 5% раствор натрия бикарбоната в дозе 2—2,5 мл/кг.
Если через 5 мин после начала реанимационных мероприятий оценка новрожденного по шкале Апгар остается не выше 6 баллов, рекомендуется ввести внутривенно раствор преднизолона (1 мг/кг) или гидрокортизона (5 мг/кг).
В случае эффективности проводимых мероприятий частота сердечных сокращений и артериальное давление возрастают, увеличивается пульсовое давление, падает центральное венозное давление и ребенок розовеет.
При рождении ребенка в легкой асфиксии достаточно эффективной оказывается вентиляция 100-процентным кислородом через маску с помощью аппарата или системы Айра. Поток 02 не должен превышать 10 л в минуту, а частота дыхания — 40 в минуту.
Второй этап реанимации состоит в оценке эффективности ИВЛ и адекватности объема циркулирующей крови.
ИВЛ через 3 мин прекращают на 15—30 с, чтобы проконтролировать появление спонтанных дыхательных движений. Однако этот момент не является показанием для прекращения ИВЛ, так как часто сохраняется частичный ателектаз легких, самостоятельное дыхание недостаточно эффективно. В этих случаях ИВЛ должна быть продолжена, причем необходимо подобрать такую минимальную концентрацию кислорода, при которой нет цианоза, а напряжение кислорода в тканях составляет 60—70 мм рт. ст. Используют ИВЛ с положительным давлением в конце выдоха 2—5 см вод.ст.
При синдроме массивной аспирации перед ИВЛ необходимо провести санацию трахеобронхиального дерева 2% раствором натрия гидрокарбоната и отсосать содержимое желудка.
Третий этап реанимации включает переход на самостоятельное дыхание, профилактику вторичной гипоксии, коррекцию нарушений метаболизма.
Если через 20 мин от начала реанимации самостоятельное дыхание не восстанавливается, оживление ребенка следует прекратить.
Дата: 2019-07-24, просмотров: 349.