Особенности анамнеза жизни
У пациента с заболеванием органов пищеварения следует выяснить, регулярно ли он принимает пищу, ее характер (острая, горячая), хорошо ли ее прожевывает, переносил ли голод, тяготы военных лет, употребляет ли алкоголь, и если да, то как часто и сколько, курит ли, принимал ли длительно лекарственные средства, перенес ли заболевания желудочно-кишечного тракта и хирургические вмешательства на органах брюшной полости, не угрожает ли ему профессиональное отравление, отмечается ли у него наследственная отягощенность (наличие заболеваний желудка, кишечника у родных).
Особенности общего осмотра
Когда пациентов беспокоят боли, вызванные воспалительным поражением брюшины, они стараются избегать всяких движений, особенно прикосновения к животу.
При обострении язвенной болезни больные принимают коленно-локтевое положение. Иногда облегчает боль положение на животе или, наоборот, на спине, что зависит от локализации язвы (соответственно на передней или задней стенке желудка).
Во время приступа аппендицита, при паранефрите (воспаление околопочечной клетчатки) пациенты лежат с согнутой в тазобедренном и коленном суставах ногой.
При коликах в животе, обусловленных поражением органов брюшной полости, пациент беспокоен, мечется в постели, скрючен.
«Лицо Гиппократа» характерно для пациентов перитонитом (воспаление брюшины) или находящихся в агональном состоянии. Оно бледное, с синюшным оттенком, с заостренными чертами, со страдальческим выражением, с каплями пота на лбу.
При хронических заболеваниях печени наблюдается характерная красная окраска кожи ладоней («печеночные ладони»).
Степень выраженности желтушной окраски кожи и слизистых бывает различной: от слегка заметной (субиктеричность) до охряно-желтой, темно-желтой с зеленоватым оттенком. Для выявления субиктеричности осмотр проводится только при дневном освещении. Она в первую очередь выявляется на склерах глаз и слизистой ротовой полости. Желтушная окраска кожных покровов более выражена в местах, прикрытых одеждой.
Причиной желтухи служит накопление желчных пигментов (билирубин) в коже и слизистых оболочках вследствие нарушения оттока желчи из печени в результате закупорки общего желчного протока (камнем при желчно-каменной болезни, опухолью при раке головки поджелудочной железы), поражения печени (гепатит, цирроз) или гемолиза эритроцитов (усиленный распад). Желтушное окрашивание кожи может быть и результатом приема в больших дозах некоторых лекарственных средств (акрихин, хинин и др.), а также пищевых продуктов (морковь, цитрусовые). Однако склеры глаз при этом не окрашиваются.
Необходимо обратить внимание на рубцы после перенесенных операций, ожогов, ранений, травм, сифилитических гумм (рубцы звездчатой формы), туберкулеза лимфатических узлов (спаянные с кожей). Мелкие белесоватые рубчики на коже живота могут оставаться после беременности. При болезни Иценко — Куншинга (эндокринное заболевание) на животе, по боковой поверхности бедер отмечаются рубчики с фиолетовым оттенком.
Важным диагностическим признаком заболеваний печени являются «сосудистые звездочки». Они представляют собой слегка возвышающиеся над поверхностью кожи пульсирующие ангиомы, от которых лучеобразно разветвляются мелкие сосудистые веточки, напоминающие ножки паука. Размер их в диаметре 0, 5— 1 см. Они чаще располагаются на шее, лице, плечах и спине.
Осмотр живота
При исследовании живота для удобства описания и лучшей топографической ориентировки в расположении органов брюшной полости переднюю стенку и соответственно брюшную полость условными линиями делят на определенные области. Двумя горизонтальными линиями (первая соединяет десятые ребра, вторая — верхние ости подвздошных костей) переднюю брюшную стенку разделяют на три области, располагающиеся одна под другой: эпи-, мезо- и гипогастральную. Двумя параллельными вертикальными линиями, проводимыми по наружным краям прямых мышц живота, эпигастральную область делят на две подреберные области (правую и левую) и надчревную (посередине); мезогастральную — на две боковые подвздошные области (называются фланками) и на пупочную; гипогастральную — на две располагающиеся по бокам паховые области и надлобковую.
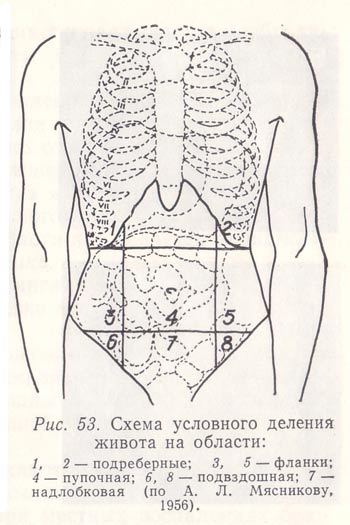
Рис. 53. Схема условного деления живота на области:
1, 2 — подреберные;
3, 5 — фланки;
4 — пупочная;
6, 8 — подвздошная;
7 — надлобковая (по А. Л. Мясникову, 1956).
Органы пищеварения необходимо исследовать в горизонтальном и, если позволяет состояние пациента, в вертикальном положениях его. Это имеет важное диагностическое значение, так как в зависимости от положения могут выявляться те или иные патологические изменения. Например, грыжи брюшной стенки, расширение подкожных вен на животе обычно лучше выявляются в вертикальном положении пациента.
Осмотр живота
Следует обращать внимание на форму живота, цвет кожи, на наличие общего или местного выпячивания, метеоризма, состояние пупка, на видимую перистальтику.
Форма живота зависит от конституции пациента. У астеников живот небольшой. У лиц с гиперстеническим типом телосложения он увеличен в размерах.
При туберкулезном менингите, иногда при разлитом перитоните может быть резко запавший (ладьевидный) живот.
Выпячивание живота может быть неравномерное и равномерное.
Неравномерное выпячивание живота наблюдается при увеличении печени, селезенки, опухолях в брюшной полости, при больших кистах, исходящих из яичников, поджелудочной железы.
Равномерное выпячивание бывает при чрезмерном отложении жира в подкожную клетчатку (при ожирении), при усиленном газообразовании в кишечнике (метеоризм) и наличии свободной жидкости в брюшной полости (асцит), при беременности и т. д.
При ожирении живот увеличен, стенка его утолщена, пупок втянут.
При метеоризме живот также увеличен и не меняет форму при смене горизонтального положения пациента на вертикальное, пупок сглажен или слегка выпячен.
При асците в положении пациента лежа живот уплощается в околопупочной области, выпячивается во фланках и приобретает характерную форму «лягушачьего живота». Значительное накопление жидкости и воздуха в брюшной полости, опухоли больших размеров могут привести вследствие повышения внутрибрюшного давления к сильному выпячиванию живота и пупка, а также к расхождению пупочного кольца.
В случае затруднения кровообращения в воротной вене (при циррозе печени, сдавлении опухолью или увеличенными лимфоузлами воротной вены, при ее закупорке, сдавлении либо тромбозе нижней или верхней полой вен) на передней брюшной стенке отчетливо просматривается сосудистая сеть, образованная значительно расширенными извитыми подкожными венами. Она получила название «головы медузы».
Изменение цвета кожи живота может быть ограниченным или диффузным. В первом случае на нем появляются красно-коричневые пятна («тигровая кожа»), обусловленные частым применением грелок. Во втором — окраска кожи бывает бледной, красной, с синеватым оттенком, желтушной, бронзовой. По боковым поверхностям живота может быть сыпь.
При отечности подкожной клетчатки брюшная стенка становится напряженной, блестящей, на ней остается след при надавливании. Это наблюдается при нарушениях кровообращения в результате болезни сердца, почек.
Пупочные и паховые грыжевые выпячивания, а также выпячивания белой линии. (При натуживании пациента и смене горизонтального положения на вертикальное эти выпячивания увеличиваются.) В таких случаях осмотр необходимо дополнить исследованием (указательным пальцем) грыжевых колец.
При метеоризме, обусловленном копростазом (каловые камни в кишечнике), или при сужении кишечника, помимо его вздутия, нередко отмечается и перистальтика, особенно интенсивная выше места непроходимости.
В горизонтальном положении пациента при тонкой брюшной стенке может выявляться пульсация в подложечной области. Лучше видны аортальная пульсация, пульсация аневризмы брюшной аорты, особенно при мягком брюшном прессе.
Следует отметить, что живот принимает участие в акте дыхания. Ограничение дыхательных движений брюшной стенки наблюдается при местных воспалениях брюшины, остром воспалении желчного пузыря, при аппендиците, выраженном болевом синдроме и т. п. Полное отсутствие подвижности брюшной мускулатуры при глубоком дыхании может сигнализировать о разлитом перитоните.
Пальпация – это клинический метод обследования с целью выявления объективных симптомов заболевания с помощью прощупывания органов и тканей.
Пальпация органов брюшной полости:
При пальпации живота следует соблюдать определенные правила. Пациент должен лежать на спине на жесткой постели с невысокой подушкой, ноги и руки его должны быть вытянуты, живот обнажен. Дышать он должен ровно и спокойно, лучше через рот. Исследующий садится с правой стороны от больного, лицом к нему, на одном уровне с постелью. Руки его должны быть теплыми и сухими, ногти коротко остриженными.
Различают поверхностную (ориентировочную) и глубокую пальпацию
При поверхностной пальпации исследующий кладет правую руку со слегка согнутыми пальцами на живот больного и осторожно, не проникая вглубь, приступает к пальпации всех отделов живота. Начинают с левой паховой области и, постепенно поднимаясь вверх по левому фланку к левому подреберью, эпигастральной области, переходят на область правого подреберья, спускаясь вниз по правому фланку до правой паховой области. Таким образом, пальпацию проводят как бы против хода часовой стрелки. Затем пальпируют среднюю часть живота, начиная с эпигастральной области и направляясь вниз до лобка (начинать пальпацию с болезненного участка живота не рекомендуется).
Поверхностной пальпацией выявляется степень напряжения (судят по сопротивлению) брюшной стенки и ее болезненности. В норме она должна быть мягкой, податливой, безболезненной. Напряжение брюшной стенки наблюдается главным образом при воспалительных процессах в брюшной полости. Оно бывает общим и местным.
По степени выраженности общего напряжения различают резистентность брюшной стенки, возникающую при пальпации, и мышечное напряжение — ригидность мускулатуры брюшного пресса. При последнем напряжение брюшной стенки значительно возрастает, достигая «доскообразной твердости». «Доскообразный живот», или «мышечная защита», сигнализирует о «катастрофе» в брюшной полости — о развитии разлитого перитонита, который может быть следствием прободной язвы желудка и кишечника, перфоративного (прободного) аппендицита, холецистита.
Местное напряжение брюшного пресса отмечается при ограниченном перитоните, развивающемся в результате приступа острого аппендицита, холецистита и др. При этом даже поверхностная пальпация может вызвать болезненность. Иногда болевое ощущение, умеренно выраженное при пальпации, резко усиливается при быстром снятии руки с передней брюшной стенки (симптом Щеткина—Блюмберга). Это вызвано сотрясением воспаленного листа брюшины у больных диффузным или ограниченным перитонитом.
При поверхностной пальпации можно выявить отечность кожных покровов живота по характерным вмятинам на коже, которые остаются от пальцев после ощупывания. При хорошо развитой подкожной жировой клетчатке этого не наблюдается.
Поверхностная пальпация позволяет также обнаружить в брюшной стенке уплотнения, узлы, грыжы, опухоли. Если во время пальпации попросить больного напрячь живот, то образования в брюшной стенке продолжают хорошо пальпироваться, а внутрибрюшные новообразования перестают ощущаться.
Глубокую скользящую методическую пальпацию осуществляют по методу Образцова-Стражеско. Глубокой она называется потому, что пальцы исследующего проникают глубоко в брюшную полость, скользящей — потому, что осязательное ощущение о пальпируемом органе пальцы получают в момент «соскальзывания» с него, методической — потому, что предусматривает пальпацию органов брюшной полости в определенной последовательности. С помощью такой пальпации исследуют органы брюшной полости. Начинают с сигмовидной кишки, затем поочередно пальпируют слепую кишку с отростком, конечную часть подвздошной кишки, восходящую и нисходящую части ободочной кишки, поперечно-ободочную кишку *, желудок, печень, поджелудочную железу, селезенку. Затем пальпируют почки.
Сигмовидная кишка пальпируется в 90—95% случаев, в левой подвздошной области, четырьмя слегка согнутыми пальцами правой руки, сложенными вместе, или локтевым краем мизинца. Для этого пальцы устанавливают на передней брюшной стенке на границе средней и наружной трети линии, соединяющей пупок с передней верхней остью подвздошной кости, параллельно длиннику сигмовидной кишки (располагается слева сверху вниз и вправо). Затем во время вдоха больного поверхностным движением пальцев правой руки по направлению к пупку создают кожную складку для свободного их скольжения. Во время выдоха больного, когда, как отмечалось, наступает расслабление мышц брюшного пресса, пальцы плавно погружают в брюшную полость. Достигнув задней брюшной стенки, скользят по ней перпендикулярно к длиннику сигмовидной кишки по направлению от пупка к передней верхней ости подвздошной кости (ощупывающие пальцы перекатываются через сигмовидную кишку).
При такой пальпации определяется толщина, консистенция, характер поверхности, болезненность, перистальтика, подвижность и урчание сигмовидной кишки. Обычно в норме она пальпируется в виде гладкого плотноватого безболезненного не урчащего цилиндра толщиной 2—3 см. Подвижность ее варьирует в пределах 3—5 см. Наличие урчания свидетельствует о скоплении в кишке газов и жидкого содержимого при воспалительном процессе ее (сигмоидит, дизентерия), что вызывает болезненность при пальпации. Сигмовидная кишка может увеличиваться, становится бугристой, плотной, малоподвижной, например, при раке. Она может быть плотной, обладать неровной поверхностью и при задержке каловых масс, но это проходит после акта дефекации или очистительной клизмы.
Пальпация слепой кишки. Пальпируется у 78—85% людей, в правой подвздошной области. Ее длинник располагается косо (справа сверху вниз и влево) на границе средней и наружной трети линии, соединяющей пупок и правую верхнюю переднюю ость подвздошной кости.
Техника пальпации слепой кишки аналогична таковой при пальпации сигмовидной кишки. Слепую кишку пальпируют четырьмя полусогнутыми сложенными вместе пальцами правой руки. Их устанавливают параллельно длиннику кишки. Поверхностным движением пальцев по направлению к пупку создают кожную складку. Затем, постепенно погружая пальцы в брюшную полость, во время выдоха доходят до задней брюшной стенки, скользят по ней, не разгибая пальцы, перпендикулярно кишке, по направлению к правой передней ости подвздошной кости и перекатываются через слепую кишку. Если ее пропальпировать сразу не удалось, пальпацию следует повторить.
В норме слепая кишка прощупывается в форме гладкого, безболезненного, слегка урчащего цилиндра, шириной 3—5 см, умеренно упругого и слабо подвижного, с небольшим грушевидным расширением книзу. Подвижность слепой кишки в норме составляет 2—3 см. При чрезмерной подвижности ее могут наблюдаться приступы внезапных болей с явлениями частичной или полной непроходимости вследствие перегибов и заворотов. Уменьшение подвижности кишки или полная ее неподвижность могут быть вызваны спайками, возникшими после перенесенного воспалительного процесса в этой области.
Перкуссия брюшной полости
применяется главным образом для выявления в брюшной полости свободной жидкости, определения размеров и расположения печени и селезенки и т. д. При перкуссии живота (пальцем по пальцу) в норме выявляется тимпанический перкуторный звук, более высокий над кишечником, чем над областью желудка. Однако определить эту разницу практически удается редко, поскольку в данном случае необходим соответствующий навык.
При наличии в брюшной полости свободной жидкости она, если пациент находится в горизонтальном положении, размещается по задней стенке, заполняя фланки. В таких случаях над боковыми частями живота определяется тупой звук. Посередине живота из-за всплывшего над жидкостью кишечника выявляется тимпанический звук. При повороте пациента на бок тупой звук в этом боку сменяется тимпанический. Его также дает наполненный газом кишечник, оказавшийся наверху. В вертикальном положении больного тимпанический звук над кишечником сменяется тупым над жидкостью.
Наличие жидкости в брюшной полости можно выявить и при помощи метода флюктуации. Для этого кисть левой руки ладонной поверхностью прикладывают к правой половине живота. Пальцами правой руки наносят короткие легкие толчки по левой половине живота, в зоне обнаружения тупости, которые при наличии в брюшной полости большого количества свободной жидкости ясно ощущаются ладонью левой руки. Для исключения возможности передачи толчков волнообразно по брюшной стенке необходимо, чтобы пациент (или помощник исследующего; положил на среднюю линию живота ладонь ребром, вертикально.
Над поверхностно расположенными опухолями больших размеров и воспалительными инфильтратами на ограниченном участке при перкуссии может выявляться притупленный и тупой звук.
Перкуссия печени
Печень при перкуссии дает тупой звук, но поскольку нижний край легкого частично прикрывает ее, то можно определить две верхних границы печеночной тупости: относительную (истинную) и абсолютную. На практике, как правило, определяют границы абсолютной тупости, верхнюю и нижнюю.
При перкуссии печени пациент должен находиться в горизонтальном положении. Палец-плессиметр располагают параллельно искомой границе.
Верхнюю границу абсолютной печеночной тупости можно определять по всем линиям, которые используются для нахождения нижнего края легких, но обычно ограничиваются перкуссией по правым окологрудинной, срединно-ключичной и передней подмышечной линиям. При этом пользуются тихой перкуссией. Перкутируют сверху вниз, от ясного звука до тупого. Найденную границу отмечают точками на коже по верхнему краю пальца-плессиметра, т. е. со стороны ясного звука. В норме верхняя граница абсолютной тупости печени находится на окологрудинной и срединно-ключичной линиях соответственно на верхнем и нижнем краях VI ребра и на передней подмышечной линии на VII ребре. Верхняя граница относительной тупости лежит на ребро выше. Для ее определения используют перкуссию средней силы.
Нижнюю границу абсолютной печеночной тупости определяют по передней подмышечной, срединно-ключичной и окологрудинной линиям справа, по передней срединной линии, слева — по окологрудинной. Перкутируют снизу вверх от тимпанического звука до тупого.
Найденную границу отмечают на коже точками по нижнему краю пальца-плессиметра, т. е. со стороны тимпанита.
У здорового человека нормостенического телосложения нижняя граница печеночной тупости на левой окологрудинной линии располагается по нижнему краю левой реберной дуги, на передней срединной — на границе между верхней и средней третями расстояния от мечевидного отростка до пупка, на правой окологрудинной — на 1,5— 2 см ниже нижнего края правой реберной дуги, на срединно-ключичной — по нижнему краю правой реберной дуги, на передней подмышечной линии — по нижнему краю X ребра.
У лиц астенического телосложения нижний край печени располагается несколько ниже, а гиперстенического — выше, чем у нормостеников, но это в основном касается лишь границы, располагающейся по передней срединной линии. В вертикальном положении больного нижний край печени смещается вниз на 1—1,5 см.
Пальпация печени
Прежде чем пальпировать печень, рекомендуется перкуторно определить ее границы. Это позволяет не только судить о величине печени, но и определить, с какого места следует начинать пальпацию.
При пальпации печени необходимо соблюдать определенные правила и технику исполнения. Пациент должен лежать на спине со слегка приподнятой головой и выпрямленными или чуть согнутыми в коленных суставах ногами. Руки его должны лежать на груди (для ограничения подвижности грудной клетки на вдохе и расслабления мышц живота). Исследующий садится справа от пациента, лицом к нему, ладонь правой руки с чуть согнутыми пальцами кладет плашмя на живот, в области правого подреберья, на 3—5 см ниже границы печени, найденной перкуторно, и левой рукой охватывает нижний отдел правой половины грудной клетки, причем 4 пальца ее располагает сзади, а большой палец — на реберной дуге. Это ограничивает подвижность (расширение) грудной клетки во время вдоха и усиливает движения диафрагмы книзу. При выдохе пациента исследователь поверхностным движением оттягивает кожу вниз, погружает кончики пальцев правой руки в брюшную полость и просит пациента сделать глубокий вдох. При этом нижний край печени, опускаясь, попадает в искусственный карман, обходит пальцы и выскальзывает из-под них. Пальпирующая рука все время остается неподвижной. Если нижний край печени не удалось прощупать, манипуляцию повторяют, переместив кончики пальцев на 1—2 см вверх. Это делают до тех пор, поднимаясь все выше, пока не пропальпируется нижний край печени или же правая рука не достигнет реберной дуги.
Пальпация нижнего края печени производится обычно по правой срединно-ключичной линии или по наружному краю правой прямой мышцы живота. Однако при необходимости его можно пропальпировать по всем 5 линиям, начиная с правой передней подмышечной и заканчивая левой окологрудинной.
При скоплении в брюшной полости значительного количества жидкости пальпация печени затрудняется.
В норме печень пальпируется в 88 % случаев. Нижний край ее находится у края реберной дуги, по правой срединно-ключичной линии. Он мягкий, острый или слегка закругленный, ровный, безболезненный, легко подворачивается при пальпации.
Расположение печени ниже края реберной дуги свидетельствует о ее увеличении либо смещении. Решить этот вопрос можно лишь при определении положения ее границ, что делают перкуторно.
Если размеры печени не меняются, то смещение нижней границы печеночной тупости, происходящее одновременно с однонаправленным смещением ее верхней границы, говорит лишь об опущении печени. При увеличении же печени вниз смещается только нижняя ее граница. Это наблюдается при застое венозной крови в печени (застойная печень), воспалительных процессах в печени и желчных путях, при некоторых острых инфекционных болезнях (дизентерия, брюшной тиф, холера, малярия), в начальной стадии цирроза печени и т. д.
Смещение же только нижней границы печени вверх может быть вызвано уменьшением размеров печени (например, в конечной стадии портального цирроза ее).
Смещение верхней границы печени (вверх или вниз) сравнительно редко бывает обусловлено поражением самой печени (верхняя граница может смещаться вверх при раке или эхинококкозе печени). Чаще всего это происходит по другим причинам (высокое стояние диафрагмы при метеоризме, асците, беременности; низкое — при эмфиземе, пневмотораксе, энтероптозе; оттеснение печени от диафрагмы в случаях скопления газа под диафрагмой). При правостороннем экссудативном плеврите, пневмонии, инфаркте легкого, сморщивании нижней доли правого легкого возможно кажущееся смещение верхней границы печеночной тупости вверх.
В ряде случаев можно пропальпировать не только нижний край печени, но и часть ее (пальцы ставят сразу под правой реберной дугой и, легко надавливая на брюшную стенку, скользят по поверхности печени). При этом выясняют особенности ее поверхности (гладкая, ровная, бугристая), консистенции (мягкая, плотная), выявляют наличие болезненности и т. д.
Гладкая, ровная, мягковатая поверхность печени с закругленным краем, болезненность при пальпации наблюдаются при воспалительных процессах в печени и внутрипеченочных желчных путях, а также при остром застое крови на почве сердечной недостаточности.
Бугристая поверхность, неровность и уплотнение нижнего края отмечается при сифилитическом поражении печени, эхинококкозе. Особенно резкая плотность («деревянная») выявляется при раковом поражении печени.
Уплотнение края печени бывает при гепатитах, циррозе (отмечается и неровная поверхность).
Болезненность печени при пальпации наблюдается при воспалительном процессе или растяжении ее (например, застойная печень).
Размеры печени определяют по методу Курлова. Для этого измеряют расстояние между верхней (найденной перкуторно) и нижней (найденной перкуторно и пальпаторно) границами печени по правой срединно-ключичной и по передней срединной линиям, а также по левой реберной дуге (расстояние между установленной точкой по левой реберной дуге и условной верхней границей печени по передней срединной линии — косой размер). Размеры печени в норме по срединно-ключичной линии в среднем составляют 9 ± 1-2 см, по передней срединной — 8 ± 1-2 см, по левой реберной дуге — 7 ± 1-2 см. Границы печени можно определять и по методу Курлова. С этой целью по срединно-ключичной линии справа находят верхнюю границу абсолютной тупости печени, а также ее нижний край, и по передней срединной линии определяют нижнюю границу. Верхняя граница на этой линии условна (установить ее невозможно, так как здесь печень граничит с сердцем, которое при перкуссии также дает тупой звук). Для определения этой границы через точку, находящуюся на срединно-ключичной линии и соответствующую уровню верхней границы абсолютной печеночной тупости, проводят горизонтальную линию до пересечения ее с передней срединной линией. Место пересечения и будет верхней границей печеночной тупости по передней срединной линии.
Затем границы печени определяют по левой реберной дуге. Для этого палец-плессиметр устанавливают перпендикулярно нижнему краю левой реберной дуги, несколько кнутри от передней подмышечной линии. Перкуссию проводят по реберной дуге до появления тупого звука и ставят точку. Это и будет границей печени в области левой реберной дуги.
Желчный пузырь
в норме не пальпируется, так как он мягкий и почти не выступает из-под печени (не более чем на 1 см). При увеличении (водянка, гнойное воспаление, наличие камней и т. д.) или утолщении его стенок он становится доступным пальпации. Однако пальпацию желчного пузыря необходимо проводить во всех без исключения случаях, поскольку имеется ряд пальпаторных признаков (болезненность и др.), указывающих на его изменение, даже если он сам не пальпируется.
Пальпацию желчного пузыря производят в области его проекции (точка пересечения наружного края прямой мышцы живота и реберной дуги или несколько ниже, если отмечается увеличение печени), в том же положении пациента и по тем же правилам, что и при пальпации печени.
Увеличенный желчный пузырь может пальпироваться в виде грушевидного или яйцевидного образования, характер поверхности которого и консистенция зависят от состояния стенки пузыря и его содержимого.
В случае закупорки общего желчного протока камнем желчный пузырь сравнительно редко достигает больших размеров, так как возникающий при этом длительный вялотекущий воспалительный процесс ограничивает растяжимость его стенок. Они становятся бугристыми и болезненными. Аналогичные явления наблюдаются при опухоли желчного пузыря или наличии в нем камней.
Значительно чаще пальпация позволяет обнаружить не желчный пузырь, а болевые точки и симптомы, характерные для воспалительного процесса в нем самом или в желчных ходах. Например, о воспалительном поражении желчного пузыря свидетельствует симптом Ортнера (появление боли при легком постукивании ребром ладони по реберной дуге в области его локализации). В этом случае можно выявить и симптомы Захарьина (резкая боль при поколачивании в области желчного пузыря), Василенко (резкая боль при поколачивании в области желчного пузыря на высоте вдоха), Образцова — Мерфи (после медленного и глубокого погружения кисти руки в область правого подреберья на выдохе больному предлагают сделать глубокий вдох; в этот момент возникает или резко усиливается боль).
При заболеваниях желчного пузыря болезненность выявляется и в других точках. Нередко она отмечается при надавливании справа от X—XII грудных позвонков, а также при постукивании ребром кисти или надавливании несколько правее позвоночника на уровне IX—XI грудных позвонков. Можно также выявить френикус-симптом (болезненность при надавливании между ножками правой грудинно-ключично-сосковой мышцы).
Перкуссия селезенки
применяется для определения ее размеров. Используется тихая перкуссия. Пациент при этом может находиться в вертикальном положении с вытянутыми вперед руками или в горизонтальном, лежа на правом боку, левая рука его должна быть согнута в локтевом суставе и свободно лежать на передней поверхности груди, правая рука — под головой, правая нога вытянута, левая нога согнута в коленном и тазобедренном суставах.
Для определения верхней границы селезенки палец-плессиметр, располагают по средней подмышечной линии в VI—VII межреберье и перкутируют вниз по межреберьям, пока ясный легочный звук не сменится тупым. Отметка границы проводится со стороны ясного звука.
Для установления нижней границы селезенки палец-плессиметр устанавливают также по средней подмышечной линии, параллельно предполагаемой границе, ниже реберной дуги и перкутируют снизу вверх от тимпанического звука до притупления. Отметку границы проводят со стороны тимпанического звука.
Для определения передней границы селезенки палец-плессиметр располагают на передней брюшной стенке, слева от пупка, параллельно искомой границе (примерно на уровне X межреберья) и перкутируют по направлению к поперечнику селезеночной тупости до появления притупления. Отметку ставят со стороны ясного звука. В норме передняя граница находится на 1—2 см левее передней подмышечной линии.
Для нахождения задней границы селезенки палец-плессиметр устанавливают на X ребре, перпендикулярно к нему, т. е. параллельно искомой границе, между задней подмышечной и лопаточной линиями, и перкутируют сзади наперед до появления притупленного звука.
Далее измеряют расстояние между верхней и нижней границами селезенки, т. е. ее поперечник, который располагается между IX и XI ребрами и в норме составляет 4—6 см. Затем измеряют расстояние между передней и задней границами селезенки, т. е. величину длинника, который в норме составляет 6—8 см.
Увеличение поперечника и длинника селезеночной тупости свидетельствует об увеличении селезенки. Это может наблюдаться при инфекционных заболеваниях (брюшной, сыпной, возвратный тиф, малярия, бруцеллез, сепсис и др.), болезнях кроветворной системы (лейкозы, гемолитические анемии, лимфогрануломатоз, тромбоцитопеническая пурпура и др.), болезнях печени (гепатиты, циррозы), нарушениях обмена веществ (сахарный диабет, амилоидоз и др.), расстройствах кровообращения (тромбоз селезеночной или воротной вен), при поражении селезенки (воспалительный процесс, травматическое повреждение, опухоль, эхинококкоз).
Болевой синдром
В случае поражения того или иного органа брюшной полости возникающая при этом боль имеет свою особенность.
При язвенной болезни желудка или 12-перстной кишки характерна периодичность, сезонность (обострение весной и осенью) появления болей, определенная связь их с приемом пищи — голодные, ранние (язвенная болезнь желудка) или поздние (язвенная болезнь 12-перстной кишки), а также ночные боли. От места расположения язвы зависит локализация болей, их характер, иррадиация. Так, боли при язве желудка локализуются в верхней части подложечной области, несколько левее средней линии, а при язвах 12-перстной кишки — несколько правее ее, они ограниченные. Боли при язвах малой кривизны желудка тупые, постоянные, не иррадиируют, менее интенсивные. При язвах пилорических и в 12-перстной кишке боли приступообразные, иррадиируют в спину, грудную клетку, подреберье.
Постоянные ноющие боли в эпигастральной области, усиливающиеся сразу после приема пищи, могут наблюдаться при обострениях хронического гастрита, раке желудка.
Спастические боли чаще всего встречаются при острых воспалительных процессах толстого кишечника (колит) или сочетанных заболеваниях тонкого (энтериты) и толстого (энтероколиты). При заболеваниях желчных путей боли обычно иррадиируют вверх вправо и кзади, в правое плечо и лопатку, реже — влево, в область сердца. Желчно-каменной болезни свойственна интенсивность, продолжительность, приступообразность болевого синдрома и возникновение желтушности кожи или субиктеричности склер.
Боли, связанные с заболеваниями поджелудочной железы, локализуются в левой части эпигастральной области. Они часто носят опоясывающий характер и иррадиируют в левую реберную дугу, область сердца, левое плечо, в поясницу. Для острого панкреатита, особенно панкреонекроза, характерны интенсивные боли, для хронического — тупые.
Боли в области селезенки (чувство тяжести, распирания в левом подреберье) связаны с быстрым увеличением (при венозном полнокровии) либо с инфарктом ее. Чувство давления и тяжести, возникающее после приема пищи в подложечной области, характерно для гастритов, по всему животу — для колитов.
Причины
Алиментарная (связанная с погрешностями в питании):
бродильная диспепсия – возникает при преобладании в пище углеводных продуктов (хлеба, сахара, фруктов, бобов, капусты) и бродильных напитков (кваса, пива);
гнилостная диспепсия – возникает при преобладании в пище белковых (мясо, рыба, птица, яйца), а также несвежих мясных продуктов;
жировая (мыльная) диспепсия – возникает при чрезмерном поступлении с пищей жиров, особенно тугоплавких (бараний, свиной жир).
Диспепсия, связанная с недостаточным выделением пищеварительных ферментов, отвечающих за переваривание пищи в желудке и кишечнике:
Диспепсия, связанная с нарушением кишечного всасывания (поступления питательных веществ из кишечника в кровь) при синдроме мальабсорбции (врожденная патология (заболевание), характеризующаяся нарушением всасывания питательных веществ в кишечнике).
Диспепсия при кишечных инфекциях.
Шигеллезная инфекция (дизентерия) – инфекция, поражающая преимущественно толстый кишечник. Характерным симптомом является стул с примесью слизи и крови.
Сальмонеллез (острая кишечная бактериальная инфекция) – заболевание, для которого характерен подъем температуры до высоких цифр (38,5-39°С), обильная рвота, понос, а также головная боль и головокружение.
Интоксикационная диспепсия - возникает вследствие интоксикации (отравление) при различных заболеваниях: гриппе, острой хирургической патологии, гнойных инфекциях, интоксикации ядовитыми веществами.
Боль (если имеет место) обычно носит тупой, редко спастический характер, локализуется в околопупочной области; здесь же нередко отмечается болезненность при пальпации живота и сильном давлении (несколько левее и выше пупка - симптом Поргеса), болезненность по ходу брыжейки тонкой кишки (по направлению от пупка к правому крестцово-подвздошному сочленению - симптом Штернберга). Боль при сотрясении тела, ходьбе может быть признаком перивисцерита. Урчание и плеск при пальпации слепой кишки - важный признак гастроэнтерита (симптом Образцова).
Синдром кишечной диспепсии проявляется малохарактерными диспепсическими жалобами:
ощущением давления, распирания и вздутия живота, особенно после еды;
тошнотой;
ощущением урчания;
переливания в животе и др., которые возникают в результате нарушения переваривания пищевых веществ в кишечнике, ускорения их пассажа по тонкой кишке, а также нарушения всасывания в кишечнике.
Иногда при тяжелом гастроэнтерите вскоре после еды возникают слабость, головокружение и другие общие явления, напоминающие демпинг-синдром.
Гастроэнтеритный копрологический синдром: частый (до 15-20 раз в сутки) кашицеобразный, с непереваренными частицами пищи, но без видимой слизи, часто зловонный, с пузырьками газа стул.
Характерна полифекалия: общее количество каловых масс за сутки может достигать 1,5-2 кг. Иногда возникают резкие позывы к дефекации вскоре после еды, а после дефекации возникает резкая слабость, сопровождаемая холодным потом, дрожанием рук (еюнальная диарея). В нетяжелых случаях и при отсутствии сопутствующего колита понос может отсутствовать и даже наблюдаться запор.
Характерна непереносимость молока: после его приема усиливаются метеоризм, понос. Обострение заболевания вызывают прием острой пищи, содержащей большое количество жиров и углеводов, переедание. Часто имеет место своеобразный желтоватый (золотистый) цвет каловых масс вследствие наличия невосстановленного билирубина и большого количества жира, придающего каловым массам глинистый вид.
При микроскопическом исследовании:
большое количество остатков непереваренной пищи (лиентерея);
капли нейтрального жира (стеаторея);
капельки, глыбки и кристаллы жирных кислот и нерастворимых мыл;
мышечные волокна (китаринорея);
свободный внеклеточный крахмал (амилорея);
большое количество слизи, равномерно перемешанной с каловыми массами.
Желудочное кровотечение
Характерным признаком язвенного желудочного кровотечения является внезапное исчезновение болевого синдрома (симптом Бергмана) и появление симптомов острой кровопотери.
Кровавая рвота
Содержимое из желудка при кровавой рвоте обычно имеет вид кофейной гущи (темно-коричневого цвета), что обусловлено превращением гемоглобина под влиянием соляной кислоты в солянокислый гематин, имеющий темный цвет.
Кровавая рвота возникает вскоре после кровотечения, а иногда спустя некоторое время после него. Если кровотечение развивается очень быстро, а количество изливающейся крови велико, возможна рвота алой кровью. Кровавая рвота наблюдается также при раке и полипах желудка, эрозивном гастрите, при варикозно расширенных венах пищевода.
Кровавая рвота (haematemesis) наиболее характерна для кровотечения из язвы желудка и реже встречается при язве двенадцатиперстной кишки. В последнем случае кровавая рвота наблюдается потому, что происходит заброс содержимого двенадцатиперстной кишки в желудок
Дегтеобразный стул
Дегтеобразный стул (melena) чаще возникает при кровотечении из дуоденальной язвы и наблюдается при потере 80-200 мл крови. Мелена характеризуется жидкой или кашицеобразной консистенцией кала и его черным цветом. Типичный стул при мелене черный, как деготь: неоформленный, блестящий и липкий кал. При интенсивном кровотечении стул также может приобретать алую окраску. Кровавый дегтеобразный стул (мелена) редко совпадает с началом желудочно-кишечного кровотечения и порой может быть первым его проявлением. Характер мелены зависит от интенсивности кровотечения, локализации его источника. При остро возникшем профузном кровотечении кровь, раздражая кишечник и усиливая его перистальтику, быстро достигает ампулы прямой кишки, вызывая частый акт дефекации непосредственно кровью или калом с примесью крови.
Наличие в кале алой неизмененной крови свидетельствует о том, что источник кровотечения локализуется в дистальном отделе толстой кишки.
симптом острой кровопотери. При массивном (профузном) желудочном кровотечении возникают резкая слабость, головокружение, потемнение в глазах,
При осмотре обращает на себя внимание бледность кожных покровов. Больной покрывается холодным липким потом. Дыхание учащено. Отмечаются тахикардия p.filifonms («нитевидный» пульс), снижение АД. Частота пульса и показатели АД отражают тяжесть кровотечения: чем выше ЧСС и ниже АД, тем массивнее кровопотеря
О тяжести кровотечения в первые часы судят по количеству рвотных масс, уровню АД, частоте пульса, дефициту циркулирующей крови. В последующем учитывают содержание гемоглобина, эритроцитов и гематокрнт.
СИНДРОМ ПЕЧЕНОЧНОЙ КОЛИКИ
Печеночная колика или желчная колика – это острая, резкая боль в правом подреберье. Она появляется в связи с нарушением проходимости желчевыводящих путей, что приводит к слабому выводу из желчного пузыря желчи.
Причины:
- Движение камня из желчного пузыря в шейку (это очень узкая часть желчного пузыря);
- Раздражение слизистой оболочки шейки желчного пузыря;
- Стеноз фатерового соска;
- При застревании камня в желчных путях;
- Дискинезия желчных путей;
- Употребление жирной пищи;
- Злоупотребление алкоголем.
Наиболее часто печеночная колика провоцируется погрешностью в питании: употребление слишком жирной пиши, большого количества пряностей вызывает спастические сокращения стенки желчного пузыря и миграцию конкрементов в протоковую систему. При обтурации камнем пузырного протока нарушается отток желчи и повышается внутрипузырное давление. Именно это является причиной выраженного болевого синдрома. Также печеночная колика может возникнуть при употреблении алкоголя, интенсивных физических нагрузках, психоэмоциональном перенапряжении, в период беременности. Но у многих пациентов не удается выяснить провоцирующий фактор; в трети случаев приступ печеночной колики развивается ночью.
Симптоматика печеночной колики типична. В большинстве случаев на фоне полного покоя возникает приступ интенсивных болей. Боль локализуется в области правого подреберья, чаще всего в проекции желчного пузыря (точка Кера), реже – в эпигастрии, может иметь режущий, колющий, раздирающий характер. Во время приступа пациент мечется в постели, не может найти положения тела, при котором боль уменьшится. Характерна иррадиация боли в область правой лопатки, ключицы, надключичную зону, шею, плечо. Иногда боль отдает в область сердца и имитирует приступ стенокардии.
Эпизод печеночной колики сопровождается тошнотой, возможна необильная рвота желчью, не приносящая облегчения, вздутие живота. Неукротимая рвота при печеночной колике является диагностическим критерием вовлечения поджелудочной железы в патологический процесс.
Наибольшая интенсивность боли наблюдается у пациентов с мелкими конкрементами в желчном пузыре. Это связано с тем, что возникновение болевого синдрома обусловлено не столько растяжением стенки пузыря камнями, сколько ее перерастяжением при закупорке протоков камнем и значительном повышении внутрипузырного давления.
Приступ печеночной колики может продолжаться от пятнадцати минут до 5-6 часов. Более длительный приступ болей может быть признаком осложнений, в частности – острого холецистита. Об этом же свидетельствует и значительная гипертермия – более 38°С. Обструкция желчевыводящих путей может привести к механической желтухе.
При осмотре пациента определяется бледность кожных покровов, возможна иктеричность кожи и склер. Характерно вынужденное положение тела пациента: на боку с приведенными к животу ногами. Пальпация живота позволяет выявить симптом мышечной защиты (напряжение мышц передней брюшной стенки), боль при прощупывании точки проекции желчного пузыря на вдохе (позитивный симптом Кера) и при поколачивании ребром ладони по правой реберной дуге (признак Грекова-Ортнера); при глубокой пальпации точки Кера на вдохе пациент непроизвольно задерживает дыхание (позитивный симптом Мерфи). По окончании приступа (выходе конкремента) данные симптомы отсутствуют.
Высокоинформативным методом диагностики печеночной колики является УЗИ печени и желчного пузыря, желчевыводящих путей. При визуализации конкрементов, характерных признаков увеличения размеров пузыря и растяжения его стенок и наличии типичной клинической картины диагноз не вызывает затруднений.
В лабораторных анализах при печеночной колике у трети пациентов выявляется лейкоцитоз, у половины – увеличенная СОЭ. Результаты общего анализа мочи без изменений, после приступа возможно обнаружение желчных пигментов (это является ранним признаком механической желтухи). У 20% пациентов определяется повышение амилазы мочи. Однако лабораторных признаков, подтверждающих печеночную колику без присоединения холецистита, не существует.
СИНДРОМ ЖЕЛТУХИ
1. Синдром механической (подпеченочной) желтухи.
Причины возникновения: чаще всего желчнокаменная болезнь с обтурацией общего желчного протока, рак фатерового соска, холестаз.
Жалобы. При желчнокаменной болезни желтухе нередко предшествуют приступообразные интенсивные боли в правом подреберье (желчная колика), тошнота, рвота Характерны зуд кожи, обесцвечивание кала и потемнение мочи (цвет пива).
Объективные данные. При осмотре | выраженная желтушность склер и кожи (при длительной желтухе - темно-оливковый или желто-зеленый цвет кожных покровами расчесы на коже. При пальпации - увеличенный болезненный желчный пузырь, напряжение в правом подреберье, положительные симптомы^ Георгиевского-Мюсси, Ортнера, Кера и др., при раке - увеличенный безболезненный желчный пузырь (СЩ птом Курвуазье).
Биохимический анализ крови. Повышены общий билирубин за счет связанная (прямого) билирубина, содержание холестерина, p-липопротеидов, желчных кислот* щелочной фосфатазы.
Анализ мочи. Моча цвета пива с желтой пеной при взбалтывании, качественней реакция на билирубин положительная, на уробилин - отрицательная.
Анализ кала. Кал ахоличный (белый), стеркобилин не опреляется, присутствует стеаторея с преобладанием кристаллов жирных кислот.
2. Синдром гемолитической (надпеченочной) желтухи.
Причины возникновения: чаще всего - переливание несовместимой крови, врожденные и приобретенные гемолитические желтухи, ДВС-синдром.
Объективные данные. Цвет кожи лимонно-желтый, видимые слизистые бледные цвет мочи темно-коричневый с красноватым оттенком; цвет кала темно-коричневый. Зуд кожи отсутствует. Отмечается увеличение печени и селезенки (не постоянно)
Общий аназиз крови. Количество эритроцитов и гемоглобина снижено, цветовой показатель нормальный, определяются пойкилоцитоз, анизоцитоз. Повышено содержание ретикулоцитов, снижена осмотическая резистентность эритроцитов.
Биохимический аназиз крови. Повышены уровни билирубина общего и свободного, повышено содержание железа в сыворотке крови, которое высвобождается при гемолизе эритроцитов.
Анализ мочи. Моча цвета пива с белой пеной при взбалтывании, стеркобилиноген повышен, качественная реакция на билирубин отрицательная.
Анализ кала. Содержание стеркобилиногена повышено, качественная реакция резко положительная.
3. Синдром паренхиматозной (печеночной) желтухи
Причины возникновения: вирусные гепатиты, цирроз печени, токсические поражения печени (отравления свинцом, четыреххлористым углеродом и др.).
Объективные данные: цвет кожи желтый с красноватым оттенком. Размеры печени увеличены.
Биохимический аназиз крови. Повышены уровни билирубина свободного и связанного, активность аминотрансфераз (ACT, AJIT), альдолазы.
Аназиз мочи. Цвет мочи темно-коричневый с желтой пеной при взбалтывании. Качественные реакции на билирубин и уробилин положительные.
Анализ кала. Цвет кала светло-коричневый, иногда в разгар заболевания кая обесцвечен. Количество стеркобилина снижено, качественная реакция слабоположительная, определяется стеаторея с преобладанием кристаллов жирных кислот.
ПЕЧЕНОЧНАЯ КОМА
Причины возникновения. Тяжелые острые и хронические заболевания печени вследствие выраженной дистрофии и гибели печеночных клеток, несмотря на большие компенсаторные возможности этого органа, сопровождаются глубокими нарушениями многочисленных функций, что обозначается как печеночно-клеточная недостаточность. В зависимости от характера и остроты заболевания различают острую и хроническую печеночную недостаточность и три ее стадии: 1) начальную, компенсированную; 2) выраженную, декомпенсированную; 3) терминальную, дистрофическую, которая заканчивается печеночной комой.
Острая печеночная недостаточность (Печеночная кома) возникает при тяжелых формах вирусного гепатита, отравлениях гепатотропными ядами (соединений фосфора, мышьяка, четьь реххлористый углерод, дихлорэтан, свинец, хлорофос, грибной яд и др.). Развивается быстро - в течение нескольких часов или дней.
Патогенез печеночной комы сводится к тяжелому самоотравлению организма вследствие почти полного прекращения деятельности печени. Отравление вызывают необезвреженные продукты кишечного распада белка под действием бактерий и конечные продукты обмена веществ, особенно аммиак, который не превращается гепатоцитами в мочевину. В крови накапливаются и другие токсические вещества. Нарушается электролитный обмен, возникают гипокалиемия, алкалоз. Усугубить тяжесть печеночной недостаточности и спровоцировать возникновение печеночной комы могут прием алкоголя, барбитуратов, наркотических анальгетиков, чрезмерное употребление белка, массивные желудочно-кишечные кровотечения, назначение больших доз диуретиков, одномоментное удаление большого количества асцитической жидкости, поносы, присоединение инфекций.
Клииническая картина: вначале возбуждение, беспокойство, а затем общее угнетение. Характерны клонические судороги, подергивание, тремор конечностей, от больного ощущается сладковатый запах. Развивается, гипотермия, дыхание Куссмауля (реже Чейна-Стокса). Печень может быть увеличенной или уменьшенной, усиливается желтуха.
Хроническая печеночная недостаточность возникает при многих заболеваниях печени (циррозы, хронические интоксикации, опухолевые поражения и др.) и характеризуется медленным, постепенным развитием.
В первой (компенсированной) стадии симптомы печеночной недостаточности отсутствуют, однако отмечается снижение толерантности организма к алкоголю и другим токсическим воздействиям, изменены показатели лабораторных «нагрузочных» печеночных проб.
Во второй (декомпенсированной) стадии уже возникают клинические проявления печеночной недостаточности: немотивированная слабость, повышенная утомляемость, ухудшение аппетита, нередко диспепсические явления (плохая переносимость жирной пищи, урчание и боли в животе, метеоризм, нарушения стула), которые объясняются нарушением желчеотделения и пищеварения в кишечнике. Наблюдающаяся нередко лихорадка может быть обусловлена как основным заболеванием, так и нарушением инактивации печенью некоторых пирогенных веществ белковой природы. Частыми признаками печеночной недостаточности являются желтуха и гипербилирубинемия.
Вследствие нарушения синтеза в печени альбумина и выраженной гипоальбуми- немии могут появиться гипопротеинемические отеки и даже асцит. Нарушение синтеза некоторых факторов свертывающей системы крови (фибриноген, протромбин, проконвертин и др.), а также снижение содержания в крови тромбоцитов (вследствие гиперспленизма) приводят к развитию геморрагического диатеза. Недостаточнее инактивация печенью эстрогенных гормонов приводит к эндокринным изменениям (гинекомастия у мужчин, нарушение менструального цикла у женщин). В этой стадии наблюдаются уже выраженные изменения функциональных печеночных проб.
Третья (терминальная, дистрофическая) стадия печеночной недостаточности характеризуется еще более глубокими нарушениями обмена веществ, выраженными дистрофическими изменениями не только в печени, но и в других органов. Развивается истощение.
Исследования мочи
общий анализ мочи
В лаборатории определяют физико-химические характеристики мочи (цвет, прозрачность, удельный вес, кислотность), проводят микроскопию мочевого осадка на присутствие некоторых веществ и включений (белок, желчные пигменты, глюкоза, гемоглобин, кетоновые тела, неорганические вещества, клетки крови и эпителия.
При болезнях печени моча нередко имеет темно-желтый или даже зеленый оттенок (гепатит, желтуха, камни в желчном пузыре). При гепатитах в моче также может обнаруживаться уробилиноген – продукт распада билирубина, придающий калу коричневый оттенок.
Билирубин в моче находят при механической желтухе, которая наблюдается при желчнокаменной болезни, опухолях желчевыводящих путей или поджелудочной железы.
Исследования кала
Исследование испражнений человека (кала) имеет прямое отношение к диагностике заболеваний пищеварительной системы.
Кал является содержимым толстого кишечника человека и состоит из остатков непереваренной пищи, клеток слизистой кишечника, пищеварительных ферментов, бактериальной флоры (около 50 % кала) и удаляется из организма во время акта дефекации.
Для диагностики болезней кишечника, желчевыводящей системы, поджелудочной железы проводят клиническое исследование кала (копрограмма).
Во время анализа оценивают цвет, консистенцию, запах каловых масс, наличие в кале крови и слизи, непереваренные остатки пищи (клетчатка, мышечные волокна, крахмал и пр.).
Проводится также исследование кала на яйца глистов и/или присутствие простейших. Для этого анализа нужен свежий кал, который до момента попадания в лабораторию сохраняется в теплом виде.
Чтобы взять кал для исследования на примесь крови пациент должен быть подготовлен в течение 3 дней. В эти дни исключаются рыбные и мясные продукты питания, лекарства с содержанием железа, йода и брома. Кал на анализ берется на четвертый день. Если на момент сдачи анализа имеется менструация или кровоточащий геморрой, сбор материала следует отложить. Нельзя использовать для исследования кал, который контактировал с водой, мочой, моющими или дезинфицирующими средствами.
Уреазный дыхательный тест
Наиболее современным, безвредным и безболезненным методом диагностики хеликобактерной инфекции, являющейся причиной возникновения гастритов и язв желудка, является уреазный дыхательный тест. Так как одним из продуктов метаболизма бактерии Helicobacter pylori является уреаза.
Механизм действия теста основывается на выявлении сверх нормы молекул меченого углерода в выдыхаемом воздухе. Для анализа в лаборатории берут пробы выдыхаемого воздуха до и после приема пациентом раствора для проведения теста с меченой стабильным изотопом 13 С-мочевины. Уреаза разлагает разлагает 13 С-мочевину на аммиак и углекислый газ. Если в выдыхаемом воздухе находится повышенное количество изотопа углерода 13С, это с высокой точностью указывает на наличие в желудке. Если пациент не инфицирован бактерией, то мочевина всасывается в желудке и выводится через несколько часов почками.
Тестирование производится натощак. У больного берут 2 пробы выдыхаемого воздуха. После этого пациент получает легкий завтрак и тестовый субстрат. Далее через каждые 15 минут в течении часа берут пробы воздуха в специальные пробирки, которые запечатываются и отправляются в лабораторию для определения в них атомов меченого углерода. Если пациент принимал антибиотики, которые снижают секреторную функцию желудка, то тест производится не менее чем через месяц после окончания приема препаратов.
Тест безвреден как для взрослых, так и для детей и является наиболее щадящим и быстрым методом диагностики наличия в организме Helicobacter pylori – результаты из лаборатории будут готовы уже через час. Тестирование проводится как при первичной диагностике, так и для контроля результатов терапии.
Компьютерная томография
Этот инструментальный метод исследования позволяет врачам получить рентгеновское изображение внутренних органов человека с обработкой его на экране компьютера. С большой точностью воспроизводятся структура, плотность, размеры, и другие характеристики органов. Томография даёт возможность изменять направление потока лучей рентгена и тем самым получать всестороннее исследование нужных объектов. Трудности возникают при диагностике полых органов пищеварения, таких как желудок, кишечник и пищевод из-за наличия в них газа.
Анализ кала
МАКРОСКОПИЧЕСКИЕ И МИКРОСКОПИЧЕСКИЕ СВОЙСТВА КАЛА
КОЛИЧЕСТВО У детей до месяца норма – 10-20 граммов в сутки, с 1 месяца до 6 месяцев – 30-50 граммов в сутки. В некоторых случаях отмечается повышенное или пониженное количества кала у детей и у взрослых.
Основная причина этого – запоры. Причины повышенного количества: усиление перистальтики кишечника, панкреатит, патология обработки пищи в тонком кишечнике, энтерит, холецистит, желчекаменная болезнь.
КОНСИСТЕНЦИЯ Нормальная консистенция кала у детей на грудном вскармливании – кашеобразная, если ребенок находится на вскармливании молочными смесями, то в норме материал должен быть замазкообразной консистенции, у детей старшего возраста и взрослых – оформленный.
Изменения консистенции кала происходят по разным причинам. Очень плотный материал бывает при стенозе и спазме толстой кишки, при запорах, кашеобразный – при гиперсекреции в кишечнике, колитах, диспепсии, повышенной перистальтике кишечника.
Мазевидный кал отмечается при заболеваниях поджелудочной железы и желчного пузыря, жидкий – при диспепсии или избыточной секреции в кишечнике, при бродильной диспепсии отмечается пенистый кал.
ЦВЕТ Цвет материала зависит от возраста. Норма цвета кала у детей, питающихся грудным молоком, – золотисто-желтый, желто-зеленый, у детей, которые вскармливаются молочными смесями, – желто-коричневый. У взрослых и детей старшего возраста нормальный цвет – коричневый.
Причины изменения цвета:
Черный или дегтеобразный кал отмечается при внутренних кровотечениях, как правило, в верхних отделах ЖКТ, а также при употреблении в пищу темных ягод, или при приеме препаратов висмута.
Темно-коричневый кал бывает при гнилостной диспепсии, нарушениях переваривания пищи, колитах, запорах, при употреблении большого количества протеиновой пищи.
Светло-коричневый кал – при усиленной перистальтике кишечника.
Красноватый кал отмечается при язвенных колитах.
Зеленый кал свидетельствует о повышенном содержании билирубина или биливердина.
Зеленовато-черный кал бывает после приема препаратов железа.
Кал светло-желтого цвета отмечается при дисфункции поджелудочной железы.
Серовато-белый – при гепатите, панкреатите, холедохолитиазе.
ЗАПАХ Основные составляющие запаха – сероводород, метан, скатол, индол, фенол. Нормальный запах у детей на грудном вскармливании – кисловатый, у «искусственников» – гнилостный. У старших детей и у взрослых – нерезкий каловый.
Основные причины изменения запаха в общем анализе кала у детей и у взрослых:
Гнилостный запах отмечается при колите, гнилостной диспепсии, гастритах.
Кислый запах кала свидетельствует о бродильной диспепсии.
Зловонный – при панкреатите, холецистите с холедохолитиазом, гиперсекреции толстого кишечника.
Запах масляной кислоты отмечается при ускоренном выведении кала из кишечника.
КИСЛОТНОСТЬ Какая должна быть кислотность у детей и у взрослых в общем анализе кала:
У грудных детей, которые питаются молочными смесями, – слабо кислая (6,8-7,5).
У детей, которые вскармливаются материнским молоком, – кислая (4,8-5,8).
У детей старше года и взрослых в норме кислотность должна быть нейтральная (7,0-7,5).
На изменения рH кала у детей и у взрослых влияют изменения микрофлоры кишечника. При употреблении углеводной пищи из-за начала брожения кислотность кала может сместиться в кислую сторону. При употреблении белковой пищи в больших количествах, либо при заболеваниях, которые влияют на переваривание протеинов, в кишечнике иногда начинаются гнилостные процессы, сдвигающие pH в щелочную сторону.
Причины изменения кислотности:
Слабощелочная рН (7,8-8,0) отмечается при плохой обработке пищи в тонком кишечнике.
Щелочная рН (8,0-8,5) – при колитах, запорах, при дисфункции поджелудочной железы, толстого кишечника.
Резкощелочная рН (> 8,5) отмечается при диспепсии гнилостной.
Резкокислая рН (< 5,5) свидетельствует о диспепсии бродильной.
СЛИЗЬ При отсутствии патологии слизи в кале у детей и взрослых не должно быть. Допускается слизь в небольшом количестве в фекалиях у грудных детей.
Причины появления слизи:
Инфекционные заболевания.
СРК — синдром раздраженного кишечника.
Полипы в кишечнике.
Геморрой
Синдром мальабсорбции.
Гиполактазия.
Целиакия.
Дивертикулит.
Муковисцидоз.
Общий анализ кала
КРОВЬ При отсутствии патологии кровь в кале у детей и у взрослых отсутствует.
Причины появления крови в анализе:
Геморрой.
Анальные трещины.
Воспаление слизистой прямой кишки.
Язвы.
Расширение вен пищевода.
Неспецифический язвенный колит.
Новообразования в ЖКТ.
РАСТВОРИМЫЙ БЕЛОК В кале при отсутствии заболеваний белок не обнаруживается. Причины его появления: воспалительные заболевания пищеварительной системы, гиперсекреция толстого кишечника, гнилостная диспепсия, внутренние кровотечения.
СТЕРКОБИЛИН В ОБЩЕМ АНАЛИЗЕ
Стеркобилин – пигмент, который окрашивает кал в специфический цвет, он образуется из билирубина в толстом кишечнике. Норма образования стеркобилина – 75-350мг/сут.
Повышенное содержания стеркобилина в кале обусловлено усиленным желчеотделением, а также отмечается при гемолитической анемии.
Причинами уменьшения стеркобилина являются обтурационная желтуха, холангит, желчекаменная болезнь, гепатиты, панкреатиты.
БИЛИРУБИН В ОБЩЕМ АНАЛИЗЕ
Билирубин в стеркобилин перерабатывается микрофлорой кишечника. До 9 месяцев микрофлора не в полном объеме перерабатывает билирубин, поэтому его наличие в кале у детей до 9 месяцев является нормой. У детей старше 9 месяцев и у взрослых билирубина при нормальной работе пищеварительной системы быть не должно.
Причины появления билирубина: антибиотикотерапия, повышенная моторика кишечника.
АММИАК По количеству аммиака в анализе можно судить об интенсивности гниения белка в тостом кишечнике. Содержание аммиака в общем анализе кала по нормам у детей и взрослых – 20-40 ммоль/кг. Причины увеличения аммиака: воспалительный процесс в тостом кишечнике, гиперсекреция.
ДЕТРИТ Детрит – мелкие бесструктурные частицы, состоящие из бактерий, переработанной пищи и клеток эпителия. Большое количество детрита свидетельствует о хорошем переваривании пищи.
Читайте также: Мочевой осадок – характеристики и нормы элементов мочевого осадка в общем анализе мочи у детей и у взрослых
МЫШЕЧНЫЕ ВОЛОКНА Мышечные волокна в кале – это продукт переработки белка животного происхождения. В норме в испражнениях грудных детей мышечных волокон быть не должно, у взрослых и детей старшего возраста допускается их незначительное количество, но они должны быть хорошо переваренными.
Причины повышения мышечных волокон в анализе у детей и у взрослых:
Диспепсии.
Гастриты.
Ахилия.
Усиленная перистальтика кишечника.
Панкреатиты.
СОЕДИНИТЕЛЬНОТКАННЫЕ ВОЛОКНА Соединительнотканные волокна – не переваренные остатки пищевых продуктов животного происхождения. При нормальном функционировании пищеварительной системы в кале их не должно быть. Причины появления соединительных волокон – гастриты, панкреатиты.
КРАХМАЛ Крахмал содержится в растительной пище. Он хорошо переваривается и в норме отсутствует в анализах. Причины появления крахмала: гастрит, панкреатит, ускоренный вывод кишечного содержимого.
РАСТИТЕЛЬНАЯ КЛЕТЧАТКА Растительная клетчатка бывает перевариваемая и неперевариваемая. Неперевариваемая клетчатка может содержаться, ее количество не имеет никакой диагностической информативности. В норме перевариваемая клетчатка не должна обнаруживаться в материале.
Причины обнаружения перевариваемой растительной клетчатки в копрограмме:
Панкреатит.
Гастрит.
Язвенный колит.
Ускоренный вывод содержимого кишечника.
Гнилостная диспепсия.
НЕЙТРАЛЬНЫЙ ЖИР Незначительное количество нейтральных жиров может содержаться только у грудных детей, так как у них еще недостаточно развита ферментная система. Наличие нейтрального жира в анализах кала у взрослых и у старших детей – признак какого-нибудь заболевания.
Некоторые причины обнаружения нейтральных жиров:
Дисфункции желчного пузыря.
Нарушение работы поджелудочной железы.
Ускоренная эвакуация содержимого кишечника.
Синдром нарушенного всасывания в кишечнике.
ЖИРНЫЕ КИСЛОТЫ При нормальном функционировании кишечника жирные кислоты всасываются полностью. Допускается незначительное количество жирных кислот в фекалиях у грудных детей.
Появление жирных кислот в кале может быть вызвано следующими заболеваниями: бродильная диспепсия, панкреатит, гепатит, холецистит.
МЫЛА Мыла – это остатки переработки жиров. При нормальном функционировании пищеварительной системы они должны быть в анализах в небольшом количестве.
Отсутствие мыл в кале – признак ряда заболеваний: ускоренная эвакуация из кишечного его содержимого, гепатит, панкреатит, заболевания желчного пузыря, нарушения всасывания пищевых элементов в кишечнике.
ЛЕЙКОЦИТЫ Лейкоциты – клетки крови, в норме допускается наличие единичных лейкоцитов только у детей грудного возраста. Иногда лейкоциты обнаруживаются, если был неправильно собран анализ (лейкоциты из мочеиспускательного канала).
Основные причины наличия лейкоцитов в кале: колиты, энтериты, трещины прямой кишки.
Субъективные и объективные методы обследования пациента с заболеванием пищеварительной системы
1. Жалобы пациентов с заболеванием пищеварительной системы и их детализация
2. Особенности анамнеза заболевания и анамнеза жизни
3. Топографические линии и области на передней брюшной стенке
4. Особенности общего осмотра пациентов с заболеванием пищеварительной системы
5. Осмотр живота
6. Правила и методика поверхностной пальпации живота
7. Правила и методика глубокой пальпации живота
8. Перкуссия и аускультация живота
9. Перкуссия печени. Определение размеров печени по Курлову
10. Пальпация печени и желчного пузыря.
11. Синдром желудочной диспепсии
12. Синдром кишечной диспепсии (гастроэнтерит)
13. Желудочное кровотечение
14. Синдром печеночной колики
15. Синдром желтухи
16. Синдром печеночной недостаточности. Печеночная кома
17. Дополнительные методы обследования
Боли в животе: Боли в животе занимают ведущее место среди симптомов заболеваний органов пищеварения. Необходимо изучить их локализацию (в подложечной области, правом или левом подреберье, в подвздошных, пупочной и поясничной областях и т. д.), иррадиацию (в спину, плечо, лопатку, за грудину, в левое подреберье, пах, ногу и т. д.), характер (острые коликообразные, тупые, ноющие, жгучие, режущие, опоясывающие), продолжительность (приступообразные, постоянные, периодические); сезонность (весной или осенью), интенсивность, связь с физическим напряжением (ходьбой, тряской во время езды, подъемом тяжести), с волнением, актом дефекации, с приемом пищи (натощак, т. е. голодные боли; ночные; через какое время после приема пищи: ранние боли возникают через 0, 5—1 ч, поздние — через 1,5—2 ч после еды), ее качеством (грубая, острая, сладкая, соленая) и консистенцией. Следует также выяснить, уменьшаются ли боли после рвоты, приема соды, спазмолитических средств, согревания.
Диспепсические явления:
затруднение глотания и прохождения пищи по пищеводу (дисфагия);
тошнота (своеобразное тягостное чувство в подложечной области) необходимо выяснить ее частоту, продолжительность, зависимость от приема и характера пищи. Следует также установить, не сопровождается ли она рвотой и болями в животе. Иногда тошнота не связана с приемом пищи и возникает при тряской езде, работе в наклонном положении и т. д. Она, как правило, предшествует рвоте, однако может быть и без нее. В случае заболевания желудка тошнота чаще встречается при его сниженной секреторной способности, опущении, при гастритах, раке желудка, реже — при язвенной болезни.
Тошнота может сопровождаться бледностью лица, слюнотечением, головокружением, снижением артериального давления, общей слабостью, иногда предобморочным состоянием. Этот симптом не всегда связан с заболеваниями желудка и встречается также при гипертонических кризах, токсикозе беременных, заболеваниях почек с недостаточностью их функции, при хронических воспалительных заболеваниях желчных путей. Иногда у здоровых людей тошнота может быть реакцией на неприятные запахи, даже на воспоминание о них;
Рвота – рефлекторное извержение содержимого желудка (иногда и двенадцатиперстной кишки) через рот (редко и через нос). Весь этот рефлекторный акт регулируется рвотным центром, расположенным в продолговатом мозге. Рвота натощак с большим количеством слизи наблюдается при хроническом гастрите; через 10—15 мин после еды — при язве и раке кардиального отдела желудка и остром гастрите; через 2—3 ч — при локализации патологического процесса в теле желудка; через 4—6 ч после приема пищи — при язве привратника и 12-перстной кишки, при язвенной болезни — обычно на высоте болей (нередко купирует их, поэтому некоторые пациенты сами искусственно вызывают рвоту; рвота же при заболеваниях желчных путей, печени, поджелудочной железы чаще не только не приносит облегчения, но усиливает боли). Рвота пищей, съеденной накануне, характерна для стеноза привратника, атонии желудка; кофейной гущей — при желудочном кровотечении. Вкус рвотных масс обычно кислый, при примеси желчи — горький. Запах их чаще кисловатый, гнилостный (при процессах гниения в желудке) или зловонный (при каловом свище между желудком и поперечно-ободочной кишкой).
Следует помнить, что рвота при заболеваниях органов брюшной полости во многих случаях рефлекторная по происхождению и не всегда связана с патологией желудка. Она может наблюдаться при желчно-каменной болезни, холецистите, остром аппендиците, перитоните (воспаление брюшины) и других заболеваниях, а также при приеме некоторых лекарственных средств. Рвота может быть обусловлена интоксикацией при уремии, токсикозе беременных или поражением центральной нервной системы при опухолях головного мозга, менингоэнцефалитах и т. д. Нередко ока возникает при гипертонических кризах (резкое повышение артериального давления крови).
рвотные массы: количество, характер (кислая жидкость, рвота съеденной пищей, застойное содержимое), примесь желчи, крови (алой, тёмных сгустков, в виде «кофейной гущи»); запах (кислый, гнилостный, каловый, «тухлых яиц»); изменение самочувствия после рвоты.
Отрыжка – выход газов или пищи из желудочно-кишечного тракта, главным образом, из пищевода и желудка. Часто сопровождается характерным звуком и запахом Отрыжка может быть воздухом (аэрофагия) при заглатывании его с пищей, кислым, съеденной пищей, тухлым яйцом и т. д. Может быть вызвана заглатыванием воздуха, что особенно характерно для грудных детей, употреблением газированных напитков. Необходимо выяснить ее частоту и продолжительность, связь с приемом и характером пищи. Отрыжка пищей, кислым отмечается при язвенной болезни, хронических гастритах с повышенной кислотностью. Отрыжка горьким указывает на забрасывание желчи из 12-перстной кишки в желудок, что бывает при анацидном гастрите, зиянии привратника, при заболеваниях печени и желчных путей. Отрыжка тухлым яйцом возникает в результате гниения белковой пищи и образования сероводорода при стенозе привратника, атонии желудка, хроническом гастрите. Отрыжка с каловым запахом встречается при свищах между желудком и поперечно-ободочной кишкой;
Изжога – ощущение дискомфорта или жжения за грудиной, распространяющегося кверху от эпигастральной (подложечной) области, иногда отдающего в область шеи. Необходимо выяснить ее интенсивность, длительность, частоту появления, связь с приемом пищи (какой), факторы, облегчающие или полностью устраняющие ее (прием соды, теплого молока и т. д.). Изжога — наиболее частый и неприятный спутник язвенной болезни, гиперацидного гастрита, сопровождающихся повышенной кислотностью и регургитацией (заброс) кислого желудочного содержимого в пищевод;
вздутие живота; степень выраженности диспепсических явлений, отношение к приёму пищи;
Аппетит: сохранён, понижен или отсутствует, повышен, извращён, отвращение к пище (жирной, мясной, молочной); насыщаемость (нормальная, быстрая).
Вкус во рту: обычный, притуплён, извращён; чувство жжения в языке. Он может быть кислый, горький, металлический, сладковатый. Например, горький вкус ощущается при заболевании печени и желчных путей; кислый с «металлическим оттенком» при гастрите и язвенной болезни с повышенной кислотностью желудочного сока. У некоторых пациентов хроническим гастритом с пониженной кислотностью могут вообще притупляться вкусовые ощущения. У женщин во время беременности вкус может извращаться. Резко меняются вкусовые ощущения и при некоторых психических заболеваниях.
Слюноотделение: обычное, усиленное недостаточное (сухость во рту), слюнотечение (при глистных инвазиях).
Жажда: количество выпиваемой жидкости в сутки.
Ощущение распирания и тяжести в животе часто сопровождается распространенным или ограниченным вздутием живота (метеоризм). Это состояние тяжело переносится больными. Оно обычно бывает при заболеваниях кишечника и связано с нарушением отхождения газов. Метеоризм может наблюдаться и при циррозах печени, недостаточности кровообращения вследствие нарушения портального кровообращения и ухудшения всасывания газов из кишок.
Ощущение переливания и урчания в животе встречается чаще всего при острых и хронических воспалительных заболеваниях тонкого и толстого кишечника, в результате плохого всасывания жидкого содержимого в тонком кишечнике и поступления его в толстый с одновременным скоплением газов.
Стул: (Нормальным можно считать количество дефекаций от трёх раз в сутки до трёх раз в неделю.) самостоятельный, регулярный, нерегулярный, принудительный после очистительной клизмы, слабительных средств; запоры, поносы; частота стула; особенности каловых масс: количество, консистенция (оформленный, жидкий, кашицеобразный, водянистый, пенистый, твёрдый, «овечий»); цвет (коричневый, жёлто-коричневый, жёлтый, чёрный или дёгтеобразный, серо-белый или глинистый); запах (обычный, кислый, гнилостный, зловонный); примеси (слизь, гной, сгустки непереваренной пищи, кровь), отхождение глистов; болезненность при дефекации, жжение, зуд в области заднего прохода; выпадение прямой кишки; геморрой.
При расспросе следует также обратить внимание на акт дефекации. Необходимо выяснить, свободно или затруднено у пациента отхождение кала, не бывает ли ложных позывов (тенезмы) к акту дефекации, выпадения прямой кишки, зуда в заднем проходе (это возможно при глистной инвазии и геморрое), геморроидальных узлов и кровотечения из них. Уточняют характер стула (регулярный или нерегулярный).
Запоры (отсутствие стула в течение суток и более) наблюдаются при атонии или спазме толстого кишечника, что может быть в случаях хронического колита, употребления в пищу легко усвояемых, бедных клетчаткой продуктов, при механическом препятствии в кишечнике для продвижения пищи (при опухолях кишечника или других органов брюшной полости).
Если пациент страдает поносами, выясняют их частоту в течение суток, связь с приемом пищи и с ее характером. Поносы могут наблюдаться при нарушении секреторной функции желудка, поджелудочной железы, при колитах, энтеритах, отравлениях и т. д.
По форме кал бывает оформленный, колбасовидный, лентовидный, «овечий», по консистенции — кашицеобразный, жидкий, пенистый, водянистый, в виде рисового отвара и т. д. Он может содержать примеси слизи, крови, гноя, глистов, остатков непереваренной пищи. Цвет его в зависимости от этого может быть коричневый, темный, глинистый, черный (дегтеобразный). В норме кал имеет коричневый цвет, обусловленный наличием стеркобилина. Ахолический пенистый кал наблюдается при непоступлении в кишечник желчи. Черный дегтеобразный кал бывает в случае кровотечения из верхнего отдела желудочно-кишечного тракта при язвенной болезни желудка, 12-перстной кишки, раке. Однако темным он может быть и из-за приема определенных пищевых продуктов (черника, вишня, кровяная колбаса, печень и др.), лекарственных средств (викалин, соль висмута, гематоген, карболен и др.). Наличие алой крови в кале свидетельствует о кровотечении из дистальных отделов кишечника и бывает при дизентерии, язвенном колите, геморрое, трещине, при раке прямой кишки и т. д. В случае воспаления дистальных отделов толстого кишечника, кроме алой крови, в кале могут быть примеси слизи.
Запах кала обусловлен образованием скатола вследствие разложения белка и летучих жирных кислот. Ахолический кал имеет запах прогорклого масла. Кислый запах кал приобретает при бродильной диспепсии, гнилостный, зловонный — при дизентерии, раке сигмовидной и прямой кишок и др.
Особенности анамнеза жизни
У пациента с заболеванием органов пищеварения следует выяснить, регулярно ли он принимает пищу, ее характер (острая, горячая), хорошо ли ее прожевывает, переносил ли голод, тяготы военных лет, употребляет ли алкоголь, и если да, то как часто и сколько, курит ли, принимал ли длительно лекарственные средства, перенес ли заболевания желудочно-кишечного тракта и хирургические вмешательства на органах брюшной полости, не угрожает ли ему профессиональное отравление, отмечается ли у него наследственная отягощенность (наличие заболеваний желудка, кишечника у родных).
Особенности общего осмотра
Когда пациентов беспокоят боли, вызванные воспалительным поражением брюшины, они стараются избегать всяких движений, особенно прикосновения к животу.
При обострении язвенной болезни больные принимают коленно-локтевое положение. Иногда облегчает боль положение на животе или, наоборот, на спине, что зависит от локализации язвы (соответственно на передней или задней стенке желудка).
Во время приступа аппендицита, при паранефрите (воспаление околопочечной клетчатки) пациенты лежат с согнутой в тазобедренном и коленном суставах ногой.
При коликах в животе, обусловленных поражением органов брюшной полости, пациент беспокоен, мечется в постели, скрючен.
«Лицо Гиппократа» характерно для пациентов перитонитом (воспаление брюшины) или находящихся в агональном состоянии. Оно бледное, с синюшным оттенком, с заостренными чертами, со страдальческим выражением, с каплями пота на лбу.
При хронических заболеваниях печени наблюдается характерная красная окраска кожи ладоней («печеночные ладони»).
Степень выраженности желтушной окраски кожи и слизистых бывает различной: от слегка заметной (субиктеричность) до охряно-желтой, темно-желтой с зеленоватым оттенком. Для выявления субиктеричности осмотр проводится только при дневном освещении. Она в первую очередь выявляется на склерах глаз и слизистой ротовой полости. Желтушная окраска кожных покровов более выражена в местах, прикрытых одеждой.
Причиной желтухи служит накопление желчных пигментов (билирубин) в коже и слизистых оболочках вследствие нарушения оттока желчи из печени в результате закупорки общего желчного протока (камнем при желчно-каменной болезни, опухолью при раке головки поджелудочной железы), поражения печени (гепатит, цирроз) или гемолиза эритроцитов (усиленный распад). Желтушное окрашивание кожи может быть и результатом приема в больших дозах некоторых лекарственных средств (акрихин, хинин и др.), а также пищевых продуктов (морковь, цитрусовые). Однако склеры глаз при этом не окрашиваются.
Необходимо обратить внимание на рубцы после перенесенных операций, ожогов, ранений, травм, сифилитических гумм (рубцы звездчатой формы), туберкулеза лимфатических узлов (спаянные с кожей). Мелкие белесоватые рубчики на коже живота могут оставаться после беременности. При болезни Иценко — Куншинга (эндокринное заболевание) на животе, по боковой поверхности бедер отмечаются рубчики с фиолетовым оттенком.
Важным диагностическим признаком заболеваний печени являются «сосудистые звездочки». Они представляют собой слегка возвышающиеся над поверхностью кожи пульсирующие ангиомы, от которых лучеобразно разветвляются мелкие сосудистые веточки, напоминающие ножки паука. Размер их в диаметре 0, 5— 1 см. Они чаще располагаются на шее, лице, плечах и спине.
Дата: 2019-04-23, просмотров: 551.