Может быть единственным документом наблюдения за течением нормальных родов
Заводится при поступлении в стационар пациентки с установленным диагнозом: Роды
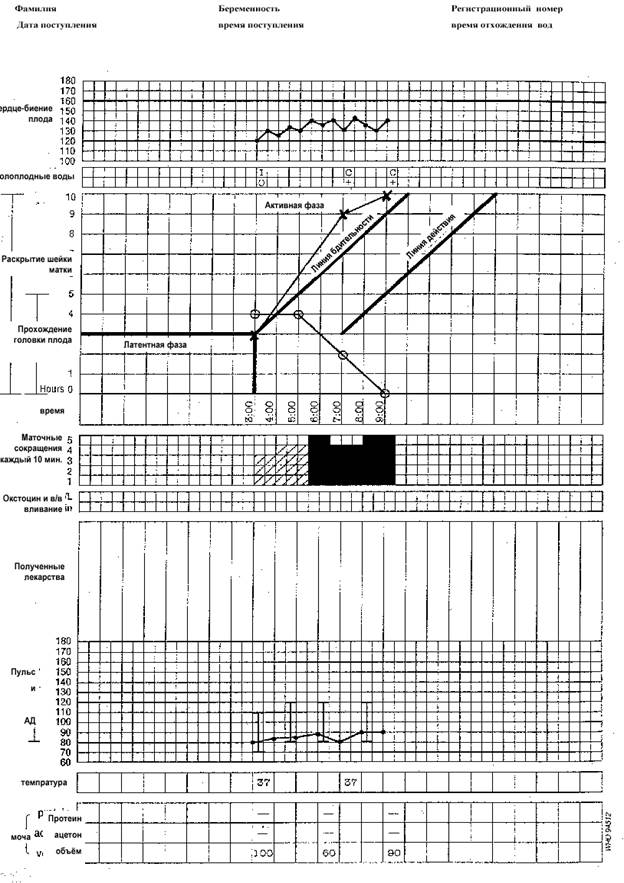
Информация о пациентке: Полное имя, число беременностей/число родов, номер истории родов, дата и время поступления в родовой блок, время разрыва плодного пузыря.
Частота сердечных сокращений плода: Фиксируется каждые полчаса (выслушивается каждые 15 минут) - отмечается точкой - ·
Околоплодные воды: Цвет амниотической жидкости отмечается при каждом вагинальном обследовании:
I: пузырь цел
С: околоплодные воды светлые, чистые
М: воды с меконием (любая интенсивность окраски)
B: примесь крови в водах
A: отсутствие вод/выделений
Конфигурация головки:
- 0 – конфигурации нет
- + швы легко разъединяются
- ++ швы находят друг на друга, но разъединяются при надавливании
- +++ швы находят друг на друга и не разделяются
Раскрытие шейки матки: Оценивается при каждом влагалищном исследовании и отмечается крестиком (х).
Линия бдительности: Линия должна начинаться от точки раскрытия шейки на 3 см. и продолжаться до точки полного раскрытия с шагом 1 см в час.
Линия действия: Параллельно и отступя на 4 часа вправо от линии бдительности
Опускание головки:
Оценку прохождения головки следует проводить путем сначала абдоминального обследования и лишь затем вагинального, чтобы знать, где нащупывать головку при вагинальном обследовании.
5/5 – головка на 5 пальцев выше лона - над входом в малый таз
4/5 – головка на 4 пальца выше лона - прижата ко входу в малый таз
3/5 – на 3 пальца выше лона - прощупывается большая часть головки над лоном
2/5 – на 2 пальца выше лона - над лоном прощупывается меньшая часть головки
1/5 – головка в полости малого таза
Время: откладывается слева от линии. Для удобства заполнения лучше записывать числом кратным 30 мин. Например, 13.00 или 13.30
Сокращения матки: Наряду с раскрытием шейки матки и продвижением головки плода сокращения матки (схватки) служат четким показателем прогресса родовой деятельности. Периодичность схваток откладывается по оси времени.
Каждая клеточка означает одно сокращение.

Окситоцин: При назначении записывается его количество/концентрация и вводимая доза в минуту (в каплях или МЕд) каждые 30 минут.
Назначения лекарств: Фиксируются любые дополнительные назначения лекарств.
Пульс: Каждые 30 минут отмечается точкой - ·
Артериальное давление: Фиксируется каждые 4 часа и отмечается линией посередине соответствующей клеточки
Температура тела: фиксируется каждые 4 часа.
Протеин, ацетон и количество мочи: Записывается при каждом мочеиспускании
Пример заполненной партограммы:
Приложение № 3
Основные принципы общения с пациентками и членами ее семьи
Обычно беременность – это время радости и ожидания. В то же время, это и время беспокойства и тревоги. Эффективное проведение бесед с женщиной и ее семьей может помочь укрепить уверенность и доверие женщины к тем людям, которые следят за ее состоянием.
Особенно большие трудности при общении с медицинскими работниками могут возникнуть у пациенток с какими-то осложнениями беременности или родов в объяснении своих проблем. Задача всей команды медицинских работников – уважительное общение с женщиной с тем, чтобы успокоить ее. Это означает, что весь персонал учреждения:
· Уважает достоинство женщины и ее право на конфиденциальность
· Внимательно и ответственно подходят к нуждам женщины и ее семьи
· Уважительно и без обсуждения, относятся к тем решениям, которые принимает женщина и ее семья в отношении ее лечения
Понятно, что нельзя соглашаться с небезопасным поведением женщины или ее решениями, которые могут привести к запоздалому обращению за помощью или началом ее оказания. Однако, нельзя показывать свое неуважение к женщине или безразличие к тем проблемам, которые явились результатом ее неправильного поведения. Объясните женщине ее проблемы и дайте консультативные советы уже после того, как с осложнениями удалось справиться, а не до или во время разрешения проблемы.
Когда работник здравоохранения разговаривает с женщиной о ее беременности или об осложнениях, он/она должен использовать общедоступную терминологию.
| Права пациенток - Каждая женщина, получающая лечение, имеет право на информацию о своем здоровье. - Каждая женщина имеет право обсуждать все, что ее волнует в том окружении, в котором она чувствует себя наиболее уверенно. - Женщина должна знать заранее о той процедуре, которую ей должны провести. - Процедуры должны проводиться в такой обстановке (например, родовая палата), в которой учитывается право женщины на конфиденциальность. - При пользовании услугами учреждения, женщина должна чувствовать себя комфортно, насколько это возможно. - Женщина имеет право выражать свое мнение относительно тех услуг, которые ей предоставляются. |
Идеальный подход, который следует применять в большинстве случаев родоразрешения, – это наблюдение и ожидание (вмешательство только в случае необходимости).
Протокол ведения
Послеродовый период
Послеродовым периодом называют первые 6 недель после родов. За это время в организме женщины происходят существенные изменения, возвращающие её к тому же состоянию, что было до беременности.
Ранний послеродовый период начинается с момента рождения последа и продолжается 2 часа.
Кровопотеря в родах составляет 250-300 мл, не более 0,5% от массы тела женщины.
Первые 2 часа – период опасности послеродового кровотечения.
Наблюдение:
- общее состояние;
- пульс, артериальное давление, температура тела;
- состояние матки: консистенция, размеры, болезненность;
- характер кровянистых выделений.
В раннем послеродовом периоде используют окситоцин 5-10-20 ЕД в/в капельно. Через 2 часа перед переводом проводят контроль: пульс, артериальное давление, состояние матки, характер лохий, выделяемой мочи.
Перевод в послеродовое отделение и передача дежурному персоналу.
Наблюдение в послеродовом периоде включает:
- ежедневное измерение температуры (утро, вечер);
- измерение АД, ЧСС;
- пальпация молочных желез и наблюдение за процессом кормления ребёнка;
- оценка степени инволюции матки;
- вид лохий;
- оценка функции мочевыделительной системы;
- оценка функции кишечника;
- осмотр промежности;
- оценка силы мышц ног и тазового дна.
Осмотр проводится врачом акушером-гинекологом.
Температура. Температуру в послеродовом периоде целесообразно измерять в локтевых сгибах. Возможны два физиологических повышения температуры, которые нельзя относить за счет развития инфекции, если другие признаки последней отсутствуют.
Первое повышение температуры в течение первых суток (чаще первых 12 часов после родов).
Второе повышение температуры на 3-4 сутки послеродового периода:
- начало лактации, прибытие молока;
- на 3-4 сутки микроорганизмы проникают в полость матки, что и сопровождается повышением температуры не выше 37,5° и не отражается на пульсе и общем состоянии родильницы;
- связана с запором, происходит усиленное резорбция эндотоксина из кишечника;
Однократное повышение температуры до 38° и выше по истечению полных суток после родов, двукратное повышение температуры до 37,6 - 38° или двухдневная субфебрильная температура являются основанием для отсрочки выписки родильницы на 3-4 сутки послеродового периода.
Инволюция матки:
Высота стояния дна матки измеряется сантиметровой лентой при опорожненном мочевом пузыре.
| 1 сутки послеродового периода | дно матки выше лонного сочленения на 13-16 см |
| 2 сутки | 12-15 см |
| 3 сутки | 10-13 см |
| 4 сутки | 9-12 см |
| 5 сутки | 8-10 см |
| 6 сутки | 8 см |
| 7 сутки | 7 см |
| 8 сутки | 6 см |
| 10 сутки | 6-7 см |
Высота дна матки ежедневно уменьшается на 1 -1,5-2 см. Наибольшие темпы инволюции матки приходятся на 2-4 сутки послеродового периода. При пальпации тело матки должно быть плотным, безболезненным.
Замедление темпов инволюции матки, мягковатая консистенция матки при пальпации и/или болезненность матки является основанием для продления срока пребывания родильницы в акушерском стационаре.
| Причины замедленной инволюции матки: - полный мочевой пузырь; - наполненная прямая кишка; - инфицирование матки; - задержка в матке остатков плодного яйца; - миома матки; - гематома широкой связки матки. |
Молочные железы. Изучение состояния молочных желез направлено на своевременную диагностику трещин сосков, лактостаза и серозного мастита. Выявление неразрешающегося лактостаза является основанием для продления времени пребывания родильницы в стационаре.
Лохии. Лохии в первые 2-4 сутки послеродового периода кровянистые, 5-6 сутки – кровянисто-серозные, на 7-9 сутки они становятся серозными; к 10 суткам - светлыми без примеси крови. Изменение нормального характера лохий, появление неприятного запаха, задержка выделений лохий – основание для задержки родильницы в стационаре. Длительно сохраняющиеся кровянистые лохии указывают на замедленную инволюцию матки, что обычно связано с инфекционным процессом или с задержкой в полости матки частей плаценты.
Неприятный запах лохий нередко сопровождается лихорадкой и болезненностью матки при пальпации, указывает на развитие инфекции. При задержке частей плаценты показано удаление их из полости матки и назначении антибиотиков.
Промежность. Большинство родильниц жалуются на боль в области промежности в первые 3 дня послеродового периода.
При болях в области промежности наиболее эффективно: суппозитории Диклофенака сразу и через 12 часов после родов.
При инфекционном процессе в области швов на промежности проводится промывание раны дважды в день и после очищении раны, появление здоровой грануляционной ткани, накладываются вторичные швы.
Функционирование мочевого пузыря: После проведения проводниковой анестезии отмечается затрудненное мочеиспускание. Для восстановления чувствительности после эпидуральной анестезии требуется до 8 часов. За это время образуется около 1литра мочи, при её задержке возможно тяжелое повреждение детрузора.
Каждую женщину следует попросить помочиться каждые 4 часа после родов. Если мочеиспускание невозможно, следует проводить катетеризацию мочевого пузыря.
Функционирование кишечника: Запоры связаны с нарушением нормальной диеты, а также обезвоживанием во время родов.
Женщине рекомендуют пить достаточное количество жидкости, а также обогатить диету продуктами, содержащими клетчатку.
При неосложненном течении послеродового периода анализ крови проводится на 3 сутки послеродового периода.
УЗИ: На 3 сутки родильницам с факторами риска развития послеродовых инфекционно-воспалительных осложнений проводится УЗИ.
Показания для УЗИ в послеродовом периоде:
- анемия,
- преэклампсия,
- внутриутробные инфекции,
- угроза невынашивания при беременности, ИЦН,
- пиелонефрит беременных,
- длительный безводный период,
- три и более влагалищных исследований в родах,
- многоводие, многоплодие,
- крупный плод,
- патологическая кровопотеря,
- ручное обследование полости матки,
- затяжные роды,
- пребывание в стационаре перед родами более 10 дней.
Клинические показания для УЗИ:
- боли внизу живота и пояснице,
- повышение температуры тела,
- замедленная инволюция матки,
- болезненность матки при пальпации,
- патологический характер лохий,
При УЗИ в послеродовом периоде определяют:
- длину матки,
- ширину матки,
- передне-задний размер тела матки,
- форму матки,
- полость матки.
На 3 сутки физиологического послеродового периода при продольном сканировании форма матки близка к шаровидной,
на 5 сутки – к овоидной,
на 7 сутки – грушевидной форме.
На 1 сутки – полость матки щелевидная, несколько расширяющаяся в нижней трети с незначительным количеством однородных структур (сгустки);
на 2 сутки – полость матки четко контурируется, щелевидная, содержит небольшое количество эхоструктур (сгустки);
на 3 сутки в полости матки определяется небольшое количество эхо-структур.
Изменение родовых путей. На 2-3 сутки после родов внутренний зев остается раскрытым на 2-3 см.
К концу первой недели после родов шейка матки формируется окончательно, но зев пропускает 2 см.
К концу второй недели внутренний зев закрывается полностью. Наружный зев остается открытым.
| Поздние послеродовые кровотечения. Развиваются через 24 часов – 6 недель после родов. Чаще всего они возникают между 7 и 14 днями послеродового периода. Причина, как правило, заключается в задержке частей плаценты в матке. Другими причинами являются: эндометрит, нарушение свертывающей системы крови. |
Плановое обследование родильницы проводят амбулаторно:
через 7 дней после выписки из стационара и через 6 недель.
При неосложненном течении послеродового периода родильница может быть выписана на 3-4 сутки послеродового периода с передачей патронажа в женскую консультацию.
Швы на промежности снимаются в амбулаторных условиях.
Рекомендации по контрацепции предоставляются в акушерском стационаре и женской консультации.
Дата: 2019-05-28, просмотров: 406.