Раздел 1. Подготовка больных к пластическим операциям на стенках влагалища и тазовом дне
В большинстве наблюдений пластические операции на стенках влагалища и тазовом дне выполняются в климактерическом и постмеиопаузальном возрасте у лиц, отягощенных соматической патологией. Исходя из этого, в предоперационном периоде они должны в амбулаторных условиях пройти тщательное обследование у терапевта по месту жительства, сделать ЭКГ; осуществить санацию полости рта (лечение и пломбировка кариозных зубов, удаление корней разрушенных зубов) и очагов хронической инфекции. Выявленная соматическая патология подлежит лечению у врачей соответствующего профиля (амбулаторио или стационарно).
Подготовка больной к операции должна начинаться в жепской консультации с определения степени чистоты влагалища, состава бактериальной флоры и ее чувствительности к антибиотикам. Примерно за 5-7 дней до госпитализации этим больным рекомендуется щадящая, но калорийная диета с исключением грубой клетчатки (хлеб, свекла, яблоки и т. д.), острых и пряных блюд. Женщина должна следить за функцией кишечника (ежедневное опорожнение). В стационаре больным назначается общий стол без хлеба с ограничением объема принимаемой пищи. За 2 дня до предполагаемой операции назначается слабительное (100 мл 25% раствора сернокислой магнезии или 30 мл касторового масла), а вечером ставится очистительная клизма. Санация влагалища осуществляется путем ежедневных спринцеваний слабым раствором перманганата калия или ванночек с фурацилином. Если на шейке матки и стенках влагалища имеются пролежни от соприкосновения с одеждой, то после спринцевания и высушивания влагалища марлевыми салфетками в его просвет вводится тампон с 5-10% синтомициио-вой эмульсией или маслом облепихи (шиповника). Для ускорения эпителизации мы рекомендуем добавлять к используемым препаратам 2 мл 0,1% раствора синестрола или 10-20 тыс. М. Е. фолликулина; можно использовать Овестин — крем. До полной эпителизации пролежней оперативные вмешательства на стен-ках влагалища проводить не следует.
Исключение составляют лишь пациентки, готовящиеся к трансвагинальной экстирпации матки. По завершении лечения пролежней следует обязательно повторить мазок на степень чистоты влагалища. У женщин старческого возраста назначение эстрогенсодержащих препаратов должно быть крайне осторожным из-за опасности тромбоэмболических осложнений. Особенно это должно касаться лиц с варикозной болезнью нижних конечностей.
Утром в день операции проводится спринцевание влагалища одним из дезинфицирующих растворов, после чего стенки влагалища протираются спиртовым раствором хлоргекси-дина биглюконата. За 20 минут до подачи в операционную проводится премедикация по назначению врача анестезиолога. В операционную больная доставляется на каталке. Перед подачей в операционную моча выводиться не должна! Наполненный мочевой пузырь служит хорошим ориентиром при отсепаровке лоскута слизистой передней стенки влагалища.
Волосяной покров с наружных гениталий сбривается вдень операции, что предотвращает появление гнойничковой сыпи. Выбор метола хирургической коррекции определяется возрастом женщины, состоянием ее специфических функций и наличием экстрагенитальной патологии. Большинство опера-тивных вмешательств на стенках влагалища и тазовом дне могут быть выполнено под местной инфильтрационной и проводниковой анестезией 0.25% раствором новокаина. Однако решение вопроса о методе обезболивания должно быть согласовано с пациенткой. Врач в ходе беседы с больной в доступной для понимания форме должен объяснить преимущества того или иного метода обезболивания. Если предполагается местная анестезия, то в первую очередь необходимо уточнить у женщины переносит ли она этот препарат и только после этого объяснить ей те ощущения, которые она может испытать в ходе обезболивания и операции. При негативном отношении больной к местному обезболиванию предпочтение отдается эндот-рахеальному закисно-кислородному наркозу или комбинации кетам и нового наркоза с местной анестезией новокаином. Согласие больной на предполагаемый объем оперативного вмешательства, и метод обезболивания должно быть зафиксирова-но в истории болезни и заверено подписью пациентки.
Операции на шейке матки
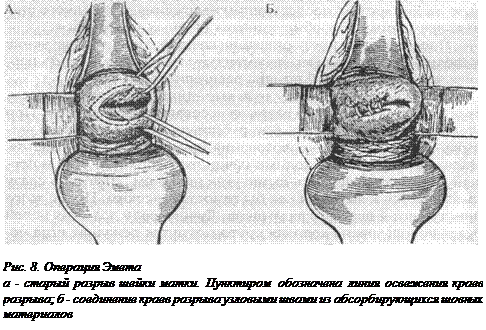
Операция Эмета
Показанием к этой операции служат старые послеродовые разрывы шейки матки; После подготовки операционного поля шейка матки обнажается ложкообразными зеркалами, фиксируется за обе губы пулевыми типцами или типцами Мюзо и плавным потягиванием низводится как можно ближе к преддверию влагалища. Производится двусторонняя парацервикальная анестезия 0,5% раствором новокаина по 40 мл с каждой стороны.
Начинать операцию следует через 3-4 минуты после обезболивания. Операция заключается в иссечении краев разрыва шейки матки с последующим наложение двухрядного шва из современных абсорбирующихся шовных материалов.
Последовательность операции следующая: для облегчения выполнения операции мы рекомендуем сначала расширить цер-викальный канал до 10 номера расширителей Гегара.
Удерживающие шейку пулевые щипцы передаются ассистентам, после чего края разрыва иссекаются скальпелем. При этом необходимо удалить всю рубцовую ткань выше угла разрыва. Значительного кровотечения при этом не наблюдается. Наложение швов необходимо начинать с верхнего утла и пер-вый из них должен быть выше угла на 0,5 см. Этот шов сразу завязывается и является как бы гемостатическим. После этого приступают к первому ряду швов. Лучше, если для этих целей будет использована крепкая крутоизогнутая режущая игла небольшого размера. В кол иглы производится на середине стенки шейки в направлении цервикального канала, но без захвата ее слизистой. На другой стороне игла вкалывается над слизистой цервикального канала и выкалывается на середине стенки, после чего завязывается узел. Интервал между швами 0,5-0,7 см. Таким образом, все узлы первого ряда швов оказываются в толще стенки шейки матки. Второй ряд швов накладывается со стороны плоского эпителия. Игла вкалывается таким образом, чтобы шов слегка перекрывал линию первых швов. Нити срезаю гея, шейка матки обрабатывается йодонатом и плавно погружается в просвет влагалища.
На шейку матки может быть наложен и однорядный шов из викрила метричностью «О».
При этом игла, вкалываемая с поверхности шейки матки не должна прокалывать слизистую ее канала. Считаем целесообразным, сначала наложить все швы и только после этого приступить к их завязыванию. Одномоментное завязывание швов может затруднить наложение последующих без вхож-дения иглы в цервикальный канал.
В послеоперационном периоде швы на шейке матки ежедневно обрабатываются свежеприготовленным 5% раствором перманганата калия (4-5 дней). На 5-6 день больная может быть выписана под наблюдение женской консультации с рекомендацией полового покоя в течение месяца.
Операция А . И . Любимовой
Эта операция выполняется под местной пресакральной анестезией 0,25% раствором новокаина, но предпочтительнее внутривенный кетаминовый наркоз. Шейка матки обнажается с помощью ложкообразных зеркал, фиксируется за переднюю губу парой пулевых щипцов и низводится к преддверию влагалища. Если пролабирует плодный пузырь, то он бережно заправляется маленьким марлевым тупфером в глубину цервикального канала.
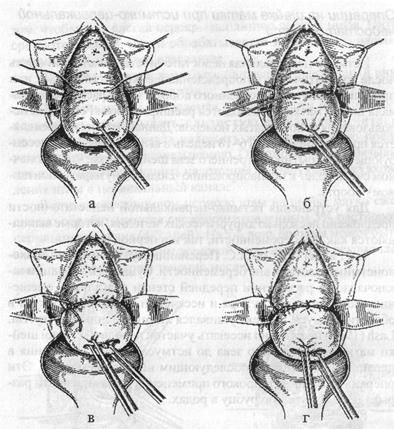
Рис. 9. Операция А. И. Любимовой при истмико-цервикальной недостаточности во время беременности а — передняя губа шейки матки захвачена пулевыми щитками, шейка низведена книзу и кзади, в переднем своде наложен второй шелковый шов на уровне первого; б — свободный конец нити медной проволоки перемещен в передний свод и фиксирован здесь с помощью шелкового шва; в — свободные концы проволочной нити затянуты и завязаны тремя узлами; г. — вид шейки после наложения кругового шва
Шейку матки приподнимают вверх, после чего под контролем пальца на нее накладывается узловой капроновый шов на уровне прикрепления крестцово-маточных связок для фиксации медной проволоки сечением 0,2-0,3 мм. Проволока должна быть заключена в полиэтиленовую трубочку. После этого шейка матки смещается вниз и кзади; второй шов накладывается в переднем своде влагалища на том же уровне. Оба шва поочередно завязываются над проволокой. Завершающим этапом операции является завязывание проволоки на три узла. При этом просвет цервикального канала суживается, примерно, до 4 размера расширителей Гегара.
Вместо проволоки, которую очень трудно завязывать в глубине влагалища, мы используем толстую капроновую нить. После наложения шва больная на каталке доставляется в палату и укладывается на кровать с приподнятым ножным концом. В последующие дни ей назначаются спазмолитики, внутримы-шечные инъекции 25% раствора сульфата магния по 5 мл.
Вставать с постели и ходить разрешается с 3 дня при отсутствии возбудимости матки. В некоторых лечебных учреждениях применяется модифицированный вариант этой операции, заключающийся в наложении П-образного шва на шейку матки путем проведения прочной капроновой нити через толщу шейки матки несколько ниже внутреннего зева. При этом сначала прокалывается правая стенка шейки матки в направлении спереди назад, а затем левая стенка в обратном направлении. Нить завязывается в переднем своде влагалища.
Концы нитей срезаются на расстоянии 4-5 см над узлом. Этот шов снимается в родильном доме с началом родовой деятельности. Частым и нежелательным осложнением при использовании этой модификации операции являются:
1. вхождение иглой в канал шейки матки;
2. образование свищевого отверстия на шейке матки;
3. деструкция шейки матки в результате нарушения питания;
4. разрыв шейки матки в родах.
Операция Сценди
Эта операция проста в исполнении, но малоэффективна. Сущность операции заключается в иссечении ободка ткани вокруг наружного отверстия канала шейки матки шириной 1,5-2 см с последующим наложением узловых кетгутовых швов.
Исходом этой операции является сращение передней и задней губы шейки матки. Перед родами производится рассечение образовавшегося рубца.

Операция Широдкара при истмико-цервикальной недостаточности
Операция показана при наличии трех и более самопроизвольных выкидышей позднего срока (16-22 недели) в анамнезе и неэффективности терапии, направленной на сохранение беременности. Диагноз истмико-цервикальной недостаточности у беременной может быть установлен при УЗИ, а вне бере-менности лучше использовать рентгено-цервикографию. Оптимальным для выполнения этой операции сроком является 10-15 недель. Она может быть произведена и в более поздние сроки, но это сопряжено с большими трудностями из-за затрудненного смещения шейки матки к преддверию влагалища.
Операция выполняется, как правило, под местной инфиль-трационной анестезией 0,25% раствором новокаина с добавлением адреналина (8 капель на 200 мл новокаина). Лучше производить циркулярную инфильтрацию шейки матки, а не только зоны предполагаемых разрезов. Если операция выполняется под внутривенным обезболиванием кетамином, то в зону разрезов можно вводить изотонический раствор натрия хлорида с адреналином для снижения кровоточивости тканей.
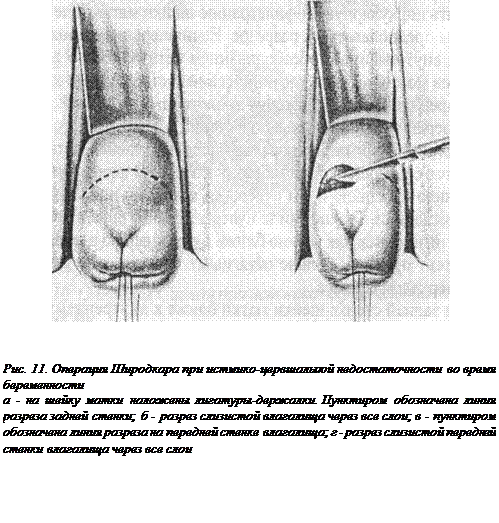
Операция начинается с подготовки операционного поля дезинфицирующими растворами, после чего шейка матки обнажается с помощью ложкообразных зеркал и фиксируется за переднюю и заднюю губы пулевыми щипцами или лигатурами-держалками. Тракциями за пулевые щипцы вниз и кпереди шейка низводится как можно ближе к преддверию влагалища. Ассистент при этом сильно оттягивает заднюю стенку влагалища зеркалом Симпса.
На задней стенке шейки матки ближе к внутреннему зеву производится поперечный разрез через все слои слизистой оболочки длиной 3-4 см. Делать это следует с большой осторожностью из-за опасности вскрыть маточно-прямокишечное углубление. Если это произошло, то необходимо срочно ушить образовавшееся отверстие узловыми кетгутовыми швами.
Кровоточащая рана прикрывается стерильной марлевой салфеткой, после чего потягиванием за пулевые щипцы книзу обнажается передний свод влагалища. Разрез, как и на задней стенке, проводится через все слои на том же уровне. Стенка
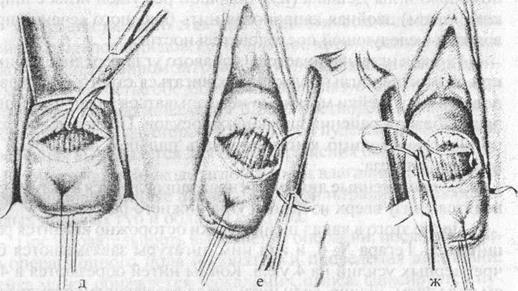

мочевого пузыря тупфером смещается вверх. После этого с помощью иглы Дешана (или большой режущей иглы с широким ушком) двойная капроновая нить большого сечения проводится в следующей последовательности:
1. вкол иглы начинается из правого угла передней стенки, при этом конец иглы должен продвигаться строго по боковой поверхности шейки матки (но не вкалываться в нее) что позволяет избежать ранения питающих сосудов. Продвижение конца иглы необходимо контролировать пальцем левой руки из нижнего разреза;
2. проведенные лигатуры снова заправляются в иглу и проводятся снизу вверх из левого угла нижнего разреза.
После этого в канал шейки матки осторожно вводится расширитель Гегара № 6, и над ним лигатуры завязываются без чрезмерных усилий на 4 узла. Концы нитей обрезаются в 4-5 см над узлом. Лучше, если нити перед рассечением будут объединены узлом в 5 см от первого.
На стенки влагалища накладываются восьмиобразные кет-гутовые швы, дающие лучший гемостатический эффект. Можно использовать и непрерывный кетгутовый шов по Риверде-ну. В первые 3-4 дня швы во влагалище обрабатываются свежеприготовленным 5% раствором перманганата калия.
После наложения шва по Широдкару пациентка должна находиться в стационаре не менее 10 дней на полупостельном режиме. Через 20 дней она может приступить к работе. Сексуальная жизнь разрешается через месяц после операции, но при отсутствии симптомов угрозы прерывания беременности.
Рассечение шва производится в родильном доме за 3-4 дня до предполагаемого срока родов или непосредственно при поступлении на родоразрешение. Для этого шейка матки обнажается с помощью зеркал, концы нитей захватываются инструментом и подтягиваются вниз до появления узла, после чего нити пересекаются ножницами под узлом. Кроме капрона для выполнения этой операции во многих клиниках используется летилен-лавсановая или мерсиленовая лента.
Используя данную методику при лечении истмико-церви-кальной недостаточности на протяжении многих лет. мы не имели никаких осложнений. Мы смогли убедиться в том, что правильно выполненная операция Широдкара не нарушает питания влагалищной порции шейки матки.
Операция Долери — Джильяма
Эта операция выполняется в дополнение к пластике стенок влагалища и тазового дна у молодых пациенток с опущением внутренних половых органов II — III степени. Она позволяет матке сохранить некоторую подвижность и не всегда препятствует развитию наступившей беременности. В нашей кли-нике операция вентросуспензии матки выполняется под эндот-рахеальным наркозом у женщин, завершивших свою репродуктивную функцию, и сопровождается стерилизацией. Пластика стенок влагалища и мышц тазового дна производится по принятой в клинике методике, после чего пациентка переводится на операционном столе в положение для чревосечения. Для доступа в брюшную полость может быть использована нижнесрединная лапаротомия или разрез по Пфанненштилю. Если избирается поперечный разрез, то рассекается только кожа и подкожно-жировая клетчатка. После этого верхний край кожного разреза захватывается зажимом Кохера и оттягивается вверх. Подкожно-жировая клетчатка скальпелем отделяется от апоневроза в сторону пупка на протяжении 7-8 см.
Кровоточащие веточки перфорантных артерий лигируются методом обшивания.
Верхний край кожи фиксируется к передней брюшной стенке капроновым швом, а края раны обшиваются марлевыми салфетками. Дальнейшее рассечение брюшной стенки производится, как и при срединном чревосечении.
В рану вводится ранорасширитель, кишечник отгоражива-
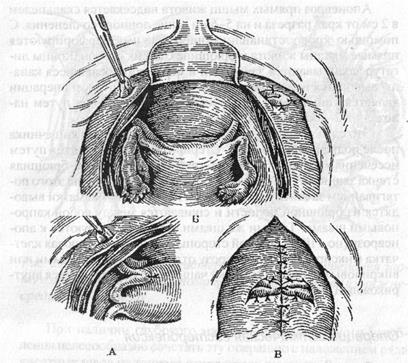
Рис. 28. Подвешивание матки к передней брюшной стенке за круглые связки матки
а — протаскивание петли круглой связки матки через брюшину, мышцы и апоневроз; б — круглые маточные связки выведены под апоневрозом; в — брюшная стенка ушита послойно; круглые связки матки сшиты между собой и фиксированы к апоневрозу
ется марлевыми салфетками, после чего хирург правой рукой входит в малый таз, захватывает и подводит к ране матку, осматривает состояние её придатков. После этого поочередно хирургическим пинцетом захватываются круглые связки матки на расстоянии 4-5 см от их прикрепления к матке; приподнимаются вверх и с помощью иглы под ними проводится прочная капроновая нить, концы которой захватываются зажимами Пеана. Матка погружается в брюшную полость.
Апоневроз прямых мышц живота надсекается скальпелем в 2 см от края разреза и на 5-6 см выше лонного сочленения. С помощью кровоостанавливающего зажима перфорируются прямые мышцы живота и брюшина с обеих сторон. Концы лигатур захватываются зажимами и через образовавшиеся каналы выводятся над апоневрозом. Следующим этапом операции является ушивание пузырно-маточного углубления путем наложения 2-3 капроновых швов.
Это служит профилактикой ущемления петель кишечника после подвешивания матки. Стерилизация выполняется путем иссечения маточных отделов труб. До апоневроза брюшная стенка зашивается по общепринятой методике. После этого потягиванием за лигатуры-держалки круглые связки матки выво-дятся из брюшной полости и сшиваются между собой капроновыми швами, Такими же швами связки фиксируются к апоневрозу (по 4 шва с каждой стороны). Подкожно-жировая клетчатка фиксируется к апоневрозу отдельными кетгутовыми или викриловыми швами. На кожу чаще всего накладывается впут-рикожный викриловый шов.
Модификация Кохера
Вентрофиксация матки по Кохеру практически ни кем не применяется. В нашей стране чаще выполняется модификация операции Кохера-Леопольда-Черни. Эта операция выполняется как дополнение к пластике стенок влагалища и мышц тазового дна из нижнесрединного разреза. Хирург правой рукой входит в брюшную полость, захватывает матку и выводит её в рану. На дно матки накладывается капроновая лигатура — держалка, после чего проводится осмотр придатков матки и верх-него отдела брюшной полости.
При отсутствии патологии начинается ушивание брюшины с верхнего угла разреза. Ассистент удерживает матку в приподнятом состоянии, а хирург продолжает шить брюшину непрерывным кетгутовым швом. К матке брюшина подшивается на уровне собственных связок яичников и завершается этот шов в нижнем углу раны. С другой стороны брюшина фиксируется к матке узловыми кетгутовыми швами. На апоневроз наклады-
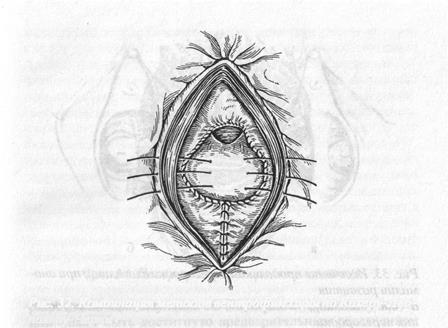
Рис. 32. Комбинация методов вентрофиксации по Кохеру-Лео-полъду-Черни
ваются прочные узловые капроновые швы. Сначала прошивается апоневроз с одной стороны, затем — тело матки без захвата эндометрия и апоневроз противоположной стороны. Всего накладывается 4-5 таких швов. Оставшиеся участки апоневроза можно ушить узловыми швами из кетгута, но мы отдаем предпочтение более прочным шовным материалам (викрил с мет-ричностью «О» или капрон). Непременным условием второго этапа операции является тщательный гемостаз.
Операции иссечения продольной и поперечной перегородок влагалища
Продольная перегородка влагалища часто сопутствует удвоению матки. Наибольшие осложнения при данной патологии могут возникнуть в течение родового акта и особенно, если удвоенные матки имеют общую шейку или одна из них открывается в частично аплазированное влагалище. Операция выполняется под местной анестезией или в сочетании с кетамино-
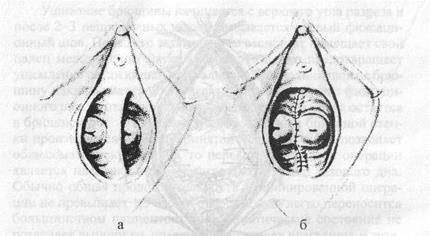
Рис. 33. Иссечение продольной перегородки влагалища при аномалии развития
а — вид влагалища до операции; б — вид влагалища после удаления перегородки
вым наркозом. По завершении анестезии в оба влагалища вводятся ложкообразные зеркала и оттягиваются книзу Иссечение перегородки следует начинать с задней стенки. На перегородку накладывается два прямых крепких зажима на расстоянии 0,8-1,0 см от стенки влагалища. Более близкое наложение зажимов представляет значительную опасное 1ь ранения соседних органов при наложении швов. Кровоточащие участки обшиваются восьмиобразными кетгутовыми или викриловыми швами метричностью «3-0». Попеременное перекладывание зажимов и подтягивание их в сторону преддверия влагалища облегчает иссечение перегородки в глубине влагалища. Аналогичным образом иссекается перегородка и из передней стенки влагал ища.
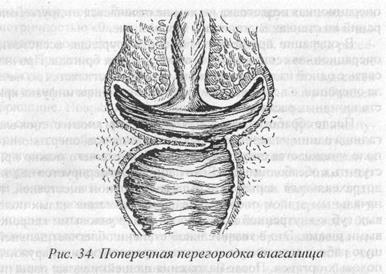
Поперечная перегородка влагалища чаще всего располагается на границе нижней и средней трети органа. Наличие перегородки препятствует нормальной половой жизни и оттоку менструальной крови. При полной поперечной перегородке может возникнуть гематокольпос, гематометра и даже гематосаль-пинкс. Иссечение перегородки осуществляется циркулярным разрезом по нижнему краю ее. Облегчение проведения операции может быть достигнуто предварительным рассечением перегородки на 14, 16, 20 и 22 часах (по циферблату). По мере иссечения перегородки накладываются восьмиобразные кетгу-товые швы. Возможным осложнением после этой операции может быть стенозирующее рубцевание. В целях профилактики этого осложнения рекомендуется начать регулярную половую жизнь через две недели после операции.
Консервативная миомэктомия
Показанием к выполнению консервативной миомэктомии служит молодой возраст пациентки и желание сохранить репродуктивную функцию. Операция выполняется под эндотра-хеальным наркозом или перидуральной анестезией в первые дни после окончания очередной менструации. Вхождение в брюшную полость может быть осуществлено любым разрезом, однако мы отдаем предпочтение нижнесрединной лапаротомии, что в дальнейшем облегчает выполнение последующего кесарева сечения. Срединный разрез передней брюшной стенки представляет больший доступ к органу при множественных ми-оматозных узлах и, особенно при их локализации низко на задней стенке матки.
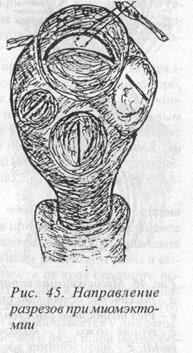
Направление разреза над миоматозными узлами зависит от особенностей кровоснабжения в различных отделах органа.
После вхождения в брюшную полость хирург правой рукой захватывает и подводит к ране матку. Один из миоматоз-ных узлов прошивается прочной капроновой лигатурой, которая выполняет в дальнейшем роль временной держалки. При большой величине матки и затруднении ее выведения в рану брюшной стенки наиболее целесообразно продлить разрез брюшной стенки.
Предоперационное обследование (УЗИ, чрезматочная флебография) не всегда дают возможность определения количества имеющихся опухолевых узлов, поэтому перед началом их вылущивания хирург должен тщательно пропальпи-ровать матку для выявления мелких интрамуральных узлов.
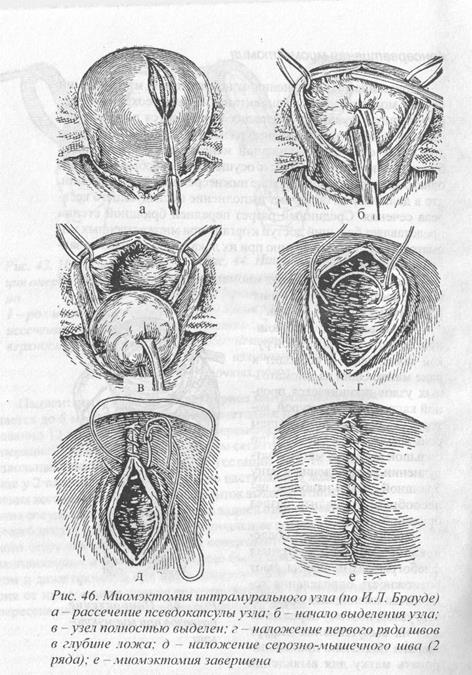
Рис. 46. Миомэктомия интрамуралъного узла (по И. Л. Брауде) а -рассечение псевдокапсулы узла; б — начало выделения узла; в -узел полностью выделен; г. — натжение первого ряда швов в глубине ложа: д — наложение серозно-мышечного шва (2 ряда); е — миомэктомия завершена
Начинать удаление опухолей следует с наиболее крупного узла, что в дальнейшем облегчает доступ к более мелким из них. Миомэктомия начинается с прошивания наиболее выбухающего полюса опухоли прочной капроновой нитью, которая не завязывается, а берется на зажим Пеана и служит держалкой при вылущивании узла. Мы предпочитаем производить очерчивающий разрез, как это показано на рисунке 45. Глубина разреза определяется расхождением краев рассекаемых тканей при сокращении мышечных волокон, в результате чего опухоль начинает выбухать над поверхностью матки. Дальнейшее выделение миоматозного узла лучше производить тупоконечными препаровочными ножницами. Кровотечение чаще всего наблюдается из краев разреза. Для клеммирования кровоточащих сосудов лучше использовать кровоостанавливающие зажимы типа «москит». После удаления миоматозного узла кровоточащие сосуды в глубине ложа следует сразу обшить тонким викрилом. От тщательности гемостаза во многом зависит течение послеоперационного периода и прогноз отдаленных результатов оперативного вмешательства.
Ложе миоматозного узла, как правило, ушивается двухрядным швом из абсорбирующихся шовных материалов (полисорб, дексон и др.). При глубоком ложе узла первый ряд мышечно-мышечных швов накладывается поочередно с обязательным подхватыванием дна раны, но без завязывания нитей. Игла не должна прокалывать эндометрий при близком расположении полости матки. Завязывание нитей начинается после завершения наложения первого ряда швов. Нити завязываются плавным натяжением.
Необходимо следить за тем, чтобы не было прорезания тканей. В обязанности ассистента при этом входит пальцевое сближение сшиваемых тканей. Наложение второго ряда швов мы рекомендуем начинать с вкола иглы из глубины рапы и выкалывать в непосредственной близости от края серозного покрова, как это показано на рисунке (см. рис. 42). На противоположной стороне вкол делается на серозном покрове в 2-3 мм от края, проводится через миометрий и выкалывается у дна раны.
Также как и при наложении первого ряда швов целесообразнее сначала наложить все швы и только после этого присту-
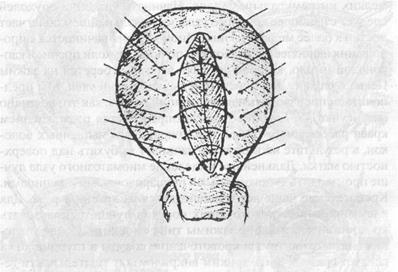
Рис. 47. Возможная модификация серозно-мышечных швов после удаления миоматозного узла
пить к их завязыванию. В таком случае все узлы оказываются погруженными в миометрий, что значительно снижает вероятность образования спаек на поверхности матки. При такой методике наложения швов лишь один угловой шов имеет узел на поверхности матки и в тоже время обеспечивается лучшее сопоставление краев раны. Нити швов располагающихся ближе к дну матки лучше не срезать, а взять на зажим и использовать в качестве держалки при удалении остальных узлов. Последним чаще всего удаляется узел, прошитый лигатурой в самом начале операции. При выполнении миомэктомии необходимо стремиться к максимальному сохранению здоровой ткани миомет-рия.
Значительные трудности могут встретиться при удалении крупных миоматозных узлов, располагающихся забрюшинно между крестцово-маточными связками, нижний полюс которых часто глубоко опускается в малый таз. В таком случае целесообразно с помощью широкого подъемника сместить матку кпереди. Миоматозный узел прошивается в верхнем полюсе прочной капроновой нитью-держалкой и подтягивается вверх. Брюшина и капсула узла рассекаются в поперечном направлении окаймляющим держалку разрезом. Бранши узких препаровочных ножниц вводятся под капсулу узла, и поочередным их разведением начинается его выделение. На этапе выделения хирург может ввести под капсулу узла пальцы правой руки в попытке достичь его нижнего полюса. Если это не удается, го на узел следует наложить еще 1-2 лигатуры — держалки и продолжить его выделение острым путем под контролем зрения. При этом необходимо помнить о близости прямой кишки и мочеточников, которые могут быть травмированы в ходе выделения опухоли, что диктует крайнюю осторожность при работе режущими инструментам и.
После удаления узла нередко в глубине ложа наблюдается значительное кровотечение, которое может быть остановлено тугой тампонадой марлевыми салфетками, смоченными в горячем физиологическом растворе натрия хлорида. Как правило, эти узлы располагаются поверхностно и для ушивания ложа достаточно наложения одного ряда швов. Кровотечение из мелких сосудов может быть остановлено использованием гемос-татической губки. Если и после этого сохраняется небольшое кровотечение, то ложе узла туго тампонируется марлевым тампоном, а его конец выводится во влагалище через заднее коль-потомное отверстие (колыютомия выполняется ретроградно). Тампон может быть удален из ложа узла через 1 -2 дня. Тампон удаляется со стороны влагалища плавным потягиванием на высоте вдоха. Через кольпотомное отверстие в полость вводится полиэтиленовый микроирригатор и проводится орошение 10-20 мл 1% раствора диоксидина. В случае если из ложа миоматозного узла кровотечения нет, го оно может быть ушито под контролем зрения наложением 2-3 кисетных викриловых швов. При их наложении хирург должен видеть иглу под прошиваемыми тканями и помнить о близости прямой кишки, мочеточников и крупных сосудов.
При росте миоматозного узла из надвлагалищной порции шейки матки возникают значительные трудности его удаления. В подобной ситуации необходимо рассечь брюшину пузырно-маточной складки и бережно острым путем отсепаровать и сместить книзу мочевой пузырь. Смещать мочевой пузырь тупым путем не следует из-за опасности кровотечения из маточ-но-пузырного венозного сплетения. После смещения мочевого пузыря необходимо тщательно пропальпировать имеющийся узел, прошить его прочной капроновой лигатурой-держалкой и максимально приблизить к передней брюшной стенке. Очерчивающий разрез производится, как это показано на рисунке 42.
Миоматозный узел выделяется с помощью узких препаровочных ножниц. После его удаления, кровоточащие в ложе сосуды обшиваются тонкими викриловыми швами. Швы на шейку матки накладываются в два этажа, после чего сшиваются листки брюшины пузырно-маточной складки. Завершающим этапом любой операции консервативной миомэктомии в нашей клинике является клиновидная резекция яичников. Целесообразность подобной тактики подтверждается высоким процен-том сохранения и восстановления фертильности. Из 550 больных, перенесших консервативную миомэктомию, у 476 — наступала беременность. Из них: у 411 она заверншлась кесаревым сечением, у 42 — спонтанным абортом в первом триместре беременности, а еще у 23 беременность завершилась искусст-венным абортом по желанию женщины.
Пузырно-влагалищные свищи
Трудность устранения такой патологии во многом зависит от локализации свищевого отверстия, его величины, подвижности тканей и хода свищевого канала. Очень важным является его расположение по отношению к устьям мочеточников и сфинктеру мочевого пузыря. Для успешного выполнения пластики свищевого отверстия большое значение имеет состояние окружающих тканей и доступность свища в ходе выполнения операции.
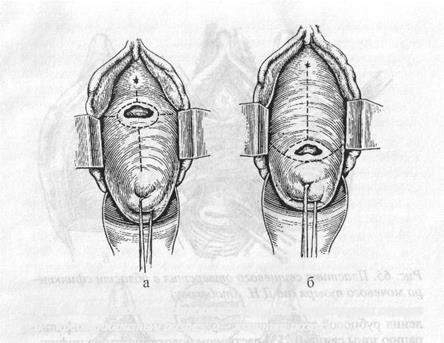
Рис. 64. Направление разрезов при пузырно-влагалигиных свищах а — крестообразный разрез: б — якорный разрез
Если свищ располагается в зоне сфинктера мочевого пузыря и окружен плотными спаечными сращениями, то доступ к нему может быть резко ограничен, что вынуждает к использованию дополнительных промежностных разрезов (разрез Шухардта) с одной или двух сторон, но возможна и эпизи-отомия. При зашивании иузырно-влагалищных свищей наиболее час то используются якореобразный и крестообразный разрезы, предложенные Д.11. Атабековым, с последующим использованием методики расщепления рубцово-измененных краев свища.
Наибольшую трудность для оперативного лечения представляют «акушерские» свищи, возникшие вследствие некроза тканей от длительного сдавления головкой плода. Рубцы, окружающие свищ часто достигают костей таза и делают эту зону совершенно неподвижной. Они должны быть рассечены скальпелем под контролем зрения и только после этою возможна работа в зоне свищевого отверстия.
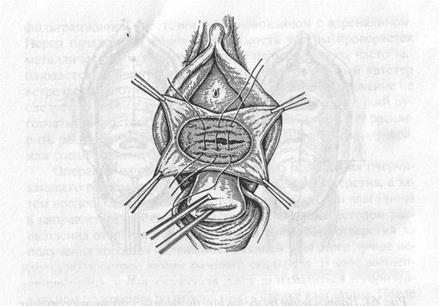
Рис. 65. Пластика свигцевого отверстия в области сфинктера мочевого пузыря (по Д. Н. Атабекову)
Для облегчения расщепления рубцовой ткани целесообразно использовать инфильтрацию зоны свища 0,25% раствором новокаина (тугая инфильтрация) с добавлением в него адреналина, что уменьшает кровоточивость тканей. Расщепление продолжается до тех пор, пока стенка влагалища полностью отделится от мочевого пузыря и появится хорошая подвижность тканей. Это необходимое условие для успешного ушивания свищевого отверстия в стенке мочевого пузыря. Если при наложении швов будет отмечаться даже небольшое натяжение, то эффективность операции можно поставить под сомнение.
Как уже было сказано, для наложения швов на стенку мочевого пузыря, мы отдаем предпочтение современным абсорбирующимся шовным материалам на атравматичных иглах. Швы следует накладывать в поперечном направлении без прокалывания слизистой мочевого пузыря. Расстояние между швами не должно превышать 0,6-0,8 см. Не следует очень туго завязывать узлы, т.к. это не только нарушает трофику тканей, но может привести к раннему прорезыванию швов. Швы на стенку влагалища накладываются в продольном направлении. В этих целях используются те же шовные материалы, что и при ушивании стенки мочевого пузыря. По завершении операции в мочевой пузырь вводится катетер Фолея на 5-7 дней.
Ведение послеоперационного периода такое же, как и при пластических операциях на стенках влагалища. В случае если не было оперативного вмешательства в области промежности, больным со вторых суток разрешается ходить. Ант ибиот икот е-рапию мы назначаем всем больным. Первая доза антибиотика вводится интраоперационно, а в последующие дни — по общепринятым схемам. Все дни пребывания катетера Фолея в мочевом пузыре, последний 2 раза в сутки промывается теплым ра-створом фурацилина в объеме не более 50 мл.
Успех оперативного устранения мочеполовых свищей во многом зависит от глубины и емкости влагалища, смещаемос-ти матки книзу и технической оснащенности операционной.
При локализации свища в глубине переднего свода влагалища и плохой подвижности матки, влагалищный доступ к нему может оказаться невозможным. Это относится и к пузырно-вла-галищным свищам после экстирпации матки. В таком случае может быть избран трансабдоминальный или трансвезикаль-ный доступы. Однако, гинекологи, не имеющие достаточной общехирургической подготовки не должны использовать эти доступы!
Библиографический список
Брауде И. Л. Оперативная гинекология. М., Медгиз, 1952.
Давыдов С. Н., Хромов Б. М., Шейко В. З. Атлас гинекологических операций. Л., Медицина, 1982. Краснополъский В. И., Кулаков В. И. Хирургическое лечение воспалительных заболеваний придатков матки. М., Медицина, 1984.
Кулаков В. И., Селезнева Н. Д., Краснополъский В. И. Оперативная гинекология. М., Медицина, 1990.
Краснополъский В. К, Буянова С. Н, Щукина НА. Гнойная гинекология. М., Медпресс, 2001.
Кулаков В. И., Адамян Л. В., Мынбаев О. А. Оперативная гинекология — хирургические энергии: руководство. М., Медицина, Антидор, 2000.
Немгюва Л. А. К вопросу о технике конусовидной ампутации шейки матки по Штурмдорфу. Сб. научных трудов Ивановского гос. мед. института, вып. 23, Иваново, 1960.
Новак Ф. Оперативная гинекология. М., Медицина, 1989.
Персианинов Л. С Оперативная гинекология. М., Медицина, 1971.
Рембез И. Н Оперативная гинекология. Киев, Здоровя, 1985.
Рязанцев Е. Л., Рязанг^ев М. Е. Краткий курс оперативной гинекологии. Рязань, «Мила», 2000.
Слепых А. С Атипические гинекологические операции. М., Медицина, 1981.
Панаыт Сырбу Функциональная хирургия матки. Бухарест, Медицинское издательство, 1973.
ХертГ. Оперативная урогинекология. Москва. ГЭОТАР-МЕД, 2003.
Оглавление
Предисловие 3
Вступление 5
Раздел 1. Подготовка больных к пластическим операциям на
стенках влагалища и тазовом дне 7
Раздел 2. Операции на наружных половых органах 9
Вскрытие абсцесса большой железы преддверия влагалища 9
Операция при ложном бартолините 11
Операция удаления кисты большой железы преддверия влагалища. 12
Операция при полной атрезии девственной плевы 13
Операции при ригидной и мясистой девственной плеве 14
Операция удаления гипертрофированного клитора 15
Раздел 3. Операции на стенках влагалища и шейке матки 17
Операции при кистах «гартнерова хода» 17
Вылущивание кисты «гартнерова хода» 17
Операция аргеризации кисты «гартнерова хода» 18
Операции при гемато — и пиокольпосе частично аплазированного
влагалища 19
Операции на шейке матки 21
Операция Эмета 21
Операции на шейке матки при истмико-цервикальной
недостаточности 23
Операции при истмико-цервикальной недостаточности во время
беременности 23
Операция А. И. Любимовой 23
Операция Сценди 25
Операция Широдкара при истмико-цервикальной недостаточности 27
Клиновидная ампутация шейки матки (по Шредеру) 31
Конусовидная ампутация шейки матки по Штурмдорфу 33
Диатермоконизация шейки матки 36
Операция пластики шеечно — влагалищных свищей 38
Раздел 4. Операции на стенках влагалища и тазовом дне 42
Операция при опущении передней стенки влагалища с
формированием цистоцеле 42
«Манчестерская» операция (операция Дональда) 53
Срединная кольпоррафия (операция Нейгебауэра — Лефора)....57
Операция везико-вагинальной интерпозиции матки (по
Александрову) 60
Операция Долери — Джильяма 64
Операция истмическая гистеропексия 66
Операция вентрофиксации матки 68
Модификация Кохера 70
Операции иссечения продольной и поперечной перегородок
влагалища 71
Экстирпация матки влагалищным доступом 73
Влагалищная экстирпация матки в сочетании со срединной
кольпоррафией 78
Устранение выпадения культи шейки матки или влагалища после
перенесенных ранее радикальных операций на тазовых органах 79 Операция при ректоцеле и полной несостоятельности мышц
тазового дна 84
Раздел 5. Ведение послеоперационного периода после
пластических операций на стенках влагалища и тазовом дне... 88
Раздел 6. Пластические операции на матке 90
Пластические операции на матке при аномалиях ее развития 90
Консервативная миомэктомия 95
Раздел 7. Оперативные вмешательства на придатках матки 100
Оперативные вмешательства на маточных трубах при трубной
форме женского бесплодия 100
Операция наложения анастомоза конец в конец 103
Операция трансплантации маточной трубы в матку 105
Раздел 8. Операции при полных разрывах промежности 107
Раздел 9. Операции при аплазии влагалища (синдром Майера-
Рокитанского-Кюстера) 111
Операция трехэтапного кольпопоэза из сигмовидной кишки при
аплазии влагалища.111
Операция кольпопоэза из тазовой брюшины (по С. Н. Давыдову)..118 Раздел 10. Операции при частичном и полном неудержании мочи.119
Операция Д. Н. Атабекова (в нашей модификации) 120
Операция Гебеля-Штеккеля (в нашей модификации) 124
Операция Ингельмана-Зундберга 127
Раздел 11. Операции при мочеполовых и кишеч но-половых свищах 131
Уретрально-влагалищные свищи 132
Пузырно-влагалищные свищи 134
Оперативное лечение кишечно-половых свищей..... 138
Библиографический список 142
Рязанцев Е. Л., Рязанцев М. Е. Реконструктивно — пластическая хирургия в гинекологии (Учебное пособие)
Авторы выражают искреннюю благодарность В. Д. Новикову за техническое содействие в подготовке учебного пособия, а также А. А. Бундину и А. Н. Самошкину за спонсорскую помощь в издании книги.
Раздел 1. Подготовка больных к пластическим операциям на стенках влагалища и тазовом дне
В большинстве наблюдений пластические операции на стенках влагалища и тазовом дне выполняются в климактерическом и постмеиопаузальном возрасте у лиц, отягощенных соматической патологией. Исходя из этого, в предоперационном периоде они должны в амбулаторных условиях пройти тщательное обследование у терапевта по месту жительства, сделать ЭКГ; осуществить санацию полости рта (лечение и пломбировка кариозных зубов, удаление корней разрушенных зубов) и очагов хронической инфекции. Выявленная соматическая патология подлежит лечению у врачей соответствующего профиля (амбулаторио или стационарно).
Подготовка больной к операции должна начинаться в жепской консультации с определения степени чистоты влагалища, состава бактериальной флоры и ее чувствительности к антибиотикам. Примерно за 5-7 дней до госпитализации этим больным рекомендуется щадящая, но калорийная диета с исключением грубой клетчатки (хлеб, свекла, яблоки и т. д.), острых и пряных блюд. Женщина должна следить за функцией кишечника (ежедневное опорожнение). В стационаре больным назначается общий стол без хлеба с ограничением объема принимаемой пищи. За 2 дня до предполагаемой операции назначается слабительное (100 мл 25% раствора сернокислой магнезии или 30 мл касторового масла), а вечером ставится очистительная клизма. Санация влагалища осуществляется путем ежедневных спринцеваний слабым раствором перманганата калия или ванночек с фурацилином. Если на шейке матки и стенках влагалища имеются пролежни от соприкосновения с одеждой, то после спринцевания и высушивания влагалища марлевыми салфетками в его просвет вводится тампон с 5-10% синтомициио-вой эмульсией или маслом облепихи (шиповника). Для ускорения эпителизации мы рекомендуем добавлять к используемым препаратам 2 мл 0,1% раствора синестрола или 10-20 тыс. М. Е. фолликулина; можно использовать Овестин — крем. До полной эпителизации пролежней оперативные вмешательства на стен-ках влагалища проводить не следует.
Исключение составляют лишь пациентки, готовящиеся к трансвагинальной экстирпации матки. По завершении лечения пролежней следует обязательно повторить мазок на степень чистоты влагалища. У женщин старческого возраста назначение эстрогенсодержащих препаратов должно быть крайне осторожным из-за опасности тромбоэмболических осложнений. Особенно это должно касаться лиц с варикозной болезнью нижних конечностей.
Утром в день операции проводится спринцевание влагалища одним из дезинфицирующих растворов, после чего стенки влагалища протираются спиртовым раствором хлоргекси-дина биглюконата. За 20 минут до подачи в операционную проводится премедикация по назначению врача анестезиолога. В операционную больная доставляется на каталке. Перед подачей в операционную моча выводиться не должна! Наполненный мочевой пузырь служит хорошим ориентиром при отсепаровке лоскута слизистой передней стенки влагалища.
Волосяной покров с наружных гениталий сбривается вдень операции, что предотвращает появление гнойничковой сыпи. Выбор метола хирургической коррекции определяется возрастом женщины, состоянием ее специфических функций и наличием экстрагенитальной патологии. Большинство опера-тивных вмешательств на стенках влагалища и тазовом дне могут быть выполнено под местной инфильтрационной и проводниковой анестезией 0.25% раствором новокаина. Однако решение вопроса о методе обезболивания должно быть согласовано с пациенткой. Врач в ходе беседы с больной в доступной для понимания форме должен объяснить преимущества того или иного метода обезболивания. Если предполагается местная анестезия, то в первую очередь необходимо уточнить у женщины переносит ли она этот препарат и только после этого объяснить ей те ощущения, которые она может испытать в ходе обезболивания и операции. При негативном отношении больной к местному обезболиванию предпочтение отдается эндот-рахеальному закисно-кислородному наркозу или комбинации кетам и нового наркоза с местной анестезией новокаином. Согласие больной на предполагаемый объем оперативного вмешательства, и метод обезболивания должно быть зафиксирова-но в истории болезни и заверено подписью пациентки.
Раздел 2. Операции на наружных половых органах
Вскрытие абсцесса большой железы преддверия влагалища
Операция может быть выполнена под внутривенным обезболиванием кетамином, закисным рауш-наркозом или местной инфильтрационной анестезией (0,5% новокаин). Мы не рекомендуем проводить эту операцию под местным хлорл иловым обезболиванием, т. к. процесс замораживания ткани, как пра-вило, сопровождается резкой болезненностью.
Наружные половые органы после сбривания волосяного покрова обрабатываются спиртовым раствором йодоната или спиртовым раствором хлоргексидина биглюконата.
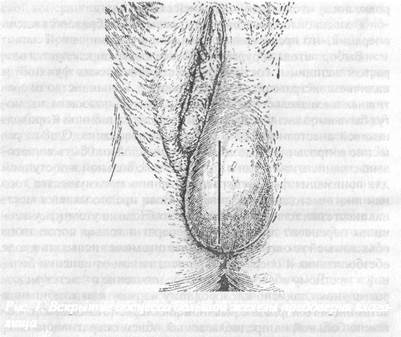
Рис, 1 Вскрытые абсцесса большой железы преддверия влагалища
После обезболивания 0,5% раствором новокаина разрез производится по бороздке между большой и малой половыми губами. Его глубина определяется началом истечения гноя.
Длима разреза не должна быть менее 5 см. По вскрытии абсцесса в его полость следует ввести корнцанг или палец, одетый в перчатку и разрушить имеющиеся в полости перегородки. Если имеется возможность, то гнойное отделяемое берется для посева на флору и определения антибиограммы. Полость абсцесса промывается 3% раствором перекиси водорода и фу-рацилином, после чего рыхло заполняется турундой, смоченной в 10% растворе натрия хлорида. Первые 2-3 дня турунды меняются ежедневно, а после прекращения гнойного отделяемого в полость абсцесса вводится турунда с линиментом по Вишневскому или левомеколем. До определения возбудителя и его чувствительности к антибиотикам антибактериальная терапия не назначается.
На 5-6 день больная может быть выписана на амбулаторное долечивание. Мы не рекомендуем вскрывать абсцесс бар-юл и новой железы со стороны преддверия влагалища, т. к. появление рубца на месте разреза может создавать в дальнейшем дискомфорт при половой жизни.
Дата: 2019-04-23, просмотров: 565.