Гипотимия — стойкое болезненное понижение настроения. Понятию гипотимии соответствуют печаль, тоска, подавленность. В отличие от естественного чувства печали, обусловленного неблагоприятной ситуацией, гипотимия при психических заболеваниях отличается удивительной стойкостью. Независимо от сиюминутной ситуации больные крайне пессимистически оценивают свое нынешнее состояние и имеющиеся перспективы.
Гипотимию как проявление сильных эмоций относят к продуктивным психопатологическим расстройствам. Данный симптом не является специфичным и может наблюдаться при обострении любого психического заболевания, нередко встречается он и при тяжелой соматической патологии (например, при злокачественных опухолях), а также входит в структуру обсессивно-фобического, ипохондрического и дисморфоманического синдромов. Однако в первую очередь данный симптом связывают с понятием депрессивного синдрома, для которого гипотимия является основным синдромообразующим расстройством.
Гипертимия — стойкое болезненное повышение настроения. С этим термином связывают яркие положительные эмоции — радость, веселье, восторг. В отличие от ситуационно обусловленной радости гипертимия характеризуется стойкостью. На протяжении недель и месяцев больные постоянно сохраняют удивительный оптимизм, ощущение счастья. Они полны энергии, во всем проявляют инициативу, заинтересованность.
Гипертимия — характерное проявление маниакального синдрома. Наиболее острые психозы выражаются особенно сильными экзальтированными чувствами, достигающими степени экстаза. Такое состояние может указывать на формирование онейроидного помрачения сознания.
Особым вариантом гипертимии является состояние эйфории, которую следует рассматривать не столько как выражение радости и счастья, сколько как благодушно-беспечный аффект. Больные не проявляют инициативы, бездеятельны, склонны к пустым разговорам.
Термином мория обозначают дурашливое беспечное лепетание, смех, непродуктивное возбуждение у глубоко слабоумных больных.
Дисфорией называют внезапно возникающие приступы гнева, злобы, раздражения, недовольства окружающими и собой. В этом состоянии больные способны на жестокие, агрессивные действия, циничные оскорбления, грубый сарказм и издевательства.
Дисфория — одно из проявлений психоорганического синдрома. Дисфорические эпизоды нередко также наблюдаются при эксплозивной (возбудимой) психопатии и у больных алкоголизмом и наркоманиями в период абстиненции.
Тревога — важнейшая эмоция человека, тесно связанная с потребностью в безопасности, выражающаяся чувством надвигающейся неопределенной угрозы, внутренним волнением. Тревога — стеническая эмоция: сопровождается метанием, неусидчивостью, беспокойством, напряжением мышц.
Амбивалентность — одновременное сосуществование 2 взаимоисключающих эмоций (любви и ненависти, привязанности и брезгливости). При психических заболеваниях амбивалентность причиняет значительные страдания пациентам, дезорганизует их поведение, приводит к противоречивым, непоследовательным действиям (амбитендентность). Апатия — отсутствие или резкое снижение выраженности эмоций, равнодушие, безразличие. Больные теряют интерес к близким и друзьям, равнодушны к событиям в мире, безразличны к своему здоровью и внешнему виду. Речь пациентов становится скучной и монотонной, они не выказывают никакой заинтересованности беседой, мимика однообразна.
Апатия относится к негативным (дефицитарным) симптомам. Нередко она служит проявлением конечных состояний при шизофрении. Другая причина возникновения апатии — поражение лобных долей мозга (травмы, опухоли, парциальная атрофия).
Эмоциональная лабильность — это чрезвычайная подвижность, неустойчивость, легкость возникновения и перемены эмоций. Пациенты легко переходят от слез к смеху, от суе ливости к беспечной расслабленности. Эмоциональная лабильность — одна из важных характеристик больных с истерическим неврозом и истерической психопатией. Подобное состояние может также наблюдаться при синдромах помрачения сознания (делирии, онейроиде).
Одним из вариантов эмоциональной лабильности является слабодушие (эмоциональная слабость). Для данного симптома характерна не только быстрая перемена в настроении, но и неспособность контролировать внешние проявления эмоций.
Эмоциональная ригидность — тугоподвижность, застреваемость эмоций, склонность к длительному переживанию чувств (особенно эмоционально неприятных). Выражениями эмоциональной ригидности являются злопамятность, упрямство, упорство.
Эмоциональная ригидность — проявление общей торпидности психических процессов, наблюдающейся при эпилепсии. Выделяют также психопатические характеры со склонностью к застреванию (паранойяльный, эпилептоидный).
Симптомы расстройств воли и влечений. Гипербулия — общее повышение воли и влечений, затрагивающее все основные влечения человека. Увеличение аппетита приводит к тому, что больные, находясь в отделении, немедленно съедают принесенную им передачу и подчас не могут удержаться от того, чтобы не взять продукты из чужой тумбочки. Гиперсексуальность проявляется повышенным вниманием к противоположному полу, ухаживаниями, нескромными комплиментами. Пациенты стараются привлечь к себе внимание яркой косметикой, броской одеждой, подолгу стоят у Зеркала, приводя в порядок волосы, могут вступать в многочисленные случайные половые связи. Гипербулия — характерное проявление маниакального синдрома.
Гипобулия — общее снижение воли и влечений. Следует учитывать, что у больных с гипобулией подавлены все основные влечения, включая и физиологические. Наблюдается уменьшение аппетита. Врач может убедить пациента в необходимости есть, но тот принимает пищу неохотно и в малых количествах. Гипобулия является проявлением депрессивного синдрома.
При абулии обычно не наблюдается подавления физиологических влечений, расстройство ограничивается резким снижением воли. Лень и безынициативность лиц с абулией сочетается с нормальной потребностью в пище, отчетливым сексуальным влечением, которые удовлетворяются самыми простейшими, не всегда социально приемлемыми путями. Абулия является стойким негативным расстройством, вместе с апатией составляет единый апатико-абулический синдром,
Описано множество симптомов извращения влечений (парабулий).
Выделяют 3 клинических варианта патологических влечений — обсессивные и компульсивные влечения, а также импульсивные поступки.
Обсессивное (навязчивое) влечение предполагает возникновение желаний, которые больной может контролировать в соответствии с ситуацией. Влечения, явно расходящиеся с требованиями этики, морали и законности, в этом случае никогда не осуществляются и подавляются как недопустимые. Обсессивные влечения включены в структуру обсессивно-фобического синдрома.
Компульсивное влечение — более мощное чувство, поскольку по силе оно сравнимо с такими жизненными потребностями, как голод, жажда, инстинкт самосохранения. Больные осознают извращенный характер влечения, пытаются сдерживать себя, но при неудовлетворенной потребности возникает невыносимое чувство физического дискомфорта.
Импульсивные поступки совершаются человеком немедленно, как только возникает болезненное влечение, без предшествующей борьбы мотивов и без этапа принятия решения. Больные могут обдумывать свои поступки только после их совершения.
Патологическим аффектом называют кратковременный психоз, возникающий внезапно после действия психотравмы и сопровождающийся помрачением сознания с последующей амнезией всего периода психоза.
| № 22 Дифференциальная диагностика состояний мании, эйфории, депрессии и апатии. Характеристика перечисленных синдромов, их диагностическое значение.
Эйфория. Особым вариантом гипертимии является состояние эйфории, которую следует рассматривать не столько как выражение радости и счастья, сколько как благодушно-беспечный аффект. Больные не проявляют инициативы, бездеятельны, склонны к пустым разговорам. Эйфория бывает признаком самых различных экзогенных и соматогенных поражений мозга (интоксикация, гипоксия, опухоли мозга и обширные распадающиеся внемозговые новообразования, тяжелые поражения печеночной и почечной функции, инфаркт миокарда и др.) и может сопровождаться бредовыми идеями величия (при пара-френном синдроме, у больных с прогрессивным параличом). Апатия — отсутствие или резкое снижение выраженности эмоций, равнодушие, безразличие. Больные теряют интерес к близким и друзьям, равнодушны к событиям в мире, безразличны к своему здоровью и внешнему виду. Речь пациентов становится скучной и монотонной, они не выказывают никакой заинтересованности беседой, мимика однообразна. Слова окружающих не вызывают у них ни обиды, ни смущения, ни удивления. Они могут утверждать, что испытывают любовь к родителям, но при встрече с близкими остаются безучастны, не задают вопросов и молча съедают принесенную им пищу. Особенно ярко безэмоциональность больных проявляется в ситуации, требующей эмоционального выбора («Какая пища вам нравится больше всего?», «Кого вы любите больше: папу или маму?»). Отсутствие чувств не позволяет им высказать какое-либо предпочтение. Апатия относится к негативным (дефицитарным) симптомам. Нередко она служит проявлением конечных состояний при шизофрении. Следует учитывать, что апатия у больных шизофренией постоянно нарастает, проходя ряд этапов, различающихся степенью выраженности эмоционального дефекта: сглаженность (нивелировка) эмоциональных реакций, эмоциональная холодность, эмоциональная тупость. Другая причина возникновения апатии — поражение лобных долей мозга (травмы, опухоли, парциальная атрофия). | № 23 Формы двигательного возбуждения, заболевания, при которых они встречаются. Тактика врача. Все расстройства двигательной сферы можно разделить на гиперкинезии (возбуждение), гипокинезии (ступор) и паракинезии (извращение движений). Возбуждение, или гиперкинезия, у психически больных является признаком обострения заболевания. В большинстве случаев движения пациента отражают богатство его эмоциональных переживаний. Им может управлять страх преследования, и тогда он спасается бегством. При маниакальном синдроме основой его моторики является неутомимая жажда деятельности, а при галлюцинаторных состояниях он может выглядеть удивленным, стремиться обратить внимание окружающих на свои видения. Во всех названных случаях гиперкинезия выступает как симптом, вторичный по отношению к болезненным душевным переживаниям. Такой вид возбуждения называют психомоторным. При кататоническом синдроме движения не отражают внутренних потребностей и переживаний субъекта, поэтому возбуждение при этом синдроме называют чисто моторным. Выраженность гиперкинезии нередко говорит о степени тяжести заболевания, его остроте. Однако временами встречаются тяжелые психозы с возбуждением, ограниченным пределами постели. Для окружающих такие больные не представляют существенной опасности, однако их состояние может указывать на крайнюю степень истощения, высокую вероятность соматических и неврологических осложнений, требует начать мероприятия по спасению их жизни. ВОЗБУЖДЕНИЕ (психомоторное возбуждение) в психиатрии - общее название патологических состояний с резким усилением психической и двигательной активности. К основным разновидностям возбуждения относят: аментивное (сопутствует аменции); галлюцинаторное (в связи с наплывом галлюцинаций); гебефреническое (при гебефрении); импульсивное (внезапное двигательное возбуждение в форме агрессии, разрушительных действий и пр.); кататоническое (при кататонии); маниакальное (на фоне мании); речевое (в виде усиления речевой активности, обычно с бессвязностью, нарушением грамматического строя речи); хаотическое (в виде беспорядочных или ритмических движений - метания, подёргиваний, содроганий и т. п., часто в сочетании с агрессией, яростным сопротивлением, неистовством); эпилептиформное (в виде внезапного резкого двигательного возбуждения с агрессивностью, страхом, отрывочным бредом, галлюцинациями, нарушением ориентировки во времени и окружающем; характерно для сумеречного помрачения сознания, эпилепсии). При развитии возбуждения, как правило, требуются срочные меры врачебной помощи (назначение успокаивающих средств, постоянное наблюдение, нередко госпитализация и др.). Психомоторное возбуждение может возникать и у психически здоровых людей в экстремальных ситуациях (катастрофы, стихийные бедствия и т. п.). | № 24 Расстройства воли и влечений, их диагностическое значение. Социально-опасное поведение лиц с расстройствами влечений. Апатико-абулический синдром. Расстройства воли и влечений проявляются в клинической практике нарушениями поведения. Необходимо учитывать, что высказывания больных не всегда точно отражают характер существующих расстройств, поскольку пациенты нередко скрывают имеющиеся у них патологические влечения, стыдятся признаться окружающим, например, в своей лени. Поэтому вывод о наличии нарушений воли и влечений надо делать не на основании декларируемых намерений, а опираясь на анализ совершаемых поступков. Гипербулия — общее повышение воли и влечений, затрагивающее все основные влечения человека. Увеличение аппетита приводит к тому, что больные, находясь в отделении, немедленно съедают принесенную им передачу и подчас не могут удержаться от того, чтобы не взять продукты из чужой тумбочки. Гиперсексуальность проявляется повышенным вниманием к противоположному полу, ухаживаниями, нескромными комплиментами. Пациенты стараются привлечь к себе внимание яркой косметикой, броской одеждой, подолгу стоят у Зеркала, приводя в порядок волосы, могут вступать в многочисленные случайные половые связи. Наблюдается выраженная тяга к общению. Гипербулия — характерное проявление маниакального синдрома. Гипобулия — общее снижение воли и влечений. Следует учитывать, что у больных с гипобулией подавлены все основные влечения, включая и физиологические. Наблюдается уменьшение аппетита. Врач может убедить пациента в необходимости есть, но тот принимает пищу неохотно и в малых количествах. Снижение сексуального влечения проявляется не только падением интереса к противоположному полу, но и отсутствием внимания к собственной внешности. Больные не испытывают потребности в общении, тяготятся присутствием посторонних и необходимостью поддерживать беседу, просят оставить их одних. Гипобулия является проявлением депрессивного синдрома. При абулии обычно не наблюдается подавления физиологических влечений, расстройство ограничивается резким снижением воли. Лень и безынициативность лиц с абулией сочетается с нормальной потребностью в пище, отчетливым сексуальным влечением, которые удовлетворяются самыми простейшими, не всегда социально приемлемыми путями. Так, пациент, испытывающий голод, вместо того чтобы пойти в магазин и купить необходимые ему продукты, просит соседей покормить его. Сексуальное влечение больной удовлетворяет беспрерывной мастурбацией или обращается с нелепыми притязаниями к матери и сестре. Абулия является стойким негативным расстройством, вместе с апатией составляет единый апатико-абулический синдром, характерный для конечных состояний при шизофрении. Описано множество симптомов извращения влечений (парабулий). Обсессивное (навязчивое) влечение предполагает возникновение желаний, которые больной может контролировать в соответствии с ситуацией. Влечения, явно расходящиеся с требованиями этики, морали и законности, в этом случае никогда не осуществляются и подавляются как недопустимые. Однако отказ от удовлетворения влечения рождает у больного сильные переживания; помимо воли, в голове постоянно сохраняются мысли о неутоленной потребности. Обсессивные влечения включены в структуру обсессивно-фобического синдрома. Кроме того, они бывают проявлением психической зависимости от психотропных средств (алкоголь, табак, гашиш и др.). Компульсивное влечение — более мощное чувство, поскольку по силе оно сравнимо с такими жизненными потребностями, как голод, жажда, инстинкт самосохранения. Больные осознают извращенный характер влечения, пытаются сдерживать себя, но при неудовлетворенной потребности возникает невыносимое чувство физического дискомфорта. Компульсивное влечение может быть причиной повторного насилия и серийных убийств. Компульсивные влечения бывают также проявлением психопатий. Импульсивные поступки совершаются человеком немедленно, как только возникает болезненное влечение, без предшествующей борьбы мотивов и без этапа принятия решения. Больные могут обдумывать свои поступки только после их совершения. В момент действия нередко наблюдается аффективно суженное сознание, о чем можно судить по последующей частичной амнезии. Импульсивные поступки — нередкое проявление эпилептиформ-ных пароксизмов. К совершению импульсивных действий также склонны больные с кататоническим синдромом. Апатико-абулический синдром. Проявляется выраженным эмоционально-волевым оскудением. Равнодушие и безразличие делают больных достаточно спокойными. Они малозаметны в отделении, много времени проводят в постели или сидя в одиночестве, могут также часами находиться у телевизора. При этом оказывается, что они не запомнили ни одной просмотренной передачи. Лень сквозит во всем их поведении: они не умываются, не чистят зубы, отказываются идти в душ и стричь волосы. Ложатся в постель одетыми, потому что им лень снимать и надевать одежду. Их невозможно привлечь к деятельности, призывая к ответственности и чувству долга, потому что они не испытывают стыда. Беседа не вызывает у больных интереса. Говорят они монотонно, часто отказываются от разговора, заявляя, что устали. Если врачу удается настоять на необходимости диалога, нередко оказывается, что больной может в течение долгого времени разговаривать, не проявляя признаков усталости. В беседе выясняется, что пациенты не испытывают никакого страдания, не чувствуют себя больными, не предъявляют никаких жалоб. Описанная симптоматика нередко сочетается с растормаживанием простейших влечений (прожорливость, гиперсексуальность и др.). При этом отсутствие стыдливости приводит их к попыткам реализовать свои потребности в простейшей, не всегда социально приемлемой форме: например, они могут мочиться и испражняться прямо в постели, потому что им лень дойти до туалета. Апатико-абулический синдром служит проявлением негативной (дефицитарной) симптоматики и не имеет тенденции к обратному развитию. Чаще всего причиной апатии и абулии являются конечные состояния при шизофрении, при которой эмоционально-волевой дефект нарастает постепенно — от легкого равнодушия и пассивности до состояний эмоциональной тупости. Другая причина возникновения апатико-абулическо-го синдрома — органическое поражение лобных долей мозга (травма, опухоль, атрофия и др.). | |
| № 25 Кататонический синдром, его основные симптомы, диагностическое значение. Отличия кататонического возбуждения от маниакального и кататонического ступора от депрессивного. Кататонический синдром был первоначально описан как самостоятельная нозологическая единица, а в настоящее время рассматривается как симптомокомплекс, чаще всего наблюдаемый при шизофрении. Одна из важных особенностей кататонического синдрома — сложный, противоречивый характер симптоматики: можно наблюдать одновременное сочетание взаимоисключающих симптомов. Все двигательные феномены лишены смысла и не связаны с психологическими переживаниями. Характерно тоническое напряжение мускулатуры. Кататонический синдром включает 3 группы симптомов — гипокинезии, гиперкинезии и паракинезии. Гипокинезии представлены явлениями ступора и субступора. Обращают на себя внимание сложные, неестественные, подчас неудобные позы больных. Чаще других наблюдается утробная поза с поджатыми к груди коленями и руками. При кататонии описаны симптом воздушной подушки, когда пациенты могут долго поддерживать голову приподнятой над изголовьем, и симптом капюшона, когда больные покрывают голову простыней или перекинутыми через голову полами халата. Ступорозные больные обычно лежат в постели, но могут и стоять неподвижно. При субступоре возможно передвижение по отделению, но при этом пациенты ходят медленно, едва переставляя ноги, часто застывают на ходу в вычурных положениях. Больные поддерживают неудобное положение тела, не чувствуя утомления. Этому способствует резкое тоническое сокращение мышц. Их тонус позволяет пациентам иногда некоторое время удерживать любую позу, которую придает им врач. Это явление называется каталепсией, или восковой гибкостью. Часто наблюдается негативизм, который разделяют на пассивный, выражающийся отказом выполнять предписания, и активный, когда больной сопротивляется требованиям врача или даже совершает действия, прямо противоположные тем, которые от него ожидают. Нередко ступору сопутствует растормаживание древних рефлексов — хватательного, сосательного. Лицо пациента гипомимично, обычно контакт с ним резко затруднен, часто полностью отсутствует речь (мутизм). Иногда больной не реагирует на вопросы, заданные громким голосом, но отвечает на шепотную речь (симптом Павлова). Одновременно с негативизмом может наблюдаться пассивная (автоматическая) подчиняемость. Этот симптом выражается в том, что больной буквально выполняет все требования, подчас неприятные для него. В этом случае, если собеседник точно не указывает, что именно должен сделать пациент, он будет находиться в полном бездействии, пока не получит конкретных инструкций. Гиперкинезия при кататоническом синдроме выражается в приступах возбуждения. Характерно совершение бессмысленных, хаотичных, нецеленаправленных движений. Часто наблюдаются двигательные и речевые стереотипии (раскачивание, подпрыгивание, размахивание руками, завывание, смех). Примером речевых стереотипии служат вербигерации, проявляющиеся ритмическим повторением однообразных слов и бессмысленных звукосочетаний. Характерно совершение им пульсивных действий: больные могут внезапно вскакивать с постели, нападать на окружающих, совершать непонятные пробежки. Хотя подобные действия представляют серьезную опасность для окружающих, они так же, как и другие поступки пациентов, никак не связаны с их психологическим отношением к объекту агрессии, автоматизированы и непредсказуемы. Паракинезии проявляются странными, неестественными движениями, например вычурной, манерной мимикой и пантомимикой. Больные могут ходить, широко расставив ноги, или передвигаться лисьим, осторожным шагом; нелепо выбрасывать ступни вперед или шагать, не сгибая коленей, как деревянные куклы. Мимика подчас не поддается определенному описанию: страдальческие морщины на лбу сочетаются с нелепой улыбкой, зло сдвинутые брови — с вытянутыми губами, удивленные, широко распахнутые глаза — с плотно сжатым ртом. При кататонии описан ряд эхосимптомов — эхолалия (повторение слов собеседника), эхопраксия (повторение чужих движений), эхомимия (копирование мимики окружающих). Перечисленные симптомы могут встречаться в самых неожиданных сочетаниях. Типична внутренняя противоречивость симптоматики. Больные в кататоническом состоянии нуждаются в тщательном уходе. Иногда они даже не встают с постели, чтобы пойти в туалет. Неподвижность может приводить к образованию пролежней. Поскольку пациенты в ступоре не реагируют на холод, не чувствуют боли, не спасаются бегством при опасности, их жизнь всецело зависит от окружающих. Наибольшей проблемой является отказ от приема пищи. Прежде приходилось кормить больных через назогастральный зонд. В последние годы тяжелые кататонические состояния встречаются все реже. Кроме того, введение в практику новых психотропных средств позволило преодолевать отказ от еды в первые дни лечения. Принято выделять люцидную кататонию, протекающую на фоне ясного сознания, и онейроидную кататонию, сопровождающуюся помрачением сознания и частичной амнезией. При внешней схожести набора симптомов эти 2 состояния значительно различаются по течению. Онейроидная кататония — острый психоз с динамичным развитием и благоприятным исходом. Люцидная кататония, напротив, служит признаком без ремиссионно протекающих злокачественных вариантов шизофрении. Маниакальное возбуждение отличается от кататонического целенаправленностью поступков. Мимика выражает радость, больные стремятся к общению, много и активно говорят. При выраженном возбуждении ускорение мышления приводит к тому, что не все сказанное пациентом понятно, но речь его никогда не стереотипна. Он постоянно меняет тему разговора из-за повышенной отвлекаемости. Часто действия больных отражают их стремление помочь окружающим: бегут к встающему с постели соседу по палате, чтобы подать ему руку; отнимают у санитара швабру, желая выполнить работу вместо него; залезают на подоконник, чтобы открыть форточку. Нередко они хвалятся своими способностями: встают на стул, чтобы исполнить песню, танцуют, демонстрируют фигуры карате. Депрессивный ступор тесно связан в своих проявлениях с аффектом тоски. Лицо больных выражает страдание. Поза чаще удобная, нередко они лежат в постели с открытыми глазами и вытянутыми вдоль тела руками. Если пациенты садятся, то согнутая спина и опущенный взгляд подчеркивают их тоскливое настроение. Хотя больные отвечают на вопросы односложно и с большой задержкой, полного мутизма не бывает. Все состояние характеризуется целостностью, отсутствием парадоксов. Отказ от еды при депрессии обусловлен отсутствием аппетита и ипохондрическими идеями, поэтому больные поддаются уговорам хотя бы немного поесть. Хотя при ступоре обычно не бывает возможности реализовать суицидальные тенденции, это не означает, что пациенты не нуждаются в надзоре, поскольку не исключена возможность возникновения короткого периода возбуждения с немедленным приведением замыслов в исполнение. | № 26 Критерии К.Ясперса для диагностики состояний расстроенного сознания. Синдромы снижения уровня (выключения) сознания, их связь с различными психическими и соматическими заболеваниями. Для определения состояний расстроенного сознания чаще всего используют набор критериев, предложенных немецким психиатром К.Ясперсом: 1) отрешенность от реального внешнего мира, выражающаяся в том, что больные отрывочно, фрагментарно, неотчетливо воспринимают действительность; 2) нарушение ориентировки во времени, месте, ситуации, реже в собственной личности; 3) нарушение стройности мышления, вплоть до бессвязности; 4) амнезия — расстройство способности запечатлевать в памяти события, происходящие в момент нарушения сознания. Синдромы снижения уровня сознания . Синдромы, включенные в данный раздел, представляют собой ряд состояний, плавно переходящих одно в другое в соответствии с тяжестью имеющихся расстройств. Оглушение проявляется повышением порога восприятия всех анализаторов, замедлением мышления, как бы запустеванием сознания. Больные не сразу осознают обращенную к ним речь. Часто приходится повторять вопрос или говорить громче, чтобы они услышали сказанное и сумели понять его суть. При этом они не в состоянии осмыслить сложные вопросы даже после многократного повторения. Ориентировка во времени и месте затруднена: пациенты не могут правильно назвать больницу, в которую их привезли, не точно определяют время, однако общее понимание ситуации не нарушено: больные понимают, что их окружают врачи, что они находятся в медицинском учреждении. Воспоминания о периоде оглушенности крайне фрагментарны, хотя полной амнезии обычно не наблюдается. Вариантами легкого оглушения являются состояния обнубиляции и сомноленции. При обнубиляции пациенты, сохраняя некоторую активность, вставая с постели, расхаживая по отделению, имеют вид, свидетельствующий об отрешенности, погруженности в себя. На вопросы они отвечают невпопад, с большой задержкой. Состояние обнубиляции весьма подвижно, склонно к временным просветлениям. Сомноленция выражается в том, что больные все время спят. При этом их можно достаточно легко разбудить, однако, предоставленные сами себе, они немедленно впадают в глубокий сон, несмотря на происходящую вокруг них суету и шум. Сопор (патологический сон) — глубокое расстройство сознания с полным прекращением психической деятельности. Хотя пациенты производят впечатление глубоко спящих, разбудить их не удается. Вместе с тем сохраняются простейшие реакции на наиболее сильные стимулы и безусловные рефлексы. Так, пациенты могут реагировать стонами в ответ на боль; тянуть на себя одеяло, чувствуя холод; приоткрыть на короткое время глаза, если врач громко произнесет их имя. При этом никакого контакта с больными установить не удается: они не слышат и не выполняют инструкций, не могут знаком или движением выразить отношение к сказанному. По выходе из сопора всегда наблюдается полная амнезия. Кома — наиболее тяжелая степень выключения сознания, при которой не только отсутствует контакт с больным, но и исчезают реакции на сильные раздражители, а также затухают безусловные рефлексы. При постепенном утяжелении состояния наблюдается последовательный переход от легких форм оглушения к коме. Причинами возникновения оглушения, сопора и комы бывают самые различные экзогенные и соматогенные органические поражения мозга (интоксикации, инфекции, травмы, гипоксия и гипогликемия, нарушение водно-солевого баланса, повышение внутричерепного давления вследствие растущей опухоли или гематомы и др.). Резкое снижение или отсутствие психической деятельности делает участие психиатра в лечении этих состояний бессмысленным. Вместе с тем психиатры хорошо знакомы с перечисленными состояниями, поскольку они отчетливо прослеживаются при проведении инсулинокоматозной терапии. | № 27 Синдромы помрачения сознания, типичные проявления, динамика, диагностическое значение. Социально-опасное поведение лиц с помрачением сознания. Синдромы помрачения сознания обычно сопровождаются психомоторным возбуждением и яркой продуктивной симптоматикой. К данным синдромам относят делирий, онейроид, аменцию и сумеречное помрачение сознания. Делирий — это острый психоз с помрачением сознания, сопровождающийся иллюзиями и сценоподобными истинными галлюцинациями, нарушением ориентировки в месте и времени (при сохраненной оценке собственной личности) и резким психомоторным возбуждением. В состоянии делирия наблюдаются все признаки расстройства сознания. Больные настолько погружены в галлюцинаторные переживания, что не сразу слышат обращенную к ним речь. Приходится говорить громче или повторять фразу несколько раз. Предметы реальной обстановки так преображаются в их сознании, что они перестают понимать суть происходящего, не могут разобраться в ситуации, не осознают, что находятся в медицинском учреждении. Мышление становится непоследовательным, хаотичным. По завершении психоза наблюдается частичная амнезия: лучше запоминаются галлюцинаторные образы и плохо — реальные события. В развитии делирия выделяют несколько этапов. Ранними признаками начинающегося психоза являются нарастающая тревога, беспокойство, смутное предчувствие угрозы, общее повышение чувствительности (гиперестезия). Больные страдают бессонницей, прислушиваются к случайным звукам в квартире, обращают внимание на мелкие, несущественные детали обстановки. Если они пытаются заснуть, то перед глазами сразу же возникают яркие, пугающие образы (гипнагогинеские галлюцинации), немедленно заставляющие их проснуться. Иногда галлюцинации продолжаются и сразу после пробуждения (гипнопомпические галлюцинации). Тревога все более нарастает, вскоре возникают яркие иллюзорные обманы. Характерно фантастическое преобразование в сознании больных деталей обстановки (рисунок обоев, обивка мебели, трещины на полу и пятна на скатерти) в конкретные фигуры и образы. Наблюдаются парейдолические иллюзии. Первые галлюцинаторные образы нередко представляют собой сплетающиеся полосы. Затем возникают более сложные галлюцинации. Наконец, развернутая картина делирия приводит к полному преображению всей обстановки. Пациенты считают, что попали на работу или в винный магазин, видят преследующих их людей, спасаются бегством и не могут найти выход, так как не видят реальных предметов обстановки. Этот период характеризуется чрезвычайным страхом и резким психомоторным возбуждением. Типичная продолжительность делирия — несколько (2—5) дней. Все это время у пациента отсутствует сон. Прекращение делирия критическое: больной засыпает и после 8—12 ч глубокого сна просыпается без признаков психоза. Некоторое время может сохраняться убежденность, что все происходившее в момент психоза случилось на самом деле (резидуальный бред), однако такие ошибочные суждения нестойки и в течение нескольких последующих часов проходят без специального лечения. Причиной возникновения делирия бывают самые различные экзогенные и соматогенные органические поражения мозга (интоксикации, инфекции с гипертермией, травмы, сосудистая недостаточность и др.). В большинстве случаев делирий завершается полным выздоровлением. Признаками неблагоприятного прогноза являются профессиональный и мусситирующий делирий. Профессиональный делирий сопровождается убеждением больного в том, что он находится у себя на работе. При этом он пытается совершать движения, сообразные с его профессией («копает землю», «укладывает кирпичи», «подметает», «подписывает бумаги»). При мусситирующем (бормочущем) делирии пациент совершенно недоступен, речь его непонятна. Он что-то быстро, тихо произносит себе под нос, перебирает и ворошит одеяло и простыню, что-то стряхивает, вертится, но подняться с постели не может. Никаких воспоминаний о перенесенном психозе в данном случае не сохраняется, больной не может рассказать о том, что ему казалось. Аменция — грубое помрачение сознания с бессвязностью мышления, полной недоступностью для контакта, отрывочными обманами восприятия и признаками резкого физического истощения. Пациент в аментивном состоянии обычно лежит, несмотря на хаотичное возбуждение. Движения его порой напоминают какие-то действия, указывают на наличие галлюцинаций, однако часто совершенно бессмысленны, стереотипны, автоматичны (яктация). Больной что-то произносит, но смысл высказываний непонятен. Слова не складываются в фразы и представляют собой обрывки речи {бессвязность мышления). Пациент реагирует на слова врача, но не может ответить на вопросы, не выполняет инструкций. Выяснить что-либо о его ориентировке не удается. Физическая слабость не позволяет ему подняться с постели. Аменция возникает чаще всего как проявление длительных истощающих соматических заболеваний. Продолжительность данного психоза может быть несколько больше, чем при делирии. Тяжесть физического состояния указывает на возможность смерти. Если все же удается спасти жизнь больных, в качестве исхода формируется выраженный органический дефект (деменция, корсаковский синдром, протрагированные астенические состояния). Онейроидное (сновидное) помрачение сознания. Отличается чрезвычайной фантастичностью психотических переживаний. Характерны двойственность, противоречивость переживаний и совершаемых действий, ощущение глобальных изменений в мире, катастрофы и торжества одновременно. Онейроид нередко сопровождается обильными галлюцинациями, иллюзорные образы воспринимаются не как факты реального мира, а как явления, принадлежащие иным, недоступным обычному восприятию сферам (псевдогаллюцинации). Движения пациентов представляют собой проявления кататонического синдрома — стереотипное раскачивание, мутизм, негативизм, восковую гибкость, импульсивные поступки. Иногда речь больных совершенно непонятна (разорванность), иногда они отвечают на вопросы, и тогда удается выявить нарушения в ориентировке. Только при онейроиде возможен симптом двойной ложной ориентировки, когда больные считают себя обычными пациентами психиатрической клиники и одновременно участниками невероятных фантастических событий («посланником другой галактики», «рыцарем без страха и упрека», «магическим кристаллом, несущим людям свет знания», и пр.). Онейроид — чаще всего проявление острого приступа шизофрении. Первые признаки начинающегося психоза — нарушения сна и нарастающее чувство тревоги. Обеспокоенность быстро достигает степени растерянности. Яркие эмоции и явления дереализации служат основой отрывочных несистематизированных бредовых идей (острый чувственный бред). Первоначальный страх вскоре сменяется аффектом недоумения или экзальтированного экстаза. Больные затихают, зачарованно озираются по сторонам, восхищаются красками и звуками. Позже нередко развивается кататонический ступор или возбуждение. Выход из психоза постепенный. Онейроидная кататония — один из самых благоприятных шизофренических психозов, ее исход — это почти всегда качественная ремиссия без существенных изменений личности. Сумеречное помрачение сознания является типичным эпилептиформным пароксизмом. Для психоза характерны внезапное начало, относительно короткая продолжительность (от десятков минут до нескольких часов), резкое (иногда внезапное) прекращение и полная амнезия всего периода расстроенного сознания. Восприятие окружающего в момент помрачения сознания фрагментарно, больные выхватывают из окружающих раздражителей случайные факты и реагируют на них неожиданным образом. Аффект нередко характеризуется злобностью, агрессивностью. Возможны асоциальные поступки. Симптоматика теряет всяческую связь с личностью пациентов. Они не способны контролировать действия, исходя из своих моральных убеждений. По окончании психоза воспоминаний о психотических переживаниях не остается. В некоторых случаях психоз завершается глубоким сном. Выделяют варианты сумеречного помрачения сознания с яркой продуктивной симптоматикой (бредом и галлюцинациями) и с автоматизированными действиями (амбулаторные автоматизмы). Сумеречное помрачение сознания, как и другие пароскизмы, — типичное проявление эпилепсии и других органических заболеваний (опухоли, церебральный атеросклероз, травмы головы и др.). | |
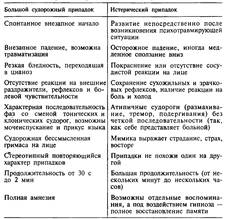
| № 28 Пароксизмальные явления (припадки эпилептические, истерические, диэнцефальные, эпилептический статус, особые состояния сознания). Их диагностическое значение. Пароксизмами называют кратковременные внезапно возникающие и резко прекращающиеся расстройства, склонные к повторному появлению. Пароксизмально могут возникать самые различные психические (галлюцинации, бред, помрачение сознания, приступы тревоги, страха или сонливости), неврологические (судороги) и соматические (сердцебиение, головные боли, потливость) расстройства. В клинической практике наиболее частая причина возникновения пароксизмов — эпилепсия, однако пароксизмы характерны и для некоторых других заболеваний, например для мигрени и нарколепсии. К эпилептиформным пароксизмам относят кратковременные приступы с самой различной клинической картиной, непосредственно связанные с органическим поражением мозга. Существует множество классификаций пароксизмов в зависимости от локализации очага поражения (височные, затылочные очаги и др.), возраста появления (детская эпилепсия — пикнолепсия), причин возникновения (симптоматическая эпилепсия), наличия судорог (судорожные и бессудорожные пароксизмы). Одной из наиболее распространенных классификаций является разделение припадков по ведущим клиническим проявлениям. Большой судорожный припадок ( grand mal ) проявляется внезапно возникающим выключением сознания с падением, характерной сменой тонических и клонических судорог и последующей полной амнезией. Продолжительность припадка в типичных случаях составляет от 30 с до 2 мин. Состояние пациентов меняется в определенной последовательности. Тоническая фаза проявляется внезапной утратой сознания и тоническими судорогами. Признаками выключения сознания являются утрата рефлексов, реакций на посторонние раздражители, отсутствие болевой чувствительности (кома). Вследствие этого больные, падая, не могут защитить себя от тяжелых травм. Тонические судороги проявляются резким сокращением всех групп мышц и падением. Если в момент возникновения припадка в легких находился воздух, наблюдается резкий крик. С началом припадка дыхание прекращается. Лицо сначала бледнеет, а затем нарастает цианоз. Продолжительность тонической фазы 20—40 с. Клоническая фаза также протекает на фоне выключенного сознания и сопровождается одновременным ритмическим сокращением и расслаблением всех групп мышц. В этот период наблюдаются мочеиспускание и дефекация, появляются первые дыхательные движения, однако полноценное дыхание не восстанавливается и цианоз сохраняется. Воздух, выталкиваемый из легких, образует пену, иногда окрашенную кровью вследствие прикуса языка или щеки. Продолжительность тонической фазы до 1,5 мин. Припадок завершается восстановлением сознания, однако еще в течение нескольких часов после этого наблюдается сомноленция. Примерно в половине случаев возникновению припадков предшествует аура (различные сенсорные, моторные, висцеральные или психические явления, крайне кратковременные и одинаковые у одного и того же больного). Клинические особенности ауры могут указывать на локализацию патологического очага в мозге (соматомоторная аура — задняя центральная извилина, обонятельная — крючковидная извилина, зрительная — затылочные доли). Некоторые пациенты за несколько часов до возникновения припадка испытывают неприятное ощущение разбитости, недомогания, головокружения, раздражительности. Эти явления называются предвестниками припадка. Малый припадок ( petit mal ) — кратковременное выключение сознания с последующей полной амнезией. Типичным примером малого припадка является абсанс, во время которого больной не меняет позы. Выключение сознания выражается в том, что он прекращает начатое действие (например, замолкает в разговоре); взор становится «плавающим», неосмысленным; лицо бледнеет. Через 1—2 с пациент приходит в себя и продолжает прерванное действие, не помня ничего о припадке. Судорог и падения не наблюдается. Другие варианты малых припадков — сложные абсансы, сопровождающиеся абортивными судорожными движениями вперед (пропульсии) или назад (ретропулъсии), наклонами по типу восточного приветствия (салам-припадки). При этом больные могут потерять равновесие и упасть, но тут же встают и приходят в сознание. Малые припадки никогда не сопровождаются аурой или предвестниками. Большую сложность для диагностики представляют бессудорожные пароксизмы, эквивалентные припадкам. Эквивалентами припадков могут быть сумеречные состояния, дисфории, психосенсорные расстройства. Сумеречные состояния — внезапно возникающие и внезапно прекращающиеся расстройства сознания с возможностью совершения довольно сложных действий и поступков и последующей полной амнезией. Во многих случаях эпилептиформные пароксизмы не сопровождаются потерей сознания и полной амнезией. Примером таких пароксизмов являются дисфории — внезапно возникающие приступы измененного настроения с преобладанием злобно-тоскливого аффекта. Сознание не помрачено, но аффективно сужено. Психосенсориые припадки проявляются ощущением, что окружающие предметы изменили размеры, цвет, форму или положение в пространстве. Иногда появляется чувство, что части собственного тела изменились («расстройства схемы тела»). Дереализация и деперсонализация при пароксизмах могут проявляться приступами deja vu и jamais vu. Характерно, что во всех указанных случаях у пациентов сохраняются довольно подробные воспоминания о болезненных переживаниях. Несколько хуже запоминаются реальные события в момент припадка: больные могут вспомнить лишь фрагменты из высказываний окружающих, что указывает на измененное состояние сознания. М. О. Гуревич предложил отличать подобные расстройства сознания от типичных синдромов выключения и помрачения сознания и обозначил их как «особые состояния сознания». В соответствии с Международной классификацией припадки разделяют на генерализованные (идиопатические) и парциальные (фокальные). Генерализованные припадки всегда сопровождаются грубым расстройством сознания и полной амнезией. Поскольку припадок сразу нарушает работу всех отделов мозга одновременно, больной не может чувствовать приближения приступа, ауры никогда не наблюдается. Типичным примером генерализованных припадков являются абсансы и другие виды малых припадков. Большие судорожные припадки относятся к генерализованным, только если они не сопровождаются аурой. Парциальные (фокальные) припадки могут не сопровождаться полной амнезией. Психопатологическая симптоматика их разнообразна и точно соответствует локализации очага. Типичными примерами парциальных приступов являются особые состояния сознания, дисфории, джексоновские припадки (двигательные припадки с локализацией в одной конечности, протекающие на фоне ясного сознания). Довольно часто локальная эпилептическая активность позже распространяется на весь мозг. Этому соответствуют потеря сознания и возникновение клонико-тонических судорог. Такие варианты парциальных припадков обозначаются как вторично-генерализованные. Примерами их служат приступы grand mal, возникновению которых предшествуют предвестники и аура. Опасным пароксизмально возникающим состоянием является эпилептический статус — серия эпилептических припадков (чаще grand mal), между которыми больные не приходят в ясное сознание (т.е. сохраняется кома). Повторные судорожные приступы приводят к гипертермии, нарушению кровоснабжения мозга и ликвородинамики. Нарастающий отек мозга вызывает расстройства дыхания и сердечной деятельности, которые бывают причиной смерти. Эпилептический статус нельзя назвать типичным проявлением эпилепсии — чаще всего он наблюдается при внутричерепных опухолях, травмах головы, эклампсии. Он также встречается при внезапном прекращении приема противосудорожных средств. Истерические припадки. Вызванные действием психотравмирующих факторов функциональные приступообразные расстройства, развивающиеся по механизму самовнушения, носят название истерических припадков. В большинстве случаев они возникают у лиц с истерическими чертами характера, т.е. склонными к демонстративному поведению. Истерические припадки рассчитаны на присутствие наблюдателей и никогда не возникают во сне. Наиболее надежным признаком большого судорожного припадка является коматозное состояние с арефлексией. | № 29 Большой судорожный припадок. Клиническая характеристика. Заболевания при которых он встречается. Отличия от истерического припадка.
Большой судорожный припадок ( grand mal ) проявляется внезапно возникающим выключением сознания с падением, характерной сменой тонических и клонических судорог и последующей полной амнезией. Продолжительность припадка в типичных случаях составляет от 30 с до 2 мин. Состояние пациентов меняется в определенной последовательности.
Тоническая фаза проявляется внезапной утратой сознания и тоническими судорогами. Признаками выключения сознания являются утрата рефлексов, реакций на посторонние раздражители, отсутствие болевой чувствительности (кома). Вследствие этого больные, падая, не могут защитить себя от тяжелых травм. Тонические судороги проявляются резким сокращением всех групп мышц и падением. Если в момент возникновения припадка в легких находился воздух, наблюдается резкий крик. С началом припадка дыхание прекращается. Лицо сначала бледнеет, а затем нарастает цианоз. Продолжительность тонической фазы 20—40 с.
Клоническая фаза также протекает на фоне выключенного сознания и сопровождается одновременным ритмическим сокращением и расслаблением всех групп мышц. В этот период наблюдаются мочеиспускание и дефекация, появляются первые дыхательные движения, однако полноценное дыхание не восстанавливается и цианоз сохраняется. Воздух, выталкиваемый из легких, образует пену, иногда окрашенную кровью вследствие прикуса языка или щеки. Продолжительность тонической фазы до 1,5 мин. Припадок завершается восстановлением сознания, однако еще в течение нескольких часов после этого наблюдается сомноленция.
Примерно в половине случаев возникновению припадков предшествует аура (различные сенсорные, моторные, висцеральные или психические явления, крайне кратковременные и одинаковые у одного и того же больного). Клинические особенности ауры могут указывать на локализацию патологического очага в мозге (соматомоторная аура — задняя центральная извилина, обонятельная — крючковидная извилина, зрительная — затылочные доли). Некоторые пациенты за несколько часов до возникновения припадка испытывают неприятное ощущение разбитости, недомогания, головокружения, раздражительности. Эти явления называются предвестниками припадка.
Отличия от истерического припадка.
| № 30 Расстройства личности. Понятия гармоничной и акцентированной личности, их отличие от психопатий и изменений личности вследствие прогредиентных психических заболеваний. Личностью в психологии называют социальное качество индивида, характеризующее неповторимый склад его индивидуальных свойств, представленных в предметной деятельности и общественных отношениях. В большинстве случаев в практической психиатрии врачу удается проанализировать не личность больного в целом, а его индивидуальность (склад личности), т.е. уникальный набор психологических черт, составляющих своеобразие человека, его отличие от других людей. Такими чертами являются способности, темперамент, характер и направленность личности. Способности — это психологические особенности человека, определяющие его успешность в приобретении знаний, умений и навыков Темпераментом называют совокупность устойчивых, индивидуально неповторимых, природно обусловленных динамических проявлений психики. Характер — это основанная на приобретенном опыте общения и деятельности, устойчивая система типичных для индивида способов поведения. Направленностью называют совокупность устойчивых мотивов (потребностей), ориентирующих деятельность личности в самых различных ситуациях. Взаимоотношения личности и психической патологии, наблюдаемые в клинической практике, могут быть весьма многообразны. Можно рассматривать личность как фактор риска возникновения того или иного психического заболевания. В определенных ситуациях личностные черты, которые ранее были менее заметны, проявляются с особой частотой и настойчивостью, все больше закрепляются в поведении человека и наконец становятся столь утрированными, что резко нарушают его адаптацию, вынуждают обратиться к врачу. Такое расстройство личности называют патологическим развитием личности. По механизму патологического развития формируются некоторые психопатии. Преморбидный (существовавший до возникновения болезни) тип личности человека может оказывать модифицирующее влияние на проявления эндогенных и экзогенных заболеваний. Так, депрессивный синдром у тревожно-мнительных личностей часто сопровождается навязчивыми сомнениями и страхами, тревогой, ипохондрической настороженностью. Шизофрения у лиц с открытым эмоциональным темпераментом чаще проявляется острыми приступами с яркими аффективными расстройствами и несколько более благоприятным исходом. Наличие грубых психопатических черт резко ухудшает прогноз при алкоголизме и наркоманиях. Наконец, болезнь может коренным образом преображать личность. В этом случае с течением времени человек утрачивает прежние способности, у него появляются новые черты характера, резко отличающиеся от существовавших до болезни (трудоспособный превращается в ленивого, добрый — в злого, легковесный — в педантичного и застревающего), меняется темперамент человека (активный становится пассивным, ловкий и подвижный — заторможенным и медлительным, веселый — равнодушным). В этом случае человек может резко изменить свои интересы, мировоззрение, убеждения. Данную патологию называют изменениями личности. Их рассматривают как проявление дефекта (негативной симптоматики). Акцентуированные личности. Яркая выраженность личностной черты обозначается как акцентуация. Акцентуированные личности рассматриваются как вариант нормы. О здоровье данных людей свидетельствуют их отчетливая способность к адаптации, профессиональный рост, устойчивая социальная позиция. С другой стороны, выраженная индивидуальность акцентуированных личностей позволяет им добиться особых успехов в некоторых видах деятельности. Демонстративные личности характеризуются экстравертированностью и яркой эмоциональностью. В иерархии мотивов ведущей является потребность во внимании окружающих. Характерны эгоцентризм, завышенная самооценка. Движения, мимика, высказывания подчеркнуто экспрессивны, порой утрированы. Характерна склонность к выдумкам и фантазиям. Отсутствие возможности общаться приводит к развитию истерического невроза. Патологическое развитие указанных личностных черт ведет к формированию истерической психопатии. Педантичные личности описываются как тревожно-мнительные. Осторожность и нерешительность данных людей вызваны боязнью допустить оплошность. Стремление избежать неудачи для них существенно важнее, чем желание добиться успеха. Они склонны к постоянной рассудочной деятельности. Характерна осторожность в общении с незнакомыми и бесконечное доверие к близким, верность в дружбе, альтруизм, высокая ответственность и самоотверженность в поступках. В сложной жизненной ситуации у данных больных нередко возникает обсессивно-фобический невроз. Патологическое развитие данной акцентуации приводит к формированию психастенической психопатии. Застревающие личности характеризуются высокой настойчивостью (стеничностью), склонностью к формированию собственных концепций. Чувства данных людей отличаются большой силой и удивительной стойкостью, что позволяет считать их довольно упрямыми и злопамятными. Для данных пациентов характерна фанатичная приверженность к какой-либо политической идее, оздоровительной системе, научной концепции. Типичной реакцией на психотравму у данного типа личностей является формирование сверхценных идей и даже реактивное бредообразование. При патологическом развитии формируется паранойяльная психопатия. Возбудимые (эксплозивные) личности склонны к ярким эмоциональным вспышкам, но довольно отходчивы, не способны на длительные переживания и раздумья. Они характеризуются нетерпеливостью, и любое препятствие вызывает у них раздражение, а иногда гнев и агрессивное поведение. При совершении проступка у данных пациентов обычно не возникает чувства вины. Возбудимые личности отличаются также решительностью, бесстрашием, пониженной чувствительностью к боли. Это повышает риск возникновения травм. Иногда в порыве ярости они склонны даже к самоповреждениям. Данный тип личности предрасположен к асоциальным поступкам и злоупотреблению алкоголем. В яркой форме эти черты проявляются при эксплозивной психопатии. Интровертированные личности в первую очередь отличаются замкнутостью, отсутствием потребности в общении. Они обладают богатым внутренним миром, интеллектуальны, начитанны. Они гораздо больше доверяют сведениям, найденным в книгах, чем услышанным от других людей. Отсутствие конформности не позволяет им менять свою точку зрения после обсуждения вопроса с посторонними. Бытовые Данные личностные черты предрасполагают к уединенной интеллектуальной деятельности, их субъективизм позволяет открыть нестандартные решения. Однако при стрессорных ситуациях отчетливо проявляется внутренняя противоречивость характера, нередко развивается невроз. Подобные черты, выраженные в патологической форме, описываются как шизоидная психопатия. Гипертимические личности характеризуются постоянной высокой активностью и оптимизмом. Они не склонны замечать проблем или препятствий на своем пути (защитный механизм отрицания). Экстраверсия у данных пациентов сочетается со способностью к сопереживанию и сочувствию. Данные люди характеризуются щедростью и альтруизмом. В то же время они очень ценят комфорт, уют, земные удовольствия. Повышенной активности сопутствует повышение влечений — гиперсексуальность, хороший аппетит. В коллективе они хорошо выполняют роль демократичного руководителя, любят оказывать покровительство, давать советы. В ситуациях, где им не дают проявить инициативу, гипертимные личности ощущают дискомфорт, могут испытывать тоску и даже депрессию. Гипотимные (дистимические) личности отличаются постоянным пессимизмом, пониженной самооценкой. Они сами долго и глубоко переживают неудачи, а также способны понять чужое горе, выразить сочувствие. Они несколько медлительны; не любят, чтобы на них обращали внимание; предпочитают одиночество, хотя неплохо сходятся с людьми, умеют выслушать и понять собеседника. Отсутствие зависти и карьеризма лишает их возможности занять высокое социальное положение. Неуспех в жизни они не слишком переживают, поскольку не придают большого значения богатству и высокому общественному положению (защитный механизм обесценивания). Любая стрессовая ситуация вызывает у них чувство подавленности и безнадежности. Гармоничная личность - та, в которой есть упорядоченность многообразия ее проявлений, целостность, согласованность частей и их уравновешенность. То есть, проще говоря, в таком человеке не должно быть чего-то абсолютно доминирующего, золотая середина что-ли... | |
| № 31 Изменения личности при шизофрении, эпилепсии, органических заболеваниях, алкоголизме. Возможности коррекции и реабилитации. Изменением личности (личностным дефектом) называют преобразование личности вследствие тяжелого психического заболевания или органического поражения мозга. Описывают варианты личностного дефекта, характерные для шизофрении, органических поражений мозга (в том числе для эпилепсии), алкоголизма. Личностный дефект означает коренное преобразование основных черт личности — утрату способностей, изменение темперамента, появление новых черт характера, смещение ведущих потребностей в иерархии мотивов (изменений мировоззрения, интересов, установок и убеждений). Дефекты личности отличаются стойкостью, мало зависят от изменений ситуации. Шизофренический дефект личности проявляется в первую очередь нарастанием замкнутости, пассивности, равнодушия, снижением энергетического потенциала, отсутствием эмоциональной синтонности в общении с окружающими. При том что у больных довольно долго сохраняются имеющиеся способности, может наблюдаться значительное снижение продуктивности, поскольку пациенты становятся ленивыми, не испытывают чувства ответственности. В большинстве случаев резко меняются интересы и склонности, больных все меньше привлекают шумные людные мероприятия, они разрывают отношения с прежними друзьями. Среди увлечений начинают преобладать высокоабстрактные, духовные, уединенные занятия: чтение религиозной и философской литературы, коллекционирование, бессмысленное фантазирование, уединенная работа в саду. Сложный противоречивый эмоциональный склад данных пациентов мешает им найти взаимопонимание с окружающими, в первую очередь нарушаются отношения с близкими родственниками (матерью, супругом, детьми). Резко выраженный шизофренический дефект личности проявляется полным безразличием, отсутствием потребности к какому-либо общению, бездельем, иждивенческим существованием, отказом от выполнения простейших домашних обязанностей (вплоть до несоблюдения гигиенических норм). Такой грубый дефект обозначается как апатико-абулический синдром (эмоциональная тупость). К вариантам мягкого личностного дефекта относят «чудачество» («фершробен»), дефект по типу «новой жизни» и гебоидный синдром. Определения «странный», «взбалмошный», «чудаковатый» довольно точно отражают характер некоторых больных шизофренией. Важно отметить, что при шизофрении «чудачество» является приобретенным качеством в отличие от свойственного пациентам с шизоидной психопатией. Вместе с тем высказывается точка зрения о генетическом родстве этих явлений. В некоторых случаях при шизофрении столь резко меняется взгляд на мир, что больные решительно отказываются от всего того, что привлекало их в прошлом, — от профессии, карьеры, семьи. Такое изменение личности называют «новой жизнью». Гебоидный синдром нередко служит ранним проявлением шизофренического процесса у лиц юношеского возраста. Суть синдрома состоит в грубом расстройстве влечений со склонностью к самым различным асоциальным поступкам — бродяжничеству, алкоголизму, приему наркотиков, беспорядочным половым связям, бессмысленному воровству. Характерна полная утрата взаимопонимания с родителями: больные высказываются о родных крайне пренебрежительно, сквернословят, иногда бьют мать, бесстыдно требуют денег, угрожают. Они отказываются от трудоустройства или часто меняют место работы из-за бесконечных нарушений дисциплины. Такая симптоматика напоминает поведение подростков, попавших под влияние плохой компании, однако в случае болезни не удается проследить связи с недостатками воспитания. Вызывает удивление резкая перемена в характере пациента от привязанности и послушания к грубости и аморальности. При шизофрении такой стиль поведения со временем претерпевает изменения: нарастают пассивность, замкнутость, больные теряют связь с прежней асоциальной компанией, становятся более послушны, но и более ленивы, равнодушны, пассивны. Органический дефект личности характеризуется тем, что наряду с изменением стиля поведения всегда отмечается утрата способностей (в первую очередь интеллектуально-мнестический дефект). Причиной органического дефекта бывают самые различные заболевания — травмы, интоксикации, инфекции, асфиксия, сосудистая недостаточность мозга, атрофия, аутоиммунные заболевания, тяжелая эндокринопатия, опухолевый процесс и многие другие. Существует ряд общих черт, образующих понятие психоорганического синдрома. Психоорганический синдром (органический психосиндром, энце-фалопатический синдром) является условным обозначением для различных синдромов, возникающих вследствие органического поражения мозга. Чаще всего данное расстройство описывают характерной триадой симптомом: 1) ослаблением памяти; 2) ухудшением понимания; 3) недержанием аффектов. Каждый из указанных симптомов может быть выражен в различной степени. Так, резкое ослабление памяти вплоть до фиксационной амнезии наблюдается при корсаковском синдроме и лакунарной деменции. Ухудшение понимания в наибольшей степени выражено при тотальной деменции. Проявлениями недержания аффектов могут быть как приступы дисфории, так и повышенная слезливость (слабодушие). Таким образом, корсаковский синдром, различные варианты слабоумия оказываются частными проявлениями психоорганического синдрома. Вместе с тем в классических описаниях психоорганического синдрома указывается на чрезвычайное разнообразие проявлений данного расстройства. Ведущими являются изменения личности, проявляющиеся эмоциональной лабильностью, взрывчатостью, гневливостью и одновременно торпидностью мышления. При локализации процесса в стволе мозга и лобных долях на первый план выступают пассивность, адинамия, равнодушие, иногда грубость, эйфория, благодушие, мория. Для многих вариантов психоорганического синдрома характерны снижение критики, мелочность, приземленность интересов, часто эгоцентризм. Эмоциональная лабильность данных больных может напоминать проявления истерической психопатии, однако наряду с эмоциональными расстройствами отмечается стойкий дефект памяти и интеллекта. Нередко психическим расстройствам при органических заболеваниях сопутствуют очаговая неврологическая симптоматика, эпилептиформные пароксизмы, соматовегетативные расстройства. Весьма характерны головные боли. Сосудистые, травматические и инфекционные процессы в мозге обычно сопровождаются выраженной астений (истощаемостью и раздражительностью). Довольно часто больные отмечают высокую метеочувствительность, особенно плохо переносят жару и духоту. Эпилептические изменения личности также можно рассматривать как один из вариантов органического психосиндрома. Максимальной выраженности они достигают при концентрическом слабоумии. Однако уже на ранних этапах течения заболевания можно заметить нарастающую педантичность, скрупулезность этих больных, неожиданные вспышки гнева, торпидность мышления, сочетание утрированной вежливости и злопамятности. Алкогольной деградацией личности называют патохарактерологические изменения при алкоголизме. На поздних этапах течения заболевания обнаруживаются отчетливые признаки энцефалопатии (психоорганического синдрома) — нарушения памяти вплоть до корсаковского синдрома, снижение критики, эйфория. Однако уже на ранних этапах течения болезни удается проследить грубые расстройства поведения, связанные с изменением иерархии мотивов больных. Доминирование алкогольной потребности делает существенно менее значимыми все другие мотивы поведения. Это выражается в необязательности, безответственности, бесстыдстве, порой в аморальном поведении. Больные не выполняют обещаний, перестают заботиться о семье, без угрызений совести тратят на алкоголь деньги, заработанные женой или родителями, порой уносят и продают вещи из дому. | № 32 Соматические расстройства как симптомы психических заболеваний. Клиника маскированной депрессии. Анализ соматического состояния у больных с психическими заболеваниями позволяет достаточно ярко продемонстрировать тесную взаимосвязь психического и соматического. Расстройства приема пищи могут быть проявлением самых различных заболеваний. Резкое снижение аппетита характерно для депрессивного синдрома, хотя в некоторых случаях возможно и переедание. Понижение аппетита имеет место и при многих неврозах. При кататоническом синдроме нередко наблюдается отказ от еды. Синдром нервной анорексии развивается чаще у девушек в пубертатном и юношеском возрасте и выражается в сознательном отказе от еды с целью похудания. Резкое снижение массы тела, нарушения в электролитном обмене и недостаток витаминов приводят к серьезным соматическим осложнениям — аменорее, бледности и сухости кожных покровов, зябкости, ломкости ногтей, выпадению волос, разрушению зубов, атонии кишечника, брадикардии, снижению артериального давления и пр. Булимия — неконтролируемое и быстрое поглощение больших количеств пищи. Нервная анорексия и булимия в некоторых случаях бывают инициальным проявлением прогредиентного психического заболевания (шизофрении). В этом случае на первый план выступают аутизм, нарушение контактов с близкими родственниками, вычурная (иногда бредовая) трактовка целей голодания. Другой частой причиной нервной анорексии являются психопатические черты характера. Таким пациенткам свойственны стеничность, упрямство и упорство. Они настойчиво стремятся к достижению идеала во всем (обычно прилежно учатся). Нарушение сна — одна из наиболее частых жалоб при самых различных психических и соматических заболеваниях. Бессонница — одна из наиболее частых жалоб среди соматических и психически больных. Данный симптом по-разному проявляется в зависимости от причины бессонницы. Так, нарушения сна у больных с неврозом в первую очередь связаны с тяжелой психотравмирующей ситуацией. Пациенты могут, лежа в постели, подолгу обдумывать беспокоящие их факты, искать выхода из конфликта. При астеническом синдроме, характерном для неврастении и сосудистых заболеваний мозга (атеросклероза), когда имеет место раздражительность и гиперестезия, больные особенно чувствительны к любым посторонним звукам: тиканье будильника, звуки капающей воды, шум транспорта — все не дает им уснуть. Для страдающих депрессией характерны не только трудности засыпания, но и раннее пробуждение, а также отсутствие чувства сна. Пациенты с маниакальным синдромом никогда не жалуются на расстройства сна, хотя общая его продолжительность может составлять у них 2—3 ч. Бессонница — один из ранних симптомов любого острого психоза (острого приступа шизофрении, алкогольного делирия и др.). Обычно отсутствие сна у психотических больных сочетается с чрезвычайно выраженной тревогой, чувством растерянности, несистематизированными бредовыми идеями, отдельными обманами восприятия (иллюзии, гипнагогические галлюцинации, кошмарные сновидения). Частой причиной бессонницы является состояние абстиненции вследствие злоупотребления психотропными средствами или алкоголем. Гинерсомния может сопутствовать бессоннице. Так, для недостаточно выспавшихся ночью больных характерна сонливость в дневное время. Нарколепсия — относительно редкая патология, имеющая наследственную природу, не связана ни с эпилепсией, ни с психогениями. Характерно частое и быстрое возникновение фазы быстрого сна (уже через 10 мин после засыпания), что клинически проявляется приступами резкого падения мышечного тонуса (катаплексия), яркими гипнагогическими галлюцинациями, эпизодами выключения сознания с автоматическим поведением или состояниями «бодрствующего паралича» по утрам после пробуждения. Синдром Кляйна—Левина — чрезвычайно редкое расстройство, при котором гиперсомния сопровождается появлением эпизодов сужения сознания. Больные уединяются, ищут тихое место для дремоты. Сон очень длительный, но больного можно разбудить, хотя это часто связано с возникновением раздражения, подавленности, дезориентировки, бессвязной речью и амнезией. Боли . Неприятные ощущения в теле служат частым проявлением психических расстройств. Сердечные боли — частый симптом депрессии. Нередко они выражаются тяжелым чувством стеснения в груди, «камня на сердце». Такие боли весьма стойки, усиливаются в утренние часы, сопровождаются чувством безнадежности. Неприятные ощущения в области сердца часто сопутствуют тревожным эпизодам (панические атаки) у страдающих неврозами. Эти остро возникающие боли всегда сочетаются выраженной тревогой, страхом смерти. Головная боль может указывать на наличие органического заболевания мозга, однако нередко возникает психогенно. Психогенная головная боль иногда бывает следствием напряжения мышц апоневротического шлема и шеи (при выраженной тревоге), общего состояния подавленности (при субдепрессии) или самовнушения (при истерии). Головные боли нередко наблюдаются при мягкой депрессии и, как правило, исчезают при утяжелении состояния. Мигрени. Это периодически возникающие эпизоды чрезвычайно сильной головной боли, продолжающейся несколько часов, обычно захватывающей половину головы. Ипохондрией называют необоснованное беспокойство о собственном здоровье, постоянные мысли о мнимом соматическом расстройстве, возможно тяжелом неизлечимом заболевании. Навязчивая (обсессивная) ипохондрия выражается постоянными сомнениями, тревожными опасениями, настойчивым анализом протекающих в организме процессов. Навязчивая ипохондрия бывает проявлением обсессивно-фоби-ческого невроза, декомпенсации у тревожно-мнительных личностей (психастеников). Сверхценная ипохондрия проявляется неадекватным вниманием к незначительному дискомфорту или легкому физическому дефекту. Такое поведение бывает проявлением паранойяльной психопатии или указывает на дебют психической болезни (шизофрении). Бредовая ипохондрия выражается непоколебимой уверенностью в наличии тяжелого, неизлечимого заболевания. Ипохондрические мысли могут выступать в качестве первичного бреда без обманов восприятия (паранойяльная ипохондрия) или сопровождаться сенестопатиями, обонятельными галлюцинациями, ощущением постороннего воздействия, автоматизмами (параноидная ипохондрия). Маскированная депрессия . Иногда в качестве проявления депрессии выступают психопатологические феномены не депрессивного регистра — навязчивости, алкоголизация. В отличие от классической такую депрессию обозначают как маскированную (ларвированную, соматизирован-ную, латентную). Среди жалоб преобладают боли (сердечные, головные, абдоминальные, псевдорадикулярные и суставные), расстройства сна, чувство стеснения в груди, колебания АД, нарушения аппетита (как снижение, так и повышение), запор, снижение или увеличение массы тела. При расспросе можно выявить неспособность испытывать радость, стремление уйти от общения, чувство безнадежности, удрученность тем, что обычные домашние заботы и любимая работа стали тяготить больного. Довольно характерно обострение симптомов в утренние часы. Нередко отмечаются характерные соматические «стигмы» — сухость во рту, расширение зрачков. Важный признак маскированной депрессии — разрыв между обилием тягостных ощущений и скудостью объективных данных. В анамнезе у подобных больных нередко обнаруживаются периоды беспричинной «хандры», сопровождавшиеся неумеренным курением, алкоголизацией и проходившие без лечения. | № 33 Соматические расстройства как симптомы психических заболеваний. Понятие истерической конверсии, примеры истерических соматических и неврологических расстройств. Анализ соматического состояния у больных с психическими заболеваниями позволяет достаточно ярко продемонстрировать тесную взаимосвязь психического и соматического. Расстройства приема пищи могут быть проявлением самых различных заболеваний. Резкое снижение аппетита характерно для депрессивного синдрома, хотя в некоторых случаях возможно и переедание. Понижение аппетита имеет место и при многих неврозах. При кататоническом синдроме нередко наблюдается отказ от еды. Синдром нервной анорексии развивается чаще у девушек в пубертатном и юношеском возрасте и выражается в сознательном отказе от еды с целью похудания. Резкое снижение массы тела, нарушения в электролитном обмене и недостаток витаминов приводят к серьезным соматическим осложнениям — аменорее, бледности и сухости кожных покровов, зябкости, ломкости ногтей, выпадению волос, разрушению зубов, атонии кишечника, брадикардии, снижению артериального давления и пр. Булимия — неконтролируемое и быстрое поглощение больших количеств пищи. Нервная анорексия и булимия в некоторых случаях бывают инициальным проявлением прогредиентного психического заболевания (шизофрении). В этом случае на первый план выступают аутизм, нарушение контактов с близкими родственниками, вычурная (иногда бредовая) трактовка целей голодания. Другой частой причиной нервной анорексии являются психопатические черты характера. Таким пациенткам свойственны стеничность, упрямство и упорство. Они настойчиво стремятся к достижению идеала во всем (обычно прилежно учатся). Нарушение сна — одна из наиболее частых жалоб при самых различных психических и соматических заболеваниях. Бессонница — одна из наиболее частых жалоб среди соматических и психически больных. Данный симптом по-разному проявляется в зависимости от причины бессонницы. Так, нарушения сна у больных с неврозом в первую очередь связаны с тяжелой психотравмирующей ситуацией. Пациенты могут, лежа в постели, подолгу обдумывать беспокоящие их факты, искать выхода из конфликта. При астеническом синдроме, характерном для неврастении и сосудистых заболеваний мозга (атеросклероза), когда имеет место раздражительность и гиперестезия, больные особенно чувствительны к любым посторонним звукам: тиканье будильника, звуки капающей воды, шум транспорта — все не дает им уснуть. Для страдающих депрессией характерны не только трудности засыпания, но и раннее пробуждение, а также отсутствие чувства сна. Пациенты с маниакальным синдромом никогда не жалуются на расстройства сна, хотя общая его продолжительность может составлять у них 2—3 ч. Бессонница — один из ранних симптомов любого острого психоза (острого приступа шизофрении, алкогольного делирия и др.). Обычно отсутствие сна у психотических больных сочетается с чрезвычайно выраженной тревогой, чувством растерянности, несистематизированными бредовыми идеями, отдельными обманами восприятия (иллюзии, гипнагогические галлюцинации, кошмарные сновидения). Частой причиной бессонницы является состояние абстиненции вследствие злоупотребления психотропными средствами или алкоголем. Гинерсомния может сопутствовать бессоннице. Так, для недостаточно выспавшихся ночью больных характерна сонливость в дневное время. Нарколепсия — относительно редкая патология, имеющая наследственную природу, не связана ни с эпилепсией, ни с психогениями. Характерно частое и быстрое возникновение фазы быстрого сна (уже через 10 мин после засыпания), что клинически проявляется приступами резкого падения мышечного тонуса (катаплексия), яркими гипнагогическими галлюцинациями, эпизодами выключения сознания с автоматическим поведением или состояниями «бодрствующего паралича» по утрам после пробуждения. Синдром Кляйна—Левина — чрезвычайно редкое расстройство, при котором гиперсомния сопровождается появлением эпизодов сужения сознания. Больные уединяются, ищут тихое место для дремоты. Сон очень длительный, но больного можно разбудить, хотя это часто связано с возникновением раздражения, подавленности, дезориентировки, бессвязной речью и амнезией. Боли . Неприятные ощущения в теле служат частым проявлением психических расстройств. Сердечные боли — частый симптом депрессии. Нередко они выражаются тяжелым чувством стеснения в груди, «камня на сердце». Такие боли весьма стойки, усиливаются в утренние часы, сопровождаются чувством безнадежности. Головная боль может указывать на наличие органического заболевания мозга, однако нередко возникает психогенно. Психогенная головная боль иногда бывает следствием напряжения мышц апоневротического шлема и шеи (при выраженной тревоге), общего состояния подавленности (при субдепрессии) или самовнушения (при истерии). Головные боли нередко наблюдаются при мягкой депрессии и, как правило, исчезают при утяжелении состояния. Мигрени. Это периодически возникающие эпизоды чрезвычайно сильной головной боли, продолжающейся несколько часов, обычно захватывающей половину головы. Ипохондрией называют необоснованное беспокойство о собственном здоровье, постоянные мысли о мнимом соматическом расстройстве, возможно тяжелом неизлечимом заболевании. Навязчивая (обсессивная) ипохондрия выражается постоянными сомнениями, тревожными опасениями, настойчивым анализом протекающих в организме процессов. Навязчивая ипохондрия бывает проявлением обсессивно-фоби-ческого невроза, декомпенсации у тревожно-мнительных личностей (психастеников). Сверхценная ипохондрия проявляется неадекватным вниманием к незначительному дискомфорту или легкому физическому дефекту. Такое поведение бывает проявлением паранойяльной психопатии или указывает на дебют психической болезни (шизофрении). Бредовая ипохондрия выражается непоколебимой уверенностью в наличии тяжелого, неизлечимого заболевания. Ипохондрические мысли могут выступать в качестве первичного бреда без обманов восприятия (паранойяльная ипохондрия) или сопровождаться сенестопатиями, обонятельными галлюцинациями, ощущением постороннего воздействия, автоматизмами (параноидная ипохондрия). Истерические конверсионные расстройства. Конверсия рассматривается как один их механизмов психологической защиты . При конверсии внутренние тягостные переживания, связанные с эмоциональным стрессом, преобразуются в соматические и неврологические симптомы, развивающиеся по механизму самовнушения. Конверсия — одно из важнейших проявлений широкого круга истерических расстройств (истерический невроз, истерическая психопатия, истерические реакции). При всем многообразии конверсионных симптомов можно выделить ряд общих свойств, характерных для любого из них. Во-первых, это психогенный характер симптоматики. Не только возникновение расстройства связано с психотравмой, но и его дальнейшее течение зависит от актуальности психологических переживаний, наличия дополнительных травмирующих факторов. Во-вторых, следует учитывать странный, не соответствующий типичной картине соматической болезни набор симптомов. Проявления истерических расстройств таковы, как их себе представляет больной, поэтому наличие у пациента некоторого опыта общения с соматическими больными делает его симптоматику более схожей с органической. В-третьих, следует учитывать, что конверсионные симптомы предназначены для привлечения внимания окружающих, поэтому они никогда не возникают при пребывании пациента наедине с самим собой. Больные нередко стараются подчеркнуть уникальность имеющейся у них симптоматики. Изредка конверсионная симптоматика является причиной повторного обращения больных к хирургам с просьбой о проведении серьезных оперативных вмешательств и травматичных диагностических процедур. Подобное расстройство известно под название синдрома Мюнхгаузена. Бесцельность подобного вымысла, болезненность многочисленных перенесенных процедур, явный дезадаптивный характер поведения отличают данное расстройство от симуляции. | |
| № 34 Нарушения физиологических функций (сна, аппетита, сексуальных функций) как проявление психических расстройств. Использование психотерапии и психотропных средств для лечения данных нарушений. Расстройства приема пищи могут быть проявлением самых различных заболеваний. Резкое снижение аппетита характерно для депрессивного синдрома, хотя в некоторых случаях возможно и переедание. Понижение аппетита имеет место и при многих неврозах. При кататоническом синдроме нередко наблюдается отказ от еды. Синдром нервной анорексии развивается чаще у девушек в пубертатном и юношеском возрасте и выражается в сознательном отказе от еды с целью похудания. Резкое снижение массы тела, нарушения в электролитном обмене и недостаток витаминов приводят к серьезным соматическим осложнениям — аменорее, бледности и сухости кожных покровов, зябкости, ломкости ногтей, выпадению волос, разрушению зубов, атонии кишечника, брадикардии, снижению артериального давления и пр. Булимия — неконтролируемое и быстрое поглощение больших количеств пищи. Может сочетаться как с нервной анорексией, так и с ожирением. Чаще страдают женщины. Каждый булимический эпизод сопровождается чувством вины, ненависти к самому себе. Пациент стремится освободить желудок, вызывая рвоту, принимает слабительные и диуретики. Нервная анорексия и булимия в некоторых случаях бывают инициальным проявлением прогредиентного психического заболевания (шизофрении). В этом случае на первый план выступают аутизм, нарушение контактов с близкими родственниками, вычурная (иногда бредовая) трактовка целей голодания. Другой частой причиной нервной анорексии являются психопатические черты характера. Таким пациенткам свойственны стеничность, упрямство и упорство. Они настойчиво стремятся к достижению идеала во всем (обычно прилежно учатся). Лечение больных с расстройствами приема пищи должно проводиться с учетом основного диагноза. Стационарное лечение - восполнение дефектов диеты, нормализация массы тела путем организации дробного питания и налаживания деятельности желудочно-кишечного тракта, общеукрепляющая терапия. Для подавления сверхценного отношения к приему пищи применяют нейролептики. Психотропные средства используют также для регулирования аппетита. Многие нейролептики (френолон, этаперазин, аминазин) и другие средства, блокирующие гистаминовые рецепторы (пипольфен, ципрогептадин), а также трициклические антидепрессанты (амитриптилин) повышают аппетит и вызывают прибавку массы тела. Для уменьшения аппетита применяются психостимуляторы (фепранон) и антидепрессанты из группы ингибиторов обратного захвата серотонина (флюоксетин, сертралин). Большое значение для выздоровления имеет правильно организованная психотерапия. Нарушение сна — одна из наиболее частых жалоб при самых различных психических и соматических заболеваниях. Бессонница — одна из наиболее частых жалоб среди соматических и психически больных. Данный симптом по-разному проявляется в зависимости от причины бессонницы. Так, нарушения сна у больных с неврозом в первую очередь связаны с тяжелой психотравмирующей ситуацией. Пациенты могут, лежа в постели, подолгу обдумывать беспокоящие их факты, искать выхода из конфликта. При астеническом синдроме, характерном для неврастении и сосудистых заболеваний мозга (атеросклероза), когда имеет место раздражительность и гиперестезия, больные особенно чувствительны к любым посторонним звукам: тиканье будильника, звуки капающей воды, шум транспорта — все не дает им уснуть. Для страдающих депрессией характерны не только трудности засыпания, но и раннее пробуждение, а также отсутствие чувства сна. Пациенты с маниакальным синдромом никогда не жалуются на расстройства сна, хотя общая его продолжительность может составлять у них 2—3 ч. Бессонница — один из ранних симптомов любого острого психоза (острого приступа шизофрении, алкогольного делирия и др.). Обычно отсутствие сна у психотических больных сочетается с чрезвычайно выраженной тревогой, чувством растерянности, несистематизированными бредовыми идеями, отдельными обманами восприятия (иллюзии, гипнагогические галлюцинации, кошмарные сновидения). Частой причиной бессонницы является состояние абстиненции вследствие злоупотребления психотропными средствами или алкоголем. Лечение. Во многих случаях требуется назначение индивидуально подобранных снотворных средств, однако более эффективным и безопасным методом лечения в данном случае является психотерапия. Например, поведенческая психотерапия предполагает соблюдение строгого режима. Гинерсомния может сопутствовать бессоннице. Так, для недостаточно выспавшихся ночью больных характерна сонливость в дневное время. Нарколепсия — относительно редкая патология, имеющая наследственную природу, не связана ни с эпилепсией, ни с психогениями. Характерно частое и быстрое возникновение фазы быстрого сна (уже через 10 мин после засыпания), что клинически проявляется приступами резкого падения мышечного тонуса (катаплексия), яркими гипнагогическими галлюцинациями, эпизодами выключения сознания с автоматическим поведением или состояниями «бодрствующего паралича» по утрам после пробуждения. Синдром Кляйна—Левина — чрезвычайно редкое расстройство, при котором гиперсомния сопровождается появлением эпизодов сужения сознания. Больные уединяются, ищут тихое место для дремоты. Сон очень длительный, но больного можно разбудить, хотя это часто связано с возникновением раздражения, подавленности, дезориентировки, бессвязной речью и амнезией. Сексуальная дисфункция. Важнейшим критерием диагноза является субъективное чувство неудовлетворенности, подавленности, тревоги, вины, возникающее у индивидуума в связи с половыми контактами. Иногда такое ощущение возникает при вполне физиологичных сексуальных отношениях. Выделяют следующие варианты расстройств: снижение и чрезвычайное повышение сексуального влечения, недостаточное сексуальное возбуждение (импотенция у мужчин, фригидность — у женщин), нарушения оргазма (аноргазмия, преждевременная или задержанная эякуляция), болевые ощущения во время половых сношений (диспареуния, вагинизм, постко-итальные головные боли) и некоторые другие. Довольно часто причиной сексуальной дисфункции являются психологические факторы — личностная предрасположенность к тревоге и беспокойству, вынужденные длительные перерывы в сексуальных отношениях, отсутствие постоянного партнера, ощущение собственной непривлекательности, неосознаваемая неприязнь, существенное различие ожидаемых стереотипов сексуального поведения в паре, воспитание, осуждающее сексуальные отношения, и др. Нередко расстройства связаны со страхом перед началом половой жизни или, наоборот, после 40 лет — с приближающейся инволюцией и боязнью потерять сексуальную привлекательность. Значительно реже причиной сексуальной дисфункции является тяжелое психическое расстройство (депрессия, эндокринные и сосудистые заболевания, паркинсонизм, эпилепсия). Еще реже сексуальные нарушения обусловлены общими соматическими заболеваниями и локальной патологией генитальной сферы. Возможно расстройство сексуальной функции при назначении некоторых лекарственных средств (трициклические антидепрессанты, необратимые ингибиторы МАО, нейролептики, литий, гипотензивные средства — клофелин и др., мочегонные — спиронолактон, гипотиазид, антипаркинсоничес-кие средства, сердечные гликозиды, анаприлин, индомета-цин, клофибрат и пр.). Довольно частой причиной сексуальной дисфункции является злоупотребление психоактивными веществами (алкоголь, барбитураты, опиаты, гашиш, кокаин, фенамин и др.). Правильная диагностика причины нарушения позволяет выработать наиболее эффективную лечебную тактику. Психогенный характер расстройств определяет высокую эффективность психотерапевтического лечения. Идеальный вариант — работа одновременно с обоими партнерами 2 сотрудничающих групп специалистов, однако и индивидуальная психотерапия дает положительный результат. Лекарственные средства и биологические методы используются в большинстве случаев лишь как дополнительные факторы, например транквилизаторы и антидепрессанты — для уменьшения тревоги и страха, охлаждение крестца хлорэтилом и применение слабых нейролептиков — для задержки при преждевременно наступающей эякуляции, неспецифическая терапия — в случае выраженной астении (витамины, ноотропы, рефлексотерапия, электросон, биостимуляторы типа женьшеня). | № 35 Ипохондрический синдром. Понятие бредовой, сверхценной и обсессивной формы ипохондрии. Связь ипохондрии с сенестопатиями. Дифференциальный диагноз с соматическими заболеваниями. Социально-опасное поведение. Ипохондрией называют необоснованное беспокойство о собственном здоровье, постоянные мысли о мнимом соматическом расстройстве, возможно тяжелом неизлечимом заболевании. Ипохондрия не является нозологически специфичным симптомом и может принимать в зависимости от тяжести заболевания форму навязчивых мыслей, сверхценных идей или бреда. Навязчивая (обсессивная) ипохондрия выражается постоянными сомнениями, тревожными опасениями, настойчивым анализом протекающих в организме процессов. Больные с обсессивной ипохондрией хорошо принимают объяснения и успокаивающие слова специалистов, иногда сами сокрушаются по поводу своей мнительности, но не могут без посторонней помощи избавиться от тягостных мыслей. Навязчивая ипохондрия бывает проявлением обсессивно-фобического невроза, декомпенсации у тревожно-мнительных личностей (психастеников). Иногда возникновению подобных мыслей способствует неосторожное высказывание врача (ятрогения) или неправильно истолкованная медицинская информация (реклама, «болезнь второго курса» у студентов-медиков). Сверхценная ипохондрия проявляется неадекватным вниманием к незначительному дискомфорту или легкому физическому дефекту. Больные прилагают невероятные усилия для достижения желаемого состояния, вырабатывают собственные диеты и уникальные системы тренировок. Отстаивают свою правоту, стремятся наказать врачей, повинных, с их точки зрения, в недуге. Такое поведение бывает проявлением паранойяльной психопатии или указывает на дебют психической болезни (шизофрении). Бредовая ипохондрия выражается непоколебимой уверенностью в наличии тяжелого, неизлечимого заболевания. Любое высказывание врача в этом случае трактуется как попытка обмануть, скрыть истинную опасность, а отказ от операции убеждает пациента в том, что болезнь достигла терминальной стадии. Ипохондрические мысли могут выступать в качестве первичного бреда без обманов восприятия (паранойяльная ипохондрия) или сопровождаться сенестопатиями, обонятельными галлюцинациями, ощущением постороннего воздействия, автоматизмами (параноидная ипохондрия). Довольно часто ипохондрические мысли сопутствуют типичному депрессивному синдрому. В этом случае особенно выражены безнадежность и суицидальные тенденции. При шизофрении ипохондрические мысли почти постоянно сопровождаются сенестопатическими ощущениями — сенестопатически-ипохондрический синдром. Эмоционально-волевое оскудение у данных больных часто заставляет их в связи с предполагаемой болезнью отказаться от работы, прекратить выходить на улицу, избегать общения. | № 37 Астенический синдром (основные проявления, диагностическое значение, примеры заболеваний, при которых он встречается). Проявления астении крайне многообразны, но всегда можно обнаружить такие основные компоненты синдрома, как выраженная истощаемостъ (утомляемость), повышенная раздражительность (гиперестезия) и соматовегетативные расстройства. Важно учитывать не только субъективные жалобы больных, но и объективные проявления перечисленных расстройств. Так, истощаемостъ хорошо заметна при длительной беседе: при нарастающем утомлении больному становится все труднее понимать каждый следующий вопрос, ответы его становятся все более неточными, наконец он отказывается от дальнейшего разговора, поскольку не имеет больше сил поддерживать беседу. Повышенная раздражительность проявляется яркой вегетативной реакцией на лице, склонностью к слезам, обидчивостью, иногда неожиданной резкостью в ответах, иногда сопровождающейся последующими извинениями. Соматовегетативные расстройства при астеническом синдроме неспецифичны. Это могут быть жалобы на боли (головные, в области сердца, в суставах или животе). Нередко отмечаются повышенная потливость, чувство «приливов», головокружение, тошнота, резкая мышечная слабость. Обычно наблюдаются колебания АД (подъемы, падение, обмороки), тахикардия. Почти постоянное проявление астении — нарушение сна. В дневное время больные, как правило, испытывают сонливость, стремятся уединиться и отдохнуть. Однако ночью они часто не могут заснуть, поскольку им мешают любые посторонние звуки, яркий свет луны, складки в постели, пружины кровати и т.д. В середине ночи они, совершенно измотанные, наконец засыпают, но спят очень чутко, их мучат «кошмары». Поэтому в утренние часы больные чувствуют, что совершенно не отдохнули, им хочется спать. Астенический синдром является наиболее простым расстройством в ряду психопатологических синдромов, поэтому признаки астении могут входить в какой-либо более сложный синдром (депрессивный, психоорганический). Всегда следует сделать попытку определить, нет ли какого-то более грубого расстройства, чтобы не ошибиться в диагнозе. В частности, при депрессии хорошо заметны витальные признаки тоски (похудание, стеснение в груди, суточные колебания настроения, резкое подавление влечений, сухость кожных покровов, отсутствие слез, идеи самообвинения), при психоорганическом синдроме заметны интеллектуально-мнестическое снижение и изменения личности (обстоятельность, слабодушие, дисфории, гипомнезия и др.). В отличие от истерических соматоформных расстройств больные с астенией не нуждаются в обществе и сочувствии, они стремятся уединиться, раздражаются и плачут, когда их лишний раз беспокоят. Астенический синдром наименее специфичен из всех психических расстройств. Он может встретиться почти при любом психическом заболевании, часто появляется у соматических больных. Однако наиболее ярко данный синдром прослеживается у больных неврастенией и различными экзогенными заболеваниями — инфекционным, травматическим, интоксикационным или сосудистым поражением мозга. При эндогенных заболеваниях (шизофрения, МДП) отчетливые признаки астении определяются редко. Пассивность больных шизофренией обычно объясняется не отсутствием сил, а отсутствием воли. Депрессию у больных МДП обычно рассматривают как сильную (стеничную) эмоцию— этому соответствуют сверхценные и бредовые идеи самообвинения и самоуничижения. | |
| № 36 Синдром дисморфомании (дисморфофобии). Нервная анорексия как пример дисморфомании. Диагностическое значение. Тактика врача. Дисморфофобия (дисморфомания) — патологическое состояние, включающее в себя триаду расстройств: 1) идею физического недостатка, объективно отсутствующего, или необоснованно преувеличенного; 2) идеи отношения и 3) депрессивный фон настроения. Идея физического недостатка чаще бывает сверхценной или бредовой (паранойяльный бред), реже проявляется в рамках монотематических обсессий, поэтому синдром более правомерно называть дисморфоманией (М. В. Коркина). Природа заболевания различна и зависит прежде всего от нозологической принадлежности синдрома. Различают дисморфоманию при шизофрении (вяло текущей или в рамках затяжного пубертатного приступа, а также как инициальный этап юношеской параноидной шизофрении) и при пограничных состояниях. Центральное расстройство — подозрение со страхом (дисморфофобия) или убежденность (дисморфомания) в наличии физического недостатка — может развиваться медленно, постепенно или возникнуть внезапно, по типу «озарения». Иногда подобные мысли приходят под влиянием психогений — после замечаний окружающих относительно внешности подростка. В основе переживаний могут лежать действительные физические недостатки — крупный нос, полноватая фигура и т. д. Однако то доминирующее место, которое занимают переживания своего «уродства», «дефекта», не соответствует ни реально имеющимся особенностям внешности, ни интенсивности нанесенной психической травмы. Часто связь с психогенией вообще отсутствует. Дисморфомании не поддаются психотерапевтической коррекции, они целиком овладевают больным и определяют его поведение. Больные обращаются за косметологической помощью, настаивают на операции, отказ воспринимают как трагедию, начинают сами корригировать мнимый физический недостаток и могут покалечить себя. Вариантом синдрома дисморфофобии (дисморфомании) является синдром нервной анорексии. Синдром нервной анорексии развивается чаще у девушек в пубертатном и юношеском возрасте и выражается в сознательном отказе от еды с целью похудания. Для пациенток характерно недовольство своей внешностью (дисморфомания — дисморфофобия), около трети из них до возникновения заболевания имели небольшое превышение веса. Недовольство воображаемой тучностью больные тщательно скрывают, не обсуждают его ни с кем из посторонних. Снижение массы тела достигается ограничением количества пищи, исключением из рациона высококалорийных и жирных продуктов, комплексом тяжелых физических упражнений, приемом больших доз слабительных и мочегонных средств. Периоды резкого ограничения в еде перемежаются с приступами булимии, когда сильное чувство голода не проходит даже после приема большого количества пищи. В этом случае больные искусственно вызывают рвоту. Лечение симптоматическое. В периоды большого эмоционального напряжения или усиления депрессивного фона настроения назначают транквилизаторы, антидепрессанты (седуксен, тазепам, азафен, лудиомил). Психотерапия, направленная на разубеждение, неэффективна. Психотерапевт должен ставить перед собой иную цель — склонить подростка смириться с воображаемым или преувеличенным недостатком, научить его скрывать от окружающих болезненные переживания (добиться компенсаторной диссимуляции). Косметические операции категорически не показаны. Они не устраняют дисморфофобических переживаний, более того, психическое состояние может ухудшиться. При дисморфомании шизофренической природы проводят лечение основного заболевания. Госпитализация показана в редких случаях — при депрессии и суицидальном риске, при склонности больных к самоповреждениям. | |||
| № 38 Основные методы лечения психических расстройств, показания к их назначению. Расстройства, поддающиеся лечению и неизлечимые в настоящее время. Выбирая тот или иной метод лечения, врач может ставить перед собой различные цели: воздействовать на этиологию и патогенез болезни, оказывать влияние на ведущий синдром и сопутствующие симптомы, проводить общеукрепляющее лечение. Недостаток знаний в этой области ограничивает применение этиотропной (основанной на знании этиологии) терапии в психиатрии. Примерами этиотропного лечения могут быть антибиотикотерапия при прогрессивном параличе, дезинтоксикационные мероприятия при алкогольных психозах, применение психотерапии при психогенных заболеваниях. Некоторые виды шоковой терапии при приступообразном течение шизофрении, возможно, следует отнести к патогенетичесю ориентированным методам. Однако в большинстве случаев в лечебной практике выбор лекарственных средств и терапевтических методов определяется симптомами и синдромами, наблюдаемыми у данного больного, а также особенностями его биологической и психологической конституции. На различных этапах течения заболевания лечение нацелено на выполнение определенной задачи. В соответствии с этим выделяют купирующую, поддерживающую и корригирующую терапию. Задачей купирующей терапии является быстрое устранение острых проявлений заболевания. Обычно такое лечение проводится в условиях стационара. В первую очередь приходится бороться с такими проявлениями психоза, как психомоторное возбуждение, помрачение сознания. Для этой цели применяют парентеральные методы введения лекарственных средств. После купирования наиболее опасных проявлений болезни в большинстве случаев удается перейти на пероральный прием лекарств. При этом следует учитывать, что большинство психофармакологических препаратов обладает высокой эффективностью при приеме внутрь. При приступообразной шизофрении и эндогенной депрессии в качестве купирующей терапии до сих пор иногда применяют шоковые методы (ЭСТ и инсулинокоматозная терапия). Исчезновение психотической симптоматики не означает, что лечение больного должно быть прекращено, поскольку при хронических заболеваниях отмена лекарственных средств нередко ведет к возобновлению психоза через 1,5—2 нед. Поэтому в большинстве случаев лечение уменьшенными дозами лекарственных средств продолжают длительно в амбулаторных условиях (иногда при непрерывном течении заболевания всю жизнь). Такой вид терапии называют поддерживающей. Наиболее удобными для поддерживающей терапии являются средства с длительным действием (модитен-депо, галоперидол-деканоат). В некоторых случаях данный вид лечения проводится даже при полном отсутствии у пациента проявлений болезни, т.е. средства назначаются с профилактической (противо-рецидивной) целью. Примером такого вида лечения является применение солей лития и карбамазепина при МДП и рекуррентной шизофрении. В некоторых случаях врач не может рассчитывать на исчезновение болезненной симптоматики, однако путем назначения лекарственных средств и психотерапии он пытается несколько гмягчить патологические явления, способствовать большей адаптации пациента. Такая терапия называется корригирующей. Например, стойкий характер симптоматики при психопатиях нге позволяет рассчитывать на выздоровление, однако приме нение лекарственных средств («корректоров поведения») вызывает уменьшение проявления агрессии, расторможенности влечений и подозрительности. | № 39 Методы общебиологической терапии психических заболеваний (ЭСТ, инсулинокоматозная терапия, депривация сна, экстракорпоральная детоксикация). Показания, эффективность. Инсулинокоматозная терапия эффективна для лечения острых приступов шизофрении, в которых преобладает бредовая симптоматика в сочетании с выраженным аффектом (тревога, мания, депрессия). Методика предполагает введение инсулина для достижения гипогликемической комы, которая купируется через 10—20 мин после возникновения внутривенным введением глюкозы. Больной, приходя в сознание, получает обильное питье с сахаром и полноценное питание для предотвращения повторной комы. Существуют методики с постепенным подбором доз при подкожном введении инсулина, требующие длительного (иногда несколько недель) подготовительного этапа, и метод внутривенного капельного введения инсулина, позволяющий получить кому быстрее, иногда в первый же сеанс. Для прерывания психоза обычно требуется от 10 до 20 ком. К осложнениям методики относятся возникающие в гипогликемической состоянии эпилептиформные припадки, состояния затяжной комы, повторные коматозные состояния. Вероятность осложнений снижается при постепенном подборе доз. Преждевременное купирование гипогликемии до полного развития эффекта введенной дозы инсулина мешает точному установлению эффективной дозы. Недопустимо применение пролонгированных форм инсулина. Дискутируется возможность совмещения инсулиновых ком и нейролептических средств, а также применение фенобарбитала для предупреждения судорожных припадков. Наилучший эффект отмечается при купировании первого болезненного приступа или при небольшой длительности заболевания (не более 3 лет). Метод неэффективен при хронических безремис-сионных формах шизофрении с выраженной апатией и систематизированным бредом. Сахарный диабет и выраженное ожирение являются противопоказанием к лечению. Иногда для преодоления резистентности к нейролептикам применяют инсулин в дозах, не вызывающих кому. Небольшие дозы инсулина также используют в комплексной терапии алкогольного абстинентного синдрома и нервной анорексии. Электросудорожная терапия (ЭСТ) эффективна для лечения тяжелых эндогенных депрессий и острых приступов шизофрении с бредовой и кататонической симптоматикой (в частности, при фебрильной шизофрении). Лечебным эффектом обладает эпилептиформный припадок, возникающий в ходе терапии. Первоначально для инициации припадка был предложен коразол, однако этот метод распространения не получил. Существуют методики с монолатеральным и билатеральным расположением электродов на голове. Интенсивность электрического разряда подбирают индивидуально начиная с 80 В и экспозиции 0,3 с. Припадок продолжительностью более 1 мин свидетельствует об избыточной интенсивности импульса. Если же через 20 с после воздействия припадок не развивается (признаком начала припадка считается разгибание стоп), требуется увеличение интенсивности. Курс лечения состоит из 4—8 сеансов. Сам припадок амнезируется, не оставляя у больного неприятных воспоминаний. Прежде основным осложнением при применении ЭСТ были травмы, связанные с припадком. Эти осложнения исчезли после введения в практику миорелаксантов. В настоящее время опасность представляют нарушения сердечного ритма, остановка дыхания. Многие больные жалуются на временное ухудшение памяти сразу после сеанса, но эти расстройства в большинстве своем обратимы. Эффективность и безопасность ЭСТ позволяют применять ее в тех случаях, когда использование психотропных средств невозможно (например, при беременности). До введения в практику психофармакопрепаратов описанные выше шоковые методы терапии являлись основными в лечении эндогенных психозов. В последние годы они применяются значительно реже, в основном в случае возникновения резистентности. Шоковая терапия проводится с письменного согласия больного или его законных представителей. Пиротерапия первоначально предложена в виде прививок 3-дневной малярии для лечения прогрессивного паралича. С введением в практику пенициллина ее использование для лечения сифилитической инфекции прекращено. В настоящее время используется введение пирогенала для купирования абстиненции у больных алкоголизмом, а также для повышения реактивности больных шизофренией при резистентности к нейролептическим средствам. Методы экстракорпоральной детоксикации широко применяются в медицине с начала 60-х годов. Предположение об участии токсических агентов в возникновении эндогенных психозов указывало на возможный эффект от применения экстракорпоральной детоксикации при шизофрении и МДП. Хотя у ряда больных при применении гемодиализа наблюдался некоторый положительный эффект, однако в целом этот метод был признан малоэффективным. Гораздо более эффективной оказалась гемосорбция, что указывало на ведущую роль высокомолекулярных токсинов (возможно, аутоиммунных комплексов) в патогенезе психотических расстройств. Наибольший эффект получен при самых острых вариантах эндогенных психозов с преобладанием кататонической и аффективно-бредовой симптоматики (особенно при фебрильной шизофрении). Стойкая ипохондрическая симптоматика, апатико-абулический дефект, паранойяльный бред не поддаются лечению данным методом. В последние годы чаще проводится более дешевый и доступный метод плазмафереза с использованием искусственной гравитации. Помимо собственно дезинтоксикационного воздействия, не исключено участие в данном методе лечения общебиологического стресса. Так, показана эффективность при острых формах шизофрении облучения крови с помощью лазера без последующего удаления токсинов. Депривация сна (лишение сна) применяется для лечения депрессии, чаще в качестве дополнительного воздействия наряду с приемом антидепрессантов. Допускается полное отсутствие сна в течение одной ночи с отдыхом в следующую ночь или ежедневное сокращение продолжительности сна до 3—4 ч. Осложнения неизвестны. У больных с бредовыми психозами и эпилепсией может наблюдаться обострение заболевания. Светотерапия применяется только при сезонных (зимних) депрессиях, описанных в основном у женщин в возрасте от 30 до 50 лет. Больные подвергаются воздействию интенсивным светом (2500 люкс) в течение 2—4 ч. Противопоказания неизвестны. Как правило, требуется поддерживающая терапия в течение всего «темного» периода года. Психохирургия (лоботомия) получила широкое распространение после создания методики трансорбитальной лейкотомии. Применялась в случае тяжелого неизлечимого душевного заболевания, чаще при хронической депрессии и обсессивно-компульсивных расстройствах. Эффективность при мании, шизофрении и агрессивном поведении отрицается. После введения в практику психофармакологических препаратов применение прекращено. Для лечения мягких невротических расстройств, купирования абстинентного синдрома, симптоматического лечения сопутствующих соматических расстройств в психиатрии широко применяются физиотерапия и акупунктура. Среди прочих методов нередко используется электросон — воздействие слабых импульсных токов через электроды, расположенные на голове (в области глазниц). | № 40 Психотерапия. Основные директивные и недирективные методы. Показания к применению. Эффективность, преимущества и недостатки по сравнению с биологической терапией. Перечень психотерапевтических методик огромен и пополняется с каждым годом. Существующие их классификации противоречивы и не всегда последовательны. В частности, выделяют методы директивной психотерапии, ориентированные на безоговорочный авторитет врача (гипноз и другие варианты суггестии), и недирективные методики, рассчитанные на активное участие самого больного в формировании лечебной тактики, опирающиеся на принцип партнерства (рациональная психотерапия, аутотренинг, групповые методы). В зависимости от преследуемых целей выделяют успокаивающие (аутотренинг, биообратная связь) и активизирующие методики (психодрама, гештальт-терапия). Выделяют методы индивидуальной и групповой психотерапии, между которыми нет резкой грани. Рациональная психотерапия проводится, как правило, индивидуально. Коррекция представлений больного о его заболевании и психосоциальных проблемах осуществляется посредством логики. Поэтому все высказывания врача должны удовлетворять требованиям определенности, последовательности, доказательности. Данный психотерапевтический подход особенно продуктивен при работе с пациентами, склонными к рационально-логическому мышлению (достаточно высокий уровень образования, преобладание второй сигнальной системы, склонность к самоанализу). Родственный метод когнитивной психотерапии основан на принципах когнитивной психологии и нацелен на выявление и разрушение алогичных стойких установок больного, мешающих ему реализовать свои возможности. Показана высокая эффективность рациональной и когнитивной психотерапии при некоторых неврозах, психастении, непсихотических вариантах депрессии. Внушение (суггестия) — различные способы вербального и невербального эмоционально окрашенного воздействия, в результате которого информация воспринимается без критической обработки, минуя логику. Внушение тем успешнее, чем менее пациент предрасположен к рациональному мышлению, чем слабее контроль сознания больного (этому способствуют утомление, ситуация неопределенности, использование средств массовой информации и рекламы). Суггестия показана при неврозах (больше при истерии), алкоголизме. Особенно эффективен этот метод у детей. Метод гипноза основан на возникновении особого состояния сознания при попытке человека сконцентрировать внимание на каком-либо предмете («Смотрите мне прямо в глаза!»), часто в сочетании с ритмическим воздействием (раскачивание, повторение фраз, мигающий свет). Внушение в состоянии гипноза может иметь положительную окраску («Вы здоровы!») или отрицательную — аверсивную («Запах алкоголя вызывает тошноту!»). Хотя чаше гипноз проводится индивидуально, предложены методики группового гипноза: например, при внушении отвращения к алкоголю рвотный рефлекс успешнее вырабатывается при одновременном воздействии на нескольких пациентов. Во избежание возникновения этических проблем гипноз следует всегда проводить в медицинских учреждениях в присутствии третьих лиц. Более адекватным методом является самовнушение. Известны следующие методики: произвольное внушение, прогрессивная мышечная релаксация, аутогенная тренировка. Терапии предшествует объяснение ее принципов. Больной должен понять, что конечной целью терапии является способность регулировать свое эмоциональное состояние, быстро снимать напряжение, вызывать изменение функций организма в желаемом направлении. Это достигается длительным, в значительной степени пассивным самонаблюдением. Методика биообратной связи основана на представлении об условности различий между произвольными и непроизвольными функциями организма. Решающим при формировании возможности управления непроизвольными функциями считается внимание. Многократное сочетание концентрации внимания с получением информации о непроизвольных функциях организма (температуре тела, кожной проводимости, сердечном ритме, биоритмах мозга, ритме дыхания) с помощью специальных приборов помогает произвольному управлению этими функциями. В основе бихевиоральной (поведенческой) психотерапии лежит процесс научения путем многократного повторения. В процессе терапии может формироваться новый условный рефлекс, например рвота в ответ на прием алкоголя при условно-рефлекторной терапии алкоголизма, или подавляться, тормозиться патологический рефлекс, например подавление страха езды в транспорте, методом систематической десенсибилизации. Данные методики нацелены на лечение моносимптомов — фобий, зависимости от алкоголя. Если целью психотерапии является комплексная перестройка личности, более эффективное научение происходит в процессе групповой психотерапии. Групповые методы психотерапии основаны на положении о ведущей роли межличностных отношений как в возникновении невроза, так и в процессе выздоровления от него. Предполагается, что каждый пациент наделен стремлением вылечиться, т.е. найти самого себя. Сложение подобных стремлений каждого пациента позволяет обнаружить способ выйти из болезни в процессе их взаимодействия. На этом принципе основана помощь больным наркоманией и алкоголизмом в группах взаимопомощи, например общество Анонимные Алкоголики (АА). Гешталът-терапия сочетает в себе принципы межличностного взаимодействия и активного самонаблюдения и самоанализа. Отталкиваясь от психоанализа, отвергается доминирующее значение сексуальной потребности и стремления к смерти. В реальной жизни человек испытывает множество различных потребностей, каждая из которых в конкретный момент может стать важнейшей (фигурой — геш-тальтом), остальные будут несущественными (фоном). Психодрама предполагает спонтанное импровизационное взаимодействие пациентов, приводящее к отреагированию, внутреннему очищению (катарсису) и внезапному немедленному разрешению или новому пониманию проблемы (инсайту). Сеансы проходят в виде монолога или диалога, в процессе которого участники могут меняться ролями. Тема определяется психотерапевтом и соответствует тематике проблем, беспокоящих участников (проблемы межличностного общения). Классический психоанализ является продолжением теории Фрейда. Сеансы проводятся 4—5 раз в неделю в течение 3—4 лет. В процессе терапии требуется не просто вывести в сознание подавляемые бессознательные переживания, но интегрировать их в общую структуру личности. В настоящее время чаще используются различные варианты краткосрочной психоаналитической и психодинамической терапии, в которых выявление и раскрытие подавляемой информации происходит при обычной беседе и сознательном обсуждении. Деятельность врача в этом случае более директивна. Продолжительность сеансов и их частота бывают различными. | |
| № 41 Принципы выбора психотерапевтической методики при различных психических расстройствах, различных личностных особенностях пациентов. Перечень психотерапевтических методик огромен и пополняется с каждым годом. Существующие их классификации противоречивы и не всегда последовательны. В частности, выделяют методы директивной психотерапии, ориентированные на безоговорочный авторитет врача (гипноз и другие варианты суггестии), и недирективные методики, рассчитанные на активное участие самого больного в формировании лечебной тактики, опирающиеся на принцип партнерства (рациональная психотерапия, аутотренинг, групповые методы). В зависимости от преследуемых целей выделяют успокаивающие (аутотренинг, биообратная связь) и активизирующие методики (психодрама, гештальт-терапия). Выделяют методы индивидуальной и групповой психотерапии, между которыми нет резкой грани. Рациональная психотерапия проводится, как правило, индивидуально. Коррекция представлений больного о его заболевании и психосоциальных проблемах осуществляется посредством логики. Поэтому все высказывания врача должны удовлетворять требованиям определенности, последовательности, доказательности. Данный психотерапевтический подход особенно продуктивен при работе с пациентами, склонными к рационально-логическому мышлению (достаточно высокий уровень образования, преобладание второй сигнальной системы, склонность к самоанализу). Родственный метод когнитивной психотерапии основан на принципах когнитивной психологии и нацелен на выявление и разрушение алогичных стойких установок больного, мешающих ему реализовать свои возможности. Показана высокая эффективность рациональной и когнитивной психотерапии при некоторых неврозах, психастении, непсихотических вариантах депрессии. Внушение (суггестия) — различные способы вербального и невербального эмоционально окрашенного воздействия, в результате которого информация воспринимается без критической обработки, минуя логику. Внушение тем успешнее, чем менее пациент предрасположен к рациональному мышлению, чем слабее контроль сознания больного (этому способствуют утомление, ситуация неопределенности, использование средств массовой информации и рекламы). Суггестия показана при неврозах (больше при истерии), алкоголизме. Особенно эффективен этот метод у детей. Метод гипноза основан на возникновении особого состояния сознания при попытке человека сконцентрировать внимание на каком-либо предмете («Смотрите мне прямо в глаза!»), часто в сочетании с ритмическим воздействием (раскачивание, повторение фраз, мигающий свет). Внушение в состоянии гипноза может иметь положительную окраску («Вы здоровы!») или отрицательную — аверсивную («Запах алкоголя вызывает тошноту!»). Хотя чаше гипноз проводится индивидуально, предложены методики группового гипноза: например, при внушении отвращения к алкоголю рвотный рефлекс успешнее вырабатывается при одновременном воздействии на нескольких пациентов. Во избежание возникновения этических проблем гипноз следует всегда проводить в медицинских учреждениях в присутствии третьих лиц. Более адекватным методом является самовнушение. Известны следующие методики: произвольное внушение, прогрессивная мышечная релаксация, аутогенная тренировка. Терапии предшествует объяснение ее принципов. Больной должен понять, что конечной целью терапии является способность регулировать свое эмоциональное состояние, быстро снимать напряжение, вызывать изменение функций организма в желаемом направлении. Это достигается длительным, в значительной степени пассивным самонаблюдением. Методика биообратной связи основана на представлении об условности различий между произвольными и непроизвольными функциями организма. Решающим при формировании возможности управления непроизвольными функциями считается внимание. Многократное сочетание концентрации внимания с получением информации о непроизвольных функциях организма (температуре тела, кожной проводимости, сердечном ритме, биоритмах мозга, ритме дыхания) с помощью специальных приборов помогает произвольному управлению этими функциями. В основе бихевиоральной (поведенческой) психотерапии лежит процесс научения путем многократного повторения. В процессе терапии может формироваться новый условный рефлекс, например рвота в ответ на прием алкоголя при условно-рефлекторной терапии алкоголизма, или подавляться, тормозиться патологический рефлекс, например подавление страха езды в транспорте, методом систематической десенсибилизации. Данные методики нацелены на лечение моносимптомов — фобий, зависимости от алкоголя. Если целью психотерапии является комплексная перестройка личности, более эффективное научение происходит в процессе групповой психотерапии. Групповые методы психотерапии основаны на положении о ведущей роли межличностных отношений как в возникновении невроза, так и в процессе выздоровления от него. Предполагается, что каждый пациент наделен стремлением вылечиться, т.е. найти самого себя. Сложение подобных стремлений каждого пациента позволяет обнаружить способ выйти из болезни в процессе их взаимодействия. На этом принципе основана помощь больным наркоманией и алкоголизмом в группах взаимопомощи, например общество Анонимные Алкоголики (АА). Гешталът-терапия сочетает в себе принципы межличностного взаимодействия и активного самонаблюдения и самоанализа. Отталкиваясь от психоанализа, отвергается доминирующее значение сексуальной потребности и стремления к смерти. В реальной жизни человек испытывает множество различных потребностей, каждая из которых в конкретный момент может стать важнейшей (фигурой — геш-тальтом), остальные будут несущественными (фоном). Психодрама предполагает спонтанное импровизационное взаимодействие пациентов, приводящее к отреагированию, внутреннему очищению (катарсису) и внезапному немедленному разрешению или новому пониманию проблемы (инсайту). Сеансы проходят в виде монолога или диалога, в процессе которого участники могут меняться ролями. Тема определяется психотерапевтом и соответствует тематике проблем, беспокоящих участников (проблемы межличностного общения). Классический психоанализ является продолжением теории Фрейда. Сеансы проводятся 4—5 раз в неделю в течение 3—4 лет. В процессе терапии требуется не просто вывести в сознание подавляемые бессознательные переживания, но интегрировать их в общую структуру личности. В настоящее время чаще используются различные варианты краткосрочной психоаналитической и психодинамической терапии, в которых выявление и раскрытие подавляемой информации происходит при обычной беседе и сознательном обсуждении. Деятельность врача в этом случае более директивна. Продолжительность сеансов и их частота бывают различными. | № 42 Психофармакотерапия, основные цели, классификация препаратов, спектр их терапевтической активности. Изменение в организации психиатрической помощи в связи с появлением психофармакотерапии. Одним из основных методов лечения психических заболеваний является психофармакотерапия - лекарственный метод лечения нервных и психических расстройств. Бурное развитие психофармакотерапии началось с введения в практику хлорпромазина. В последующие годы было синтезировано огромное количество химических соединений с различными эффектами на психику. Наиболее часто выделяют следующие классы психотропных средств: 1. Нейролептики (они же антипсихотические средства) - устраняют психотическое возбуждение и страх, влиют на галлюцинаторные, бредовые, кататонические и другие расстройства, встречающиеся при психозах; 2. Транквилизаторы (или анксиолитические, купирующие тревогу) средства - блокируют невротическую тревогу и связанные с ней симптомы пограничных психических нарушений; некоторые из них обладают также противоэпилептическим действием; 3. Антидепрессанты - смягчяают или устраняют тоскливый аффект при депрессиях, оказывая одновременно седативное (успокаивающее) или стимулирующее действие; 4. Психостимуляторы - повышают уровень бодрствования, устраняют сонливость, астенические синдромы; 5. Ноотропные препараты - повышают уровень психической активности, положительно влияют на расстройства памяти и умственной деятельности, особенно при органических психических заболеваниях. Следует учитывать условность такого деления, поскольку препараты из различных групп нередко имеют сходную химическую структуру, могут воздействовать на одни и те же рецепторные комплексы. Выделяется ряд препаратов, сочетающих несколько психотропных эффектов (например, сочетание антидепрессивного и антипсихотического эффекта у эглонила, антидепрессивного и транквилизирующего — у алпразолама, антидепрессивного и психостимулирующего — у сиднофена, ноотропного и транквилизирующего — у фенибута). Кроме того, отчетливые психотропные эффекты обнаруживают у многих средств, применяемых в соматической практике, — антигистаминных, α- и β-адреноблокаторов, блокаторов кальциевых каналов, гормонов щитовидной железы и др. Для большинства психотропных средств характерен довольно широкий диапазон терапевтических доз. Максимальные и минимальные эффективные дозы могут различаться в десятки (иногда сотни) раз. Нередко эффект больших и малых доз препарата оказывается противоположным. Это требует от врача точного знания свойств лекарственных средств и тщательного изучения состояния больного для подбора индивидуальной оптимальной дозы. Средства, применяемые в психиатрии, в относительно малых дозах обладают довольно избирательным действием на психику. Несмотря на длительное (иногда многолетнее) применение, в большинстве случаев эти препараты проявляют относительно малую токсичность. Вместе с тем при лечении следует учитывать наличие ряда побочных эффектов и противопоказаний. В частности, применение данных средств у беременных (особенно в первом триместре) и при кормлении грудью нежелательно. Некоторые из препаратов (транквилизаторы и психостимуляторы) могут вызывать эйфорию и лекарственную зависимость, однако большинство других психотропных средств можно длительно применять без риска формирования зависимости. Применение психофармакотерапии психических заболеваний способствует сокращению времени пребывания больных в психиатрическом стационаре, что позволяет уменьшить отрицательные последствия длительной госпитализации, обеспечить максимальное сохранение социальных, семейных связей больного, его трудоспособности, а также имеет положительное экономичское значение | № 43 Нейролептические (антипсихотические) средства. Спектр терапевтической активности, показания, противопоказания. К нейролептикам относят средства, оказывающие купирующее действие на проявление психозов (бред, галлюцинации, психомоторное возбуждение, кататоническая симптоматика). Данный эффект в настоящее время связывают со способностью блокировать дофаминовые рецепторы мозга (возможно, также серотониновые рецепторы). Этот эффект является общим для всех нейролептиков независимо от их химического строения. Он также наблюдается у некоторых средств, применяемых в соматической практике (резерпина и дроперидола). Нейролептики отличаются широким диапазоном терапевтических доз. При различных состояниях эффективными оказываются дозы, различающиеся в десятки раз, поэтому довольно важен индивидуальный подход к лечению, учитывающий остроту и характер симптоматики. Показания к назначению антипсихотических средств весьма разнообразны. · Купирование психомоторного возбуждения, седация, лечение бессонницы у больных с психозом · Купирование продуктивной психотической симптоматики (бреда, галлюцинаций) · Сдерживание прогредиентности злокачественного шизофренического процесса, прерывание острого приступа болезни · Активизация больных с легкими проявлениями апатико-абулического дефекта и неврозоподобной симптоматикой · Коррекция поведения у пациентов с психопатией, неврозами и расстройствами поведения вследствие органических заболеваний · Поддерживающая терапия при хронических психозах (средства пролонгированного действия) · Лечение тревожной и ажитированной депрессии Психотропное действие нейролептиков включает несколько компонентов, соотношение которых определяет спектр действия каждого конкретного препарата. Седативный эффект определяет эффективность нейролептиков при всех формах психомоторного возбуждения, позволяет использовать данные средства для лечения бессонницы. Развивается быстро (через 10—20 мин после инъекции). Более выражен у алифатических фенотиазинов (аминазин, тизерцин), азалептина, хлорпротиксена, дроперидола. Данный эффект развивается при применении нейролептиков в достаточно больших дозах (для купирования возбуждения у больного с психозом требуется обычно 75—150 мг аминазина, иногда больше). Малые дозы нейролептиков могут, напротив, вызвать активизацию. Избирательный антипсихотический эффект выражается в прицельном воздействии на продуктивную симптоматику (бред, галлюцинации, кататонию, навязчивости, сверхценные идеи). Наиболее выражен у бутирофенонов (галоперидол) и трифта-зина. Развивается медленно, обычно не ранее чем через 10— 15 дней от начала лечения (иногда позже). Общий антипсихотический эффект выражается в общем сдерживании прогредиентности при злокачественных формах шизофрении и в обрывающем воздействии на острый приступ шизофрении. К наиболее мощным антипсихотикам относят бутирофеноны, мажептил и этаперазин. На фоне приема этих препаратов прекращение острого приступа шизофрении иногда происходит довольно резко, после нескольких недель лечения. При злокачественных формах заболевания данные препараты приходится применять постоянно в течение жизни. Активизирующий эффект некоторых слабых нейролептиков используется для нивелирования явлений апатии и абулии. Эффект проявляется в малых дозах, при передозировке изменяется на обратный. Наиболее выражен у френолона, эглонила, модитена, этаперазина. Опасным осложнением терапии нейролептиками (особенно аминазином и резерпином) является возникновение депрессии. Некоторые нейролептики, напротив, обладают легким антидепрессивным действием и могут применяться для купирования возбуждения у депрессивных больных (тизерцин, хлорпротиксен, эглонил, сонапакс). Нейролептики воздействуют на многие трансмиттерные системы, блокируют эффекты дофамина, норадреналина, гистамина, ацетилхолина. С этим связано большое количество неврологических и соматических эффектов данной группы препаратов. Неврологическое действие выражается нейролептическим синдромом (лекарственным паркинсонизмом), который проявляется мышечной скованностью, тремором, приступами мышечных спазмов и акатизией (неусидчивостью, постоянным желанием менять позу). Этот эффект является побочным, для его купирования применяют центральные холинолитики (циклодол, паркопан, димедрол) и средства, снижающие мышечный тонус (бензодиазепиновые транквилизаторы, барбитураты), иногда ноотропы. Другой серьезный неврологический эффект — поздняя дискинезия, проявляющаяся стойкими гиперкинезами, в основном в области лица и головы. Соматические эффекты нейролептиков многообразны. Снижение артериального давления, ортостатические коллапсы более свойственны средствам с выраженным седативным эффектом (резерпин, аминазин, тизерцин, дроперидол, азалептин). Противорвотное действие может быть использовано в общесоматической практике, оно более всего выражено у мощных ан-типсихотиков (галоперидол, этаперазин, мажептил). Способность некоторых нейролептиков блокировать гистаминовые рецепторы, с одной стороны, позволяет использовать их в качестве противоаллергических средств (пипольфен, аминазин), но, с другой стороны, приводит к повышению аппетита и увеличению массы тела (данный эффект используется при лечении нервной анорексии). Нейролептики потенцируют действие обезболивающих средств (например, применение дроперидола для нейролептаналгезии), нарушают терморегуляцию (аминазин снижает температуру тела, азалептин вызывает приступы лихорадки). Повышение уровня пролактина может приводить к гинекомастии, галакторее, аменорее, снижению либидо. М-холинолитический эффект проявляется сухостью во рту, изредка задержкой мочеиспускания. Длительный прием нейролептиков часто вызывает пастозность лица, гиперсаливацию и гиперпродукцию сальных желез. Токсические эффекты нейролептиков во многом определяются их химическим строением. Так, для многих производных фенотиазина, характерна относительно высокая гепато- и нефротоксичность. Следует всегда учитывать выраженный местнораздражающий эффект, делающий инъекции этих препаратов весьма болезненными. При применении больших доз пи-перидиновых производных фенотиазина отмечается кардиотоксический эффект. Прием фенотиазинов может вызвать кожную сыпь и повышенную чувствительность кожи к солнечному свету. При назначении азалептина (лепонекс) возможно возникновение агранулоцитоза. Производные тиоксантена и особенно бутирофенона отличаются довольно малой токсичностью. |
| № 44 Действие нейролептиков на сомато-вегетативную сферу, побочные эффекты и осложнения. Понятие нейролептического синдрома, его предупреждение и терапия. К нейролептикам относят средства, оказывающие купирующее действие на проявление психозов (бред, галлюцинации, психомоторное возбуждение, кататоническая симптоматика). Данный эффект в настоящее время связывают со способностью блокировать дофаминовые рецепторы мозга (возможно, также серотониновые рецепторы). Этот эффект является общим для всех нейролептиков независимо от их химического строения. Он также наблюдается у некоторых средств, применяемых в соматической практике (резерпина и дроперидола). Нейролептики воздействуют на многие трансмиттерные системы, блокируют эффекты дофамина, норадреналина, гистамина, ацетилхолина. С этим связано большое количество неврологических и соматических эффектов данной группы препаратов. Неврологическое действие выражается нейролептическим синдромом (лекарственным паркинсонизмом), который проявляется мышечной скованностью, тремором, приступами мышечных спазмов и акатизией (неусидчивостью, постоянным желанием менять позу). Этот эффект является побочным, для его купирования применяют центральные холиноли-тики (циклодол, паркопан, димедрол) и средства, снижающие мышечный тонус (бензодиазепиновые транквилизаторы, барбитураты), иногда ноотропы. Отмена или снижение дозы нейролептика приводит к исчезновению данного расстройства. Другой серьезный неврологический эффект — поздняя дискинезия, проявляющаяся стойкими гиперкинезами, в основном в области лица и головы. Лечение данного расстройства может быть малоэффективным, отмена нейролептика не всегда приводит к улучшению состояния. Поздняя дискинезия развивается после длительного (не менее 6 мес) приема нейролептиков, с большей вероятностью у женщин и лиц старше 40 лет, особенно с органическим поражением ЦНС в анамнезе. Наиболее выраженные неврологические эффекты наблюдаются при применении мощных антипсихотических средств (га-лоперидол, мажептил, триседил, трифтазин, этаперазин), у седативных нейролептиков они выражены слабо (тизерцин, хлорпротиксен) либо не возникают вовсе (азалептин). С особой осторожностью следует назначать нейролептики больным с органическим поражением мозга в анамнезе. Хотя при эпилептических психозах возможно применение нейролептиков для купирования психомоторного возбуждения, следует учитывать, что при длительном применении нейролептики повышают риск возникновения эпилептических припадков. Соматические эффекты нейролептиков многообразны. Снижение артериального давления, ортостатические коллапсы более свойственны средствам с выраженным седативным эффектом (резерпин, аминазин, тизерцин, дроперидол, азалептин). Противорвотное действие может быть использовано в общесоматической практике, оно более всего выражено у мощных ан-типсихотиков (галоперидол, этаперазин, мажептил). Способность некоторых нейролептиков блокировать гистаминовые рецепторы, с одной стороны, позволяет использовать их в качестве противоаллергических средств (пипольфен, аминазин), но, с другой стороны, приводит к повышению аппетита и увеличению массы тела (данный эффект используется при лечении нервной анорексии). Нейролептики потенцируют действие обезболивающих средств (например, применение дроперидола для нейролептаналгезии), нарушают терморегуляцию (аминазин снижает температуру тела, азалептин вызывает приступы лихорадки). Повышение уровня пролактина может приводить к гинекомастии, галакторее, аменорее, снижению либидо. М-холинолитический эффект проявляется сухостью во рту, изредка задержкой мочеиспускания. Длительный прием нейролептиков часто вызывает пастозность лица, гиперсаливацию и гиперпродукцию сальных желез. Токсические эффекты нейролептиков во многом определяются их химическим строением. Так, для многих производных фенотиазина, характерна относительно высокая гепато- и нефротоксичность. Следует всегда учитывать выраженный местнораздражающий эффект, делающий инъекции этих препаратов весьма болезненными. (В месте инъекций возможно развитие асептических инфильтратов. Внутривенные инъекции во избежание возникновения тромбофлебитов должны проводиться с осторожностью.) При применении больших доз пиперидиновых производных фенотиазина отмечается кардиотоксический эффект. Прием фенотиазинов может вызвать кожную сыпь и повышенную чувствительность кожи к солнечному свету. При назначении азалептина (лепонекс) возможно возникновение агранулоцитоза. Производные тиоксантена и особенно бутирофенона отличаются довольно малой токсичностью. Опасным осложнением терапии нейролептиками (особенно аминазином и резерпином) является возникновение депрессии. Некоторые нейролептики, напротив, обладают легким антидепрессивным действием и могут применяться для купирования возбуждения у депрессивных больных (тизерцин, хлор-протиксен, эглонил, сонапакс). Редким, но чрезвычайно опасным осложнением является злокачественный нейролептический синдром, проявляющийся гипертермией, гипертензией, нарушением сознания, психомоторным возбуждением. Лечение данного расстройства требует немедленной отмены нейролептика. Проводят реанимационные мероприятия, контроль за жизненно важными функциями. | № 45 Антидепрессанты. Основные классы, спектр терапевтической активности, показания, противопоказания, побочные эффекты и осложнения. Нормотимические препараты (соли лития и др.), правила использования. Антидепрессанты - смягчяают или устраняют тоскливый аффект при депрессиях, оказывая одновременно седативное (успокаивающее) или стимулирующее действие. Главным показанием к назначению антидепрессантов является стойкое снижение настроения (депрессия) различной этиологии. В эту группу включены средства, существенно различающиеся как по химическому строению, так и по механизмам действия. В психофармакологических исследованиях действие антидепрессантов связывают с потенцированием моноаминовых медиаторных систем (в основном норадреналиновой и серотониновой). Однако, возможно, эффект объясняется более глубокой адаптационной перестройкой рецепторных систем, поскольку эффект любого антидепрессанта развивается относительно медленно (не ранее чем через 10—15 дней от начала лечения). Кратковременным антидепрессивным действием обладают также некоторые психостимуляторы (фенамин, сиднофен) и L-триптофан (предшественник серотонина). Трициклические антидепрессанты (ТЦА) в настоящее время наиболее часто применяют для лечения депрессии. По химическому строению они близки к фенотиазинам. Наиболее мощными препаратами являются амитриптилин и имипрамин (мелипрамин). Антидепрессивное действие этих средств развивается относительно медленно, повышение настроения и исчезновение идей самообвинения наблюдаются примерно через 10—14 дней от начала лечения. В первые дни после приема более выражены дополнительные эффекты. В частности, для амитриптилина характерен выраженный седативный, противо-тревожный, снотворный, а для мелипрамина — активизирующий, растормаживающий эффект. Одновременно развивается М-холинолитический эффект, проявляющийся сухостью во рту, иногда нарушением аккомодации, запором, задержкой мочеиспускания. Нередко наблюдаются увеличение массы тела, снижение или повышение артериального давления. Опасными осложнениями при применении ТЦА являются нарушение сердечного ритма, внезапная остановка сердца. Эти побочные эффекты ограничивают их прием лицам старше 40 лет (особенно при ишемической болезни сердца, зак-рытоугольной глаукоме, аденоме предстательной железы). Исключение составляют азафен и герфонал, применение которых считается довольно безопасным в любом возрасте. Боль шое сходство клинического эффекта с действием ТЦА обнаруживается у лудиомила (мапротилин) и седативного антидепрессанта миансерина (леривон). В случаях резистентности к ТЦА они могут оказаться более эффективными. Неселективные необратимые ингибиторы МАО были открыты в связи с синтезом противотуберкулезных препаратов из группы фтивазида. В России применяется только ниаламид (ну-редал). Препарат обладает сильным активизирующим действием. Антидепрессивный эффект сопоставим по силе с трицик-лическими антидепрессантами, но развивается несколько быстрее. Применение препарата ограничено из-за значительной токсичности, вызванной ингибированием детоксицирующих ферментов печени, а также несовместимостью с большинством психотропных средств (трициклическими антидепрессантами, резерпином, адреналином, психостимуляторами, некоторыми нейролептиками) и пищевыми продуктами, содержащими ти-рамин (сыр, бобовые, копчености, шоколад и пр.). Несовместимость сохраняется до 2 нед после отмены ниаламида и проявляется приступами гипертензии, сопровождающейся страхом, иногда нарушением сердечного ритма. Четырехциклические антидепрессанты (пиразидол) и другие селективные ингибиторы МАО (бефол) являются безопасными антидепрессантами с минимальным количеством побочных эффектов и удачным (психогармонизирующим) сочетанием противотревожного и активизирующего воздействия. Сочетаемы с любыми психотропными средствами, применяются у больных любого возраста. Однако их антидепрессивная активность значительно ниже, чем у трициклических антидепрессантов. Селективные ингибиторы обратного захвата серотонина (флюоксетин, сертралин, паксил) являются относительно новыми средствами. Их эффективность сравнима с действием трициклических антидепрессантов: исчезновение признаков депрессии начинается через 2—3 нед после начала лечения. Побочные эффекты ограничиваются сухостью во рту, иногда тошнотой, головокружением. Применяются у больных любого возраста. К особым эффектам следует отнести подавление аппетита (используемое при лечении ожирения). Важными преимуществами данной группы средств являются простота в употреблении (в большинстве случаев для максимального эффекта достаточно однократного приема 1 или 2 таблеток в день) и удивительно низкая токсичность (известны случаи приема 100-кратной дозы препарата без риска для жизни). Несовместимы с необратимыми ингибиторами МАО. В последние годы антидепрессанты все чаще применяют для лечения навязчивых страхов и панических атак. Особенно эффективны в отношении приступов тревоги селективные ингибиторы захвата серотонина и кломипрамин (анафранил). Использование для лечения депрессии средств с выраженным стимулирующим эффектом может приводить к усилению тревоги и повышению риска суицида. Применение антидепрессантов у больных с галлюцинаторно-бредовой симптоматикой связано с опасностью обострения психоза и поэтому должно проводиться осторожно, в сочетании с применением нейролептиков. | № 46 Препараты из группы транквилизаторов. Спектр терапевтической активности. Показания к использованию в психиатрической и общесоматической практике. Противопоказания, побочные эффекты, осложнения. Под транквилизирующим (анксиолитическим) эффектом понимают способность данной группы препаратов эффективно купировать тревогу, внутреннее напряжение, беспокойство. Хотя данный эффект может облегчать засыпание, однако он не должен рассматриваться как синоним снотворного действия, поскольку успокоение больных не всегда сопровождается сонливостью — иногда, наоборот, повышается активность. Точкой приложения транквилизаторов в настоящее время считают хлор-ионный рецепторный комплекс, состоящий из ГАМК-рецептора, бензодиазепинового рецептора и хлорного канала. Хотя главными представителями транквилизаторов являются бензодиазепины, любые средства, воздействующие на хлор-ионный комплекс (ГАМКергические, барбитураты и прочие), могут рассматриваться как транквилизаторы. Высокоизбирательная тропность транквилизаторов к бензодиазепиновым рецепторам определяет, с одной стороны, малое количество побочных эффектов, а с другой стороны, довольно узкий спектр психотропной активности. Транквилизаторы в качестве основного средства могут применяться только при самых мягких невротических расстройствах. Они широко используются здоровыми людьми при возникновении ситуационно обусловленного волнения и напряжения. Для купирования острого психоза (например, при шизофрении) транквилизаторы неэффективны — предпочтительно назначение нейролептиков. Хотя на практике приходится учитывать некоторые особенности спектра действия каждого из препаратов, эффекты различных транквилизаторов характеризуются значительным сходством, и в большинстве случаев замена одного препарата другим в адекватной дозе не приводит к существенному изменению состояния. При назначении анксиолитического средства нередко приходится учитывать его фармакокинетические особенности (скорость всасывания, период полувыведения, липофильность). Эффект большинства препаратов развивается быстро (при внутривенном введении немедленно, при пероральном приеме через 30—40 мин), ускорить действие препарата можно, растворив его в теплой воде или приняв таблетку под язык. Наиболее продолжительным действием обладают кетозамещенные бензодиазепины — радедорм, элениум, сибазон, флуразепам. После их применения больные могут длительно испытывать сонливость, вялость, головокружение, атаксию, нарушение памяти. У пожилых пациентов обычно наблюдается замедление выведения бензодиазепинов из организма, возможно возникновение явлений кумуляции. В этом случае легче переносятся гидроксизамешенные бензодиазепины (оксазе-пам, лоразепам). Еще более быстрым и кратковременным эффектом отличаются триазоловые производные (алпразолам, триазолам) и новое снотворное средство имован. Применение сильных транквилизаторов в дневное время связано с ухудшением работоспособности, поэтому выделяют группу «дневных» транквилизаторов, седативный эффект которых выражен значительно слабее (нозепам, клоразепат, мебикар) или даже сочетается с легким активизирующим эффектом (мезапам, триоксазин, грандаксин). При выраженной тревоге следует выбирать наиболее мощные препараты (алпразолам, феназе-пам, лоразепам, диазепам). Транквилизаторы малотоксичны, хорошо сочетаются с большинством лекарственных средств, их побочные эффекты немногочисленны. Миорелаксирующий эффект особенно выражен у лиц пожилого возраста, в связи с чем дозировки должны быть тем ниже, чем старше больной. При миастении бензодиазепины не назначают. С другой стороны, миорелаксиру-ющее действие может быть использовано при болезненных мышечных спазмах (остеохондроз, головные боли). Употребление любого транквилизатора ухудшает остроту реакции и недопустимо при вождении транспорта. При длительном (более 2 мес) употреблении транквилизаторов возможно формирование зависимости (особенно при употреблении диазепама, феназепама, нитразепама). Многие бензодиазепины обладают противосудорожным действием (нитразепам, феназепам, диазепам), однако выраженный седативный эффект этих препаратов препятствует их широкому применению для лечения эпилепсии. Для эффективной и безопасной профилактики эпилептических припадков чаще используются средства с продолжительным действием, лишенные выраженного седативного эффекта (клоназепам, клоразепат, клобазам). Транквилизирующий эффект обнаруживается у многих средств, применяемых в соматической медицине и действующих на другие медиаторные системы, — у гипотензивных средств (оксилидин), антигистаминных препаратов (атаракс, димедрол, донормил), некоторых М-холинолитических средств (амизил). Бушпирон является первым представителем нового класса транквилизаторов, действие которых, вероятно, связано с серотонинергическими рецепторами. Его эффект развивается постепенно (через 1—3 нед после назначения), нет мио-релаксирующего и эйфоризирующего действия, он не вызывает зависимости. | |
| № 47 Ноотропные препараты, их терапевтический диапазон, показания к назначению. Психостимуляторы, побочные эффекты, опасности связанные с применением психостимуляторов. Ноотропы . Группа ноотропных средств лишь условно относится к психотропным веществам, поскольку в большинстве случаев при применении ноотропов не наблюдается непосредственного изменения психического состояния человека. Данные средства обладают медленным действием, облегчающим протекание процессов мышления и улучшающим память. В настоящее время к ноотропоподобным относят широкий круг препаратов с самыми разнообразными механизмами влияния на мозг. Это предшественники медиаторов, дериваты витаминов, незаменимые аминокислоты, антиоксиданты, эссен-циальные липиды, средства, улучшающие кровоснабжение мозга, и многие другие. Чаще других применяют производные ГАМК — аминалон, пирацетам (ноотропил), фенибут, натрия оксибутират, пантогам, пикамилон. Пиридитол является производным пиридоксина (витамин В6). Церебролизин (гидролизат мозговой ткани) содержит комплекс незаменимых аминокислот. В начальной стадии болезни Альцгеймера для улучшения памяти применяют ингибиторы холинэстеразы (прозерин, амиридин). Показанием к применению ноотропов явля ются нарушения памяти и интеллекта, астенические состояния, алкогольная абстиненция, сосудистые заболевания мозга, интоксикации. Иногда ноотропы применяют здоровые люди в период подготовки к длительным нагрузкам. Эффект развивается медленно (в течение нескольких недель после назначения препарата). Некоторые ГАМКергические ноотропы обладают транквилизирующим действием (натрия оксибутират, фенибут). Ноотропы, плохо проникающие через гематоэнцефалический барьер (аминалон), более эффективны при острых нарушениях мозгового кровообращения, чем при хронических заболеваниях. Побочные эффекты ноотропов немногочисленны: возможны возникновение легкого возбуждения, нарушения сна. Пирацетам оказывает местно-раздражающее действие на слизистую желудка. Ноотропы могут применяться у взрослых и детей старше 1 года. При нарушениях процессов мышления бывают эффективны и другие психотропные средства (антидепрессанты, транквилизаторы, нейролептики), влияющие на работоспособность мозга не непосредственно, а путем купирования проявлений депрессии, тревоги, беспокойства. Психостимуляторы . К этой группе относят средства различного химического строения, вызывающие активизацию, повышение работоспособности, чаще за счет высвобождения имеющихся в депо медиаторов. Первым введенным в практику препаратом был фенамин (амфетамин), однако в связи с выраженной склонностью вызывать зависимость фенамин в России был включен в список наркотиков. В настоящее время чаще всего применяется сиднокарб, другие препараты этой группы — сиднофен, кофеин. В психиатрии психостимуляторы применяют крайне ограниченно. Показаниями являются мягкие депрессивные состояния и апатико-абулические состояния при шизофрении. Антидепрессивный эффект психостимуляторов кратковременный. После каждого применения препарата требуется полноценный отдых для восстановления сил — в противном случае повышается толерантность с последующим формированием зависимости. Психостимуляторы (фенамин, феп-ранон) снижают аппетит. К побочным эффектам относятся бессонница, усиление тревоги и беспокойства, обострение психоза у больных с бредом и галлюцинациями. | № 48 Противосудорожные лекарственные препараты. Основные классы, терапевтический диапазон. Побочные эффекты и осложнения. Средства, применяемые для купирования эпилептического статуса. Эти средства традиционно не относят к психотропным препаратам, но часто применяют в психиатрии. Многие из них имеют психотропные эффекты (седативный, транквилизирующий). Выделяют препараты, эффективные для профилактики судорожных припадков, предпочтительные при бессудорожных пароксизмах (малые припадки и амбулаторные автоматизмы) и препараты универсального действия.
Наиболее частым побочным эффектом является седативное действие, для уменьшения которого барбитураты обычно применяются в комплексе со стимулирующими средствами (например, сочетание фенобарбитала с бромизовалом, кофеином и кальция глюконатом в таких препаратах, как глюферал, паг-люферал, смесь Серейского, или препарат фалилепсин, содержащий фенобарбитал и норпсевдоэфедрин). У бензонала, ламиктала и дифенина седативный эффект не выражен. Во время противоэпилептической терапии нередко наблюдаются вялость, головные боли, тошнота. Многие противосудорожные средства нарушают обмен фолиевой кислоты, с чем связана макроцитарная анемия. Часто наблюдаются кожные высыпания. С применением дифенина связаны гиперплазия десен и гирсутизм. Карбамазепин, этосуксимид и триметин иногда вызывают лейкопению и агранулоцитоз. Этосуксимид и триметин могут спровоцировать появление больших судорожных припадков. Противосудорожные средства не всегда хорошо сочетаются между собой: в частности, карбамазепин и барбитураты снижают эффективность дифенина, гепатотоксичность вальпроатов значительно возрастает при их сочетании с барбитуратами, карбамазепином, антелепсином и дифенином. Вследствие этого в последние годы предпочитают монотерапию каким-либо одним препаратом. При применении любых про-тивосудорожных средств следует регулярно контролировать функцию печени. | № 49 Факторы, ограничивающие применение психофармакотерапии: типичные побочные эффекты, формирование зависимости, возможность длительного применения различных классов препаратов. Психофармакотерапия неврозов обладает целым рядом недостатков: нечеткость или спорность показаний к применению части препаратов, недостаточная эффективность медикаментозной терапии при некоторых формах невротических расстройств, ее преимущественно симптоматическое действие, сходство побочных действий некоторых препаратов с невротическими проявлениями и как следствие возможность усиления последних в ходе лечения, несовместимость амбулаторной фармакотерапии с некоторыми видами деятельности, негативное отношение части больных неврозами к психофармакологическим средствам, высокая стоимость многих препаратов последних поколений, отсутствие разрешения к применению большинства новых препаратов у детей младше 15 лет. Дата: 2019-03-05, просмотров: 352. |

