ЭКЗАМЕНАЦИОННЫЕ ВОПРОСЫ ПО АНАТОМИИ
I.ОБЩИЕ ВОПРОСЫ.
1. Предмет и задачи анатомии. Ее место в ряду биологических дисциплин. Значение анатомии для изучения клинических дисциплин. Методы исследования в анатомии.
Анатомия – это наука, изучающая форму и строение человеческого тела, исследующая закономерности развития в связи с функцией и окружающей средой.
Задача анатомии как науки заключается в системном подходе к описанию формы, строения и положения (топографии) частей и органов тела в единстве с выполняемыми функциями с учетом возрастных, половых и индивидуальных особенностей человека. В связи с указанным, анатомию делят на системную, топографическую (хирургическую), возрастную, сравнительную, пластическую, типичную, патологическую.
Место анатомии среди биологических дисциплин. Чтобы понять строение тела человека, необходимо пользоваться данными биологии. Для понимания строения организма с точки зрения связи формы и функции, анатомия пользуется данными физиологии. Микроскопическая анатомия связана с гистологией, изучает внутреннюю форму и структуру органов. Анатомия связана с цитологией, исследующей строение, развитие и деятельность различных клеток составляющих ткани и органы.
Анатомия, гистология, цитология и эмбриология вместе составляют общую науку о форме, строении и развитии организма, называемую морфологией.
Значение анатомии для изучения клинических дисциплин
Системная анатомия рассматривает форму и строение органов, объединенных в системы, поэтому включает: учение о костях (остеология) и их соединения (артрология), о мышцы (миология), внутренности (спланхнологию), сердечно-сосудистую систему (ангиологии), нервную систему (неврологию), органы внутренней секреции (эндокринология) и органы чувств (естезиологию).
Топографическая (хирургическая) анатомия (от греческого topos - место, grapho - пишу) изучает взаимное расположение органов, сосудов и нервов в разных участках тела, имеющего большое значение для хирургии.
Возрастная анатомия исследует возрастные аспекты анатомических особенностей индивидуального развития человека - онтогенеза (от греч. Ontos - лицо, genesis - развитие). Развитие человека до рождения, в частности, в зародышевом периоде, рассматривает эмбриология (от греч. Embryon - зародыш), а пожилых людей изучает геронтология (от греч. Geron - старый).
Сравнительная анатомия изучает сходства и различия строения органов животных и человека, исследует особенности строения тела животных на различных этапах эволюции, помогает выяснить историческое развитие организма человека - филогенез (от греч. Phylon - род).
Пластическая анатомия исследует статику и динамику внешних форм тела, а внутреннее строение рассматривает преимущественно для того, чтобы понять выразительность внешних форм тела человека (ее преподают преимущественно в художественных учебных заведениях при подготовке скульпторов и художников).
Патологическая анатомия (от греч. Pathos - болезнь, страдание) изучает строение организма, измененного под влиянием различных заболеваний и повреждений.
Советские анатомы:
В.П.Воробьев - профессор анатомии Харьковского медицинского института, стереоморфологическая методика исследования конструкций органов, основы микро- и макроскопической анатомии, особенно периферической нервной системы, разработал особый метод консервирования (бальзамировано тело Ленина), создал школу советских анатомов.
В.Н.Тонков - академик Академии медицинских наук СССР, профессор ВМА, использовал для изучения анатомии эксперимент на живых животных, создатель экспериментального направления в анатомии, учение о коллатеральном кровообращении.
В.Н.Тонков - учебник по анатомии, создал школу советских анатомов.
В.Н.Шевкуненко - профессор топографической анатомии ВМА, разработал учение о крайних формах индивидуальной изменчивости, атлас о вариантах строения нервной и венозной системы.
Д.А.Жданов - функциональная анатомия лимфатической системы; возрастные, индивидуальные и конституциональные особенности главных коллекторов лимфатической системы.
Н. К. Лысенков - написал «Нормальную анатомию человека»,
М.Ф.Иваницкий - широкие исследования по динамической и проекционной анатомии, основы спортивной морфологии.
В. В. Куприянову безинъекционнный метод в исследовании сосудов, разработал анатомию микроциркулярного русла.
Ю. И. Бородин - функциональная и экспериментальная лимфология, вклад и микролимфологию, особенно лимфатических узлов.
М. Г. Привес - экспериментальная ангиология и функциональная остеология, один из создателей рентгеноанатомии.
М. Р. Сапин - анатомия лимфатических узлов, новое направление анатомии органов иммунной системы.
Д. М. Голуб - исследования по анатомии и эмбриологии вегетативной нервной системы.
Варианты нормы.
Согласно вариационной статистике они образуют вариационный ряд, по краям которого находятся крайние формы. Норма - гармоническая совокупность таких вариантов строения и соотношения таких структурных данных организма, которые характерны для человека как вида и обеспечивают полноценное выполнение биологических и социальных функций.
Аномалия развития (малый порок) - это стойкое отклонение в строении органа или системы органов, не сопровождающееся функциональными нарушениями в обычных условиях, нередко являющееся причиной косметических дефектов или заболеваний.
Аномалия - отклонения от нормы, выраженные в различной степени. Одни являются результатом неправильного развития, но не нарушают равновесия между организмом и средой - не отражаются на его функции. Другие аномалии сопровождаются расстройством функции организма или отдельных органов, нарушают равновесие организма со средой или даже приводят к его полной нежизнеспособности.
Порок развития (мальформация) - это стойкие морфологические и функциональные изменения органа или организма, возникающие в результате нарушений развития зародыша, плода или нарушений дальнейшего формирования органов после рождения ребенка.
Уродство - это тяжелый порок развития, который приводит к обезображиванию части тела и обнаруживается при внешнем осмотре плода, новорожденного, детского или взрослого организма.
Фасции.
Фасции покрывают всё тело человека, являются мягким скелетом, опорой для мышц. Где мышцы подвижные и сильные, там фасции прочные, где мышцы слабые, там фасции слабые. Все фасции состоят из рыхлой соединительной ткани. Фасции:
1. Поверхностные (подкожные) - лежат под кожей и представляют собой уплотнение подкожной клетчатки, обеспечивают эластическую опору тела. Поверхностная фасция отсутствует на лице - мимические мышцы не имеют фасций, а прикрепляются на костях. Поверхностный листок дает отросток вглубь, дельтовидная мышца. Областная фасция дает группу мышц - отводящие и приводящие, каждые в своем чехле.
2. Глубокие - покрывают группу мышц-синергистов или каждую мышцу в отдельности. Глубокие фасции, образующие покровы органов, фиксируются на скелете межмышечными перегородками или фасциальными узлами. С участием этих фасций строятся влагалища сосудисто-нервных пучков. Мышцы, которые лежат под глубоким листком, находятся в костно-фиброзном канале.
3. Органные. Могут быть капсулой органа. Всё тело покрыто fascia superficialis или 1 листком, но в некоторых местах он раздваивается. Она образует футляр для тела в целом. Её нет на лице. Каждый отдел конечности имеет несколько футляров, расположенных вокруг одной или двух костей. Различают основной футляр, образованный фасцией, идущей вокруг всей конечности, и футляры второго порядка, содержащие мышцы, сосуды и нервы.
Там, где сухожилия проходят в костно-фиброзных каналах, в которых находятся синовиальные сумки и синовиальные влагалища (оболочки суставов или самостоятельно возникшие образования), возникают слизистые сумки между мышцами, в ряде случаев между костью и сухожилием.
Синовиальные сумки - это завороты синовиальных оболочек суставов. Некоторые из них соединяются с суставной полостью. В тех местах, где направление сухожилия мышцы изменяется, образуется обычно так называемый блок, через который сухожилие перекидывается. Различают костные блоки, когда сухожилие перекидывается через кости - поверхность кости в этом месте выстлана хрящом, а между костью и сухожилием располагается синовиальная сумка, и блоки фиброзные, образуемые фасциальными связками.
Сесамовидные кости возникают после рождения. Они формируются в толще сухожилий в местах прикрепления их к кости. Их задача - создать дополнительные точки опоры для мышц, т.е. увеличение плеча рычага.
Кости лицевого черепа.
Верхняя челюсть, maxilla.
Функции: 1) Участие в образовании полостей для глазницы и носа; 2) Участие в образовании перегородки между полостями носа и рта; 3) Участие в работе жевательного аппарата.
Верхняя челюсть состоит из тела и четырех отростков. Тело, corpus maxillae, содержит воздухоносную пазуху, sinus maxillaris, имеющую отверстие, hiatus maxillaris. На теле четыре поверхности.
1) Передняя поверхность, facies anterior, вогнута. Внизу переходит в альвеолярный отросток, где есть ряд возвышений, juga alveolaria. Рядом имеется клыковая ямка, fossa canina. Вверху передняя поверхность отграничивается от глазничной поверхности подглазничным краем, margo infraorbitalis. Ниже - подглазничное отверстие, foramen infraorbitale. Медиальной границей передней поверхности служит носовая вырезка, incisura nasalis.
2) Подвисочная поверхность, facies infratemporalis, отделена от передней скуловым отростком, имеет бугор верхней челюсти, tuber maxillae, и sulcus palatinus major.
3) Носовая поверхность, facies nasalis, внизу переходит в верхнюю поверхность небного отростка. Имеет гребень для нижней носовой раковины (crista conchalis). Позади лобного отростка - слезная борозда, sulcus lacrimalis. Сзади - большое отверстие, ведущее в sinus maxillaris.
4) Глазничная поверхность, facies orbitalis, треугольной формы. На ее медиальном крае находится слезная вырезка, incisura lacrimalis. Вблизи заднего края глазничной поверхности начинается подглазничная борозда, sulcus infraorbitalis, впереди превращающаяся в canalis infraorbitalis, открывающийся foramen infraorbitale на передней поверхности верхней челюсти.
Отростки.
1) Лобный отросток, processus frontalis, поднимается вверх, соединяется с pars nasalis лобной кости. На медиальной поверхности имеется гребень, crista ethmoidales.
2) Альвеолярный отросток, processus alveolaris, на нижнем крае, arcus alveolaris, имеет зубные ячейки, alveoli dentales, восьми верхних зубов; ячейки разделяются перегородками, septa interalveolaria.
3) Небный отросток, processus palatinus, образует большую часть твердого неба, palatum osseum. Вдоль срединного шва на верхней стороне отростка идет носовой гребень, crista nasalis. У переднего конца crista nasalis на верхней поверхности - отверстие, ведущее в резцовый канал, canalis incisivus. Нижняя поверхность несет продольные борозды, sulci palatini. В переднем отделе часто заметен резцовый шов, sutura incisiva.
4) Скуловой отросток, processus zygomaticus, соединяется со скуловой костью.
Нижняя челюсть, mandibula.
Функции: 1) Обеспечивает процесс жевания благодаря своей подвижности. 2) Служит местом прикрепления для языка, участие в речи. 3) Участвует в мимике лица.
Нижняя челюсть делится на тело, corpus mandibulae, несущее зубы, две ветви, rami mandibulae. Эти части сходятся под углом, angulus mandibulae, который имеет бугристости жевательной мышцы, tuberositas masseterica. На внутренней поверхности угла находится крыловидная бугристость, tuberositas pterygoidea.
Верхняя часть тела, pars alveolaris, несёт зубы, и на ее крае, arcus alveolaris, находятся зубные альвеолы, aiveoli dentales, c перегородками, septa interalveolaria, соответствующими наружным альвеолярным возвышениям, juga alveolaria. Нижний край тела массивный, образует основание тела, basis mandibulae.
Ветвь челюсти, ramus mandibulae, отходит от задней части тела кверху. На внутренней поверхности ветви - отверстие нижней челюсти, foramen mandibulae, ведущее в canalis mandibulae. Внутренний край отверстия - язычок нижней челюсти, lingula mandibulae. Кзади от lingula начинается челюстно-подъязычная борозда, sulcus mylohyoideus. Вверху ветвь нижней челюсти оканчивается двумя отростками:
1) Венечный, processus coronoideus, 2) Мыщелковый, processus condilaris, участвует в сочленении нижней челюсти с височной костью. Имеет головку, caput mandibulae, и шейку, collum mandibulae; спереди на шейке находится ямка, fovea pterygoidea. Между отростками образуется вырезка, incisura mandibulae.
Скуловая кость – парная, является одной из наиболее крепких, неправильной четырехугольной формы. Она соединена с лобной, клиновидной, височной костями и верхней челюстью. От формы скуловой кости в значительной мере зависит форма средней части лица.
Небная кость – парная. Состоит из двух пластинок – горизонтальной, принимающей участие в образовании костного неба, и перпендикулярной, участвующей в образовании латеральной стенки носовой полости.
Носовая кость – небольшая парная кость в форме желоба, находится между лобными отростками верхней челюсти и носовой частью лобной кости. Она образует скелет спинки носа и участвует в образовании грушевидного отверстия.
Слезная кость – парная, тонкая, четырехугольная пластинка, расположена в области переднего отдела медиальной стенки глазницы между лобным отростком верхней челюсти (спереди) и глазничной пластинкой решетчатой кости (сзади). Сверху она соприкасается с лобной костью, а снизу – с телом верхней челюсти. На её латеральной поверхности находится вертикально расположенный желобок, который принимает участие в образовании носослезного канала.
Нижняя носовая раковина – это парная самостоятельная кость, расположенная на латеральной стенке носовой полости. Сошник - непарная кость, имеющая вид четырехугольной пластинки. Вместе с перпендикулярной пластинкой решетчатой кости, она образует костную часть перегородки носовой полости.
Подъязычная кость имеет изогнутую форму, напоминает подкову. Состоит из тела и двух отростков – большого и малого рожков, служащих местом прикрепления мышц и связок.
Височная ямка
Височная ямка, fossa temporalis, находится с каждой стороны на боковой наружной поверхности черепа. Условной границей, отделяющей ее сверху и сзади от остальных участков свода черепа, является верхняя височная линия, linea temporalis superior, теменной и лобной костей. Ее внутренняя, медиальная, стенка образована нижним отделом наружной поверхности теменной кости в области клиновидного угла, височной поверхностью чешуйчатой части височной кости и наружной поверхностью большого крыла. Переднюю стенку составляют скуловая кость и отрезок лобной кости кзади от верхней височной линии. Снаружи височную ямку замыкает скуловая дуга, arcus zygomaticus.
На передней стенке височной ямки открывается скуловисочное отверстие, foramen zygomaticotemporale (височная ямка выполнена височной мышцей, фасцией, жиром, сосудами и нервами).
Подвисочная ямка
Подвисочная ямка, fossa infratemporalis, короче и уже височной, но поперечный размер ее больше. Верхняя стенка ее образована поверхностью большого крыла клиновидной кости внутри от подвисочного гребня.
Передней стенкой служит задняя часть бугра верхней челюсти. Медиальная стенка представлена латеральной пластинкой крыловидного отростка клиновидной кости. Снаружи и снизу подвисочная ямка не имеет костной стенки, сбоку ее ограничивает ветвь нижней челюсти. На границе между передней и медиальной стенками подвисочная ямка углубляется и переходит в воронкообразную щель — крыловидно-небную ямку, fossa pterygopalatina.
Кпереди подвисочная ямка через нижнюю глазничную щель сообщается с полостью глазницы.
Крыловидно-небная ямка
Крыловидно-небная ямка, fossa pterygopalatina, образована участками верхней челюсти, клиновидной и небной костей. С подвисочной ямкой соединяется широкой кверху и узкой книзу крыловидно-верхнечелюстной щелью, fissura pterygo-maxillaris. Стенками крыловидно-небной ямки являются: спереди — подвисочная поверхность верхней челюсти, facies infratemporalis maxillae, на которой располагается бугор верхней челюсти, сзади — крыловидный отросток клиновидной кости, медиально — наружная поверхность перпендикулярной стенки небной кости, сверху — верхнечелюстная поверхность большого крыла клиновидной кости.
В верхнем отделе крыловидно-небная ямка сообщается с глазницей через нижнюю глазничную щель, с носовой полостью — через клиновидно-небное отверстие, с полостью черепа — через круглое отверстие, foramen rotundum, а через крыловидный канал, canalis pterygoideus — с наружной поверхностью основания черепа и снаружи переходит в подвисочную ямку.
Клиновидно-небное отверстие, foramen sphenopalatinum, на немацерированном черепе замыкается слизистой оболочкой носовой полости (через отверстие проходит ряд нервов и артерий в полость носа). В нижнем отделе крыловидно-небная ямка переходит в узкий канал, в образовании верхней части которого участвуют большие небные борозды верхней челюсти, небной кости и крыловидного отростка клиновидной кости, а нижнюю часть составляют только верхняя челюсть и небная кость.
Канал носит название большого небного канала, canalis palatinus major, и открывается на твердом небе большим и малыми небными отверстиями, foramen palatinum majus et foramina palatina minora (в канале проходят нервы и сосуды).
Их формирование.
Позвоночный столб. Позвоночный столб, columna vertebralis , состоит из позвонков, vertebrae , накладывающихся один на другой. Он играет роль осевого скелета, является опорой тела, защитой спинного мозга и участвует в движениях туловища и черепа.
Каждый позвонок имеет:
1. Опорную часть - тело, corpus vertebrae ;
2. Дугу, arcus vertebrae . На дуге находятся отростки: остистый отросток, processus spinosus ; поперечные (2), processus transversus ; парные суставные отростки (2), processus articulares superiores et inferiores (2).
Тело и дуга ограничивают позвоночное отверстие.
1. Шейные позвонки, vertebrae cervicales (7). Тела маленькие. Есть отверстия поперечного отростка, foramina processus transversalia, вследствие сращения поперечных отростков с рудиментом ребра, processus
costarius. На концах поперечных отростков - tubercula anterius et posterius . Передний бугорок VI позвонка называется tuberculum caroticum - сонный. Остистые отростки раздвоены, за исключением VI и VII позвонков.
| Рис. 9. Осевой позвонок. 1 - dens axis; 2 - facies articularis superior; 3 - processus transversus; 4 - processus articularis inferior; 5 - arcus vertebrae; 6 - processus spinosus; 7 - for. vertebrale; 8 - for. processus transversus; 9 - facies articularis posterior dentis. |
| Рис. 8. Атлант. 1 - tuberculum posterius; 2 - arcus posterior; 3 - fovea articularis superior; 4 - massa lateralis; 5 - tuberculum anterius; 6 - arcus anterior, 7 - for. processus transversus; 8 - processus transversus. |
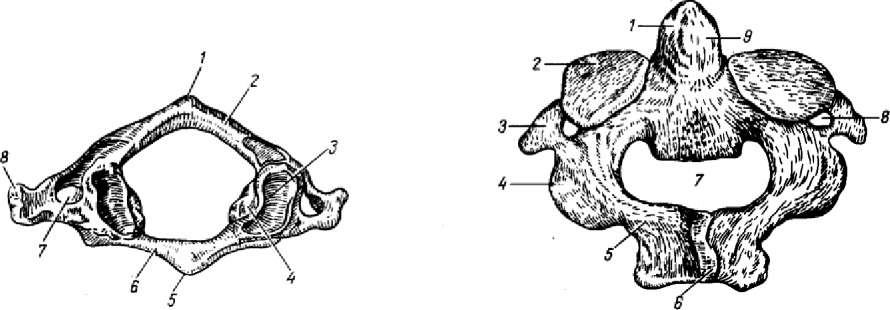
2. Грудные позвонки (12), vertebrae thoracicae, наличие реберных ямок, fovea costales. У тел - по две половинные реберные ямки: на верхнем краю, fovea costalis superior , и на нижнем, fovea costalis inferior .
I грудной позвонок имеет полную и половинную суставные ямки. X позвонок имеет полуямку, на XI и XII - по целой ямке. Тела грудных позвонков больше тел шейных. Суставные отростки стоят фронтально, поперечные направлены в стороны и назад, на передней стороне имеется суставная поверхность, fovea costalis processus transversus (кроме XI и XII). Остистые отростки наклонены вниз.
3. Поясничные позвонки (5), vertebrae lumbales , массивность тел. Остистые отростки направлены назад, суставные стоят сагиттально. Поперечный отросток представляет рудиментарное ребро, слившееся с настоящим поперечным отростком - отросток позади основания, processus accessorius.
4. Крестцовые позвонки, vertebrae sacrales (5), срастаются в одну кость - крестец, os sacrum .
Крестец имеет basis ossis sacri , обращенный вверх, и apex ossis sacri - вниз. Передний край основания образует мыс, promontorium.
Передняя поверхность крестца, facies pelvina , вогнута. Имеет поперечные линии, lineae transversae , по концам их - тазовые крестцовые отверстия, foramina sacralia pelvina . 5 гребней: по средней линии, crista sacralis mediana, промежуточные гребни, cristae sacrales intermediae, парные латеральные гребни, cristae sacrales laterales.
Латеральные части крестца, partes laterales , имеют суставные поверхности, facies auriculares . Сзади - крестцовая бугристость, tuberositas sacralis . Внутри крестца проходит крестцовый канал, canalis sacralis, снизу открывается крестцовой щелью, hiatus sacralis.
5. Копчиковые позвонки (4), vertebrae coccygeae , сливаются в копчик, os coccygis .
Соединения позвоночного столба. Малоподвижные. Наибольшая подвижность - в шейном и поясничном отделах. Грудной и крестцовый отделы фиксированы ребрами и тазовыми костями, крестцовые позвонки неподвижны.
Между основанием черепа и позвоночным столбом:
• Атлантозатылочные суставы, artt. atlantooccipitales;
• Срединный и латеральный атлантоосевые суставы, artt. atlantoaxiales mediana et laterales;
Между телами позвонков:
• Передняя/задняя продольная связка, lig. longitudinale anterius/posterius.
• межпозвоночный симфиз (диск), symphysis (discus) intervertebral;
• пояснично-крестцовый сустав, art. lumbosacralis;
• крестцово-копчиковый сустав, art. sacrococcygea;
• синостозы (крестец, копчик).
Между дугами позвонков - желтая связка, lig. Flavum.
Между отростками позвонков: 1) межостистые связки, ligg. interspinalia. 2) надостистая связка, lig. supraspinalea. 3)выйная связка, lig. nuchae. 4) межпоперечные, lig. interspinalia. 5) между суставными отростками - дугоотросчатые суставы, artt. zygapophysiales.
Физиологические изгибы - шейный и поясничный лордозы – изгиб вперед; грудной и крестцовый кифозы – изгибы назад. Изгибы формируются после рождения, когда ребенок начинает держать голову, сидеть и стоять.
19. Атланто-затылочный, атланто-осевые суставы. "Сустав головы".
Сустав головы
Анатомически-функциональное понятие, состоит из 5-ти суставов:
из срединного атлантоосевого сустава, из 2-х латеральных атлантоосевых суставов, из 2-х атлантозатылочных суставов.
Грудная клетка в целом.
Как часть скелета грудная клетка образована грудными позвонками, ребрами и грудиной. Ее верхняя апертура (apertura thoracis superior) сзади ограничена 1 грудным позвонком, с боков первыми ребрами и спереди - рукояткой грудины, наклонена кпереди. На переднем крае верхнего отверстия хорошо заметна яремная вырезка грудины. Нижняя апертура грудной клетки (aperturathoracis inferior) шире. Границами ее служат XII грудной позвонок, XII и XI ребра, реберная дуга и мечевидный отросток грудины. В отличие от верхней, нижняя апертура наклонена кверху, частично приоткрывая находящиеся в верхнем отделе брюшной полости органы. Передняя часть нижней апертуры под грудиной имеет подгрудинный узел (angulus infrasternalis), образованный реберными дугами
и мечевидным отростком.
Полость грудной клетки яйцевидная. Сзади в нее внедряется позвоночник, вследствие чего по бокам от него образуются длинные глубокие легочные борозды (sulci pulmonales). Задняя и боковые стенки длиннее, чем передняя. У живого человека костные стенки дополняются мыами: нижняя апертура закрыта диафрагмой,
а межреберные промежутки - одноименными мышцами.
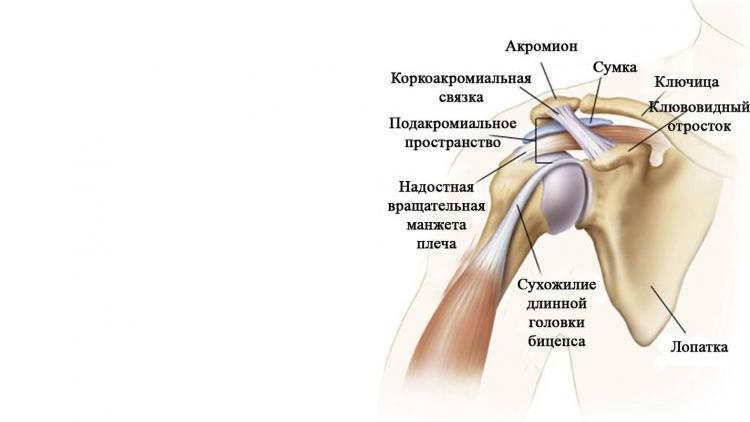
ARTICULATIO HUMERI
ARTICULATIO CUBITI
Таз как целое.
Обе тазовые кости с крестцом образуют таз, pelvis, который служит для соединения туловища со свободными нижними конечностями. Костное кольцо таза разделяется на два отдела: верхний, широкий — большой таз, pelvis major, и нижний, узкий — малый таз, pelvis minor. Большой таз ограничен с боков подвздошными костями. Спереди он не имеет костных стенок, а сзади ограничен поясничными позвонками. Верхнюю границу малого таза, отделяющую его от большого, составляет пограничная линия, linea terminalis, образованная мысом promontrorium, lineae arcuatae подвздошных костей, гребнями лобковых костей и верхним краем лобкового симфиза. Ограниченное отверстие носит название apertura pelvis superior.
Книзу от входа лежит полость малого таза, cavum pelvis. Спереди стенка тазовой полости, образованная лобковыми костями и их соединением между собой, коротка. Сзади она, наоборот, длинная и состоит из крестца и копчика. По бокам стенки малого таза образованы участками тазовых костей, соответствующими вертлужным впадинам, и седалищными костями вместе со связками.
Внизу тазовая полость оканчивается нижней апертурой таза, apertura pelvis inferior, ограниченной ветвями лобковых и седалищных костей, седалищными буграми, со связками и копчиком.
Классификация мышц
I. По развитию:
1. Мышцы туловища имеют сегментарное строение, развиваются из миотомов.
2. Мышцы развиваются в связи с мускулатурой висцерального аппарата.
II. По форме
1. длинные (конечности) имеют веретенообразную форму - есть головка, брюшко и хвост
2. короткие
3. широкие
Некоторые длинные мышцы могут иметь несколько головок (2-4) при слиянии мышц различных по развитию получаются двубрюшные мышцы (на шее). Сухожилия от 1 до 4. Широкие - расположены на туловище, имеют широкое сухожилие (апоневроз)
III. По форме
1. квадратные
2. треугольные
3. пирамидальные
4. круглые
5. дельтовидные
6. зубчатые
7. камбаловидные
IV. По функции:
1. сгибатели и разгибатели
2. вращающиеся внутрь и кнаружи
3. приводящие и отводящие
V. По направлению волокон
1. прямые
2. косые
3. поперечные
4. круговые
VI. По отношению к суставам
1. односуставные
2. двусуставные
3. многосуставные
VII. По положению
1. поверхностные и глубокие
2. наружные и внутренние
3. латеральные и медиальные
Вспомогательный аппарат мышц состоит из 14 управлений и 40 отделов.
1. Фасции, удерживатели сухожилий, фиброзные и костнофиброзные каналы (футляры и влагалища).
2. Синовиальная сумка, синовиальное влагалище
3. Блоки, сесамовидные кости.
Фасции. Покрывают всё тело человека, являются мягким скелетом, опорой для мышц. Где мышцы подвижные и сильные, там фасции прочные, где мышцы слабые, там фасции слабые. Все фасции состоят из рыхлой соединительной ткани. Фасции:
1. Поверхностные (подкожные) - лежат под кожей и представляют собой уплотнение подкожной клетчатки, обеспечивают эластическую опору тела.
2.Глубокие - покрывают группу мышц-синергистов или каждую мышцу в отдельности.
3. Органные. Могут быть капсулой органа. Всё тело покрыто fascia superficialis или 1 листком, но в некоторых местах он раздваивается. Она образует футляр для тела в целом. Её нет на лице. Каждый отдел конечности имеет несколько футляров, расположенных вокруг одной или двух костей. Различают основной футляр, образованный фасцией, идущей вокруг всей конечности, и футляры второго порядка, содержащие мышцы, сосуды и нервы.
Глубокие фасции, образующие покровы органов, фиксируются на скелете межмышечными перегородками или фасциальными узлами. С участием этих фасций строятся влагалища сосудисто-нервных пучков. Мышцы, которые лежат под глубоким листком, находятся в костно- фиброзном канале.
Существуют фиброзные и костно-фиброзные каналы. В области некоторых суставов конечностей фасция утолщается, образуя удерживатель сухожилий, retinaculum, состоящий из плотных волокон, перекидывающихся через проходящие сухожилия. Под этими связками и образуются фиброзные и костно-фиброзные каналы.
Там, где сухожилия проходят в костно-фиброзных каналах, в которых находятся синовиальные сумки и синовиальные влагалища (оболочки
Синовиальные сумки - это завороты синовиальных оболочек суставов. Некоторые из них соединяются с суставной полостью. В тех местах, где направление сухожилия мышцы изменяется, образуется обычно так называемый блок, через который сухожилие перекидывается. Различают костные блоки, когда сухожилие перекидывается через кости - поверхность кости в этом месте выстлана хрящом, а между костью и сухожилием располагается синовиальная сумка, и блоки фиброзные, образуемые фасциальными связками.
Сесамовидные кости возникают после рождения. Они формируются в толще сухожилий в местах прикрепления их к кости. Их задача - создать дополнительные точки опоры для мышц, т.е. увеличение плеча рычага.
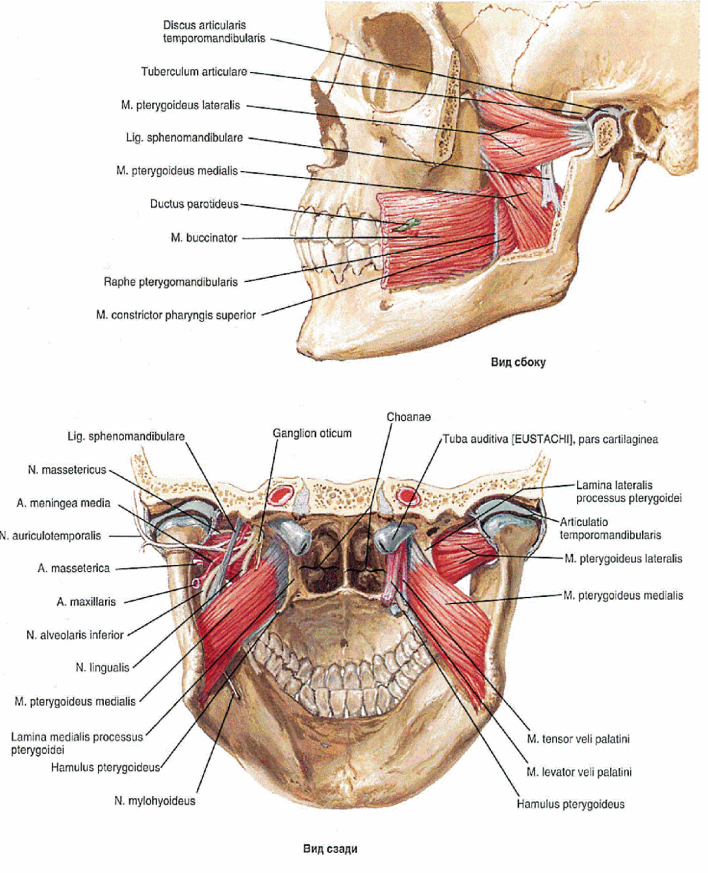
Жевательные мышцы
Четыре жевательные мышцы га каждой стороне связаны мeжду собой генетически (они происходят из одной жаберной дуги - мандибулярной), морфологически (все они прикрепляются к нижней челюсти, которую двигают при своих сокращениях) и функционально (они совершают жевательные движения нижней челюсти, что и определяет их расположение).
Жевательная мышца , m. masseter. Действие: поднимает опущенную нижнюю челюсть; поверхностная часть мышцы участвует в выдвижении челюсти вперед. Иннервация: n. massetericus (n. trigeminus).
Височная мышца , m. temporalis. Действие: сокращение всех пучков поднимает опущенную нижнюю челюсть; задние пучки нижнюю челюсть тянут назад. Иннервация: nn. temporales profundi (n. trigeminus).
Медиальная крыловидная мышца , m. pterygoideus medialis. Действие: смещает нижнюю челюсть в противоположную сторону. При двустороннем сокращении выдвигает вперед и поднимает опущенную нижнюю челюсть. Иннервация: n. pterygoideus medialis (n. trigeminus).
Латеральная крыловидная мышца , m. pterygoideus lateralis. Действие: смещает нижнюю челюсть в противоположную сторону. Двустороннее сокращение выдвигает нижнюю челюсть вперед. Иннервация: n. pterygoideus lateralis (n. trigeminus).
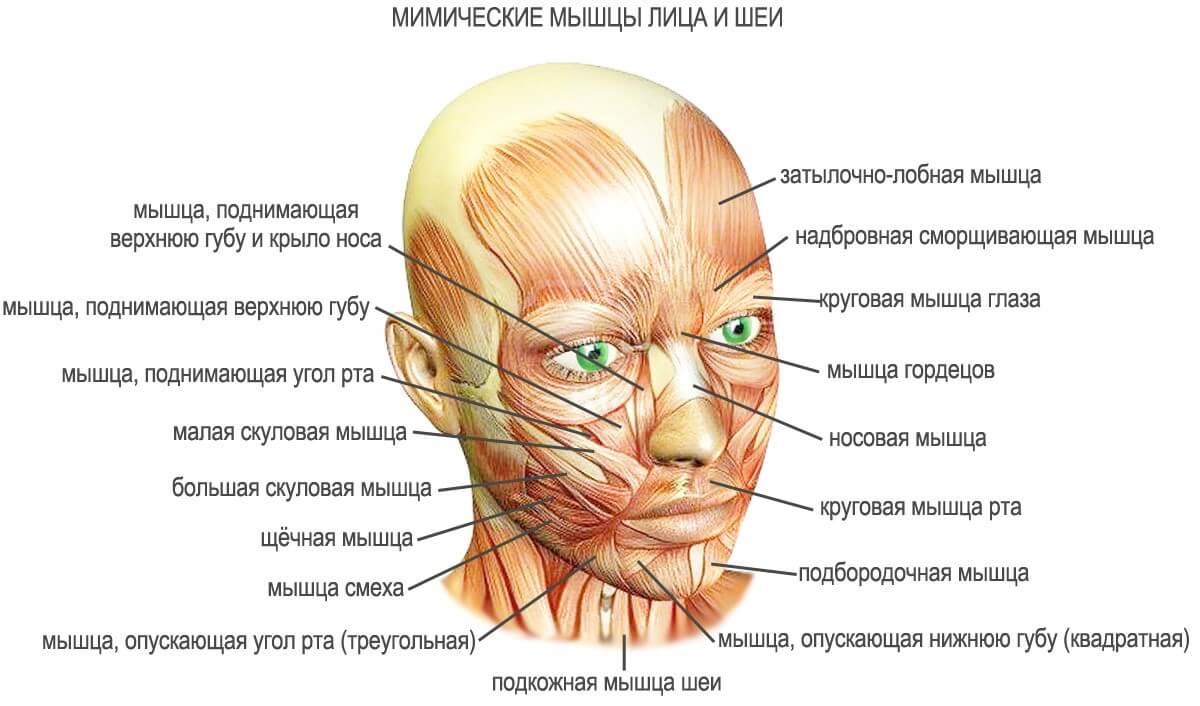
Функции.
1) Выражение ощущений.
2) Принимают участие в речи.
3) Принимают участие в жевании.
Иннервация происходит от n. facialis.
Мимические мышцы - тонкие и мелкие мышечные пучки, группирующиеся вокруг естественных отверстий: рта, носа, глазной щели и уха, принимая участие в замыкании или, наоборот, расширении этих отверстий.
1. Почти весь свод черепа покрыт надчерепной мышцей, m . epicranius , имеющей надчерепной апоневроз, galea aponeurotica ( aponeurosis epicranialis ), и три отдельных мышечных брюшка:
• переднее, лобное, брюшко, venter frontalis, начинается от кожи бровей;
• заднее, или затылочное, брюшко, venter occipitalis, начинается от linea nuchae superior;
• боковое брюшко разделяется на три мышцы: m. auricularis anterior, m. auricularis superior и m. auricularis posterior.
2. M . processus , мышца гордецов, начинается от спинки носа и оканчивается в коже области glabellae. Опускает кожу названной области книзу. Кровоснабжение: a. angularis, a. supratrochlearis.
3. M . orbicularis oculi , круговая мышца глаза, окружает глазную щель, pars orbitalis - на костном краю глазницы, a pars palpebralis - на вeкaх. Глазничная часть производит зажмуривание. Выделяют m. corrugator supercilii, сморщиватель бровей. Она сближает брови. Кровоснабжение: a. facialis, a. temporalis superfi-cialis, infraorbitalis, a. cupraorbitalis.
4. M . levator labii superioris , мышца, поднимающая верхнюю губу, начинается от подглазничного края верхней челюсти и оканчивается в коже носогубной складки. От нее отщепляется m . levator labii superioris alaeque nasi . При сокращении она поднимает верхнюю губу, тянет крыло носа вверх. Кровоснабжение: a. infraobitalis, a. labialis superior.
5. M . zygomaticus minor , малая скуловая мышца, начинается от скуловой кости, вплетается в носогубную складку. Кровоснабжение: a. infraorbitalis, a. buccalis.
6. M . zygomaticus major , большая скуловая мышца, от facies lateralis скуловой кости к углу рта и верхней губе. Оттягивает угол рта кверху и латерально. Кровоснабжение: a. infraorbitalis, a. buccalis.
7. M . risorius , мышца смеха, поперечный пучок к углу рта. Растягивает рот при смехе. Кровоснабжение: a. facialis, a. transversa faciei.
8. M . depressor anguli oris , мышца, опускающая угол рта, Начинается на нижнем краю нижней челюсти и прикрепляется к коже угла рта и верхней губы. Тянет угол рта вниз. Кровоснабжение: a. labialis inferior, a. mentalis.
9. M . levator anguli oris , мышца, поднимающая угол рта, от fossa canina к углу рта. Тянет угол рта вверх. Кровоснабжение: a. infraorbitalis.
10. M . depressor labii infeioris , мышца, опускающая нижнюю губу. Начинается га крaю нижшй чeлюcти и прикрепляется к коже нижней губы. Оттягивает нижнюю губу вниз и латерально. Кровоснабжение, a. labialis inferior, a. mentalis.
11. M . mentalis , подбородочная мышца, отходит от juga alveolaria нижних резцов и клыка, прикрeпляeтcя к коже подбородка. Поднимает кожу подбородка вверх. Кровоснабжение: a. labialis inferior, a. mentals.
12. M . bussinator , щечная мышца, боковая стенка ротовой полости. Наружная поверхность покрыта fascia buccopharyngea, поверх нее - жировой комок щеки. Начинается от альвеолярного отростка верхней челюсти, щечного гребня и альвеолярной части нижшй челюсти, прикрепляется к коже и слизистой угла рта. Тянет угол рта в стороны, сжимает щёки. Кровоснабжение: a. buccalis.
13. M . orbicularis oris , круговая мышца рта, лежит в толще губ. При coкрaщeнии периферической чacти, губы и выдвигаются впeрeд; при сокращении части под красной губной каёмкой, губы заворачиваются внутрь. M. orbicularis oris выполняет функцию сфинктера. Кровоснабжение: аа. labiales superior et inferior, a. mentalis.
14. M. nasalis, носовая мышца . Ee pars alaris опускает крыло носа, a m. depressor septi опускает хрящевую часть носовой перегородки. Кровоснабжение: a. labialis superior, a. angularis
Передняя группа.
1. М. pectoris major, большая грудная мышца.
2. М. pectoralis minor, малая грудная мышца (см. «Мышцы груди»).
3. М. coracobrachial, клювовидно-плечевая мышца, начинается от клювовидного отростка лопатки вместе с короткой головкой m. biceps brachii и т. pectoralis minor и прикрепляется к медиальной поверхности плечевой кости дистально от crista tuberculi minoris.
Инн. CV - VII- N. musculocutaneus.
Мышцы плеча
Мышцы плеча разделяются на два сгибателя (m. biceps и т. brachials) на передней поверхности (передняя группа) и два разгибателя (m. triceps и т. anconeus) — на задней (задняя группа). Они действуют на локтевой сустав, производя движение вокруг фронтальной оси, и располагаются на передней и задней поверхности плеча, прикрепляясь к костям предплечья. Обе группы мышц отделены друг от друга двумя соединительнотканными перегородками, septa intermuscularia brachii .
Передние мышцы плеча
1. М. biceps brachii , двуглавая мышца плеча проксимально состоит из двух головок; одна (длинная, caput longum) начинается от tuberculum supraglenoidale лопатки длинным сухожилием, которое проходит через полость плечевого сустава и ложится затем в sulcus intertubercularis плечевой кости, окруженное vagina synovialis intertubercularis; другая головка (короткая, caput breve) берет начало от processus coracoideus лопатки. Обе головки, соединяясь, переходят в продолговатое веретенообразное брюшко, которое оканчивается сухожилием, прикрепляющимся к tuberositas radii. Между сухожилием и tuberositas radii находится постоянная синовиальная сумка, bursa bicipi-toradialis. От этого сухожилия отходит медиально плоский сухожильный пучок, aponeurosis m. bicipitis brachii, вплетающийся в фасцию предплечья.
Инн. CV_VH. N. musculocutaneus.
2. M . brachialis , плечевая мышца, лежит глубже двуглавой мышцы и берет свое начало от передней поверхности плечевой кости, а также от обеих septa intermuscularia brachii и прикрепляется к tuberositas ulnae.
Инн. CV-VII- N. musculo-cutaneus.
Задние мышцы плеча.
1. М. triceps brachii , трехглавая мышца плеча, занимает заднюю сторону плеча и состоит из трех головок, переходящих в общее сухожилие.
Длинная головка, caput longum, начинается от tubereulum infraglenoidale лопатки, спускается вниз, проходя между m. teres major и minor.
Латеральная головка, caput laterale, берет начало на задней поверхности плеча, кверху и латерально от sulcus nervi radialis, а ниже — от septum intermuscular brachii laterale.
Медиальная головка, caput mediate, начинается от задней поверхности плечевой кости дистально от sulcus n. radialis, а также от обеих межмышечных перегородок.
Широкое общее сухожилие прикрепляется к olecranon локтевой кости. Сзади сухожилия между ним и кожей в области olecranon залегает синовиальная сумка, bursa olecrani.
Инн. CVI-VII. N. radialis.
2. М. anconeus , локтевая мышца, небольшая, треугольной формы, примыкает своим проксимальным краем к трехглавой мышце. Начавшись от epicondylus lateralis плечевой кости и lig. collaterale radiale, прикрепляется к задней поверхности локтевой кости в ее проксимальной четверти.
Передняя группа.
Поверхностный слой.
1. M . pronator teres , круглый пронатор, нaчинaeтcя от медиального надмыщелка плеча и tuberositas ulnae, прикрeпляeтcя к латеральной пoвeрхнocти лучевой тости. Инн. CVI-VII. N. medianus. Кровоснабжение: мышечные ветви аа. brachialis, ulnaris, radialis.
2. M . flexor carpi radialis , лучевой сгибатель запястья. Начинается от медиального надмыщелка плеча и прикрeпляeтcя к основанию II пястной тости. Инн. CVI-VII. N. medianus. Кровоснабжение: мышечные ветви a. radialis.
3. M . palmaris longus , длинная ладонная мышца, нaчинaeтcя от медиального надмыщелка плеча. Короткое брюшко переходит в сухожилие, переходящее в ладонный апоневроз, aponeurosis palmaris. Инн. CVII - Th. N. medianus.
4. M . flexor carpi ulnaris , локтевой сгибатель запястья, начинается от медиального надмыщелка плеча, прикрeпляeтcя к гороховидной косточке, к os hamatum и V пястной шсти. Инн. CVII - ThI. N. ulnaris, иногда n. medianus. Кровоснабжение: аа. collaterale, a. brachialiseta. ulnaris.
5. M . flexor digitorum superficialis , поверхностный сгибатель пальцев, начинается от медиального надмыщелка плечевой шсти, processus coronoideus локтевой и верхней чacти лучевой. Разаделяется та четыре сухожилия, которые спускаются через canalis carpalis нa ладонь, идут та ладонную поверхность II-V пальцев. Инн. CVIII - ThI. N. medianus. Кровоснабжение: аа. radialis et ulnaris.
Глубокий слой:
6. M . flexor pollicis longus , длинный сгибатель большого пальца кисти, начинается от передней пoвeрхнocти лучевой шсти и от медиального надмыщелка плечевой шсти. Длинное сухожилие проходит год retinaculum flexorum та ладонь и направляется в желобке мeжду обеими головками m. flexor pollicis brevis к основанию второй фаланги большого пальца. Инн. CVI-VII. N. medianus. Кровоснабжение: мышечные ветви аа. radialis, ulnaris et a. interossea anterior.
7. M . flexor digitorum profundum , глубокий сгибатель пальцев, берет начало от локтевой шаги и межкостной перепонки. Чeтырe сухожилия, проходят через canalis carpalis та ладонь, затем к II-V пальцам, каждое из этих сухожилий проникает в hiatus tendineus мeжду ножками сухожилия m. flexor digitorum superficilis, образуя c ним перекрест, и пpикрeпляeтcя к дистальной фаланге. CVII-ThI. N. medianus et n. ulnaris. Кровоснабжение, мышечные ветви a. ulnaris.
8. M . pronator quadratus , квадратный пронатор, начинается от ладонной пoвeрхнocти локтевой шсти, прикрeпляeтcя та ладонной сторoнe лучевой шсти. Инн. CIV - ThI. N. medianus. Кровоснабжение: a. interossea anterior.
В canalis carpi radialis лежит сухожилие m. flexor carpi radialis, окруженное синовиальным влагалищем.
В canalis carpalis находятся 2 отдельных синовиальных влагалища:
1) для сухожилий mm. flexores digitorum superficialis et profundus,
2) для сухожилия m. flexoris pollicis longus.
Первое vag . synovialis communis mm . flexorum - расположенный медиально мешок, охватывающий 8 сухожилий сгибателей пальцев. Вверху он выступает на 1 — 2 см проксимальнее retinaculum flexorum, а внизу доходит до середины ладони. На стороне мизинца продолжается вдоль сухожилий сгибающих длинных мышц, окружая их.
Второе влагалище, vag . tendinis m . flexoris pollicis longi , расположенное латерально, длинный и узкий канал, в котором заключено сухожилие длинного сгибателя большого пальца кисти. Вверху влагалище также выступает на 1—2 см проксимальнее retinaculum flexorum, а внизу продолжается по ходу сухожилия до основания дистальной фаланги I пальца.
Остальные 3 пальца имеют отдельные влагалища, vag . synoviales tendinum digitorum ( manus ), охватывающие сухожилия сгибателей соответствующего пальца. Они простираются от линии пястно-фаланговых сочленений до основания ногтевых фаланг.
Vagina synovialis communis mm . flexorum , охватывая сухожилия V пальца, в то же время не окружает со всех сторон сухожилия II —IV пальцев.
Сухожильные влагалища на ладонной стороне пальцев покрыты плотной фиброзной пластинкой, которая, прирастая к гребешкам по краям фаланг, образует на каждом пальце костно-фиброзный канал, окружающий сухожилия с влагалищем. Фиброзные стенки канала очень плотны в области тел фалангрвых костей, где они образуют поперечные утолщения, pars annularis vaginae fibrosae . В области суставов они гораздо слабее и подкрепляются наискось перекрещивающимися соединительнотканными пучками, pars cruciformis vaginae fibrosae . Находящиеся внутри влагалища сухожилия связаны с их стенками посредством тонких брыжеек, mesoten-dineum, несущих кровеносные сосуды и нервы.
Задняя группа.
Поверхностный слой. Лучевая группа.
M . brachioradialis , плечелучевая мышца, нaчинaeтcя от латерального ^aa плечевой шсти, спускается спереди лучевой шсти, переходит в сухожилие, прикрепляющееся к лучевой шсти над шиловидным отростком. Инн. CV-VII. N. radialis. Кровоснабжение, аа. colateralis et recurrens radialis.
M. extensor carpi radialis longus, длинный лучевой разгибатель запястья , бeрeт начало от лaтeрaльнoгo ^aH и лaтeрaльнoгo нaдмыщeлкa плeчa. B середине предплечья превращается в сухожилие, подходящее под retinaculum extensorum и прикрепляющееся к тыльной пoвeрхнocти основания II пястной шсти. Инн. CV-VIII. N. radialis. Кровоснабжение, аа. collaterals (a. profundae brachii) et a. recurrens radialis.
M. extensor carpi radialis brevis, короткий лучевой разгибатель запястья , начинается oт лaтeрaльнoгo нaдмыщeлкa плeчeвoй шсти, проходит через фиброзный кaнaл год retinaculum extensorum, ro^e чeгo cухoжилиe прикрeпляeтcя к тыльной поверхности основания III пястшй шсти. Инн. CVI-VIn. N. radialis. Кровоснабжение, аа. collaterals (a. profundae brachii) et a. recurrens radialis.
Локтевая группа поверхностного слоя.
M . extensor digitorum , разгибатель пальцев, берёт нaчaлo от epicondylus lateralis. Разделяется на 4 брюшка, каждое дaeт сухожилие. Сухожилия спускаются га тыл кисти, проходят шд retinaculum extensorum через четвертый канал, a затем расходятся к четырем пальцам (II - V). На тыле кисти сухожилия соединяются между собой косыми фиброзными перемычками, connexus intertendineus ; указательный палец и отчасти мизинец сохраняют самостоятельность. Каждое из сухожилий общего разгибателя на тыльной стороне соответствующего пальца переходит в треугольное сухожильное растяжение, разделяющееся на три пучка, из которых средний прикрепляется к основанию средней фаланги, а боковые — к основанию дистальной фаланги. Инн. Инн. CVI-VIII. N. radialis. Кровоснабжение, a. interossea posterior.
М. extensor digiti minimi , разгибатель мизинца, отделяется от общего разгибателя пальцев с локтевой стороны. Длинное сухожилие проходит через пятый канал под retinaculum extensorum на тыл к мизинцу и соединяется с сухожилием общего разгибателя. Инн. Инн. CV-VIII. N. radialis.
М. extensor carpi ulnaris , локтевой разгибатель запястья, начинается от латерального надмыщелка плечевой кости и от заднего края локтевой кости. Сухожилие мышцы проходит через шестой сухожильный канал и прикрепляется к основанию V пястной кости Инн. CVII-VIII. N. Radialis. Кровоснабжение, a. interossea posterior. Кровоснабжение, a. interossea posterior.
Глубокий слой.
М. supinator , супинатор, начинается от латерального надмыщелка humerus, lig. collaterale radiale и верхнего конца ulnae. Охватывает проксимальный конец лучевой кости. Инн. CV-VIII. n. radialis. Кровоснабжение, аа. recurrens radialis, recurrens interossea.
8 и 9. М. abductor pollicis longus , длинная мышца, отводящая большой палец кисти, m . extensor pollicis brevis , короткий разгибатель большого пальца кисти, начинаются от задней поверхности лучевой кости, межкостной перепонки и от ulna. Выходят из-под лучевого края общего разгибателя пальцев и, пройдя через первый канал, направляются к большому пальцу, где сухожилие m. abductor pollicis longus прикрепляется частью к основанию I пястной кости, частью к сухожильному началу m. abductor pollicis brevis, а сухожилие т. extensor pollicis brevis — к основанию проксимальной фаланги большого пальца кисти. Инн. CVI-VIII. N. Radialis. Кровоснабжение, аа. interosseae posterior et anterior.
11. М. extensor pollicis longus , длинный разгибатель большого пальца кисти, начинаясь от задней поверхности локтевой кости, выходит сухожилием из-под общего разгибателя пальцев, пересекает косо сухожилия лучевых разгибателей кисти, проходит в третьем канале и идет на тыл большого пальца, где прикрепляется к основанию второй фаланги. С радиальной стороны лучезапястного сустава, между сухожилиями m. extensor pollicis longus с одной стороны и mm. extensor pollicis brevis и abductor pollicis longus — с другой, образуется углубление, называемое анатомической табакеркой. Инн. CVI-VIII - N. radialis. Кровоснабжение, аа. interosseae posterior et anterior.
12. М. extensor indicis , разгибатель указательного пальца, берет начало от дистальной трети задней поверхности локтевой кости. Сухожилие проходит через четвертый канал и присоединяется к локтевой стороне сухожилия общего разгибателя. Инн. CVII-VIII. n. radialis. Кровоснабжение: аа. interosseae, posterior et anterior.
В области лучезапястного сустава находятся три канала. Перекидываясь в виде мостика от eminentia carpi ulnaris к eminentia carpi radialis, retinaculum flexorum превращает желоб между названными возвышенностями, sulcus carpi, в канал, canalis carpalis, а раздваиваясь в лучевую и локтевую стороны, образует соответственно canalis carpi radialis и canalis carpi unlaris.
В локтевом канале идут локтевые нерв и сосуды, которые продолжаются сюда из sulcus ulnaris предплечья.
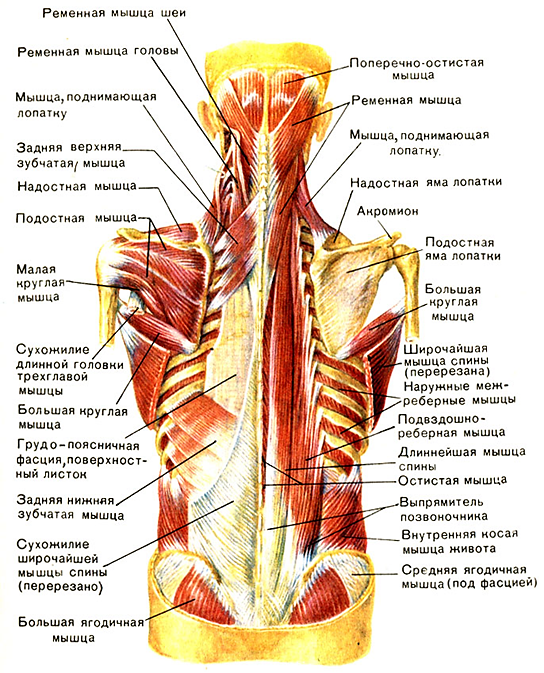
Поверхностные мышцы спины.
Слой.
1 Трапециевидная мышца , т. t rapezius. Начинается короткими сухожильными пучками от наружного затылочного выступа, медиальной трети верхней выйной линии затылочной кости, от выйной связки, остистых отростков VII шейного позвонка и всех грудных позвонков и от надостистой связки. От мест начала пучки мышцы направляются, заметно конвергируя, в латеральном направлении и прикрепляются к костям плечевого пояса( акромиальный конец ключицы, акромион лопатки, лопаточная ость)
Функция: приближает лопатку к позвоночнику; верхние пучки мышцы поднимают лопатку; верхние и нижние пучки вращают лопатку вокруг сагиттальной оси.
Иннервация: n. accessorius, plexus cervicelis
Кровоснабжение: a. transversa cervicis, a. occipitalis, a. suprascapularis, aa. intercostales posteriores.
2 Широчайшая мышца спины , т . latissimus dorsi. Начало: Остистые отростки шести нижних грудных и всех поясничных позвонков, дорсальная поверхность крестца, наружная губа подвздошного гребня, IX—XII ребра. Прикрепление: Гребень малого бугорка плечевой кости. Функция: Приводит плечо к туловищу, пронирует, опускает. При фиксированных руках подтягивает к ним туловище. Иннервация: n. thoracodorsalis Кровоснабжение: a. thoracodorsalis, a. circumflexa humeri posterior. aa. Intercostals posterior
Слой.
3 Мышца, поднимающая лопатку , m. levator scapulae. Начало: Поперечные отростки четырех верхних шейных позвонков. Прикрепление: Верхний угол лопатки. Функция: Поднимает верхний угол лопатки и тянет его в медиальном направлении. Иннервация: n.dorsalis scapulae. Кровоснабжение: фю transversa cervicis, a.cervicalis ascendes
4 Малая и большая ромбовидные мышцы , mm. rhomboidei minor et major. Начало: Остистые отростки грудных и шейных позвонков, надостистая связка. Прикрепление: Медиальный край лопатки ниже и выше ее ости. Функция: Тянет лопатку к позвоночном столбу в вверх, прижимает лопатку к грудной клетке (вместе с передней зубчатой мышцей). Иннервация: n. dorsalis scapulae. Кровоснабжение: a. transversa cervicis, a. suprascapularis, aa. Intercostals posteriores.
5 Верхняя задняя зубчатая мышца , m. serratus posterior superior. Начало: Остистые отростки VI—VII шейных и I—II грудных позвонков. Прикрепление:II—V ребра, кнаружи от углов. Функция: Поднимает II—V ребра, участвует в акте вдоха. Иннервация: n. dorsalis scapulae. Кровоснабжение: a. transversa cervicis, a. suprascapularis, aa. Intercostals posteriores.
6 Нижняя задняя зубчатая мышца , m. serratus posterior inferior. Начало: Остистые отростки XI—XII грудных и I—II поясничных позвонков. Прикрепление: Нижние края IX—XII ребер. Функция: Опускает IX—XII ребра, участвует в акте выдоха. Иннервация: nn. Intercostals. Кровоснабжение: aa. Intercostals posteriors.
Глубокие мышцы спины
Слой
1 Ременная мышца головы , m. splenius capitis. Начало: выйная связка, остистые отростки VII шейного и верхних 3-4 грудных позвонков. Прикрепление: Верхняя выйная линия, сосцевидный отросток височной кости. Функция: Поворачивает и наклоняет голову в свою сторону, при 2стороннем сокращении разгибает шейную часть позв. . Иннервация: задние ветви спинномозговых нервов. Кровоснабжение: a. occipitalis, a. cervicalis profunda.
2 Ременная мышца шеи , m. splenius cervicis. Начало: Остистые отростки III-IV грудных позвонков. Прикрепление: поперечные отростки 2-3 вехних шейных позвонков. Функция: поворачивает шейную часть позвоночника в свою сторону, при двустороннем сокращении разгибает шейную часть позвоночника. Иннервация: задние ветви спинномозговых нервов. Кровоснабжение: a. occipitalis, a. cervicalis profunda.
Слой
1 Поперечно-остистая мышца , m. transversospindlis. Состоит из пучков , которые имеют неодинаковую длину и перекидываются через различное количество позвонков, образуя:
· Полуостистая мышца , m. semispinalis, Начало: поперечные отростки нижележащих позвонков, перекидывается через 4-6 позвонков и Прикрепление: к остистым отросткам. Разделяется на полуостистые мышцы груди, шеи и головы.
Функция: разгибают грудной и шейный отделы позвоночного столба; при одностороннем сокращении поворачивают указанные отделы в противоположную сторону, запрокидывает голову назад, поворачивая (при одностороннем сокращении) лицо в противоположную сторону. Иннервация: задние ветви шейных и грудных спинномозговых нервов (С iii-Thxil). Кровоснабжение: a. cervicalis profunda, aa. intercostales posteriores.
· Многораздельные мышцы , mm. multifidi, Начало: от поперечных отростков нижележащих позвонков и Прикрепление: к остистым отросткам вышележащих. (перекидываются через 3-4 Функция: поворачивают позвоночный столб вокруг его продольной оси, участвуют в разгибании и наклоне его в сторону.
Иннервация: задние ветви спинномозговых нервов (Сш-Si). Кровоснабжение: a. cervicalis profunda, aa. intercostales posteriores, aa. lumbales.
· Мышцы-вращатели ( m . rotatores ) ( между соседними или через 1 позвонок)
Слой
1 Межостистые мышцы шеи, груди и поясницы , mm. interspindles cervicis, thoracis et lumborum, соединяют остистые отростки позвонков между собой начиная от II шейного и ниже ( лучше развиты в шейном и поясничном отделах позвоночного столба. Функция: участвуют в разгибании соответствующих отделов позвоночника. Иннервация: задние ветви спинномозговых нервов. Кровоснабжение: a cervicalis profunda, aa. intercostales posteriores, aa. lumbales.
2 Межпоперечные мышцы поясницы, груди и шеи , mm . intertransversarii lumborum , thoracis et cervicis, представлены короткими пучками, перекидывающимися между поперечными отростками смежных позвонков. Лучше выражены на уровне поясничного и шейного отделов позвоночного столба. Межпоперечные мышцы поясницы подразделяются на латеральные и медиальные, mm. intertransversarii laterales et mediates lumborum. Функция: наклоняют соответствующие отделы позвоночного столба в свою сторону. Иннервация: задние ветви шейных, грудных и поясничных спинномозговых нервов. Кровоснабжение: a. cervicalis profunda, aa. intercostales posteriores, aa. lumbales.
Задняя группа
1. Двуглавая мышца бедра (m.biceps femoris) имеет две головки — длинную и короткую
· Длинная головка (cаput longum) вместе с полусухожильной мышцей начинается на седалищном бугре и на крестцово-бугорной связке
· Короткая головка (caput breve) начинается на латеральной губе шероховатой линии, верхней части латерального над мыщелка и на латеральной межмышечной перегородке бедра.
Общее сухожилие мышцы прикрепляется к головке малоберцовой кости и наружной поверхности латерального мыщелка большеберцовой кости.
Функция: вместе с другими мышцами задней группы разгибает бедро; сгибает голень в коленном суставе; при согнутой в коленном суставе голени поворачивает ее кнаружи.
Иннервация: длинная головка — большеберцовый нерв (SI—SII), короткая головка — общий малоберцовый нерв (LIV—SI).
Кровоснабжение: медиальная артерия, огибающая бедренную кость, прободающие артерии.
2. Полусухожильная мышца (m.semitendinosus) Начало: на седалищном бугре. На уровне средней трети бедра переходит в длинное сухожилие, которое следует вниз на заднемедиальной стороне коленного сустава и Прикрепление: к медиальной поверхности большеберцовой кости (участвует в образовании поверхностной гусиной лапки).
Функция: разгибает бедро, сгибает голень; при согнутой в коленном суставе голени поворачивает ее кнутри.
Иннервация: большеберцовый нерв (LIV—SII). Кровоснабжение: прободающие артерии.
3. Полуперепончатая мышца(m.semimembranosus) Начало: на седалищном бугре. Сухожильная пластинка продолжается вниз и переходит на уровне середины бедра в мышечное брюшко. На уровне коленного сустава мышечное брюшко вновь продолжается в плоское сухожилие, которое 3 пучками прикрепляется к медиальному мыщелку большеберцовой кости. Эти сухожильные пучки полуперепончатой мышцы образуют так называемую глубокую гусиную лапку
Функция: разгибает бедро и сгибает голень, пронирует голень, при согнутой в коленном суставе голени поворачивает ее кнутри; оттягивает капсулу коленного сустава, защищая синовиальную мембрану от ущемления.
Иннервация: большеберцовый нерв (LIV—SI).
Кровоснабжение: артерия, огибающая бедренную кость, прободающие и подколенная артерии.
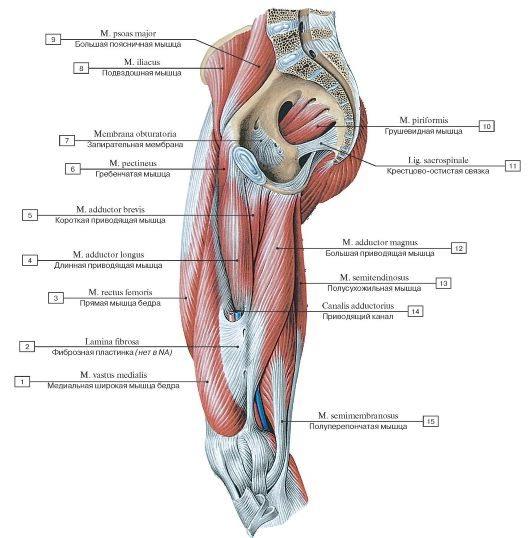
Медиальная группа
1. Тонкая мышца (m.grаcilis) Начало: на нижней ветви лобковой кости. Прикрепление: к бугристости большеберцовой кости и участвует в образовании поверхностной гусиной лапки.
Функция: приводит бедро; сгибает голень, одновременно поворачивая ее внутрь.
Иннервация: запирательный нерв (LII—LIII). Кровоснабжение: запирательная, бедренная и наружные половые артерии.
2. Гребенчатая мышца (m.pectmeus) Начало: на гребне и верхней ветви лобковой кости. Прикрепление: гребенчатая линия бедренной кости. Функция: участвует в приведении и сгибании бедра.
Иннервация: запирательный нерв (LII—LIII).
Кровоснабжение: запирательная и наружные половые артерии, глубокая артерия бедра.
3. Длинная приводящая мышца (m.adductor longus) Начало: на наружной поверхности лобковой кости (между гребнем и лобковым симфизом) Прикрепление: к медиальной губе шероховатой линии бедра.
Функция: приводит бедро, одновременно сгибает и поворачивает его кнаружи.
Иннервация: запирательный нерв (LII—LIII).
Кровоснабжение: запирательная и наружные половые артерии, глубокая артерия бедра.
4. Короткая приводящая мышца (m.adductor brevis) Начало: на наружной поверхности тела и нижней ветви лобковой кости. Прикрепление: к верхней части шероховатой линии.
Функция: приводит бедро, участвует в сгибании бедра.
Иннервация: запирательный нерв (LII—LIII).
Кровоснабжение: запирательная и прободающие артерии.
5 . Большая приводящая мышца (m.adductor mаgnus) Начало: на седалищном бугре, ветви седалищной кости и на нижней ветви лобковой кости. Прикрепление: на медиальной губе шероховатой линии. Лежит под другими приводящими мышцами. Функция: является самой сильной приводящей мышцей бедра; медиальные пучки мышцы, берущие начало на седалищном бугре, участвуют также в разгибании бедра.
Иннервация: запирательный (LII—LIII) и седалищный (LIV—LV) нервы.
Кровоснабжение: запирательная и прободающая артерии.
49. Мышечная и сосудистая лакуны. Фасции бедра. Подкожная щель (овальная ямка). Бедренный канал.
В подфасциальном слое передней области бедра под паховой связкой находятся мышечная и сосудистая лакуны, lacuna musculorum и lacuna vasorum.
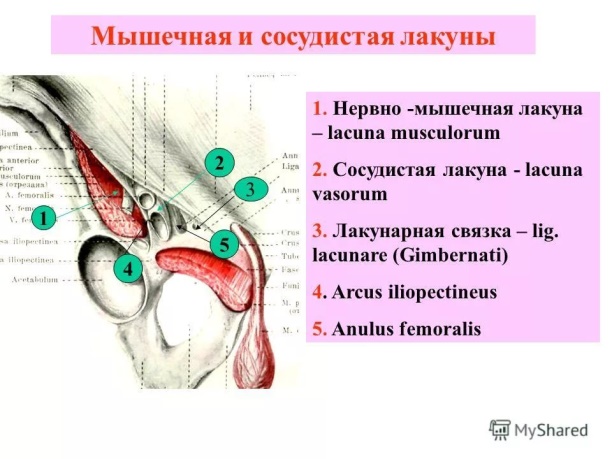 Мышечная лакуна соответствует наружным 2/3 паховой связки и отделена от сосудистой лакуны сухожильной подвздошно-гребенчатой дугой, arcus iliopectineus, идущей от паховой связки к под-вздошно-лобковому возвышению, eminentia iliopubica.
Мышечная лакуна соответствует наружным 2/3 паховой связки и отделена от сосудистой лакуны сухожильной подвздошно-гребенчатой дугой, arcus iliopectineus, идущей от паховой связки к под-вздошно-лобковому возвышению, eminentia iliopubica.
Мышечная лакуна. Стенки мышечной лакуны Стенками мышечной лакуны являются: спереди — паховая связка, сзади — гребень лобковой кости, медиально — arcus iliopectineus. Через мышечную лакуну на переднюю поверхность бедра выходят m. iliopsoas и бедренный нерв, n. femoralis (ветвь поясничного сплетения).
III. СПЛАНХНОЛОГИЯ.
Сфинктеры желудка
Привратник желудка — мышца в пилорусе, контролирующая эвакуацию желудочного содержимого в двенадцатиперстную кишку. Сфинктеры двенадцатиперстной кишки: Сфинктер привратника, Бульбодуоденальный сфинктер, Супрапапиллярный сфинктер, Препапиллярный сфинктер, Инфрапапиллярный сфинктер, Сфинктер Окснера, дуоденоеюнальный сфинктер.
Сфинктеры толстой кишки
Илеоцекальный сфинктер — сфинктер между тонкой и толстой кишками. Сфинктер Бузи (слепокишечновосходящий сфинктер) — сфинктер, расположенный на границе между слепой и восходящей ободочной кишкой. Сфинктер Гирша — утолщение мышечной оболочки восходящей ободочной кишки на границе её средней и верхней трети. Сфинктер Кеннона — Бёма — сфинктер, отделяющий проксимальную (начальную) треть поперечной ободочной кишки от центральной. Сфинктер Кеннона — сфинктер, отделяющий центральную треть поперечной ободочной кишки от дистальной (конечной). Сфинктер Балли (синоним: дистальный сфинктер нисходящей ободочной кишки) — сфинктер, расположенный на границе нисходящей ободочной и сигмовидной кишками человека. Сигмо-ректальный сфинктер (сфинктер О’Берна — Пирогова — Мутье) отделяет сигмовидную кишку от прямой.
Сфинктеры ануса: Внешний сфинктер ануса (лат. sphincter ani externus) — образованный поперечно-полосатой мускулатурой, сокращаемый произвольно (то есть управляется сознанием) сфинктер. Внутренний сфинктер ануса (лат. sphincter ani internus) — гладкомышечный, непроизвольно сокращаемый сфинктер.
Мышцы языка.
Мышцы языка образуют мышечную массу, которая фиброзной перегородкой, septum linguae , делится на две половины. Верхний край перегородки не доходит до спинки. Все мышцы связаны с костями.
Мышцы языка делят по их строению и функции на 3 группы.
1) Мышцы, начинающиеся на нижней челюсти.
М. genioglossus , подбородочноязычная, самая крупная. Начинается от spina mentalis. Нижние волокна прикрепляются к телу подъязычной кости, средние — к корню языка, а верхние загибаются вперед в его верхушку. Продолжением мышцы в толще языка являются вертикальные волокна. При сокращении язык движется вперед и уплощается.
2) Мышцы, начинающиеся на processus styloideus и малых рогах подъязычной кости.
a) М. styloglossus , шилоязычная мышца, начинается от processus styloideus и от lig. stylomandibulare, оканчивается на боковой и нижней поверхностях языка, перекрещиваясь с волокнами m. hypoglossus и m. palatoglossus. Тянут язык вверх и назад.
b) М. longitadinalis superior , верхняя продольная мышца, начинается на малых рогах подъязычной кости и надгортаннике и тянется под слизистой спинки языка по обеим сторонам от septum linguae до верхушки.
c) М. longitudinalis inferior , нижняя продольная мышца; начало — малые рога подъязычной кости; идет по нижней поверхности языка между m. genioglossus и т. hypoglossus до верхушки языка.
При их сокращении язык движется назад и укорачивается.
3) Мышцы, начинающиеся на теле и больших рогах подъязычной кости.
a) М. hypoglossus , подъязычная мышца, начинается от большого рога и ближайшей части тела подъязычной кости, вплетается в боковую часть языка. Тянет язык назад и вниз.
b) М. transversus linguae , поперечная мышца языка, расположена между продольными от septum linguae до края языка. Задняя ее часть прикрепляется к подъязычной кости. В m. transversus linguae переходит m. palatoglossus.
Преобладающее направление мышечных пучков этой группы мышц — фронтальное, вследствие чего поперечный размер языка при сокращении этих мышц уменьшается.
Все мышцы языка имеют общий источник развития — затылочные миотомы, поэтому имеют один источник иннервации — XII пару черепных нервов, n. hypoglossus.
Иннервация, кровоснабжение языка.
 Питание языка обеспечивается из a. lingualis, ветви которой образуют внутри языка сеть с петлями, вытянутыми соответственно ходу мышечных пучков.
Питание языка обеспечивается из a. lingualis, ветви которой образуют внутри языка сеть с петлями, вытянутыми соответственно ходу мышечных пучков.
Венозная кровь выносится в v. lingualis, впадающую в v. jugularis
int..
Лимфа течет от верхушки языка к Inn. submentales, от тела — к Inn. submandibularis, от корня — к Inn. retropharyngeal, а также в Inn. linguales и верхние и нижние глубокие шейные узлы. Из них имеет большое значение n. lymph. jugulodigastricus и n. Lymph. j uguloomohyoideus.
Иннервация языка: мышцы — от n. hypoglossus; слизистая — в двух передних третях от n. lingualis (из III ветви п. trigeminus) и идущей в его составе chorda tympani (n. intermedius) — вкусовые волокна к грибовидным сосочкам; в задней трети — от n. glossopharyngeus; участок корня около надгортанника — от п. vagus (n. laryngeus superior).
Топография пищевода
Шейная часть пищевода проецируется в пределах от VI шейного до II грудного позвонка. Спереди от него лежит трахея, сбоку проходят возвратные нервы и общие сонные артерии.
Синтопия грудной части пищевода различна на разных уровнях его: верхняя треть грудного отдела пищевода лежит позади и левее трахеи, спереди к ней прилежат левый возвратный нерв и левая a. carotis communis, сзади — позвоночный столб, справа — медиастинальная плевра.
В средней трети к пищеводу прилежит спереди и слева на уровне IV грудного позвонка дуга аорты, несколько ниже (V грудной позвонок) — бифуркация трахеи и левый бронх; сзади от пищевода лежит грудной проток; слева и несколько кзади к пищеводу примыкает нисходящая часть аорты, справа — правый блуждающий нерв, справа и сзади — v. azygos.
В нижней трети грудного отдела пищевода сзади и справа от него лежит аорта, кпереди — перикард и левый блуждающий нерв, справа — правый блуждающий нерв, который внизу смещается на заднюю поверхность; несколько кзади лежит v. azygos; слева — левая медиастинальная плевра.
Брюшная часть пищевода спереди и с боков покрыта брюшиной; спереди и справа к нему прилежит левая доля печени, слева — верхний полюс селезенки, у места перехода пищевода в желудок располагается группа лимфатических узлов.
Просвет пищевода неодинаков. На всем протяжении его принято различать три сужения и два расширения. Первое сужение находится па месте перехода глотки в пищевод, второе -там, где пищевод прилегает к дуге аорты, и третье — в месте прохождения через пищеводное отверстие диафрагмы. Между указанными сужениями имеются два расширения.
Строение стенки пищевода
На поперечном разрезе просвет пищевода представляется в виде поперечной щели в шейной части (вследствие давления со стороны трахеи), в грудной же части просвет имеет кругловатую или звездчатую форму.
Стенка пищевода состоит из следующих слоев: самый внутренний — слизистая оболочка, tunica mucosa, средний — tunica muscularis и наружный — соединительнотканного характера — tunica adventitia.
Tunica mucosa содержит слизистые железы, облегчающие своим секретом скольжение пищи при глотании. Кроме слизистых желез, встречаются еще в нижнем и, реже, в верхнем отделе пищевода маленькие железки, сходные по своему строению с кардиаль-ными железами желудка.
При нерастянутом состоянии слизистая собирается в продольные складки. Продольная складчатость есть функциональное приспособление пищевода, способствующее продвижению жидкостей вдоль пищевода по желобкам между складками и растяжению пищевода при прохождении плотных комков пищи. Этому содействует рыхлая tela submucosa, благодаря которой слизистая оболочка приобретает большую подвижность, а ее складки легко то возникают, то сглаживаются.
В образовании этих складок участвует и слой неисчерченных волокон самой слизистой оболочки, lamina muscularis mucosae. В подслизистой основе есть лимфатические фолликулы.
Tunica muscularis, соответственно трубчатой форме пищевода, который при выполнении своей функции проведения пищи должен расширяться и сжиматься, располагается в два слоя — наружный, продольный (расширяющий пищевод), и внутренний, циркулярный (суживающий). В верхней трети пищевода оба слоя складываются из исчерченных волокон, ниже они постепенно замещаются неисчерченными миоцитами, так что мышечные слои нижней половины пищевода состоят почти исключительно из непроизвольных мышц.
Tunica adventitia, окружающая пищевод снаружи, состоит из рыхлой соединительной ткани, с помощью которой пищевод соединяется с окружающими органами. Рыхлость этой оболочки позволяет пищеводу изменять величину своего поперечного диаметра при прохождении пищи. Pars abdomi-nalis пищевода покрыта брюшиной.
Кровоснабжение: шейная часть — rr. esophageales от a. thyreoidea inferior; грудная часть — rr. esophageales or aorta thoracica, брюшная часть — rr. esophageales от a. gastrica sinistra и a. phrenica inferior sinistra. Венозная кровь оттекает от шейной части в v. thyreoidea inferior, а затем в v. brachiocephalica; от грудной части — в v. azygos и v. hemiazygos: от брюшной части — в v. gastrica sinistra, а затем в v. portae. Лимфа оттекает от шейной части в nodi lymphatici tracheobronchiales superiores et inferiores, paratracheales и paraverlebrales: от грудной части — в nodi lymphatici tracheobronchiales inferiores и mediastinals posteriores: от брюшной части — в anulus lymphatici cardii

9 и 10 вопросы. Желудок –положение, строение, функции, кровоснабжение ,отток лимфы.
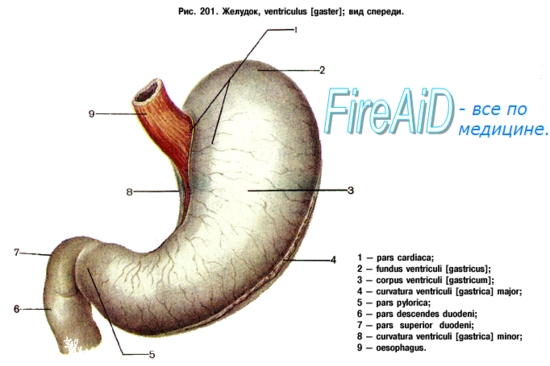
Желудок человека, gaster (ventriculus), располагается в верхней левой (5/6) и в правой (1/6) частях брюшной полости; длинная ось его идет слева сверху и сзади вправо вниз и вперед и находится почти во фронтальной плоскости. Форма и размеры желудка изменчивы и зависят от степени его наполнения, функционального состояния мускулатуры его стенок (сокращение, расслабление). Принято различать 3 формы желудка: форму рога, форму чулка и форму крючка. Левая часть желудка располагается слева под диафрагмой, а узкая правая — под печенью. Длина желудка по длинной его оси в среднем равна 21—25 см. Вместимость желудка — 3 л. Выделяемый железами желудочный сок содержит пищеварительные ферменты, соляную кислоту и другие фивиологически активные вещества, расщепляет (переваривает) белки, частично жиры, оказывает бактерицидное действие. Слизистая оболочка желудка вырабатывает антианемические вещества (факторы Касла) - сложные соединения, влияющие на кроветворение.
- малая и большая кривизна;
- кардия — часть желудка, прилежащая к пищеводу;
- пилорус (привратник) — место непосредственно перед переходом желудка в двенадцатиперстную кишку;
- дно (фундус), или свод, — часть желудка, которая располагается левее и выше кардии;
- пилорический сфинктер — мышечное образование, препятствующее забросу содержимого двенадцатиперстной кишки в желудок в норме;
- тело желудка — от дна до пилорического сфинктера. В желудке происходит всасывание некоторых продуктов (глюкозы, этилового спирта, соли, воды) и второй этап переваривания пищи.
Строение стенки желудка
Наружная серозная оболочка желудка покрывает орган практически со всех сторон.
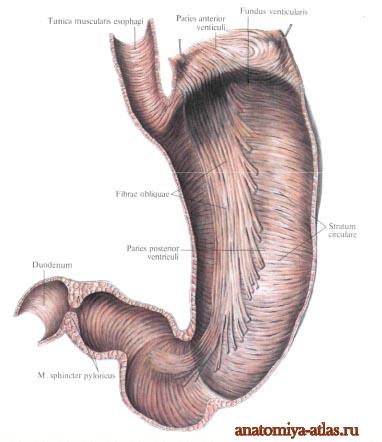
Желудок лежит интраперитонеально. Только узкие полоски стенки желудка на малой и большой кривизне не имеют брюшинного покрова. Здесь к желудку в толще его связок подходят кровеносные сосуды и нервы. Тонкая подсерозная основа отделяет серозную оболочку от мышечной. Мышечная оболочка у желудка развита хорошо и представлена тремя слоями: наружным продольным, средним круговым и внутренним слоем косых волокон.
Продольный слой, является продолжением продольного слоя мышечной оболочки пищевода. Продольные мышечные пучки располагаются преимущественно возле малой и большой кривизны желудка. На передней и задней стенках желудка этот слой представлен отдельными мышечными пучками, лучше развитыми в области привратника.
Круговой слой, развит лучше, чем продольный, в области привратниковой части желудка он утолщается, образуя вокруг выходного отверстия желудка сфинктер привратника. Третий слой мышечной оболочки, имеющийся только у желудка, составляют косые волокна. Косые волокна перекидываются через кардиальную часть желудка слева от кардиального отверстия и спускаются вниз и вправо по передней и задней стенкам органа в сторону большой кривизны, как бы поддерживая ее.
Подслизистая основа, довольно толстая, что дает возможность лежащей на ней слизистой оболочке собираться в складки. Слизистая оболочка имеет серовато-рововыи цвет и покрыта однослоиным цилиндрическим эпителием. Толщина этой оболочки колеблется от 0,5 до 2,5 мм. Нлагодаря наличию мышечной пластинки слизистой оболочки и подслизистой основы слизистая оболочка образует многочисленные складки желудка, которые имеют различное направление в равных отделах желудка. Так, вдоль малой кривизны расположены продольные складки, в области дна и тела желудка - поперечные, косые и продольные.
На месте перехода желудка в двенадцатиперстную кишку находится кольцевидная складка - заслонка пилоруса, которая при сокращении сфинктера привратника полностью разобщает полость желудка и двенадцатиперстной кишки.
Вся поверхность слизистой оболочки желудка (на складках и между ними) имеет небольшие (диаметром 1-6 мм) возвышения, получившие название желудочных полей. На поверхности этих полей находятся желудочные ямочки, представляющие собой устья многочисленных (около 35 млн) желез желудка. Последние выделяют желудочный сок (пищеварительные ферменты), предназначенные для химической обработки пищи. В соединительнотканной основе слизистой оболочки находятся артериальные, венозные и лимфатические сосуды, нервы, а также одиночные лимфоидные узелки.
Топография желудка.
Большая часть желудка располагается левее срединной плоскости тела. Проекция желудка па переднюю стенку живота занимает левую подреберную и надчревную области.
Скелетотопически вход в желудок залегает влево от позвоночного столба на уровне X или XI грудного позвонка, выход — вправо от позвоночника, на уровне XII грудного или I поясничного позвонка.
Верхний (вертикальный при крючковидной форме) отдел малой кривизны располагается вдоль левого края позвоночного столба, нижний ее отдел пересекает позвоночный столб слева направо.
Задняя стенка желудка в области дна прилегает к селезенке; на остальном протяжении она примыкает к органам, расположенным на задней стенке живота: левому надпочечнику, верхнему концу левой почки, поджелудочной железе, аорте и отходящим от нее сосудам.
Желудок смещается при дыхании и в зависимости от наполнения соседних полых органов (поперечная ободочная кишка). Наименее подвижными точками желтка являются кардиальная и привратниковая части, остальные части отличаются значительной смещаемостыо. Низшая точка (нижний полюс) большой кривизны при крючковидной форме желудка и более вертикальном его положении иногда. Достигает уровня линии между подвздошными гребнями и располагается ниже нее.
Дно желудка располагается под куполом левой половины диафрагмы. Малая кривизна и верхний участок передней стенки примыкают к висцеральной поверхности левой доли печени.
Нижнепередняя поверхность тела и привратниковой части желудка прилежит к реберной части диафрагмы и к передней брюшной стенке в области надчревья. Левый участок большой кривизны примыкает к висцеральной поверхности селезенки; на остальном протяжении (вправо) она прилежит к поперечной ободочной кишке. Если желудок имеет форму рога и занимает более поперечное положение, большая кривизна располагается на уровне линии, соединяющей концы X ребер, или на уровне пупочного кольца.
Лимфооток
От малой кривизны и прилегающих отделов кардии и тела лимфатические сосуды желудка несут лимфу в левые и правые желудочные узлы, расположенные по ходу левой и правой желудочных артерий.
От дна желудка лимфа оттекает по ходу коротких артерий желудка в селезеночные узлы. В них же попадает лимфа, идущая от большой кривизны в левые желудочно-сальниковые узлы.
Через правые желудочно-сальниковые лимфатические узлы лимфа попадает в пилорические узлы. Все перечисленные узлы являются региональными узлами первого этапа лимфооттока. Их них лимфа попадает в главные лимфатические узлы второго этапа — чревные узлы, nodi coeliaci.
В них также впадает лимфа из печеночных, селезеночных и панкреатических узлов. Из чревных узлов лимфа оттекает в аортальные и кавальные лимфатические узлы, а затем в грудной проток.
Кровоснабжение
Кровоснабжение двенадцатиперстной кишки осуществляется из a. gastroduodenalis и a. mesenterica superior.
От a. gastroduodenalis отходит a. pancreaticoduodenalis superior, которая вскоре разделяется на аа. pancreaticoduodenales superior anterior et superior posterior. A. pancreaticoduodenalis inferior anterior и a. pancreaticoduodenalis inferior posterior отходят от начального отдела a. mesenterica superior.
В кровоснабжении ампулы двенадцатиперстной кишки принимают участие ветви аа. gastroduodenalis, gastroomentalis dextra, gastrica dextra и hepatica propria. Переднюю стенку duodenum кровоснабжают две передние (верхняя и нижняя) панкреатодуоде-нальные артерии, в борозде между duodenum и pancreas образующие так называемую переднюю артериальную дугу.
Задняя стенка двенадцатиперстной кишки кровоснабжается за счет задней артериальной дуги, образованной верхней и нижней задними панкре-атодуоденальными артериями.
Вены двенадцатиперстной кишки сопровождают одноименные артерии, вливаясь в систему воротной вены
Кровоснабжение
Артерии толстой кишки являются ветвями a. mesenterica superior et a. mesenterica inferior. Кроме того, к среднему и нижнему отделам прямой кишки подходят ветви от a. iliaca interna — аа. rectales media et inferior. При этом a. rectalis inferior является ветвью a. pudenda interna. Вены толстой кишки в разных отделах ее распространяются различно, соответственно строению, функции и развитию стенки кишки. Они впадают через v. mesenterica superior и v. mesenterica inferior в v. portae. Из среднего и нижнего отделов прямой кишки отток венозной крови происходит в v. iliaca interna (в систему нижней полой вены).
Лимфооток
Отводящие лимфатические сосуды толстой кишки впадают в узлы, расположенные по питающим ее артериям (20 — 50 узлов). Эти узлы по их принадлежности к различным отделам толстой кишки делят на 3 группы:
1. Узлы слепой кишки и червеобразного отростка — nodi lymphatici ileocolici.
2. Узлы ободочной кишки — nodi lymphatici colici (dextri, medii et sinistri, а также mesenterici inferiores).
От поперечной ободочной кишки отводящие лимфатические сосуды идут к 9 группам лимфатических узлов, расположенным по стенке кишки, в брыжейке ее, в желудочно-обо-дочной связке, в большом сальнике, в области желудка, поджелудочной железы и селезенки.
3. Узлы прямой кишки, сопровождающие в виде цепочки a. rectalis superior, — nodi limphatici rectales superiores. Из кожи заднего прохода лимфа оттекает в паховые узлы.
Все отделы толстой кишки получают иннервацию из симпатической (pi. mesentericus sup. et inf., pi. rectales sup., med. et inf.) и парасимпатической систем (п. vagus; для colon sigmoideum и rectum — nn. splanchnici pelvini). Прямая кишка в связи с наличием в ее стенке не только гладкой, но и поперечно-полосатой мускулатуры (m. sphincter ani externus) иннервируется не только вегетативными нервами, но и анималь-ным нервом — n. pudendus (pars analis). Этим объясняются малая чувствительность ампулы прямой кишки и сильная болезненность анального отверстия.

Кровоснабжение
Кровоснабжение слепой кишки и червеобразного отростка осуществляется подвздошно-ободочной артерией, конечной ветвью верхней брыжеечной артерии. A. ileocolica идет в забрюшинной клетчатке до илеоцекального угла, где делится на ветви, снабжающие конечный отдел подвздошной кишки, начальную часть восходящей ободочной (восходящая ветвь), слепую кишку и червеобразный отросток. Артерия червеобразного отростка, a. appendicularis, проходит в толще его брыжейки до конца отростка. синок не имеет.
Строение желчного пузыря.
Строение желчного пузыря. Стенка желчного пузыря состоит из трех слоев (за исключением верхней внебрюшинной стенки): серозной оболочки, tunica serosa vesicae felleae, мышечной оболочки, tunica muscularis vesicae felleae, и слизистой оболочки, tunica mucosa vesicae felleae. Под брюшиной стенку пузыря покрывает тонкий рыхлый слой соединительной ткани — подсерозная основа желчного пузыря, tela subserosa vesicae felleae; на внебрюшинной поверхности она развита сильнее.
Топография желчного пузыря.
Топография желчного пузыря. Дно желчного пузыря проецируется на передней брюшной стенке в углу, образованном латеральным краем правой прямой мышцы живота и краем правой реберной дуги, что соответствует концу IX реберного хряща. Синтопически нижняя поверхность желчного пузыря прилегает к передней стенке верхней части двенадцатиперстной кишки; справа к нему примыкает правый изгиб ободочной кишки.
Желчные протоки.
Внепеченочных желчных протоков три: общий печеночный проток, ductus hepaticus communis, пузырный проток, ductus cysticus, и общий желчный проток, ductus choledochus (biliaris).
Общий печеночный проток, ductus hepaticus communis, образуется в воротах печени в результате слияния правого и левого печеночных протоков, ductus hepaticus dexter et sinister, последние же образуются из описанных выше внутрипеченочных протоков, Спустившись в составе печеночно-дуоденальной связки, общий печеночный проток соединяется с пузырным протоком, идущим от желчного пузыря; таким образом возникает общий желчный проток, ductus choledochus.
Пузырный проток, ductus cysticus, имеет длину около 3 см, диаметр его равен 3-4 мм; шейка пузыря образует с телом пузыря и с пузырным протоком два изгиба. Затем в составе печеночно-дуоденальной связки проток направляется сверху справа вниз и слегка влево и обычно под острым углом сливается с общим печеночным протоком. Мышечная оболочка пузырного протока развита слабо, хотя и содержит два слоя: продольный и круговой. На протяжении пузырного протока его слизистая оболочка образует в несколько оборотов спиральную складку, plica spiralis.
Общий желчный проток, ductus choledochus. заложен в печеночно-дуоденальной связке. Он является прямым продолжением общего печеночного протока. Длина его в среднем 7—8 см, иногда достигает 12 см. Различают четыре участка общего желчного протока:
- расположенный выше двенадцатиперстной кишки;
- находящийся позади верхней части двенадцатиперстной кишки;
- залегающий между головкой поджелудочной железы и стенкой нисходящей части кишки;
- прилегающий к головке поджелудочной железы и проходящий косо через нее к стенке двенадцатиперстной кишки.
Общий желчный проток соединяется с протоком поджелудочной железы и впадает в общую полость — печеночно-поджелудочную ампулу, ampulla hepatopancreatica, которая открывается в просвет нисходящей части двенадцатиперстной кишки на вершине ее большого сосочка, papilla duodeni major, на расстоянии 15 см от привратника желудка. Размер ампулы может достигать 5×12 мм.
Тип впадения протоков может варьировать: они могут открываться в кишку отдельными устьями или один из них может впадать в другой.
В области большого сосочка двенадцатиперстной кишки устья протоков окружены мышцей — это сфинктер печеночно-поджелудочной ампулы (сфинктер ампулы), m. sphincter ampullae hepatopancreaticae (m. sphincter ampulae). Кроме кругового и продольного слоев, здесь имеются отдельные мышечные пучки, образующие косой слой, который объединяет сфинктер ампулы со сфинктером общего желчного протока и со сфинктером протока поджелудочной железы.
Топография желчных протоков. Внепеченочные протоки заложены в печеночно-дуоденальной связке вместе с общей печеночной артерией, ее ветвями и воротной веной. У правого края связки расположен общий желчный проток, слева от него — общая печеночная артерия, а глубже этих образований и между ними — воротная вена; кроме того, между листками связки залегают лимфатические сосуды, узлы и нервы.
Деление собственной печеночном артерии на правую и левую печеночные ветви происходит на середине длины связки, причем правая печеночная ветвь, направляясь кверху, проходит под общим печеночным протоком; в месте их пересечения от правой печеночной ветви отходит желчно-пузырная артерия, a. cystica, которая направляется вправо и вверх в область угла (промежутка), образуемого слиянием пузырного протока с общим печеночным. Далее желчно-пузырная артерия проходит по стенке желчного пузыря.

Иннервация околоушных желёз
Иннервация околоушных желёз полностью автономная. Железу иннервируют постганглионарные симпатические волокна из верхнего шейного симпатического узла. Периартериальный нервные сплетения, проходящие вокруг наружной сонной артерии достигают околоушную железу. Главная их функция это сужение сосудов.
Клеточные включения прегаглионарных симпатических нервов обычно располагаются в боковых ветвях верхних грудных спинномозговых сегментов.
Преганглионарные парасимпатические волокна выходят из ствола головного мозга из нижнего слюнного ядра в языкоглоточном нерве. Слюноотделение околоушных желёз вызывается в основном языкоглоточным нервом.
Нижний этаж брюшины.
Спускаясь в полость малого таза брюшина покрывает его стенки и лежащие в нем органы. Тазовый отдел сигмовидный и начало recti покрыты брюшиной со всех сторон и имеют брыжейку.
Средний отдел rectum покрыт брюшиной мезоперитонеально, нижний – экстраперитонеально.
Между rectum и vesica urinaria у мужчин имеется excavatio rectavesicalis. При ненакопленном пузыре брюшина образует складку – plica vesicalis transversa.
У женщин между маткой и rectum имеется excavatio rectouterina, а между маткой и мочевым пузырем – excavatio vesicouterina.
У обоих полов отличается предпузырное пространство – spatium prevesicale, образованное fascia transversalis спереди и мочевым пузырем с брюшиной сзади.
При накоплении мочевого пузыря брюшина отодвигается кверху. Париетальная брюшина получает васкуляризацию и иннервацию от пристеночного сосудов и нервов, а висцеральная – от покрываемых брюшиной органов.
Средний этаж ограничен – сверху mesocolon transversum, снизу – вход в малый таз. Нижний этаж: начинается от входа в малый таз и соответствует полости малого таза.
Хрящи гортани .
1) Перстневидный хрящ , cartilage cricoidea , гиалиновый. Состоит из пластинки сзади и дуги спереди и с боков
2) Щитовидный хрящ, cartilage thyroidea , гиалиновый, состоит из двух пластинок, спереди срастающихся под углом. На верхнем краю по средней линии имеется вырезка — incisura thyroidea superior. Задний утолщенный край каждой пластинки продолжается в верхний рог, cornu superius , и нижний рог, cornu inferius .
3) Черпаловидные хрящи, cartilagines arytenoideae , имеют прямое отношение к голосовым связкам и мышцам. Напоминают пирамиды, основания которых расположены на верхнем краю lamina cricoidea, а верхушки направлены вверх. В основании находятся два отростка:
a. Передний, служит местом прикрепления голосовой связки, processus vocalis.
b. Латеральный для прикрепления мышц, processus muscularis.
4) Рожковидные хрящи, cartilagines corniculatae (на верхушках черпаловидных хрящей)
5) Клиновидные хрящи — cartilagines cuneiformes.
6) Надгортанный хрящ, epiglottis s. cartilago epiglottica, листовидной формы пластинка эластической хрящевой ткани, впереди входа в гортань. Книзу суживается, образуя стебелек надгортанника, petiolus epiglottitis Широкий конец направлен вверх. Выпукло-вогнутая дорсальная поверхность покрыта слизистой оболочкой; нижний выпуклый участок носит название lubcrculum epiglotticum. Передняя поверхность свободна от прикрепления связок лишь в верхней части.
Между хрящами гортани имеются сочленения в местах прилегания щитовидного и черпаловидных хрящей к перстневидному.
1. Между нижними рогами щитовидного хряща и перстневидным образуется парный комбинированный сустав, art. cricothyroidea, с поперечной осью вращения. Щитовидный хрящ движется вперед и назад, вследствие чего голосовая связка натягивается и расслабляется.
2. Между основанием каждого черпаловидного хряща и перстневидным имеются парные artt. cricoarytenoideae с вертикальной осью, вокруг которой черпаловидный хрящ вращается в стороны.
Полость гортани, cavitas laryngis, открывается входом в гортань, aditus laryngis. Он ограничен свободным краем надгортанника, верхушками черпаловидных хрящей, складками слизистой оболочки между надгортанником и черпаловидными хрящами. Полость гортани в среднем отделе сужена, кверху и книзу расширена. Верхний отдел полости - преддверие гортани, vestibulum laryngis, простирается от входа в гортань до plica vestibularis. Стенками преддверия являются: спереди — дорсальная поверхность надгортанника, сзади - верхние части черпаловидных хрящей и plica interaTytenoidea, с боков —membrana fibroelastica laryngis.
Артерии гортани — аа. laryngeae sup. et inf. (из aa. thyroideae sup. et inf.).
Венозный отток через сплетения в одноименные вены. Лимфоотток в nodi lymphatici cervicales profundi и в предгортанные узлы.
Иннервация — nn. laryngeus sup. et. inf. (из n. vagi) и truncus sympathicus.
Клапанный аппарат. Мышцы клапанного аппарата отвечают за положение надгортанного хряща во время дыхания и глотания. Можно сказать, что клапанный аппарат выполняет защитную функцию гортани.
 1) черпалонадгортанная мышца (m. aryepiglotticus) - суживает вход в гортань и оттягивает назад и книзу надгортанный хрящ, тем самым закрывая вход в гортань при акте глотания. Точка ее начала находится на мышечном отростке черпаловидного хряща, а место крепления — на верхушке черпаловидного хряща с противоположной стороны, откуда она направляется кпереди и вплетается в боковые края надгортанного хряща. На задней поверхности черпаловидного хряща мышцы обеих сторон перекрещиваются. Вход в гортань ограничивают черпалонадгортанные складки, образуемые мышцей и покрывающей ее слизистой оболочкой;
1) черпалонадгортанная мышца (m. aryepiglotticus) - суживает вход в гортань и оттягивает назад и книзу надгортанный хрящ, тем самым закрывая вход в гортань при акте глотания. Точка ее начала находится на мышечном отростке черпаловидного хряща, а место крепления — на верхушке черпаловидного хряща с противоположной стороны, откуда она направляется кпереди и вплетается в боковые края надгортанного хряща. На задней поверхности черпаловидного хряща мышцы обеих сторон перекрещиваются. Вход в гортань ограничивают черпалонадгортанные складки, образуемые мышцей и покрывающей ее слизистой оболочкой;
2) щитонадгортанная мышца (m. thyroepiglotticus) - поднимает надгортанный хрящ и открывает вход в гортань при актах дыхания и речи. Мышца начинается на внутренней поверхности угла щитовидного хряща и прикрепляется к передней поверхности надгортанного хряща.
 27. Гортань как голосообразующий орган. Полость гортани, голосовые связки истинные и ложные. Голосовая щель. Мышцы гортани.
27. Гортань как голосообразующий орган. Полость гортани, голосовые связки истинные и ложные. Голосовая щель. Мышцы гортани.
Гортань расположена на передней поверхности шеи на уровне V—VI шейных позвонков. Она представляет собой часть дыхательной трубки, верхний конец которой открывается в глотку и через последнюю сообщается с полостью рта и носа, а нижний конец переходит в дыхательное горло (трахею).
Полость гортани – имеет форму песочных часов. В ней различают верхний расширенный отдел- преддверие гортани, средний суженый отдел и нижний расширенный отдел - подголосовая полость. С помощью отверстия, называемого входом в гортань, преддверие сообщается с глоткой. Подголосовая полость переходит в полость трахей.
Важную в функциональном отношении часть гортани представляют черпаловидные хрящи; к ним прикрепляются голосовые связки.
Истинные голосовые связки составляют щито-черпаловидные мышцы вместе с покрывающей их слизистой оболочкой. Эти мышцы представляют собой тяжи треугольной призматической формы, лежащие горизонтально в просвете гортани и идущие от каждого черпала к щитовидному хрящу в угол соединения пластинок. Выше истинных голосовых связок в том же направлении проходят две складки слизистой оболочки — так называемые ложные голосовые связки. Истинные голосовые связки ограничивают собой голосовую щель.
Изменение положения и натяжения голосовых связок достигается смещением подвижных хрящей гортани путем сокращения определенных мышц. Приближение или удаление черпаловидных хрящей по отношению друг к другу либо повертывание каждого черпаловидного хряща вокруг вертикальной оси, что связано со смещением голосовых отростков, ведет к сужению или расширению голосовой щели.
Голосовая щель имеет при спокойном дыхании вид треугольника. При глубоком дыхании она значительно расширяется. При произнесении звука свободные края голосовых связок напрягаются и сближаются настолько, что между ними остается только узкая щель. При этом можно наблюдать колебания свободных краев голосовых связок.
Углубления между истинными и ложными голосовыми связками называются морганьевыми желудочками, слизистая их содержит много желез, увлажняющих голосовые связки.
Lig . vocale , голосовая связка, спереди прикрепляется к углу щитовидного хряща, сзади — к processus vocalis черпаловидного хряща. Медиальный край голосовой связки заострен и свободен, латерально и книзу связка непосредственно переходит в conus elasticus. Выше голосовой связки лежит парная связка преддверия, lig . vestibulare . Она ограничивает снизу преддверие гортани.
Полость гортани, cavitas laryngis , открывается входом в гортань, aditus laryngis . Он ограничен свободным краем надгортанника, верхушками черпаловидных хрящей, складками слизистой оболочки между надгортанником и черпаловидными хрящами. Полость гортани в среднем отделе сужена, кверху и книзу расширена. Верхний отдел полости - преддверие гортани, vestibulum laryngis , простирается от входа в гортань до plica vestibularis. Стенками преддверия являются: спереди — дорсальная поверхность надгортанника, сзади - верхние части черпаловидных хрящей и plica interaTytenoidea, с боков —membrana fibroelastica laryngis.
Голосовой аппарат. Мышцы голосового аппарата отвечают за степеньнатяжения голосовых связок, изменяя положение щитовидного и черпаловидных хрящей. Таким образом, голосовой аппарат обеспечивает голосообразующую функцию гортани.
1) мышцы, расслабляющие голосовые связки:
— голосовая мышца (m. vocalis) - помимо расслабления голосовых связок, принимает участие в суживании голосовой щели и располагается в толще голосовых связок, начинаясь от внутренней поверхности щитовидного хряща и прикрепляясь к голосовому отростку и черпаловидному хрящу;
— щиточерпаловидная мышца (m. thyroarytenoideus), она начинается на внутренней поверхности щитовидного хряща и прикрепляется к переднебоковой поверхности черпаловидного хряща;
2) мышцы, напрягающие голосовые связки:
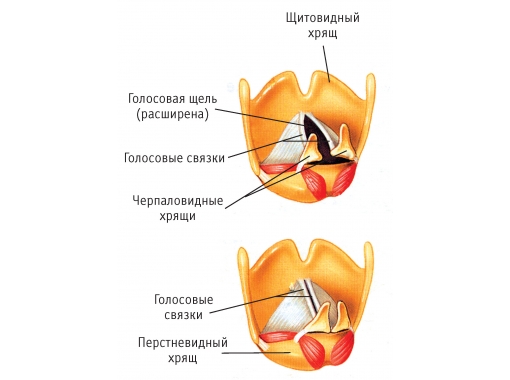 — перстнещитовидная мышца (m. crirothyroideus) - наклоняет щитовидный хрящ кпереди, отдаляя его от черпаловидного хряща. Располагается на переднебоковой поверхности гортани, начинается от дуги перстневидного хряща и прикрепляется к нижнему краю щитовидного хряща;
— перстнещитовидная мышца (m. crirothyroideus) - наклоняет щитовидный хрящ кпереди, отдаляя его от черпаловидного хряща. Располагается на переднебоковой поверхности гортани, начинается от дуги перстневидного хряща и прикрепляется к нижнему краю щитовидного хряща;
3) мышцы, суживающие голосовую щель:
— боковая перстнечерпаловидная мышца (m. cricoarytenoideus lateralis) (рис. 200) - тянет черпаловидный хрящ в сторону, сближая голосовые отростки черпаловидных хрящей. Мышца начинается на боковой поверхности перстневидного хряща, а прикрепляется к мышечному отростку черпаловидного хряща;
— поперечная черпаловидная мышца (m. arytenoideus transversus) -сближает черпаловидные хрящи, натягиваясь между их задними поверхностями;
4) мышцы, расширяющие голосовую щель:
— задняя перстнечерпаловидная мышца (m. cricoarytenoideus posterior) - вращает черпаловидный хрящ, удаляя друг от друга голосовые отростки черпаловидных хрящей. Точка начала мышцы находится на задней поверхности перстневидного хряща, а место крепления — на мышечном отростке черпаловидного хряща.
Висцеральная плевра.
Источник кровоснабжения: rr. Bronchiales aortae, rr. bronchiales art. thoracicae internae.
Венозный отток: vv. bronchiales (в vv. azygos, hemiazygos).
Лимфоотток: nodi lymphatici tracheobronchiales superiores, interiores, bronchopulmonales, mediastinals anteriores, posteriores.
Иннервация: rr. pulmonales (из tr. sympathicus), rr. bronhiales n. vagi.
Париетальная плевра .
Источник кровоснабжения: аа. intercostales posteriores (задние межреберные артерии) из аорты, aa. intercostales anteriores (передние межреберные артерии) из art. thoracica interna.
Венозный отток осуществляется в vv. intercostales posteriores (впадают задние межреберные вены) в vv. arygos, hemiazygos, v. thoracica interna.
Лимфоотток: nodi lymphatici intercostales, mediastinals anteriores, posteriores.
Иннервируется nn. intercostales, nn. phrenici.
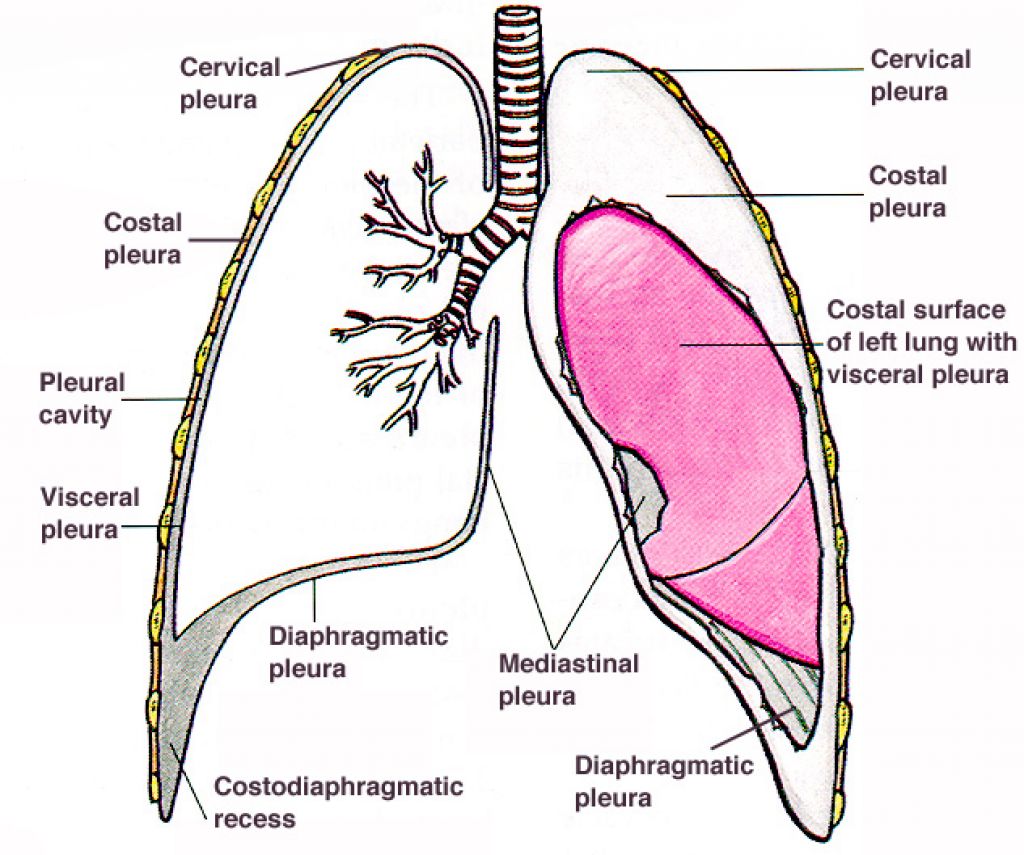
Функции.
1) Выделительная функция. Образование мочи.
2) Невыделительная функция. Поддержание постоянства внутри организма - гомеостатические функции.
a. Участие в осмо- и волюморегуляции: при увеличении содержания воды в организме - выделение почками гипотонической мочи; при уменьшении воды (дегидратация) - выделяется гиперосмотическая моча.
b. Регуляция водно-солевого обмена. Основная масса воды подвергается обратному всасыванию. В почечных канальцах происходит реабсорбция и секреция минеральных веществ.
c. Участие в регуляции всех видов обмена веществ.
d. Регуляция обмена углеводов - процессы глюконеогенеза из промежуточных продуктов белкового обмена.
e. Регуляция липидного обмена - в почках много жирных кислот, которые являются источником энергии, кроме того, некоторые жирные кислоты включаются в фосфолипиды и сохраняются для организма.
f. Инкреторная функция - синтез и выделение в кровь факторов гуморальной регуляции.
• Гормон ренин - вырабатывается клетками юкстагломерулярного аппарата (ЮГА) - в ответ на ишемию почек или снижение системного давления
• Урокиназа - активатор фибринолитической системы.
• Брадикинин - тканевой гормон - расширяет просвет сосудов и повышает их проницаемость.
• Простогландины - регулируют состояние сосудов, участвуют в поддержке кровяного давления.
• Эритропоэтины - стимулируют эритропоэз при снижении Ро 2 или количества эритроцитов.
Топография почек.
Правая почка проецируется на переднюю брюшную стенку в regiones epigastrica, umbilicalis et abdominalis lat. dext., левая — в reg. epigastrica et abdominalis lat. sin. Правая соприкасается с надпочечником; книзу часть передней поверхности прилежит к печени. Нижняя треть прилежит к flexura coli dextra; вдоль медиального края спускается нисходящая часть duoden. Нижний конец правой почки имеет серозный покров.
Близ верхнего конца левой почки часть передней поверхности соприкасается с надпочечником, ниже левая почка прилежит на протяжении верхней трети к желудку, а средней трети
— к pancreas. Латеральный край передней поверхности в верхней части прилежит к селезенке. Нижний конец передней поверхности медиально соприкасается с петлями тощей кишки, а латерально
— с flexura coli sinistra или с начальной частью нисходящей ободочной кишки.
Задней поверхностью каждая почка в верхнем отделе прилежит к диафрагме, которая отделяет её от плевры, а ниже XII ребра — к mm. psoas major et quadratus lumborum, образующими почечное ложе.
Строение.
Почка слагается из полости, sinus renalis , в которой расположены почечные чашки и верхняя часть лоханки, и из почечного вещества, прилегающего к синусу со всех сторон, за исключением ворот.
В почке различают корковое вещество, cortex renis, и мозговое вещество, medulla renis.
Корковое вещество занимает периферический слой. Мозговое вещество слагается из пирамид, pyramides renales . Широкими основаниями пирамиды обращены к поверхности органа, а верхушками — в сторону синуса. Верхушки соединяются papillae renales . Всего сосочков около 12. Каждый усеян отверстиями, foramina papillaria ; через foramina papillaria моча выделяется в чашки. Корковое вещество проникает между пирамидами; эти части его носят название columnae renales . Пирамиды имеют полосатый вид.
Полоски медуллярного вещества продолжаются и в корковое вещество, хотя заметны менее отчетливо; они составляют pars radiata коркового вещества, промежутки же между ними — pars convoluta . Pars radiata и pars convoluta объединяют под названием lobulus corticalis.
Почка содержит почечные канальцы, tubuli renales . Слепые концы их охватывают клубочки капилляров. Каждый клубочек, glomerulus , лежит в капсуле, capsula glomeruli . Glomerulus вместе с капсулой составляет почечное тельце, corpusculum renis . Почечные тельца расположены в pars convoluta коркового вещества. От почечного тельца отходит извитой каналец — tubulus renalis contdrtus , который находится в pars radiata коркового вещества. Каналец спускается в пирамиду, поворачивает обратно, делая петлю нефрона, и возвращается в корковое вещество.
Конечная часть почечного канальца — вставочный отдел, впадает в собирательную трубочку.
Почечное тельце и относящиеся к нему канальцы составляют нефрон, nephron .
Фиксирующий аппарат почки
Почки человека не являются блуждающим (как например, у жвачных), а с помощью специального аппарата крепятся к задней стене брюшной полости. В состав фиксирующего аппарата почки входят:
- Брюшинные складки — связки. Правая почка поддерживается с помощью двенадцатиперстно-почечной и печеночно-почечной связок, а левая с помощью диафрагмально-ободочной связки.
- Сосудистые почечные ножки, но они не играют особой роли в фиксации почек, так как при опущении почек могут удлиняться.
- Позадипочечная и предпочечная и фасции – с их помощью почки крепятся к диафрагме.
- Жировая капсула почки, которая вместе с фасциями выполняет как фиксационную, так и защитную функции.
- Брыжейки нисходящей и восходящей ободочных кишок.
- Почечные вместилища – воронкообразные углубления.
Положения матки
Матка как орган в значительной степени подвижна. В зависимости от состояния соседних соседних органов может занимать различное положение. В норме продольная ось матки ориентирована вдоль оси таза. При опорожненном мочевом пузыре дно матки направлено вперед- матка наклонена кпереди ( anteversio uteri ). Наклоняясь вперед, тело матки образует с шейкой угол, открытый кпереди – изгиб матки кпереди ( anteflexio uteri ). При наполненном мочевом пузыре дноматки отходит кзади и матка немного выпрямляется. Матка несколько отклонена вправо (чаще) или влево ( lateroposicio uteri). В редких случаях матка наклонена назад (retroversio uteri) или изогнута кзади (retroflexio uteri )
Связки матки. Листки брюшины образуют правую, и левую широкие связки матки. Широкая связка матки, lig. latum uteri, состоит из двух листков брюшины — переднего и заднего. Она является брыжейкой матки, mesometrium. Несколько ниже прикрепления к матке собственной связки яичника от переднебоковой поверхности матки берет начало круглая связка матки, lig. teres uteri.
В основании широких связок матки между шейкой матки и стенками таза залегают пучки фиброзных волокон и мышечных клеток, которые образуют кардинальные связки матки, ligg. cardinalia.
Сосуды и нервы матки. Кровоснабжение матки происходит за счет парной маточной артерии - ветви внутренней подвздошной артерии. Каждая маточная артерия проходит вдоль бокового края матки между листками широкой связки матки, отдавая ветви к передней и задней ее поверхностям. Возле дна матки маточная артерия делится на ветви, идущие к маточной трубе и яичнику. Венозная кровь оттекает в правое и левое маточные венозные сплетения, из которого берут начало маточные вены, а также вены, впадающие в яичниковые, внутренние подвздошные вены и венозные сплетения прямой кишки. Лимфатические сосуды от дна матки направляются к поясничным лимфатическим узлам, от тела и шейки матки — к внутренним подвздошным лимфатическим узлам, а также к крестцовым и паховым лимфатическим узлам (по ходу круглой связки матки).
Иннервация матки осуществляется из нижнего подчревного сплетения (симпатическая) и по тазовым внутренностным нервам.
IV. ЭНДОКРИННЫЕ ЖЕЛЕЗЫ.
Паращитовидная железа
Парные верхняя паращитовидная железа, glаndula рагаthyroidea superior, и нижняя паращитовидная железа, glаndula parathyroidea inferior, — это округлые тельца, расположенные на задней поверхности долей щитовидной железы. Количество этих телец в среднем 4, по две железы позади каждой из долей щитовидной железы: одна железа вверху, другая внизу. Паращитовидные (околощитовидные) железы отличаются от щитовидной железы более светлой окраской (у детей бледно-розоватые, у взрослых — желтовато-коричневые). Часто паращитовидные железы располагаются у места проникновения в ткань щитовидной железы нижних щитовидных артерий или их ветвей. От окружающих тканей околощитовидные железы отделяются собственной фиброзной капсулой, от которой внутрь желез проникают соединительнотканные прослойки. Последние содержат большое количество кровеносных сосудов и подразделяют околощитовидные железы на группы эпителиальных клеток. Гормон околощитовидных желез паратиреокрин (паратгормон) участвует в регуляции фосфорно-кальциевого обмена. Кровоснабжение и иннервация. Кровоснабжение паращитовидных желез осуществляется ветвями верхних и нижних щитовидных артерий, а также пищеводными и трахеальными ветвями. Венозная кровь оттекает по одноименным венам. Иннервация околощитовидных желез аналогична иннервации щитовидной желез.
Тимус, thymus является центральным органом иммуногенеза. В тимусе стволовые клетки превращаются в Т-лимфоциты, В дальнейшем Т-лимфоциты поступают в кровь и лимфу, покидают тимус и заселяют тимусзависимые зоны периферических органов иммуногенеза. Тимус секретирует также вещества под названием «тимический (гуморальный) фактор». Эти вещества влияют на функции Т-лимфоцитов. Тимус состоит из двух асимметричных по величине долей: правой доли, lobus dexter, и левой доли, lobus sinister.
Топография. Располагается тимус в передней части верхнего средостения, между правой и левой медиастинальной плеврой. Верхняя часть тимуса лежит позади гру-дино-подъязычных и грудино-щитовидных мышц. Передняя поверхность тимуса прилежит к задней поверхности рукоятки и тела грудины (до уровня IV реберного хряща). Строение. Тимус имеет нежную тонкую соединительнотканную капсулу, capsula ihymi, от которой внутрь органа, в его корковое вещество, отходят междольковые перегородки, septa coriicales, разделяющие вещество тимуса на дольки, lobuli Ihymi. Паренхима тимуса состоит из более темного коркового вещества, cortex thymi, и более светлого мозгового вещества, medulla thymi, занимающего центральную часть долек. В мозговом веществе имеются тельца тимуса, corpuscula thymici (тельца Гассаля).
Кровоснабжение и иннервация тимуса. К тимусу от внутренней грудной артерии, дуги аорты и плечеголовного ствола отходят rr. thymici. В междольковых перегородках они делятся на более мелкие ветви, которые проникают внутрь долек, где разветвляются до капилляров. Вены тимуса впадают в плечеголов-ные вены, а также во внутренние грудные вены. Лимфатические капилляры тимуса образуют в паренхиме органа сети, из которых формируются лимфатические сосуды, впадающие в передние сре-достенные и трахеобронхиальные лимфатические узлы. Нервы тимуса являются ветвями правого и левого блуждающих нервов, а также происходят из шейно-грудного (звездчатого) и верхнего грудного узлов симпатического ствола.
Проводящая система

Перикард, pericardium представляет собой мешок, в котором расположено сердце. Он имеет форму косо срезанного конуса с нижним основанием, расположенным на диафрагме, и вершиной, доходящей почти до уровня угла грудины. В ширину перикард распространяется больше в левую сторону.
В перикарде различают переднюю, грудино-реберную, часть; задненижнюю, диафрагмальную, часть и две боковые — правую и левую — средостенные части.
Грудино-реберная часть перикарда обращена к передней грудной стенке, от которой отделяется легкими и плеврой, за исключением участка перикарда, прилежащего к телу грудины, хрящам V — VI ребер и межреберьям и к левому участку мечевидного отростка.
Боковые участки грудино-реберной части перикарда прикрыты правым и левым листками медиастинальной плевры, передние края которой ограничивают два треугольника.
В области верхнего треугольника грудино-реберная часть перикарда отделена от грудины рыхлой соединительной и жировой тканью, в которой у детей заложена вилочковая железа, thymus (см. «Эндокринные железы»). Уплотненная часть этой клетчатки образует так называемую верхнюю грудино-перикардиальную связку, lig. sternopericardiacum superius, которая фиксирует переднюю стенку перикарда к задней поверхности рукоятки грудины.
В области нижнего треугольника перикард также отделен от грудины рыхлой клетчаткой, в которой выделяют уплотненную часть — нижнюю грудино-перикардиальную связку, lig. sternopericardiacum inferiuts: она фиксирует к задней поверхности тела грудины нижний участок перикарда.
В диафрагмальной части перикардии различают верхний отдел, участвующий в образовании передней границы заднего средостения, и нижний отдел, покрывающий диафрагму.
Верхний отдел прилегает к пищеводу, грудной аорте и непарной вене, от которых эта часть перикарда отделяется слоем рыхлой соединительной ткани и тонким фасциальным листком.
Нижний отдел диафрагмальной части перикарда, являющийся его основанием, плотно срастается с сухожильным центром диафрагмы; незначительно распространяясь на переднелевые участки ее мышечной части, он соединен с ними рыхлой клетчаткой.
Правая и левая средостенные части перикарда прилегают к медиастинальной плевре; последняя соединена с перикардом посредством рыхлой соединительной ткани и может быть тщательным препарированием отделена. В толще этой рыхлой клетчатки, соединяющей медиастинальную плевру с перикардом, проходят диафрагмальный нерв, n. phrenicus, и сопровождающие его перикардиально-диафрагмальные сосуды, vasa pericardiacophrenica.
Перикард состоит из двух частей: внутренней серозной — серозный перикард, pericardium serosum, и наружной фиброзной — фиброзный перикард, pericardium fibrosum.
Серозный перикард состоит из двух как бы вложенных один в другой серозных мешков — наружного, свободно окружающего сердце, — серозный мешок собственно перикарда, и внутреннего — эпикарда, плотно сращенного с миокардом. Серозный покров перикарда является париетальной пластинкой, lamina parietalis, серозного перикарда, а серозный покров сердца — висцеральной пластинкой (эпикард), lamina visceralis (epicardium), серозного перикарда.
Фиброзный перикард, который особенно выражен на передней стенке перикарда, фиксируется к диафрагме, стенкам крупных сосудов и через связки — к внутренней поверхности грудины.
Эпикард переходит в перикард на основании сердца, в области впадения крупных сосудов, полых и легочных вен и выхода аорты и легочного ствола . Между эпикардом и перикардом имеется щелевидное пространство — перикардиальная полость, cavitas pericardialis. В полости содержится небольшое количество жидкости, которая смачивает серозные поверхности перикарда, обусловливая во время сердечных сокращений скольжение одной серозной пластинки по другой.
На месте перехода эпикарда в париетальную пластинку серозного перикарда образуется несколько различных по форме и величине пазух. Наиболее крупными из них являются поперечная и косая пазухи перикарда.
Поперечная пазуха перикарда, sinus transversus pericardii, ограничена сверху перикардом, сзади — верхней полой веной и передней поверхностью предсердий, спереди — аортой и легочным стволом; справа и слева поперечная пазуха открыта.
Косая пазуха перикарда, sinus obliquus pericardii, расположена снизу и позади сердца. Она ограничена спереди покрытой эпикардом задней поверхностью левого предсердия, сзади — задней, средостенной, частью перикарда, справа — нижней полой веной, слева — легочными венами, покрытыми также эпикардом. В верхнем слепом кармане этой пазухи располагается большое количество нервных узлов и стволов сердечного сплетения
Между эпикардом, покрывающим начальную часть аорты (до уровня отхождения от нее плечеголовного ствола), и продолжающейся от него париетальной пластинкой серозного перикарда образуется небольшое выпячивание. На легочном стволе переход эпикарда в указанную париетальную пластинку происходит на уровне артериальной связки, lig. arteriosum (иногда ниже). На верхней полой вене этот переход осуществляется ниже места впадения в нее непарной вены, v. azygos. На легочных венах место перехода почти достигает ворот легких. На нижней полой вене переход эпикарда в париетальную пластинку серозного перикарда располагается близко от ее устья.
На заднебоковой стенке левого предсердия, между левой верхней легочной веной и основанием левого предсердия, проходит слева направо складка перикарда, так называемая складка верхней левой полой вены, plica venae cavae sinistrae (существует в эмбриональном периоде), в толще которой залегают косая вена левого предсердия, v. obliqua atrii sinistri, и нервное сплетение (см. «Нервы сердца», т. IV).
Иннервация: nn. phrenici, vagi и ветви trunci sympathici.
Кровоснабжение: ветви а. thoracica interna — rr. pericardia-cophrenici и ветви аа. phrenicae superiores.
Общая сонная артерия.
Общая сонная артерия, a. carotis communis (саro — погружаю в сон), развивается из вентральной аорты на протяжении от 3-й до 4-й аортальных дуг; справа отходит от truncus brachiocephalicus, слева — самостоятельно от дуги аорты. Общие сонные артерии направляются вверх по сторонам трахеи и пищевода. Правая общая сонная артерия короче левой, так как последняя состоит из двух отделов: грудного (от дуги аорты до левого грудино-ключичного сочленения) и шейного, правая же только из шейного. A carotis communis проходит в trigonum caroticum и на уровне верхнего края щитовидного хряща или тела подъязычной кости делится на свои конечные a. carotis externa et a. carotis interna (бифуркация). Общую сонную артерию прижимают для остановки кровотечения к tuberculum caroticum VI шейного позвонка на уровне нижнего края перстневидного хряща. Иногда наружная и внутренняя сонные артерии отходят не общим стволом, а самостоятельно из аорты, что отражает характер их развития. От ствола a. carotis communis на всем протяжении отходят мелкие ветви для окружающих сосудов и нервов — vasa vasorum и vasa nervorum, которые могут играть роль в развитии коллатерального кровообращения на шее.
Наружная сонная артерия, a. carotis externa, снабжает кровью наружные части головы и шеи, почему и получила название наружной в отличие от внутренней сонной артерии, проникающей в полость черепа. От места своего начала наружная сонная артерия поднимается кверху, проходит кнутри от заднего брюшка m. digastrici и m. stylohyoideus, прободает околоушную железу и позади шейки мыщелкового отростка нижней челюсти разделяется на свои конечные ветви.
Ветви наружной сонной артерии в большей своей части являются остатками артериальных дуг и питают органы, возникающие из жаберных дуг. Они идут (числом 9) как бы по радиусам круга, соответствующего голове, и могут быть разделены на три группы по три артерии в каждой — переднюю, среднюю и заднюю группы, или тройки.
Передняя группа обусловлена развитием и расположением органов, снабжаемых артериями этой группы и являющихся производными жаберных дуг, а именно: щитовидной железы и гортани — a. thyroidea superior, языка — a. lingualis и лица — a. facialis.
1. A. thyroidea superior, верхняя артерия щитовидной железы, отходит от наружной сонной артерии тотчас выше ее начала, направляется вниз и вперед к щитовидной железе, где анастомозирует с другими щитовидными артериями.
По пути отдает a. laryngea superior, которая вместе с n. laryngeus superior прободает lig. thyrohyoideum и снабжает ветвями мышцы, связки и слизистую оболочку гортани.
2. A. lingualis, язычная артерия, отходит на уровне больших рогов подъязычной кости, идет вверх через треугольник Пирогова, покрытая m. hyoglossus, и направляется к языку. До вступления в него отдает ветви к подъязычной кости, небным миндалинам и подъязычной железе. Войдя в язык, ствол язычной артерии продолжается до кончика языка под названием a. profunda linguae, которая по дороге отдает множественные ветви к спинке языка, rr. dorsales linguae.
3. A. facialis, лицевая артерия, отходит несколько выше предыдущей на уровне угла нижней челюсти, проходит кнутри от заднего брюшка m. digastricus и достигает переднего края m. masseter, где она перегибается через край челюсти на лицо. Здесь, впереди m. masseter, она может быть прижата к нижней челюсти. Далее она направляется к медиальному углу глаза, где конечной ветвью (a. angularis) анастомозирует с a. dorsalis nasi (ветвь a. ophthalmica из системы внутренней сонной артерии). До перегиба через нижнюю челюсть отдает ветви к близлежащим образованиям: к глотке и мягкому нёбу, к нёбным миндалинам, к поднижнечелюстной железе и диафрагме рта, к слюнным железам; после перегиба — к верхней и к нижней губам.
Задняя группа ветвей наружной сонной артерии : затылочная артерия, задняя ушная артерия, грудинно-ключично-сосцевидная артерия.
1. A. occipitalis, затылочная артерия, ложится в бороздку на processus mastoideus, появляясь под кожей в области затылка, разветвляется до темени. На своем пути a. occipitalis дает ряд небольших ветвей: к окружающим мышцам, к ушной раковине, к твердой оболочке мозга в области задней черепной ямки.
Задняя группа ветвей наружной сонной артерии : затылочная артерия, задняя ушная артерия, грудинно-ключично-сосцевидная артерия.
1. A. occipitalis, затылочная артерия, ложится в бороздку на processus mastoideus, появляясь под кожей в области затылка, разветвляется до темени. На своем пути a. occipitalis дает ряд небольших ветвей: к окружающим мышцам, к ушной раковине, к твердой оболочке мозга в области задней черепной ямки.
Средняя группа ветвей наружной сонной артерии : восходящая глоточная артерия, поверхностная височная артерия, верхнечелюстная артерия.
1. A. pharyngea ascendens, восходящая глоточная артерия, направляется кверху по стенке глотки, снабжая ее, мягкое нёбо, нёбную миндалину, слуховую трубу, барабанную полость и твердую оболочку головного мозга.
2. A. temporalis superficialis, поверхностная височная артерия, одна из двух конечных ветвей наружной сонной артерии, идет как продолжение ствола a. carotis externa впереди наружного слухового прохода на висок, располагаясь под кожей на фасции височной мышцы. Здесь артерия может быть прижата к височной кости. Ее конечные ветви, ramus frontalis и ramus parietalis, разветвляются в области темени и виска. По пути она дает ветви к околоушной железе, к латеральной поверхности ушной раковины и к наружному слуховому проходу; часть ветвей идет к задней области лица, к наружному углу глаза, к m. orbicularis oculi и скуловой кости. A. temporalis superficialis снабжает также m. temporalis.
3. A. maxillaris, верхнечелюстная артерия, представляет собой другую конечную ветвь наружной сонной артерии. Ее короткий ствол подразделяют для облегчения изучения ветвей на три отдела: первый огибает шейку челюсти, второй проходит в fossa infratemporalis пo поверхности m. pterygofdeus lateralis, третий проникает в fossa pterygopalatina.
2. A. temporalis superficialis, поверхностная височная артерия, одна из двух конечных ветвей наружной сонной артерии, идет как продолжение ствола a. carotis externa впереди наружного слухового прохода на висок, располагаясь под кожей на фасции височной мышцы. Здесь артерия может быть прижата к височной кости. Ее конечные ветви, ramus frontalis и ramus parietalis, разветвляются в области темени и виска. По пути она дает ветви к околоушной железе, к латеральной поверхности ушной раковины и к наружному слуховому проходу; часть ветвей идет к задней области лица, к наружному углу глаза, к m. orbicularis oculi и скуловой кости. A. temporalis superficialis снабжает также m. temporalis.
3. A. maxillaris, верхнечелюстная артерия, представляет собой другую конечную ветвь наружной сонной артерии. Ее короткий ствол подразделяют для облегчения изучения ветвей на три отдела: первый огибает шейку челюсти, второй проходит в fossa infratemporalis пo поверхности m. pterygofdeus lateralis, третий проникает в fossa pterygopalatina.
Ветви второго отдела верхнечелюстной артерии идут ко всем жевательным и щечному мускулам, получая соответствующие мышцам названия, а также к слизистой оболочке sinus maxillaris и верхним коренным зубам — аа. alveolares superiores posteriores, задние верхние альвеолярные артерии.
Ветви третьего отдела верхнечелюстной артерии:
1) a. infraorbital, подглазничная артерия, входит через fissura orbitalis inferior в глазницу, затем через canalis infraorbitalis выходит на переднюю поверхность верхней челюсти и посылает ветви к нижнему веку, к слезному мешку и вниз к верхней губе и к щеке.
Здесь она анастомозирует с ветвями лицевой артерии, так что при затруднении кровотока в стволе a. maxillaris кровь в ее бассейн может поступать через a. facialis.
Еще в глазнице a. infraorbitalis дает ветви к мышцам глазного яблока; проходя в подглазничном канале, снабжает веточками клык и резцы {аа. alveolares superiores anteriores) и слизистую sinus maxillaris;
2) ветви к нёбу, глотке и слуховой трубе, часть из которых спускается вниз в canalis palatinus major, выходит через foramina palatina majus et minores и разветвляется в твердом и мягком нёбе;
3) a. sphenopalatina, клиновидно-нёбная артерия, проникает через одноименное отверстие в носовую полость, давая ветви к латеральной стенке ее и к перегородке; передняя часть полости носа получает кровь через аа. ethmoidales anterior et posterior (от a. ophthalmica).
Артерии предплечья и кисти. Образование поверхностной глубоких ладонных дуг.
Локтевая артерия, a. ulnaris, представляет одну из двух конечных ветвей (более крупную) плечевой артерии. От места начала в локтевой ямке (против шейки лучевой кости) она подходит под m. pronator teres, до средней трети предплечья идет косо, отклоняясь в локтевую сторону. В нижних двух третях она идет параллельно локтевой кости сначала в промежутке между m. flexor digitorum superficialis и т. flexor carpi ulnaris, в нижней же трети благодаря переходу мышц в сухожилия ее положение становится более поверхностным (sulcus ulnaris). У лучевой стороны гороховидной кости локтевая артерия проходит в canalis carpi ulnaris (spatium interaponeuroticum) и, перейдя на ладонь, входит в состав arcus palmaris superficialis.
Ветви локтевой артерии:
1. A . recurrens ulnaris, возвратная локтевая артерия, дает две ветви — rami anterior et posterior, которые проходят спереди и сзади медиального надмыщелка, анастомозируя с аа. collaterals ulnares superior et inferior. Благодаря этим анастомозам, а также указанным выше анастомозам между ветвями a. profunda brachii и a. radialis в окружности локтевого сустава получается артериальная сеть — rete articulare cubiti.
2. A . interossea communis, общая межкостная артерия, идет к межкостной перепонке, у проксимального края которой делится на две ветви: a) a. interossea anterior по передней поверхности межкостной перепонки достигает m. pronator quadratus, прободает перепонку и уходит на тыл, где оканчивается в rete carpi dorsale. В начале своего пути a. interossea anterior отдает a. mediana (направляется к ладони вместе с п. medianus), аа. diaphyseos radii et ulnae — к костям предплечья и rami musculares — к окружающим мышцам; б) a. interossea posterior прохрдит через верхнее отверстие межкостной перепонки на тыльную сторону, отдает a. interossea recurrens, ложится между поверхностным и глубоким слоями разгибателей и в области запястья анастомозирует с a. interossea anterior.
3. Ramus carpeus palmaris, ладонная запястная ветвь, идет навстречу одноименной ветви лучевой артерии, с которой анастомозирует.
4. Ramus carpeus dorsalis, тыльная запястная ветвь, отходит около гороховидной кости, направляется под m. flexor carpi ulnaris на тыльную сторону навстречу одноименной ветви a. radialis.
5. Ramus palmaris profundus, глубокая ладонная ветвь, проникает под сухожилия и нервы ладони и вместе с a. radialis (см. выше) участвует в образовании глубокой ладонной дуги.
Лучевая артерия, a. radialis, по направлению является продолжением плечевой артерии. Она идет медиально от m. brachioradialis, сначала прикрытая им, а далее в sulcus radialis; в нижней трети предплечья, где мышцы переходят в сухожилия, лучевая артерия покрыта с поверхности лишь фасцией и кожей, почему и служит ввиду легкой доступности для исследования пульса. Дойдя до верхушки шиловидного отростка лучевой кости, a. radialis переходит на тыл, огибая латеральный край запястья и ложась в так называемой табакерке, откуда выходит на ладонь в первом межкостном промежутке между основаниями I и II пястных костей. На ладони лучевая артерия вместе с глубокой ветвью a. ulnaris образует arcus palmaris profundus — глубокую ладонную дугу.
Ветви лучевой артерии:
1. A . recurrens radialis, возвратная лучевая артерия, начинается в локтевой ямке, идет в проксимальном направлении к передней поверхности латерального надмыщелка, где анастомозирует с указанной выше a. collateralis radialis из a. produnda brachii.
2. Rami musculares — к окружающим мышцам.
3. Ramus carpeus palmaris, ладонная запястная ветвь, начинается в нижней части предплечья и идет в локтевую сторону навстречу подобной ветви от a. ulnaris. Из анастомоза с ramus carpeus palmaris a. ulnaris на ладонной поверхности запястья образуется rete carpi palmare.
4. Ramus palmaris superficialis, поверхностная ладонная ветвь, проходит поверх thenar или прободает его поверхностные слои и, соединившись с концом локтевой артерии, входит в arcus palmaris superficialis.
5. Ramus carpeus dorsalis, тыльная запястная ветвь, отходит в области «табакерки» и с одноименной ветвью a. ulnaris образует на тыле запястья сеть, rete carpi dorsale, которая принимает также веточки от межкостных артерий (аа. interosseae anterior et posterior).
6. A . metacarpea dorsalis prima, первая тыльная пястная артерия, идет на тыле кисти к лучевой стороне указательного пальца и к обеим сторонам большого пальца.
7. A . princeps pollicis, первая артерия большого пальца, отходит от лучевой, как только последняя проникает через первый межкостный промежуток на ладонь, идет по ладонной поверхности I пястной кости и делится на ветви, аа. digitalis palmares, к обеим сторонам большого пальца и к лучевой стороне указательного пальца.
В области запястья имеются две сети: одна ладонная, rete carpi palmare, другая тыльная, rete carpi dorsale.
Rete carpi palmare образуется из соединения ладонных запястных ветвей лучевой и локтевой артерий (см. выше) и веточек от передней межкостной. Ладонная сеть запястья располагается на связочном аппарате запястья под сухожилиями сгибателей; веточки ее питают связки и articulationes mediocarpea et radiocarpea.
Rete carpi dorsale образуется из соединения тыльных запястных ветвей лучевой и локтевой артерий и веточек от межкостных; расположена под сухожилиями разгибателей и дает ветви: а) к ближайшим суставам {гг. аг-ticuldres), б) во второй, третий и четвертый межкостные промежутки {аа. те-tacarpeae dor sales); у основания пальцев каждая из них делится на ветви к пальцам {аа. digitales dorsdles).
Пристеночные ветви
1. Верхние диафрагмальные артерии, аа. phrenicae superiores, всего две, отходят от передней стенки нижней части аорты и направляются к верхней поверхности поясничной части диафрагмы, анастомозируя в ее толще с ветвями нижних диафрагмальных артерий от брюшной части аорты.
2. Задние межреберные артерии (III—XI), аа. intercostales posteriores, — это довольно мощные сосуды, всего 10 пар, отходят от задней поверхности грудной части аорты на всем ее протяжении. Девять из них залегают в межреберных промежутках, от третьего до одиннадцатого включительно, а самые нижние идут под XII ребрами и называются подреберными артериями, аа. subcostales.
Правые задние межреберные артерии несколько длиннее левых, так как грудная часть аорты располагается на левой поверхности позвоночного столба.
Каждая задняя межреберная артерия по своему ходу отдает спинную ветвь, r. dorsalis, а сама направляется немного вверх и идет по внутренней поверхности наружной межреберной мышцы; покрыта только грудной фасцией и париетальной плеврой. Проходит в борозде вышележащего ребра.
В области углов ребер от задней межреберной артерии отходит довольно мощная коллатеральная ветвь, r. collateralis. Она направляется книзу и кпереди, идет вдоль верхнего края нижележащего ребра, проходя между наружной и внутренней межреберными мышцами и кровоснабжая их нижние отделы.
Начиная от углов ребер, a. intercostalis posterior и r. collateralis идут по межреберью между наружной и внутренней межреберными мышцами и анастомозируют с rr. intercostales anteriores a. thoracicae internae (от a. subclavia), а первая межреберная артерия анастомозирует с a. intercostalis suprema. Концевые ветви межреберных артерий, от 7-й до 12-й, пересекают край реберной дуги и выходят между слоями широких мышц живота, кровоснабжая их и прямые мышцы живота. Они анастомозируют с ветвями верхней и нижней надчревных артерий, аа. epigastricae superior et inferior.
Задняя межреберная артерия дает латеральную кожную ветвь, r. cutaneus lateralis, которая прободает межреберные или широкие мышцы живота и выходит в подкожный слой, а также ветви молочной железы, rr. mammarii, которые отходят от 4-й, 5-й и 6-й межреберных артерий.
От начального участка задней межреберной артерии отходит спинная ветвь, r. dorsalis, которая направляется под шейкой ребра, между его связками, на заднюю (спинную) поверхность туловища; через межпозвоночное отверстие к спинному мозгу подходит спинномозговая ветвь, r. spinalis, которая в позвоночном канале анастомозирует с лежащими выше и ниже одноименными сосудами и с одноименной ветвью противоположной стороны, образуя вокруг спинного мозга артериальное кольцо. Она кровоснабжает также оболочки спинного мозга и позвонки.
Концевые стволы задних ветвей идут далее кзади, отдавая мышечные ветви. Потом каждый из концевых стволов делится на две ветви — медиальную и латеральную. Медиальная кожная ветвь, r. cutaneus medialis, кровоснабжает кожу в области остистых отростков и на своем пути дает ряд мелких веточек к длиннейшей и полуостистой мышцам. Латеральная кожная ветвь, r. cutaneus lateralis, кровоснабжает кожу боковых отделов спины, а также отдает веточки к подвздошно-реберной мышце.
Внутренностные ветви
1. Бронхиальные ветви, rr. bronchiales, всего две, реже 3 — 4, отходят от передней стенки начальной части грудной аорты, вступают в ворота легких и разветвляются вместе с бронхами.
Концевые веточки бронхиальных ветвей направляются к бронхолегочным лимфатическим узлам, перикарду, плевре и пищеводу.
2. Пищеводные ветви, rr. esophageales, всего 3 — 6, направляются к участку пищевода, где он контактирует с аортой, и разветвляются здесь на восходящие и нисходящие ветви. В нижних отделах пищеводные ветви анастомозируют с левой желудочной артерией, a. gastrica sinistra, а в верхних — с нижней щитовидной артерией, a. thyroidea inferior.
3. Медиастинальные ветви, rr. mediastinales,— многочисленные мелкие ветви, которые начинаются от передней и боковой стенок аорты; кровоснабжают соединительную ткань и лимфатические узлы средостения.
4. Перикардиальные ветви, rr. pericardiaci,— мелкие сосуды, число которых варьирует, направляются к задней поверхности перикарда.
1.
22. Нижняя полая вена: образование, ход, притоки. Кава-кавальные анастомозы.
Нижняя полая вена начинается забрюшинно на уровне IV—V поясничных позвонков из слияния двух общих подвздошных вен. Это место прикрыто правой общей подвздошной артерией. Далее от места своего начала нижняя полая вена поднимается вверх, спереди и справа от позвоночника по направлению к печени и собственному отверстию в диафрагме.
Синтопия нижней полой вены
Кпереди от нижней полой вены находятся париетальная брюшина правого брыжеечного синуса, корень брыжейки тонкой кишки с проходящими в нем верхними брыжеечными сосудами, горизонтальная (нижняя) часть двенадцатиперстной кишки, головка поджелудочной железы, воротная вена, задненижняя поверхность печени. Нижнюю полую вену у ее начала пересекает спереди a. iliaca communis dextra, а выше — a. testicularis dextra (a. ovarica).
Слева от нижней полой вены почти на всем протяжении лежит аорта.
Справа нижняя полая вена примыкает к поясничной мышце, правому мочеточнику, медиальным краям правой почки и правого надпочечника. Выше вена лежит в вырезке заднего края печени, паренхима которой окружает вену с трех сторон. Далее нижняя полая вена вступает в грудную полость через foramen venae cavae в диафрагме.
Позади нижней полой вены проходят правая почечная артерия и правые поясничные артерии. Сзади и справа находится поясничный отдел правого симпатического ствола.
В нижнюю полую вену забрюшинно впадают следующие висцеральные и париетальные вены.
Париетальные вены нижней полой вены:
1. Поясничные вены, vv. lumbales, по четыре с каждой стороны.
2. Нижняя диафрагмальная вена, v. phrenica inferior, парная, впадает в нижнюю полую вену над печенью.
Висцеральные вены нижней полой вены:
1. Правая яичковая (яичниковая) вена, v. testicularis dextra (ovarica), впадает непосредственно в нижнюю полую вену, левая — в левую почечную вену.
2. Почечные вены, vv. renales, впадают в нижнюю полую вену почти под прямым углом на уровне межпозвоночного хряща I и II поясничных позвонков. Левая вена впадает обычно несколько выше правой.
3. Надпочечниковые вены, vv. suprarenales (vv. centrales), парные. Непосредственно в нижнюю полую вену впадает правая над-почечниковая вена, а левая — в левую почечную вену.
4. Печеночные вены, vv. hepaticae, впадают в нижнюю полую вену по выходе из паренхимы печени, на протяжении заднего края печени, почти у отверстия нижней полой вены в диафрагме.
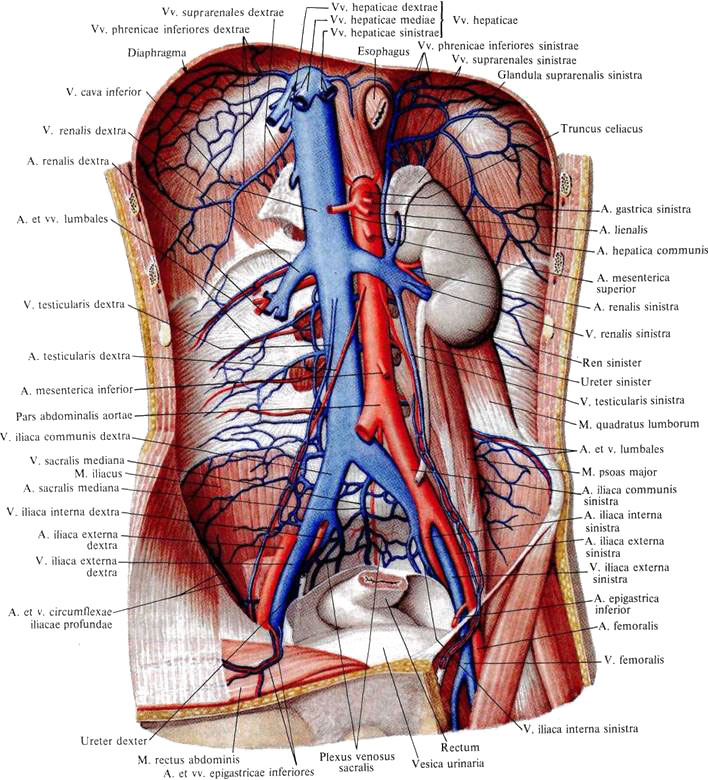 В забрюшинном пространстве располагаются также вены, не впадающие в нижнюю полую вену. Это непарная вена, v. azygos, и полунепарная вена, v. hemiazygos. Они начинаются от восходящих поясничных вен, w. lumbales ascendens, и поднимаются по перед-небоковым поверхностям тел поясничных позвонков, проникая через диафрагму в грудную полость. При этом v. azygos проходит латерально от правой ножки диафрагмы, a v. hemiazygos — слева от левой ножки.
В забрюшинном пространстве располагаются также вены, не впадающие в нижнюю полую вену. Это непарная вена, v. azygos, и полунепарная вена, v. hemiazygos. Они начинаются от восходящих поясничных вен, w. lumbales ascendens, и поднимаются по перед-небоковым поверхностям тел поясничных позвонков, проникая через диафрагму в грудную полость. При этом v. azygos проходит латерально от правой ножки диафрагмы, a v. hemiazygos — слева от левой ножки.
Восходящие поясничные вены образуются по сторонам от позвоночника из вертикальных венозных анастомозов поясничных вен между собой. Внизу они анастомозируют с подвздошно-пояс-ничными или общими подвздошными венами.
Таким образом, вены, входящие в систему непарной и полунепарной вен, являются каво-кавальными анастомозами, так как непарная вена впадает в верхнюю полую вену, а ее истоки — в нижнюю полую вену.
Рефлекторная дуга.
В нервной цепочке различным нейронам присущи разные функции. В связи с этим выделяют три основных типа нейронов по их морфофункциональной характеристике.
1 .Чувствительные, рецепторные, или афферентные (приносящие), нейроны. Тела этих нервных клеток лежат всегда вне головного или спинного мозга — в узлах (ганглиях) периферической нервной системы. Один из отростков, отходящий от тела нервной клетки, следует на периферию к тому или иному органу и заканчивается там тем или иным чувствительным окончанием — рецептором. Рецепторы способны трансформировать энергию внешнего воздействия (раздражения) в нервный импульс. Второй отросток направляется в ЦНС, спинной мозг или в стволовую часть головного мозга в составе задних корешков спинномозговых нервов или соответствующих черепных нервов.
2. Замыкательный, вставочный, ассоциативный, или кондукторный, нейрон. Этот нейрон осуществляет передачу возбуждения с афферентного (чувствительного) нейрона на эфферентные. Суть процесса заключается в передаче полученного афферентным нейроном сигнала эфферентному нейрону для исполнения в виде ответной реакции. И.П.Павлов определил это действие как «явление нервного замыкания». Замыкательные (вставочные) нейроны лежат в пределах ЦНС.
3. Эффекторный, эфферентный (двигательный, или секреторный) нейрон. Тела этих нейронов находятся в ЦНС (или на периферии — в симпатических, парасимпатических узлах вегетативной части нервной системы). Аксоны (нейриты) этих клеток продолжаются в виде нервных волокон к рабочим органам (произвольным — скелетным и непроизвольным — гладким мышцам, железам), клеткам и различным тканям.
Нервные волокна представляют собой отростки нервных клеток, среди которых выделяют дендриты и аксоны. Одними из важнейших функций этих волокон являются восприятие сигналов внешней и внутренней среды, их преобразование в нервные импульсы и проведение последних но дендритам в ЦНС или по аксонам из ЦНС к эффекторным клеткам. Нервные волокна (отростки нервных клеток) осуществляют проведение нервных импульсов. Нервные волокна подразделяются на миелиновые (покрытые миелиновой оболочкой) и безмиелиновые. Миелиновые волокна преобладают в двигательных нервах, а безмиелиновые — в вегетативной нервной системе.
Нервные окончания — специализированные образования на концах отростков нервных волокон, обеспечивающие передачу информации в виде нервного импульса
Нервные волокна заканчиваются концевыми аппаратами – нервными окончаниями. Различают 3 группы: 1) концевые аппараты, образующие межнейронные синапсы и осуществляющие связь нейронов м/у собой;2) эффекторные окончания (эффекторы), передающие нервный импульс на ткани рабочего органа; 3) рецепторные (аффекторные/чувствительные). Функциональная классификация (в зависимости от происхождения раздражения): 1. Экстерорецепторы; 2. Интерорецепторы. Классификация в зависимости от природы сигнала:1. Механорецепторы; 2. Барорецепторы; 3. Хеморецепторы; 4. Терморецепторы и др. Эффекторные нервные окончания бывают 2 видов: двигательные и секреторные. Двигательные нервные окончания – концевые аппараты аксонов двигательных клеток ВНС, при их участие нервный импульс передается на ткани рабочих органов. Секреторные нервные окончания — концы аксонов эффекторных нейронов, находящихся в периферических вегетативных нервных ганглиях, имеют такое же строение, как и моторные, но заканчиваются на железах.
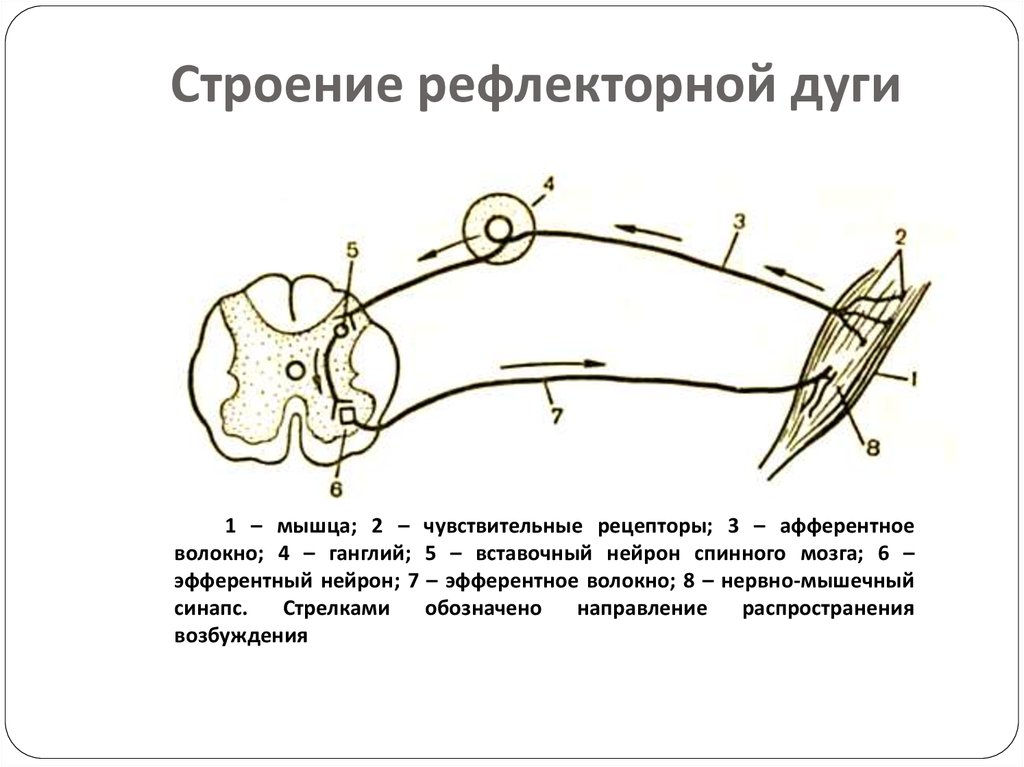
Сегмент спинного мозга. Образование спинномозгового нерва, его ветви.
Сегмент – участок спинного мозга, соответсвующий двум парам корешков (2 передних и 2 задних). В спинном мозге 31 сегмент: 8C, 12Th, 5 L, 5S и 1Co сегментов. Длина спинного мозга меньше длины позвоночника, поэтому порядковый номер сегмента не соответствует порядковым номерам одноименных позвонков. Положение сегментов по отношению к позвонкам можно определит следующим образом. Верхние шейные сегменты расположены на уровне соответствующих их порядковому номеру тел позвонков. Верхние грудные лежат на 1 позвонок выше тел соотв. позвонков. В среднем грудном отделе эта разница между соответствующим сегментом спинного мозга увеличивается уже на 2, в нижнем грудном на 3 позвонка. Поясничные сегменты спинногомозга лежат в позвоночном канале на уровне тел 10-11 грудных позвонков , крестцовые и копчиковые сегменты – на уровне 12 грудного и 1 поясничного.
Каждый спинномозговой нерв ( nervus spinalis ) образуется путем соединения переднего двигательного и заднего чувствительного корешков. При выходе из центрального канала спинного мозга спинно-мозговые нервы делятся на четыре ветви: 1) передние, иннервирующие кожу и мышцы конечностей и передней поверхности туловища; 2) задние, иннервирующие кожу и мышцы задней поверхности туловища; 3) менингеальные, направляющиеся к твердой оболочке спинного мозга; 4) белые соединительные, содержащие симпатические преганглионарные волокна, следующие к симпатическим узлам. Передние ветви спинно-мозговых нервов образуют сплетения: шейное, плечевое, пояснично-крестцовое и копчиковое.
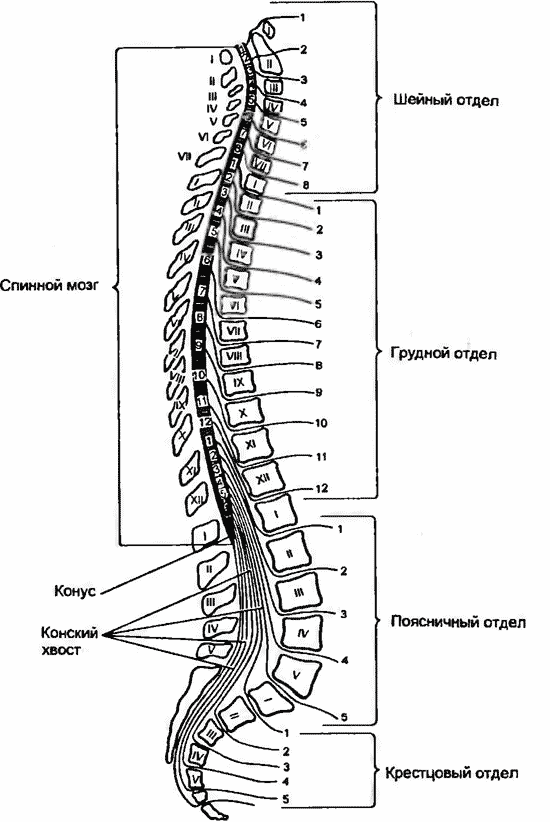
Стр 392 том 2
Межоболочечные пространства спинного и головного мозга, цистерны. Образование спинномозговой жидкости,пути циркуляции и отток.
Паутинная оболочка, arachnoidea encephali, так же как и в спинном мозге, отделяется от твердой оболочки капиллярной щелью субду-рального пространства. Паутинная оболочка не заходит в глубину борозд и углублений мозга, как pia mater, но перекидывается через них в виде мостиков, вследствие чего между ней и мягкой оболочкой находится подпаутинное пространство, cavitas subarachnoidealis, которое наполнено прозрачной жидкостью. В некоторых местах, преимущественно на основании мозга, подпаутинные пространства развиты особенно сильно, образуя широкие и глубокие вместилища спинномозговой жидкости, называемые цистернами.
Имеются следующие цистерны:
1. Cisterna cerebellomedullaris (самая большая) между задним краем мозжечка и продолговатым мозгом.
2. Cisterna interpeduncularis между pedunculi cerebri.
3. Cisterna chiasmatis впереди chiasma opticum.
4. Cisterna fossae lateralis cerebri в соименной ямке.
Все подпаутинные пространства широко сообщаются между собой и у большого отверстия затылочной кости непосредственно продолжаются в подпаутинное пространство спинного мозга. Кроме того, они находятся в прямом сообщении с желудочками мозга через отверстия в области задней стенки IV желудочка: apertura mediana ventriculi quarti, открывающееся в cisterna cerebellomedullaris, и apertura lateralis ventriculi IV. В подпаутинных пространствах залегают мозговые сосуды, которые соединительнотканными перекладинами, trabeculae arachnoideales, и окружающей жидкостью предохраняются от сдавления.
Особенностью строения паутинной оболочки являются так называемые грануляции паутинной оболочки, granulationes arachnoideales, представляющие выросты паутинной оболочки в виде кругловатых телец серо-розового цвета, вдающихся в полость венозных синусов или же в лежащие рядом кровяные озера. Они имеются у детей и у взрослых, но наибольшей величины и многочисленности достигают в старости. Увеличиваясь в размерах, грануляции своим давлением на черепные кости образуют на внутренней поверхности последних углубления, известные в остеологии под названием foveolae granulares. Грануляции служат для оттока спинномозговой жидкости в кровяное русло путем фильтрации.
Образование спинномозговой жидкости,пути циркуляции и отток.
Спинномозговая жидкость (ликвор) образуется в сосудистых сплетениях желудочков головного мозга в результате фильтрации через стенки капилляров жидкой части крови – плазмы с последующей секрецией в неё нейросекреторными и эпендимными клетками различных веществ. Сосудистые сплетения состоят из рыхлой волокнистой соединительной ткани, пронизанной большим количеством мелких кровеносных сосудов (капилляров), которые со стороны желудочков покрыты кубическим эпителием (эпендимой).
Из боковых желудочков (первого и второго) через межжелудочковые отверстия жидкость оттекает в третий желудочек, из третьего по водопроводу мозга – в четвертый, а из четвертого желудочка через три отверстия в нижнем парусе (срединное и боковые) – в мозжечково-мозговую цистерну подпаутинного пространства. В подпаутинном пространстве циркуляция спинномозговой жидкости происходит в разных направлениях, осуществляется она медленно и зависит от пульсации мозговых сосудов, от частоты дыхания, от движений головы и позвоночника
Спинномозговая жидкость из подпаутинного пространства оттекает в кровь через пахионовы грануляции (выпячивания) паутинной оболочки, проникающие в просвет венозных синусов твердой оболочки головного мозга (см. рис. 63), а также через кровеносные капилляры, расположенные у места выхода корешков черепных и спинномозговых нервов из полости черепа и из позвоночного канала. В норме спинномозговая жидкость образуется в желудочках и всасывается в кровь с одинаковой скоростью, благодаря чему объём её остаётся относительно постоянным.
Роль цереброспинальной жидкости в поддержании нормальной деятельности ЦНС очень значительна.
1. Окружая головной и спинной мозг снаружи, она является для них добавочной механической защитой от толчков и сотрясений.
2. За счёт соответствующих перемещений жидкость компенсирует колебания объёма мозга в разные фазы сокращений сердца.
Пирамидные пути.
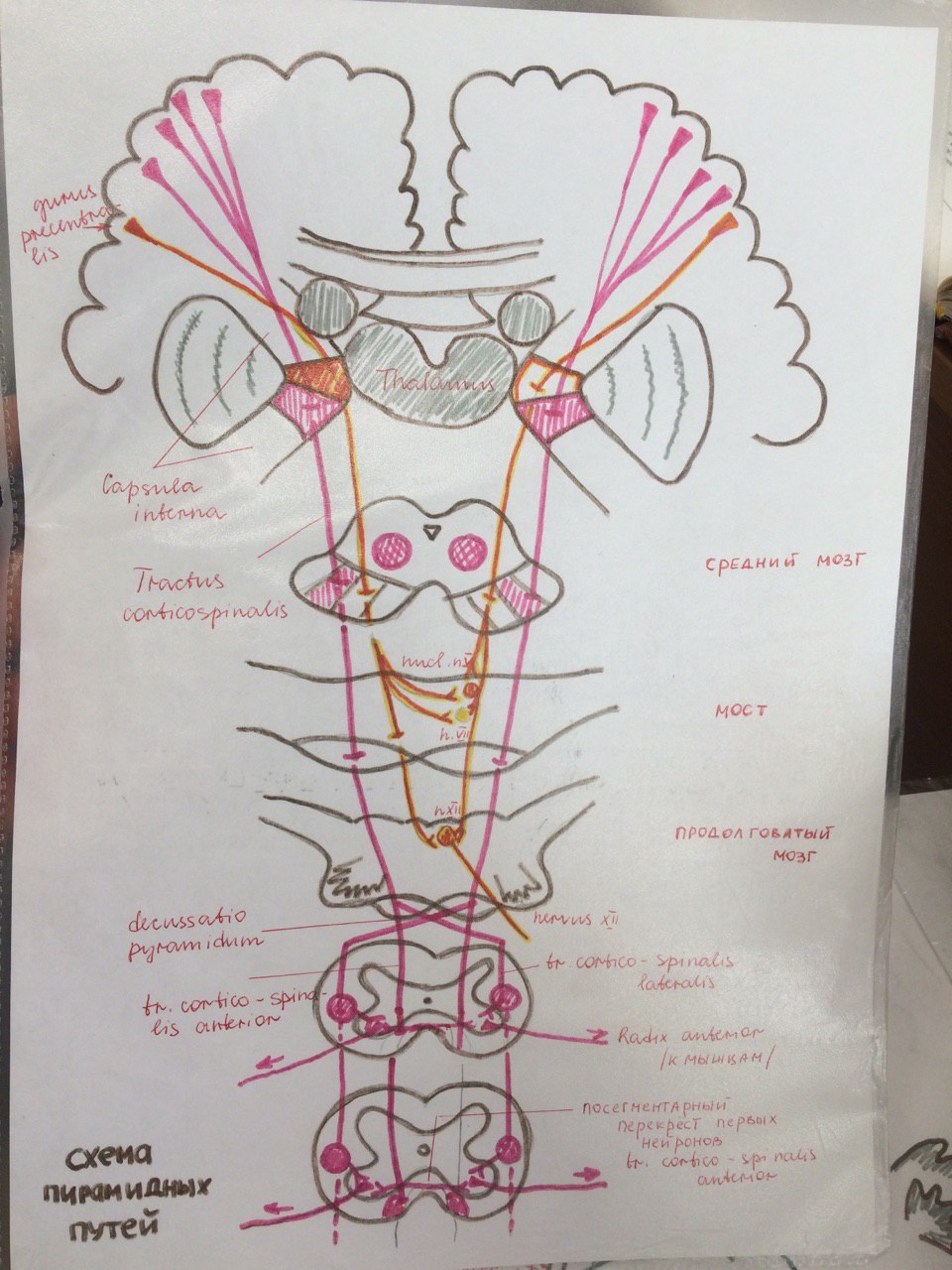
Мышцы.
В глазнице 6 поперечнополосатых глазодвигательных мышц:
- 4 прямые - верхняя, нижняя, медиальная, латеральная;
- 2 косые - верхняя и нижняя.
Прямые мышцы поворачивают глазное яблоко в соответствующем направлении, косые поворачивают глаз вокруг сагиттальной оси.
Веки
Защищают глазное яблоко спереди. Это кожные складки, ограничивающие и закрывающие глазную щель.. В толще век находятся сальные железы, открывающиеся возле корней ресниц. Задняя поверхность век покрыта конъюнктивой, которая продолжается в конъюнктиву глаза. Конъюктива - это тонкая соединительнотканная пластинка.
Слезный аппарат глаза
Включает слезную железу, слезные канальцы, слезный мешок и носослезный проток. Слезная железа находится на верхнелатеральной стенке глазницы, в одноименной ямке. Ее выводные канальца открываются в конъюнктиву. Слезная жидкость омывает глазное яблоко и увлажняет роговицу. Она оттекает в медиальный угол глаза, где начинаются слезные канальцы. Они впадают в слезный мешок, который переходит в носослезный проток, открывающийся в нижний носовой ход.
ОПТИЧЕСКАЯ СИСТЕМА ГЛАЗА
Зрительное восприятие начинается с передачи изображения на сетчатку и возбуждения ее фоторецепторов - палочек и колбочек. Роговица, водянистая влага, хрусталик и стекловидное тело - это структуры, преломляющие свет при прохождении его из внешней среды до сетчатки.
Аккомодационный аппарат образуют ресничная мышца, цинновая связка, радужка и хрусталик. Эти структуры фокусируют лучи света на сетчатку.
Когда ресничная мышца сокращается, волокна цинновой связки расслабляются и хрусталик становится более выпуклым, а это повышает его преломляющую способность. При расслаблении ресничной мышцы волокна цинновой связки натягиваются, хрусталик уплощается, преломляющая способность его уменьшается. Таким образом, хрусталик с помощью ресничной мышцы постоянно меняет свою кривизну, приспосабливая глаз для видения предметов на разном их удалении. Такое свойство хрусталика называется аккомодация.
Если преломляющая сила хрусталика ослаблена (хрусталик плоский), то лучи света сходятся позади сетчатки. Такое явление называют гиперметропией (дальнозоркостью). Её корректируют двояковыпуклыми линзами.
Если преломляющая сила хрусталика повышена (хрусталик более выпуклый), то лучи света сходятся перед сетчаткой. При этом развивается миопия (близорукость). Её корректируют двояковогнутыми линзами.
VII пара черепных нервов.
VII пара – лицевой нерв (n. facialis). Имеет три ядра:
1. Двигательное – n. motorius. 2. Чувствительное – n. solitarius. 3. Парасимпатическое – n. salivatorius superior.
Ядра заложены в мосту. Нерв выходит из мозга между мостом и продолговатым мозгом. По функции нерв смешанный, так как имеет двигательные, чувствительные и парасимпатические волокна. Чувствительные и парасимпатические волокна образуют n. intermedius, который идет в составе n. facialis. N. facialis и n. intermedius идут в канал лицевого нерва, выходят из канала через foramen stylomastoideum.
N. facialis в канале отдает ветвь – n. stapedius, который иннервирует m. stapedius.
N. intermedius отдает в канале две ветви:
-n. petrosus major (парасимпатический по функции) выходит из канала лицевого нерва через hiatus canalis nervi petrosi majoris, проходит в одноименной борозде, затем через foramen lacerum черепа выходит на наружное основание черепа, затем через canalis pterigoideus проходит в крылонебную ямку и заканчивается в крылонебном парасимпатическом ганглии (ganglion pterygopalatinum). Из ганглия выходят постганглионарные парасимпатические волокна, часть которых идет в составе n. zygomaticus (ветвь n. maxillaris) в глазницу через нижнюю глазничную щель и иннервирует слезную железу. Вторая часть волокон – n.n. nasales posteriores через foramen sphenopalatinum идут в полость носа и иннервируют железы слизистой оболочки полости носа. Третья часть n.n. palatini через canalis palatinus major идут в полость рта и иннервируют железы слизистой твердого, мягкого неба, щек.
-Сhorda tympani – барабанная струна содержит чувствительные и парасимпатические волокна. Сhorda tympani выходит из черепа через fissura petrotympanica, чувствительные волокна иннервируют вкусовые сосочки передних 2/3 языка. Парасимпатические волокна идут к подчелюстному парасимпатическому ганглию (ganglion submandibulare), которые находятся на диафрагме рта, заканчиваются в нем, постганглионарные волокна идут в составе n. lingualis (ветвь n. mandibularis от n. trigeminus) к подъязычной и подчелюстной слюнной железе.
После выхода из канала n. facialis отдает только мышечные ветви:
· N. auricularis posterior – иннервирует m. auricularis posterior et venter occipitalis m. epicranius.
· Ramus digastricus иннервирует заднее брюшко m. digastricus и m. stylohioideus.
· Ветви к мимическим мышцам: rami temporalis; r. zygomatici; r. buccales; r. marginalis mandibulae (краевая нижнечелюстная); r. colli иннервирует m. platysma шеи.
Чувствительная часть n. intermedius имеет в канале ганглий коленца (ganglion geniculi). N. intermedius образуют парасимпатические волокна, которые выходят из парасимпатического ядра и периферические отростки клеток ganglion geniculi. Центральные же отростки этого ганглия соединяются с чувствительным ядром.
Первые три нерва :
1. N. {musculi obturatdrii interni] obtura-torius internus (L4—S1);
2. N. [musculi] piriformis (S1—Sn);
3. N. musculi quadrdti femoris (L1—S4), направляются к одноименным мышцам через подгрушевидное отверстие.
4 Верхний ягодичный нерв, п. gluteus superior (L4—L5, Si), выходит из полости таза через надгрушевидное отверстие вместе с верхней ягодичной артерией и рядом с одноименной веной в ягодичную область, где проходит между малой и средней ягодичными мышцами. Иннервирует среднюю и малую ягодичные мышцы, а также мышцу, напрягающую широкую фасцию бедра.
5 Нижний ягодичный нерв, п. gluteus inferior (Lv, Si—Sn), является наиболее длинным нервом среди коротких ветвей крестцового сплетения. Из полости таза этот нерв выходит через подгрушевидное отверстие вместе с одноименной артерией и рядом с веной, седалищным нервом, задним кожным нервом бедра, половым нервом. Ветви нижнего ягодичного нерва направляются к большой ягодичной мышце.
6. Половой нерв, п. pudendus (Si—Siv), покидает полость таза через подгрушевидное отверстие, огибает сзади седалищную ость и через малое седалищное отверстие входит в се-далищно-прямокишечную ямку. В седалищно-прямокишечной ямке этот нерв ложится на латеральную ее стенку, идет вперед в толще фасции, покрывающей внутреннюю запирательную мышцу, и делится на конечные ветви.
В седалищно-прямокишечной ямке от полового нерва отходят: нижние прямокишечные нервы, пп. reddles inferiores, направляющиеся к наружному сфинктеру заднего прохода и к коже в области заднего прохода; промежностные нервы, nn. perineales, которые иннервируют mm. ischiocavernosus, bulbospongiosus, transversi perinei (superficialis et profundus), кожу промежности, а также кожу задней поверхности мошонки у мужчин — задние мошоночные нервы, nn. scrotdles posteriores, или больших половых губ — задние губные нервы, nn. labiates posteriores, у женщин. Конечная ветвь полового нерва — дорсальный нерв полового члена (клитора), п. dorsalis penis (clitoridis), вместе с дорсальной артерией полового члена (клитора) проходит через мочеполовую диафрагму и следует к половому члену (клитору). Этот нерв отдает ветви к пещеристым телам, головке полового члена (клитора), коже полового члена у мужчин, большим и малым половым губам у женщин, а также ветви к глубокой поперечной мышце промежности и сфинктеру уретры.
ЭКЗАМЕНАЦИОННЫЕ ВОПРОСЫ ПО АНАТОМИИ
I.ОБЩИЕ ВОПРОСЫ.
1. Предмет и задачи анатомии. Ее место в ряду биологических дисциплин. Значение анатомии для изучения клинических дисциплин. Методы исследования в анатомии.
Анатомия – это наука, изучающая форму и строение человеческого тела, исследующая закономерности развития в связи с функцией и окружающей средой.
Задача анатомии как науки заключается в системном подходе к описанию формы, строения и положения (топографии) частей и органов тела в единстве с выполняемыми функциями с учетом возрастных, половых и индивидуальных особенностей человека. В связи с указанным, анатомию делят на системную, топографическую (хирургическую), возрастную, сравнительную, пластическую, типичную, патологическую.
Место анатомии среди биологических дисциплин. Чтобы понять строение тела человека, необходимо пользоваться данными биологии. Для понимания строения организма с точки зрения связи формы и функции, анатомия пользуется данными физиологии. Микроскопическая анатомия связана с гистологией, изучает внутреннюю форму и структуру органов. Анатомия связана с цитологией, исследующей строение, развитие и деятельность различных клеток составляющих ткани и органы.
Анатомия, гистология, цитология и эмбриология вместе составляют общую науку о форме, строении и развитии организма, называемую морфологией.
Значение анатомии для изучения клинических дисциплин
Системная анатомия рассматривает форму и строение органов, объединенных в системы, поэтому включает: учение о костях (остеология) и их соединения (артрология), о мышцы (миология), внутренности (спланхнологию), сердечно-сосудистую систему (ангиологии), нервную систему (неврологию), органы внутренней секреции (эндокринология) и органы чувств (естезиологию).
Топографическая (хирургическая) анатомия (от греческого topos - место, grapho - пишу) изучает взаимное расположение органов, сосудов и нервов в разных участках тела, имеющего большое значение для хирургии.
Возрастная анатомия исследует возрастные аспекты анатомических особенностей индивидуального развития человека - онтогенеза (от греч. Ontos - лицо, genesis - развитие). Развитие человека до рождения, в частности, в зародышевом периоде, рассматривает эмбриология (от греч. Embryon - зародыш), а пожилых людей изучает геронтология (от греч. Geron - старый).
Сравнительная анатомия изучает сходства и различия строения органов животных и человека, исследует особенности строения тела животных на различных этапах эволюции, помогает выяснить историческое развитие организма человека - филогенез (от греч. Phylon - род).
Пластическая анатомия исследует статику и динамику внешних форм тела, а внутреннее строение рассматривает преимущественно для того, чтобы понять выразительность внешних форм тела человека (ее преподают преимущественно в художественных учебных заведениях при подготовке скульпторов и художников).
Патологическая анатомия (от греч. Pathos - болезнь, страдание) изучает строение организма, измененного под влиянием различных заболеваний и повреждений.
Методы исследования в анатомии
Методы на трупах.
Препарирование, применяется при изучении внешнего строения и топографии крупных образований.
Коррозионный метод - инъекция сосудов, протоков, полостей с последующим растворением тканей в кислотах. В результате получают слепки изучаемых образований.
Распилы замороженного тела - «Пироговские срезы» - изучают расположение какого-либо органа по отношению к другим анатомическим образованиям.
Гистологический метод - под электронным микроскопом, фазово- контрастным. Гистокинетический метод - ферментативные реакции. Электронная микроскопия. Сканирующая электронная микроскопия - объемное изображение объекта при малых и больших увеличениях.
Методы на живых.
1. Визуальный
2. Рентгенография и эндоскопия
• Рентгенологическое исследование (грудной клетки, костей рук. ног, черепа и др.)
• Электрорентгенография - изображение мягких тканей, которые почти не задерживают рентгеновские лучи (кожа, связки, хрящи и др.).
• Томография - изображение задерживающих рентгеновские лучи образований, лежащих в задней плоскости. Компьютерная томография - на экране можно видеть изображение, суммированное из большого числа томографических изображений.
• Рентгеноденсиметрия - прижизненно определяют количество минеральных солей в костях (плотность костной ткани).
• Эндоскопия - изучение внутренних органов при помощи специальных приборов c помощью оптической системы на одном конце и лампочки на другом (осмотр желудка - гастроскопия, бронхов - бронхоскопия, кишечника - колоноскопия и др.)
3. Метод ультразвукового исследования - к поверхности тела прикасается датчик прибора. Ультразвук отражается от тканей с различной акустической пропускаемостью.
4. Метод магнитно-резонансной томографии. Можно проводить в любой плоскости (не только горизонтальной), не является лучевым методом.
2. Донаучный период развития анатомии. Анатомическое наследие Древнего Египта, Греции, Рима.
Труды Гиппократа, Аристотеля.
История анатомии является частью медицины и ее можно разделить на два периода:
1. Период древней (донаучной) анатомии.
2. Период научной анатомии.
Древняя анатомия. Зарождались элементарные представления о строении организма. Подтверждением этому служат найденные пещерные и наскальные рисунки в Испании и Китае (1400-2600 лет до н.э.).
В 4-2 тысячелетии до н.э. при бальзамировании трупов человека и животных начинается накопление первоначальных сведений об органах, сосудах, устройствах сердца, костей, мозга.
Начиная с VIII века до н.э., в Древней Индии был отменен строгий запрет на вскрытие трупов людей. В священных книгах индусов стали появляться первые сведения по анатомии человека. В частности, считалось, что человек состоит из оболочек, 300 костей, 107 суставов, 400 сосудов, 900 связок, 90 жил, 9 органов и 3 жидкостей. Описаны методы мацерации и примитивные представления о некоторых функциях организма. Упоминания о сердце, печени, легких и других органах тела человека содержатся в древней китайской книге «Нейцзин» (XI-VII вв. до н.э.), индийской книге «Аюрведа» («Знание жизни», IX-III вв. до н.э.) имеются сведения о мышцах, нервах.
Сведения о целенаправленном (осознанном) изучении строения тела человека относятся к V-IV векам до н.э., связаны с историей Древней Греции.
В Древнем Египте в связи с ритуальным бальзамированием трупов были описаны некоторые органы, приведены данные об их функции. В описанном Смитом папирусе (XXX век до н. э.) говорится о головном мозге и его функции, деятельности сердца, распространении крови по артериям. В папирусе «Тайная книга врача» (XV век до н. э.) имеются специальные разделы «Сердце» и «Сосуды сердца». К X веку до н. э. относится «Трактат по анатомии» индийского врача Бхаскаре Бхатше, где были суммированы все анатомические сведения, известные к тому времени. В этом трактате приводились данные о многих органах, мышцах, нервах и сосудах тела человека.
Большое влияние на развитие медицины и анатомии оказали ученые Древней Греции. Первым греческим анатомом считают врача и философа Алкмеона Кротонского, найденные записи которого свидетельствуют о прекрасной технике препарирования. В конце VI – начала V века до н.э. им был написан трактат о строении тела животного, в котором впервые описал отдельные нервы и уяснил их значение для функции органов чувств.
Древним грекам принадлежит заслуга создания анатомической терминологии. Очень многие древние греческие анатомические термины вошли в современную анатомическую. В Древней Греции анатомия пополнилась новыми фактами. Греки располагали сведениями о 700 анатомических образованиях. Выдающимися представителями греческой медицины и анатомии были Гиппократ, Аристотель и Герофил.
Гиппократ (460-377 г. до н. э.). Гиппократу принадлежит ряд трудов по анатомии и медицине, которые дошли до нас в виде «Гиппократовых сборников». Сформулировал учение о четырех основных типах телосложения и темперамента, описал некоторые кости крыши черепа, позвонки, ребра, внутренние органы, глаз, суставы, мышцы, крупные сосуды. Представляют большой интерес сочинения Гиппократа «Об анатомии», «О железах», «О прорезании зубов», «О природе ребенка» и др. Он описал некоторые кости черепа, соединения их посредством швов, развитие цыпленка, образовании аллантоиса. Гиппократ полагал, что артерии наполнены воздухом.
Аристотель(384-322 гг. до н. э.) – великий древнегреческий врач и анатом. Аристотель оставил многочисленные труды: «История животных», «О частях животных», «О возникновении животных» и др. – создатель огромного труда «История животных». Различал у животных, которых он вскрывал, сухожилия и нервы, кости и хрящи. Ему принадлежит термин «аорта». В них он изложил процесс внутриутробного развития и систематизировал около 500 видов животных. Он описал черепные нервы (зрительный, обонятельный и преддверно-улитковый), сосуды плаценты и желточного мешка, установил, что артерии отходят от аорты, отличал нервы от сухожилий.
Герофил (род.в 304 г. до н. э.) учился и занимался медицинской практикой в Александрии. Он объединил существовавшие анатомические сведения и описал ряд неизвестных до него органов: желудочки мозга и его оболочки, сосудистые сплетения, венозные пазухи твердой мозговой оболочки, двенадцатиперстную кишку, предстательную железу, семенные пузырьки и др. – был первым врачом Древней Греции, который начал вскрывать трупы. Описал некоторые из черепных нервов, их выход из головного мозга, оболочки мозга, двенадцатиперстную кишку, лимфатические сосуды брыжейки тонкой кишки. Книга Герофила «Anatomica».
Анатомия Древнего Рима. Своего кульминационного расширения Римская империя достигла во втором веке нашей эры. Выдающимся врачом Древнего Рима был Клавдий Гален (130-200 гг н.э.), главная заслуга которого заключалась в том, что он обобщил и систематизировал все анатомические факты, добытые в античный период. Его основные труды носят название «Об анатомии». Они представлены в виде 16 книг. С именем Галена связаны: классификация костей, описание мышц позвоночного столба, выделение трех оболочек артерии, описание блуждающего и лицевого нервов и т. д. Он подробно изучил строение мозговых оболочек и вен мозга, поэтому одна из вен мозга названа его именем.
Эразистрат (350-300 гг до н.э.) интересовался важнейшими вопросами анатомии. Особо тщательно старался он исследовать головной мозг человека, и только в преклонном возрасте ему удалось обнаружить место выхода чувствительных нервов и пополнить, таким образом, сведения о назначении и сущности нервов.
Дата: 2019-02-24, просмотров: 894.