Кафедра общественного здоровья и здравоохранения
Организация медицинской помощи населению
Учебно-методическое пособие для студентов медицинских вузов
ОГЛАВЛЕНИЕ
ВВЕДЕНИЕ……………………………………………………… 3
ТЕМА № 1. Организация амбулаторно-поликлинической помощи. Городская поликлиника. Ее ведущее значение в системе организации первичной медико-санитарной помощи взрослому населению ….…….................................... 9
ТЕМА № 2. Организация стоматологической помощи. Городская стоматологическая поликлиника. Задачи, структура, основные показатели деятельности………………………………………………………………………. 20
ТЕМА № 3. Организация стационарной помощи населению. Показатели деятельности стационара………………………………………………………… 29
ТЕМА № 4. Охрана материнства и младенчества в России. Организация амбулаторно-поликлинической акушерско-гинекологической помощи. Женская консультация, задачи, структура, показатели деятельности……………….. 37
ТЕМА № 5. Организация стационарной акушерско-гинекологической помощи. Родильный дом. Задачи, структура, показатели деятельности………... 50
ТЕМА № 6. Организация лечебно-профилактической помощи детям. Детская поликлиника: задачи, структура, показатели деятельности. Организация стационарной помощи детям……………………………………………………. 61
ТЕМА № 7. Детская стоматологическая поликлиника: задачи, структура, показатели деятельности……………………………………………………….. 80
ТЕМА № 8. Диспансеризация как метод деятельности лечебно-профилактических учреждений…………………………. 94
ТЕМА № 9. Организация лечебно-профилактической помощи сельскому населению – проблемы и перспективы……………………………………….. 106
Список литературы ………………………………………………………….137
Приложения…………………………………………………………………
ТЕМА № 1. ОРГАНИЗАЦИЯ АМБУЛАТОРНО-ПОЛИКЛИНИЧЕСКОЙ ПОМОЩИ. ГОРОДСКАЯ ПОЛИКЛИНИКА. ЕЕ ВЕДУЩЕЕ ЗНАЧЕНИЕ В СИСТЕМЕ ОРГАНИЗАЦИИ ПЕРВИЧНОЙ МЕДИКО-САНИТАРНОЙ ПОМОЩИ ВЗРОСЛОМУ НАСЕЛЕНИЮ.
ЦЕЛЬ Занятия: знать системы здравоохранения в России, основные принципы организации ПМСП городскому населению. Детально разобрать структуру, задачи и организацию работы городской поликлиники, освоить методику вычисления и оценку общих показателей деятельности поликлиники, использовать полученную информацию для анализа и планирования деятельности учреждений здравоохранения. Знать формы преемственности и взаимосвязи между учреждениями лечебно-профилактической помощи.
Для достижения цели необходимо знать:
- основные принципы организации ПМСП городскому населению
- структуру, задачи и организацию работы городской поликлиники
- функциональные обязанности врача-терапевта участкового
- участковый принцип и диспансерный метод работы врачей в поликлинике
- организацию работы врачей и системы обслуживания пациентов
- методику вычисления и оценку общих показателей деятельности поликлиники
Уметь
- рассчитать показатели деятельности врача и поликлиники
- проводить и оценивать результаты эффективности диспансеризации
Методика проведения занятия: Студенты самостоятельно готовятся к практическому занятию по рекомендованной литературе и выполняют индивидуальное домашнее задание. Преподаватель в течение 10 минут проверяет правильность выполнения домашнего задания и указывает на допущенные ошибки, проверяет степень подготовки с использованием тестирования и устного опроса. Затем студенты самостоятельно по годовому отчету лечебно-профилактического учреждения производят вычисление основных показателей деятельности поликлиники. Анализируют полученные данные и формулируют заключение. В конце занятия преподаватель проверяет самостоятельную работу студентов.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Какие системы здравоохранения действуют в России?
2. Что представляет собой общественное здравоохранение?
3. Назовите основные принципы отечественного здравоохранения.
4. Каковы задачи, структура и организация работы городской поликлиники?
5. Какова организация работы регистратуры поликлиники?
6. Каковы содержание и организация работы терапевтического отделения поликлиники?
7. Каковы функциональные обязанности участкового врача и участковой медицинской сестры?
8. Как организовано диспансерное наблюдение за пациентами городской поликлиники для взрослых?
9. В чем заключается противоэпидемическая и санитарно-просветительная работа в поликлинике?
10. Какими основными видами документации пользуются участковые врачи?
11. Назовите общие показатели деятельности поликлиники. Какова методика их вычисления и оценки?
КРАТКОЕ СОДЕРЖАНИЕ ТЕМЫ:
Первичная медико-санитарная помощь (ПМСП) - является первым уровнем контакта населения с системой здравоохранения; она максимально приближена к месту жительства и работы людей и представляет собой первый этап непрерывного процесса охраны их здоровья. Территориальная доступность ПМСП обеспечивается рациональным размещением медицинских учреждений с учетом сложившихся и перспективных систем расселения населения, а также ряда других факторов.
Первичная медико-санитарная помощь включает в себя амбулаторно-поликлиническую, неотложную, общепрофильную медицинскую помощь и призвана удовлетворить потребности населения в: укреплении здоровья, лечении, реабилитации, санитарном просвещении. В городах указанная помощь оказывается территориальными поликлиниками для взрослых и детскими поликлиниками, медико-санитарными частями, женскими консультациями, поликлиническими отделениями диспансеров, врачебными и фельдшерскими здравпунктами. Основным учреждением, оказывающим первичную медико-санитарную помощь, является поликлиника. Принципами работы всех амбулаторно-поликлинических учреждений в нашей стране являются: обязательность медицинского страхования всех граждан, проживающих на территории России, общедоступность первичной медико-санитарной помощи, единство лечебных и профилактических мероприятий, диспансерный метод работы, принцип участковости. Участковость представляет собой обслуживание какой-то группы населения одним врачом – участковым. Участки бывают: территориальные, цеховые, участок врача общей практики, семейный, гинекологический, педиатрический, сельский.
Амбулаторно-поликлиническая помощь имеет первоначальное значение в системе российского здравоохранения:
Ø Массовость – около 80% всех обратившихся за медицинской помощью начинают и заканчивают свое лечение в поликлинике
Ø Общедоступность
Ø Профилактическая направленность
Ø Участковый принцип
Ø Диспансерный метод
Основная задача городской поликлиники - снижение заболеваемости, инвалидности и смертности населения, санитарно-гигиеническое воспитание населения, пропаганда здорового образа жизни.
Городская поликлиника – многопрофильное лечебно-профилактическое учреждение, призванное оказывать медицинскую помощь населению в возрасте 18 лет и старше на догоспитальном этапе и осуществлять мероприятия по оздоровлению населения. По организационному принципу поликлиники делятся на объединенные со стационаром и не объединенные со стационаром.
По мощности поликлиники делятся на 5 категорий в зависимости от числа посещений в смену или числа обслуживаемого населения:
1 категория – 1200 посещений в смену (обслуживает 100 -120 тыс. населения),
2 категория – 750-1200 посещений в смену (80-100тыс. населения)
3 категория – 500-750 посещений в смену (50-79 тыс. населения),
4 категория – 250-500 посещений в смену (18-49 тыс. населения),
5 категория – до 250 посещений в смену (до 17000 обслуживаемого населения).
Режим работы поликлиники устанавливает местный орган власти, на территории которого располагается медицинское учреждение, при этом исходят из возможности населения посещать поликлинику в свободное от работы время. Наиболее рациональным графиком работы городской поликлиники следует считать работу учреждения в будние дни с 800 до 20 часов, а в субботние, воскресные и праздничные дни с 900 до 16-18 часов. Предпочтительным для городской поликлиники является режим шестидневной рабочей недели, который создает более благоприятные условия для равномерного распределения посещаемости по дням недели. В субботние дни прием больных в поликлинике осуществляется дежурным терапевтом, врачами-специалистами и вспомогательной лечебной и диагностической службой.
Расписание врачей и среднего медицинского персонала строится по двух и трехсменному режиму работы и по скользящему графику, предусматривающему чередование начала амбулаторного приема в утренние, дневные и вечерние часы, для обеспечения населения безотказной медицинской помощью в удобное для него время.
Основные задачи поликлиники:
• Оказание квалифицированной и специализированной медицинской помощи в поликлинике и на дому.
• Организация и проведение профилактических мероприятий – диспансеризация населения, санитарно-просветительная работа, пропаганда здорового образа жизни, противоэпидемические мероприятия.
• Качественное проведение клинико-экспертной работы - экспертиза временной и выявление признаков стойкой нетрудоспособности.
• Своевременная госпитализация лиц, нуждающихся в стационарном лечении, с предварительным максимальным обследованием.
• Соблюдение преемственных связей с другими ЛПУ.
Осуществляя эти задачи, городская поликлиника оказывает первую и неотложную медицинскую помощь больным при острых и внезапных заболеваниях, травмах, отравлениях и других несчастных случаях; оказывает врачебную помощь на дому больным, которые по состоянию здоровья и характеру заболевания не могут посетить поликлинику, нуждаются в постельном режиме, систематическом наблюдении врача или госпитализации; проводит раннее выявление заболеваний (квалифицированное и полное обследование обратившихся в поликлинику): оказывает своевременную и квалифицированную врачебную помощь населению (на амбулаторном приеме и на дому): своевременно госпитализирует лиц, нуждающихся в стационарном лечении, максимально полно обследуя их предварительно в соответствии с профилем заболевания; проводит восстановительное лечение больных, все виды профилактических осмотров, диспансеризацию, в т.ч. отбор лиц (здоровых и больных), подлежащих динамическому наблюдению; осуществляет динамическое наблюдение за состоянием здоровья учащихся средних специальных и студентов высших учебных заведений, комплекс лечебно-оздоровительных мероприятий. Совместно с ЦГСЭН проводит комплекс противоэпидемических мероприятий (вакцинация, раннее выявление больных инфекционными болезнями, динамическое наблюдение за лицами, бывшими в контакте с такими больными, реконвалесцентами и др.). Проводит экспертизу временной и стойкой нетрудоспособности (выдача и продление листка нетрудоспособности, рекомендации по рациональному трудоустройству и др.), а также направляет в бюро медико-социальной экспертизы лиц с признаками стойкой утраты трудоспособности.
Структура городской поликлиники включает административную, лечебно-профилактическую и хозяйственную часть. К административной части городской поликлиники относятся кабинеты главного врача, кабинеты заместителей главного врача по лечебной работе, клинико-экспертной работе, административно-хозяйственной работе, по экономическим вопросам, а также кабинет главной медицинской сестры, кабинет медицинской статистики, отдел кадров, бухгалтерия. Руководит поликлиникой – главный врач поликлиники. Если поликлиника объединена со стационаром, то руководит зам. главного врача по поликлинике. Основными задачами главного врача являются: организация квалифицированной и специализированной медицинской помощи населению в поликлинике и на дому. Проведение мероприятий, направленных на профилактику и снижение общей и инфекционной заболеваемости, заболеваемости с временной утратой трудоспособности, инвалидности и общей смертности населения, совершенствование форм обслуживания прикрепленного населения, подбор и расстановка кадров, организация воспитательной работы среди сотрудников поликлиники. В структуре крупных городских поликлиник могут быть выделены отделение профилактики, отделение реабилитации и восстановительного лечения, а также женская консультация (при отсутствии ее в составе роддома).
Главный врач обязан анализировать деятельность учреждения в целом по итогам года на основе данных медицинской статистики и объяснительной записки зам. главного врача по лечебной работе; участвовать в составлении и сдаче годового статистического отчета. На основе анализа деятельности поликлиники и состояния ее материально-технической базы, укомплектованности кадрами и их квалификации главный врач обязан составлять годовые планы работы поликлиники, перспективные планы развития материально-технической базы учреждения, мероприятия по совершенствованию лечебно-профилактической деятельности, по усовершенствованию профессиональных знаний медицинских работников. Наряду с этим, главный врач должен совершенствовать организацию и режим работы кабинетов и служб поликлиники с целью наиболее полного удовлетворения сложившейся потребности населения, особенно в субботние и воскресные дни. Изучать и внедрять передовой опыт лучших амбулаторно-поликлинических учреждений и мероприятий по организации труда в деятельность медицинского персонала, совершенствовать организацию работы управленческого аппарата поликлиники. Назначение и увольнение главного врача осуществляется вышестоящим органом здравоохранения. Главный врач находится в непосредственном подчинении муниципального органа здравоохранения.

Лечебно-профилактическая часть поликлиники начинается с регистратуры. В регистратуре организуется предварительная и неотложная запись больных на прием к врачам как при непосредственном обращении в поликлинику, так и по телефону, обеспечивается регулирование потока обращающихся за медицинской помощью с целью создания равномерной нагрузки врачей. Осуществляется своевременная подборка и доставка медицинских карт в кабинеты врачей, правильная раскладка медицинских карт в картохранилище. Регистраторы заполняют лицевую часть медицинских карт, следят за их эстетическим видом. Ведется книга записи вызовов на дом, контролируется своевременность взятия вызовов врачами. В регистратуре пациенты поликлиники получают информацию о времени приема врачей всех специальностей, о порядке работы поликлиники, о правилах вызова врача на дом, о порядке предварительной записи на прием к врачам, о правилах подготовки к исследованиям, о времени и месте приема населения главным врачом и его заместителями; адреса аптек, поликлиник и стационаров, оказывающих экстренную врачебную помощь населению в вечернее и ночное время.
Основным и в большинстве случаев первым врачом в поликлинике, к кому обращается пациент, является участковый врач-терапевт. На должность врача-терапевта участкового назначаются специалисты, имеющие высшее медицинское образование по специальности "Лечебное дело" или "Педиатрия" и сертификат специалиста по специальности "Терапия" — приказ Министерства здравоохранения и социального развития Российской Федерации от 7 декабря 2005 г. № 765. Врач-терапевт участковый осуществляет свою деятельность по оказанию первичной медико-санитарной помощи населению в медицинских организациях преимущественно муниципальной системы здравоохранения: поликлиниках; амбулаториях; стационарно-поликлинических учреждениях муниципальной системы здравоохранения; других лечебно-профилактических учреждениях, оказывающих первичную медико-санитарную помощь населению.
Работа большинства амбулаторно-поликлинических учреждений в нашей стране строится по участковому принципу. Вся территория, обслуживаемая поликлиникой, делится на участки, за каждым из которых закрепляются участковый врач и участковая медицинская сестра. Организация врачебного участка создает благоприятные условия для эффективной лечебно-профилактической работы. Участковый врач имеет возможность знать не только больного, но и его семью, в течение длительного времени в динамике следить за состоянием здоровья проживающих на участке, рассматривать заболеваемость в связи с конкретными условиями труда и быта, что необходимо для осуществления лечебно-оздоровительных мероприятий. Участки формируются исходя из нормативов численности населения на участок. Нормативы участковости: для терапевта — 1700 жителей 18 лет и старше; для врача общей практики — 1500 жителей 18 лет и старше; для семейного врача — 1200 человек всех возрастов.
В соответствии со штатным нормативом на 10000 взрослых жителей выделяется 5,9 должностей участковых терапевтов. Норма нагрузки участкового терапевта в час на амбулаторном приеме составляет 5 человек, при обследовании на дому 2 человека в час.
Функциональные обязанности участкового врача-терапевта:
§ формирует врачебный (терапевтический) участок из прикрепленного к нему населения;
§ осуществляет санитарно-гигиеническое образование, консультирует по вопросам формирования здорового образа жизни;
§ осуществляет профилактические мероприятия по предупреждению и снижению заболеваемости, выявлению ранних и скрытых форм заболеваний, социально значимых болезней и факторов риска, организует и ведет школы здоровья;
§ изучает потребности обслуживаемого им населения в оздоровительных мероприятиях и разрабатывает программу проведения этих мероприятий;
§ осуществляет диспансерное наблюдение пациентов, в том числе имеющих право на получение набора социальных услуг, в установленном порядке;
§ организует и проводит диагностику и лечение различных заболеваний и состояний, в том числе восстановительное лечение пациентов в амбулаторных условиях, дневном стационаре и стационаре на дому;
§ оказывает неотложную медицинскую помощь пациентам при острых заболеваниях, травмах, отравлениях и других неотложных состояниях в амбулаторных условиях, дневном стационаре и стационаре на дому;
§ направляет пациентов на консультации к специалистам, в том числе для стационарного и восстановительного лечения по медицинским показаниям;
§ организует и проводит противоэпидемические мероприятия и иммунопрофилактику в установленном порядке;
§ проводит экспертизу временной нетрудоспособности в установленном порядке и оформляет документы для направления на медико-социальную экспертизу;
§ выдает заключение о необходимости направления пациентов по медицинским показаниям на санаторно-курортное лечение;
§ взаимодействует с медицинскими организациями государственной, муниципальной и частной систем здравоохранения, страховыми медицинскими компаниями, иными организациями;
§ организует совместно с органами социальной защиты населения медико-социальную помощь отдельным категориям граждан: одиноким, престарелым, инвалидам, хроническим больным, нуждающимся в уходе;
§ руководит деятельностью среднего медицинского персонала, осуществляющего первичную медико-санитарную помощь;
§ ведет медицинскую документацию в установленном порядке, анализирует состояние здоровья прикрепленного населения и деятельность врачебного участка;
§ систематически повышает свою квалификацию и уровень медицинских знаний участковой медицинской сестры.
Участковый врач-терапевт имеет право:
- вносить предложения администрации поликлиники по вопросам улучшения организации лечебно-профилактической помощи населению, организации и условий своего труда и труда медицинской сестры участковой;
- участвовать в совещаниях по вопросам организации терапевтической помощи населению;
- назначать и отменять любые лечебно-профилактические мероприятия, исходя из состояния больного;
- получать информацию, необходимую для выполнения должностных обязанностей;
- представлять участковую медицинскую сестру к поощрениям и вносить предложения о наложении взысканий при нарушении ею трудовой дисциплины и неудовлетворительном выполнении должностных обязанностей.
На каждые 8 терапевтических участков выделяется должность зав. отделением. Оценка работы участкового врача-терапевта проводится заведующим терапевтическим отделением по итогам работы за квартал (год) на основании учета качественных и количественных показателей его работы, соблюдения им требований нормативно-правовых документов, правил трудовой дисциплины, морально-этических норм, общественной активности.
Участковый терапевт несет ответственность как за некачественную работу и ошибочные действия, так и за бездействие и непринятие решений, которые входят в сферу его обязанностей и компетенции, в соответствии с действующим законодательством.
По участковому принципу могут работать и врачи узких специальностей: хирурги, окулисты, невропатологи, отоларингологи, стоматологи и др. Это метод бригадной участковости. При этом врач узкой специальности может быть вызван на дом к больному, можно получить талон на приём к узкому специалисту, минуя терапевта. Увеличивается объем помощи на дому, врач узкой специальности наблюдает больных в динамике. Руководит бригадой участковый терапевт.
Основным методом работы амбулаторно-поликлинических учреждений - является диспансерный метод. Диспансерный метод подразумевает активное динамическое наблюдение за состоянием здоровья определенных контингентов населения (здоровых и больных), взятие этих групп населения на учет с целью раннего выявления заболеваний, динамического наблюдения и комплексного лечения заболевших. Диспансеризация предусматривает, прежде всего, сохранение здоровья у здоровых, активное выявление больных с ранними стадиями заболеваний и предупреждение случаев нетрудоспособности; конечной ее целью является сохранение и укрепление здоровья состоящих под диспансерным наблюдением.
Диспансеризация включает:
- медицинский осмотр отдельных групп взрослого населения 1,2 этапа с проведением установленного объема врачебных осмотров, лабораторных и инструментальных исследований;
- дообследование нуждающихся с использованием всех современных методов диагностики;
- выявление лиц, имеющих факторы риска, способствующие возникновению и развитию заболеваний;
- выявление заболеваний в ранних стадиях;
- индивидуальную оценку состояния здоровья и учет населения по группам здоровья;
- проведение динамического наблюдения за состоянием здоровья населения, комплекса необходимых медицинских и социальных мероприятий. Согласно порядкам и стандартам диспансеризации;
- мобилизацию кадровых и материальных ресурсов здравоохранения, их рациональное использование;
- дальнейшее расширение и углубление научных исследований, внедрение автоматизации и создание системы управления диспансеризацией;
- проведение профилактического консультирования, работы по санитарно-гигиеническому воспитанию населения, повышение уровня пропаганды здорового образа жизни, осознание каждым гражданином того, что охрана здоровья - не только его личное дело, но и общественная необходимость (подробнее с организацией диспансеризации можно познакомиться в ходе изучения темы «Диспансеризация как метод деятельности лечебно-профилактических учреждений»).
Медицинскую помощь на дому оказывают все врачи поликлиники по графику в пределах месячной нормы рабочего времени. Объем помощи на дому, а также контингент лиц, осуществляющих лечение в домашних условиях, во многом зависят от наличия различных организационных форм оказания помощи на дому - стационар на дому, отделения (пункты) неотложной помощи, отделения ухода за больными и престарелыми, краткосрочные или дневные стационары с последующим долечиванием больного на дому. Подавляющее большинство пациентов поликлиники, обращающихся за помощью на дому, являются больными терапевтического профиля. Длительность и характер лечения на дому зависят от состояния больного. При острых заболеваниях врач чаще всего ограничивается 1—2 посещениями, в дальнейшем переводя больного на амбулаторное лечение в поликлинику. Однако следует помнить, что практика преждевременного перевода больных с острыми заболеваниями с домашнего режима на амбулаторный грозит возникновением осложнений и развитием хронических форм заболевания. Необходимо также учитывать, что, несмотря на более высокую стоимость одного врачебного посещения на дому, по сравнению с поликлиническим приемом, правильная организация лечебно-диагностического процесса, в том числе и на дому, позволяет быстрее добиться положительных результатов и тем самым способствует большей экономической эффективности в целом. Во время обострения хронических заболеваний посещения на дому нередко принимают характер систематического лечения, в ряде случаев максимально приближенного к условиям стационара. В данной ситуации особенно важно организовать полноценное обследование больного, своевременное и регулярное выполнение на дому всех назначений, а при необходимости — уход за больным силами родственников, медперсонала, работников учреждений социального обеспечения.
Соотношение острых и хронических заболеваний, послуживших причиной обращения за помощью на дому, различается по сезонам года. В летний период значительную часть визитов на дом участковых терапевтов составляют посещения лиц, страдающих хроническими заболеваниями, в основном сердечно-сосудистыми, органов дыхания и нервной системы. Удельный вес вызовов врача на дом в связи с острыми заболеваниями заметно возрастает осенью и зимой. О качестве работы врача на участке в известной степени можно судить по повторным посещениям больных на дому. Активные посещения, выполняемые по инициативе лечащего врача, свидетельствуют о правильной организации помощи на дому. Повторные вызовы врача при одном и том же заболевании, особенно обращения за скорой и неотложной помощью, чаще всего связаны с неадекватностью назначенного лечения, недооценкой врачом тяжести состояния больного, неправильным планированием сроков повторных активных посещений.
На средний медперсонал могут быть возложены повторные посещения для проверки соблюдения больным постельного режима, выполнения назначенного лечения. Большая роль принадлежит среднему медперсоналу в осуществлении такой активной формы посещений на дому, как патронаж, особенно одиноких престарелых граждан, больных со злокачественными новообразованиями. Эффективность профилактической и лечебной работы во многом определяется взаимоотношениями медперсонала и пациента, умением врача и медсестры найти пути воздействия на образ жизни больного или здорового человека. Поэтому следует шире использовать каждое посещение на дому для проведения профилактической работы в семье, бесед с родственниками пациентов, разъяснения им особенностей психологии больных, ухода за ними, обучения проведению реабилитационных мероприятий на дому.
Помощь на дому в вечернее и ночное время жителям микрорайона, обслуживаемого поликлиникой (или несколькими поликлиниками), оказывает отделение неотложной медицинской помощи, организуемое в одной из поликлиник. Решением местного органа здравоохранения оказание неотложной помощи в вечернее и ночное время может быть полностью возложено на централизованную службу скорой медицинской помощи.
Дневной стационар — прогрессивная и эффективная форма оказания квалифицированной медицинской помощи больным, позволяющая проводить лечение на уровне стационара без госпитализации больного. Дневной стационар может быть организован на 5—25 и более коек, работать как в одну, так и в две-три смены. Он обеспечивает лечение лиц с хронической патологией и некоторыми острыми заболеваниями. В дневных стационарах хирургического профиля могут проводиться операции по поводу удаления доброкачественных опухолей мягких тканей, грыж; ортопедические вмешательства. В условиях дневных стационаров проводят обследование больных: фонокардиография, урография, эндоскопия и т.п. Число работающих врачей, среднего медицинского и другого персонала, перечень необходимого оборудования устанавливает руководитель учреждения. Достаточно эффективно лечение в дневных стационарах больных с заболеваниями сосудов нижних конечностей, хроническими заболеваниями органов дыхания и пищеварения, последствиями перенесенного острого нарушения мозгового кровообращения и др. Транспортировка больных в дневной стационар может быть организована транспортом поликлиники по медицинским показаниям. Дневными стационарами широко используются физиотерапия, бальнеологическое лечение, грязелечение, массаж, лечебная физкультура и другие виды восстановительного лечения. Средняя длительность пребывания больных в дневном стационаре составляет 10-12 дней.
Стационар на дому организуют с целью лечения больных, которые страдают хроническими заболеваниями и в силу социально-бытовых причин отказываются от госпитализации. Лечение проводит врач поликлиники, посещающий больного на дому не реже 3 раз в неделю, его назначения выполняет средний медицинский персонал.
Анализируют деятельность поликлиники по годовому отчету. Начинать анализ работы поликлиники следует с определения объема её деятельности, динамики и структуры посещений (профилактические, по поводу заболеваний). Очень важно установить численность населения, приходящегося на один врачебный участок, укомплектованность штатов, а также фактическую нагрузку врачей. По данным поликлиники, имеется возможность изучать заболеваемость населения, а также организацию профилактической работы и её результаты. Методика расчета и анализа общих показателей деятельности поликлиники 1. Обеспеченность взрослого населения терапевтической амбулаторно-поликлинической помощью (на 10 тыс. населения)Численность занятых врачебных должностей терапевтов в поликлинике × 10000Численность взрослого населения, проживающего в районе деятельности поликлиники Штатные нормативы медицинского персонала поликлиник – 9,6: из них терапевт участковый – 5,9; хирург – 0,4;Задание №1.
Составьте недельный график работы врачей терапевтического отделения городской поликлиники, если в отделении имеется восемь занятых должностей участковых терапевтов и большее число посещений приходится на утренние часы. Предусмотрите в графике часы для проведения профилактических мероприятий.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности поликлиники для терапевтического и педиатрического отделения. Проанализируйте полученные данные и сделайте заключение об особенностях организации работы этих отделений поликлиники.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Какие типы лечебно-профилактических учреждений представляют населению амбулаторную стоматологическую помощь?
2. Назовите основные задачи стоматологической поликлиники.
3. Каковы структура и организация работы городской стоматологической поликлиники?
4. Какова организация работы регистратуры поликлиники?
5. Каковы функциональные обязанности врача-стоматолога?
6. Как организовано диспансерное наблюдение за пациентами городской стоматологической поликлиники?
7. В чем заключается противоэпидемическая работа в стоматологической поликлинике?
8. Какими основными видами документации пользуются врачи-стоматологи?
9. Назовите общие и специальные показатели деятельности стоматологической поликлиники. Какова методика их вычисления и оценки?
КРАТКОЕ СОДЕРЖАНИЕ ТЕМЫ:
Стоматологическая помощь — вид специализированной медицинской помощи, оказываемой при заболеваниях и повреждениях зубов, челюстей и других органов полости рта и челюстно-лицевой области. Стоматологическая помощь включает терапевтическую, ортопедическую и хирургическую стоматологию и является одним из наиболее массовых видов специализированной медицинской помощи. Основной объем стоматологической помощи (более 90%) оказывается в амбулаторно-поликлинических условиях. Амбулаторную стоматологическую помощь предоставляют:§ в специализированных государственных и муниципальных стоматологических поликлиниках (взрослых и детских);
§ в стоматологических отделениях (кабинетах), входящих в состав других государственных учреждений здравоохранения: территориальных поликлиник, медсанчастей, диспансеров, женских консультаций;
§ в стоматологических кабинетах, развернутых в немедицинских организациях: дошкольных и школьных учреждениях, высших и средних специальных учебных заведениях;
§ в частных стоматологических организациях, учреждениях, кабинетах.
Стоматологическая поликлиника является основным лечебно-профилактическим учреждением в системе амбулаторной стоматологической помощи, деятельность которого направлена на профилактику стоматологических заболеваний, своевременное выявление и лечение больных с заболеваниями челюстно-лицевой области. Работа здесь строится в основном по участковому принципу, а ведущим должен быть диспансерный метод.
В зависимости от количества врачебных должностей поликлиники подразделяются на категории.
| Категории стоматологических поликлиник | I | II | III | IV | V | VI |
| Число врачебных должностей | 40 | 30 | 25 | 20 | 15 | 10 |
В составе стоматологической поликлиники в отделении ортопедической и ортодонтической стоматологии развернута, как правило, зуботехническая (зубопротезная) лаборатория, в которой осуществляются значительно различающиеся между собой сложные технологические процессы, связанные с изготовлением зубных протезов: литье, штамповка, пайка, шлифовка, полировка, полимеризация и художественное моделирование. Кроме того, в краевой (областной) стоматологической поликлинике могут быть созданы передвижные стоматологические кабинеты, оборудованные на специальном автотранспорте.
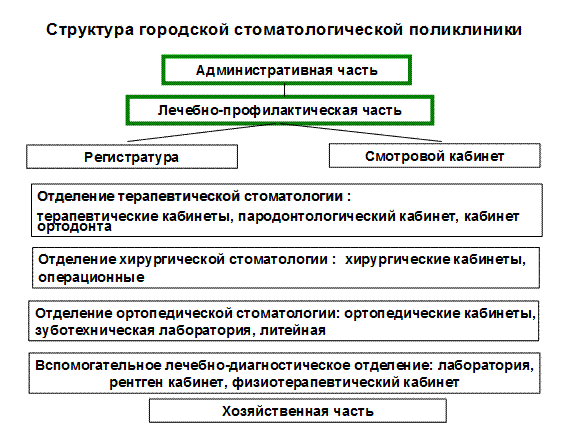
Основные задачи городской стоматологической поликлиники:
§ Оказание высококвалифицированной и специализированной стоматологической помощи в поликлинике и на дому.
§ Организация и проведение мероприятий по профилактике заболеваний челюстно-лицевой области – диспансеризация населения, санитарно-просветительная работа, пропаганда здорового образа жизни, противоэпидемические мероприятия.
§ Проведение реабилитационного лечения патологий челюстно-лицевой области и, прежде всего, зубное протезирование и ортодонтическое лечение.
§ Качественное проведение клинико-экспертной работы - экспертиза временной нетрудоспособности и своевременное выявление признаков стойкой нетрудоспособности.
§ Своевременная госпитализация лиц, нуждающихся в стационарном лечении.
§ Соблюдение преемственных связей с другими ЛПУ.
Основными задачами врача-стоматолога являются - оказание в амбулаторных условиях квалифицированной лечебно-диагностической помощи больным с заболеваниями зубов и полости рта, проживающим в районе деятельности поликлиники, а также рабочим и служащим прикрепленных предприятий. Врач-стоматолог в своей работе подчиняется непосредственно заместителю главного врача по медицинской части, а при его отсутствии - главному врачу поликлиники.
Функциональные обязанности врача-стоматолога:
1. Проводить амбулаторный прием по графику, утвержденному администрацией поликлиники, регулируя поток посетителей путем рационального распределения повторных больных.
2. Обеспечивать квалифицированное и своевременное обследование и лечение больных с заболеваниями зубов и полости рта.
3. Проводить профилактические осмотры и санацию полости рта среди больных, находящихся на диспансерном наблюдении в поликлинике.
4. Оказывать вне очереди экстренную помощь больным с острой зубной болью, а также ветеранам войны и труда.
5. Обеспечивать правильное проведение экспертизы временной нетрудоспособности.
6. Направлять больных, при наличии показаний, на дополнительные виды исследования (лабораторные, рентгенологические, функциональные и т. д.).
7. Своевременно представлять больных с неустановленными формами заболеваний или длительно болеющих на консультацию к другим врачам-специалистам поликлиники и КЭК.
8. Консультировать больных по направлению других специалистов учреждения, в том числе на дому.
9. Осуществлять, в соответствии с показаниями, своевременную госпитализацию больных.
10. Соблюдать в своей работе принципы деонтологии.
11. Осуществлять контроль и руководство работой среднего медицинского персонала стоматологического кабинета.
12. Систематически повышать свою профессиональную квалификацию путем изучения соответствующей литературы, участия в конференциях, семинарах.
13. Участвовать в проведении среди населения пропаганды санитарно-гигиенических знаний по вопросам профилактики заболевания зубов и полости рта.
14. Вести медицинские карты стоматологических больных, дневник учета работы врача-стоматолога, листок ежедневного учета работы врача-стоматолога, журнал учета профилактических осмотров полости рта и др.
Врач-стоматолог имеет право:
- вносить предложения администрации поликлиники по вопросам улучшения организации лечебно-профилактической стоматологической помощи населению, организации и условий своего труда и труда среднего медицинского персонала стоматологического кабинета;
- участвовать в совещаниях по вопросам организация стоматологической помощи;
- назначать и отменять любые лечебно-профилактические мероприятия, исходя из состояния больного;
- получать информацию, необходимую для выполнения должностных обязанностей;
- повышать свою квалификацию на курсах усовершенствования в установленном порядке.
Врач-стоматолог несет ответственность как за некачественную работу и ошибочные действия, так и за бездействие и непринятие решений, которые входят в сферу его обязанностей и компетенции, в соответствии с действующим законодательством.
Важным разделом работы стоматолога является профилактическая деятельность. Профилактика заболеваний – система мер медицинского и немедицинского характера, направленная на предупреждение отклонений в состоянии здоровья, замедление прогрессирования заболеваний и уменьшение их неблагоприятных последствий. В стоматологии принято подразделять профилактические мероприятия на первичную, вторичную и третичную профилактику.
• Первичная профилактика: комплекс общих мероприятий по укреплению здоровья человека в сочетании со специальными, направленными на предупреждение кариеса зубов, заболеваний пародонта, зубочелюстных аномалий (санитарно-просветительная работа, сбалансированное питание, фторирование воды, устранение профессиональных вредностей).
• Вторичная профилактика – комплекс мер по своевременному лечению кариеса и его осложнений, заболеваний пародонта и зубочелюстных аномалий. Основным организационным методом вторичной профилактики является плановое оказание стоматологической помощи (плановая санация).
• Третичная профилактика – восстановление утраченной функции зубочелюстной системы в результате потери зубов.
С целью активной профилактики кариеса зубов и других распространенных стоматологических заболеваний поликлиники проводят плановую санацию зубов и полости рта декретированным группам населения (детям и подросткам в организованных коллективах, студентам, рабочим промышленных предприятий, беременным женщинам и др.)
Методы проведения плановой санации:
• Централизованный – предусматривает осмотр, диагностику заболеваний и проведение всех видов лечения в условиях стоматологической поликлиники. Этот метод позволяет качественно проводить лечебно-профилактическую работу, так как поликлиника располагает современным специальным оборудованием, материалами и медикаментами, лучшими диагностическими возможностями.
• Децентрализованный - плановая санация проводится в действующих стоматологический кабинетах на предприятиях, в организациях и образовательных учреждениях при численности работающих не менее 2000 человек и при числе учащихся не менее 1500 человек.
• Бригадный (выездной) – в стоматологической поликлинике формируется бригада из 3 - 4 врачей, 1 медсестры и 1 санитарки для оказания стоматологической помощи сельским жителям, детям в дошкольных учреждениях, престарелым гражданам. При этом методе используется специально оборудованный транспорт.
Оценка работы врача-стоматолога проводится заместителем главного врача поликлиники по медицинской части по итогам работы за квартал (год) на основании учета качественных и количественных показателей его работы, соблюдения им требований основополагающих официальных документов, правил трудовой дисциплины, морально-этических норм, общественной активности. Для учета работы врачей стоматологического профиля используется система, основанная на измерении объема работы в условных единицах трудоемкости (УЕТ). Учет труда по УЕТ ориентирован на то, чтобы поднять заинтересованность врачей в конечных результатах собственного труда, стимулировать у них рост производительности и развивать профилактическую направленность в работе. За 1 УЕТ принят объем работы врача, необходимый для наложения пломбы при среднем кариесе. Трудозатраты при выполнении более сложных видов работ увеличиваются. Так, при наложении пломбы при глубоком кариесе врач выполняет 1,5 УЕТ, при лечении пульпита однокорневого зуба в одно посещение 4,0 УЕТ (двухкорневого зуба - 5,0 УЕТ, трехкорневого зуба - 6,0). Лечение периодонтита однокорневого зуба в одно посещение оценивается в 3,5 УЕТ, двухкорневого зуба в 4,5 УЕТ, трехкорневого зуба 5,5 УЕТ.
Врач при шестидневной рабочей неделе должен выполнить 21 условную единицу трудоемкости в рабочий день, при пятидневной - 25 УЕТ. Норма годовой нагрузки на 1 врача составляет 5500 УЕТ.
Использование принципа условных единиц трудоемкости (УЕТ), предусматривает следующие возможности интенсификации деятельности стоматологических учреждений с учетом бюджетного финансирования и финансирования по программам обязательного медицинского страхования:
1. снижение числа посещений больного на оказание ему стоматологической помощи, что, в свою очередь, обеспечивает каждому больному экономию его личного и рабочего времени, затрачиваемого на получение данной помощи, в объеме от 30% до 60% за счет сокращения времени на дорогу, регистрацию, ожидание приема; оказание большего объема помощи в одно посещений: лечение 2-3 зубов по поводу кариеса в одно посещение, лечение, пульпита - за одно посещение и др.;
2. экономию рабочего времени врача за счет сокращения времени, затрачиваемого на непроизводительные элементы трудового процесса (вызов больного, подготовка рабочего места, подготовка операционного поля, работа с документацией и пр.);
3. сокращение числа таких вспомогательных элементов трудового процесса, как подбор инструментария, необходимого для выполнения работ, его стерилизация (сокращение числа направлений инструментария на стерилизацию с 2-5 раз, соответственно числу посещений, до 1);
4. увеличение числа пломб, наложенных в смену, с 6 (по нормативам, ориентированным на оценку по посещениям) до 10-12 за счет рационального использования реального рабочего времени врачей стоматологического профиля.
5. повышение общей производительности труда врачей стоматологического профиля на 15-20%, а в отдельных регионах на 25%.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1.Каковы особенности развития стационарной помощи на современном этапе?
2.Назовите структуру и задачи стационара городской больницы.
3.Как организована работа приемного отделения больницы?
4.Каковы функциональные обязанности врача-ординатора стационара городской больницы?
5.Что предусматривает лечебно-охранительный режим в городской больнице?
6.Каковы нормативы обеспеченности городского населения койками?
7.Назовите основные показатели деятельности стационара.
КРАТКОЕ СОДЕРЖАНИЕ ТЕМЫ:
Больница — лечебно-профилактическое учреждение, оказывающее населению стационарную медицинскую помощь, а в случае объединения с поликлиникой и амбулаторно-поликлиническую помощь. Организационные формы оказания стационарной помощи населению, структура больничных учреждений и их размещение зависят от уровня и характера заболеваемости и возрастно-полового состава населения, особенностей его расселения. В соответствии с номенклатурой учреждений здравоохранения ряд больниц предназначен для оказания медпомощи преимущественно сельскому населению — областные (краевые, республиканские), центральные районные и районные, а также участковые. Оказание стационарной помощи детскому населению осуществляется в детских городских, областных (краевых, республиканских), окружных больницах, а также в детских отделениях центральных районных больниц; родовспоможение — в родильных домах и отделениях. По профилю выделяют многопрофильные и специализированные больницы (кардиологические, инфекционные, онкологические, психиатрические и др.). Стационары входят в состав диспансеров, а также медико-санитарных частей. Больницы, коечный фонд которых не менее чем на 50% используется медицинскими вузами для преподавания или медицинскими научно-исследовательскими институтами в научных целях, называют клиническими.
Городская больница — комплексное лечебно-профилактическое учреждение, обеспечивающее стационарной помощью население всего города или его части. Городские больницы в зависимости от имеющегося числа коек подразделяются на восемь категорий. В последние десятилетия развитие стационарной помощи шло по пути создания мощных учреждений, рассчитанных на 600 – 1000 коек. В таких больницах могут быть сконцентрированы значительные материально-технические и кадровые ресурсы, позволяющие использовать современные медицинские технологии и достигать высокой эффективности лечебно-профилактической помощи.
Таблица №1.
Задачи городской больницы
• Оказание высококвалифицированной специализированной лечебно-профилактической больничной помощи по программе государственных гарантий и по программам добровольного медицинского страхования.
• Апробация и внедрение в практику здравоохранения современных методов лечения, диагностики и профилактики, основанных на достижениях медицинской науки и техники, а также передового опыта работы лечебно-профилактических учреждений.
• Развитие и совершенствование организационных форм и методов оказания медицинской помощи и ухода за больными.
• Создание лечебно-охранительного режима.
• Проведение противоэпидемических мероприятий и профилактика внутрибольничной инфекции.
• Проведение санитарно-просветительной работы, гигиеническое воспитание населения и пропаганда здорового образа жизни.
• Повышение качества лечебно-профилактической помощи, широкое привлечение общественности к разработке и проведению мероприятий, направленных на совершенствование лечебно-профилактической помощи населению.
Управление городской больницей осуществляет главный врач, которого назначает и освобождает от должности вышестоящий орган здравоохранения или может избирать собрание коллектива. Главный врач имеет заместителей по медицинской части, по поликлинической работе (при наличии поликлиники в составе больницы), по экспертизе трудоспособности, по экономике. В крупных многопрофильных больницах могут вводиться должности заместителя главного врача по отдельным направлениям работы. Главный врач руководит больницей на правах единоначалия. Вместе со своими заместителями он несет ответственность за организацию, уровень и качество лечебно-диагностического процесса в учреждении, отвечает за состояние материально-технической базы и соблюдение санитарно-противоэпидемических требований, обеспечивает повышение квалификации всего персонала больницы, используя для этого институты усовершенствования врачей, факультеты повышения квалификации и внутрибольничную систему занятий, врачебных и сестринских конференций.
Штаты больниц определяются штатным расписанием, утверждаемым руководителем учреждения в пределах установленного вышестоящим органом планового фонда заработной платы. До 1989 г. действовал порядок, согласно которому штатное расписание больницы формировалось на основе штатно-нормативных документов (приказов) и утверждалось тем органом здравоохранения, в чьем прямом подчинении находилась больница. В настоящее время все действовавшие ранее нормативные документы носят лишь рекомендательный характер, и главный врач больницы, исходя из конкретных задач, возложенных на учреждение, определяет необходимое количество штатных должностей персонала в подразделениях больницы.


Хозяйственная часть: пищеблок, прачечная, котельная, ЦСО,
гаражи, склады для хранения пищевых продуктов, лекарств и т.д.
Основной структурной единицей лечебно-профилактической части больницы является профильное лечебное отделение, возглавляемое заведующим, который назначается и освобождается приказом главного врача. Заведующий отделением непосредственно руководит работой ординаторов и через старшую медсестру отделения — работой среднего медперсонала. Отделения состоят из 30—70 и более коек, используют в своей деятельности все лечебные и диагностические службы больницы.
Приемное отделение (покой) является важным структурным подразделением больницы, и от того насколько правильно организована его работа, во многом зависит успех дальнейшего лечения. Как правило, в стационары поступают больные в плановом порядке по направлению амбулаторно-поликлинических учреждений и в экстренном порядке при их направлении и доставке по скорой помощи. Небольшая доля больных (3 - 5%) поступают в стационар “самотеком”, то есть, самостоятельно обратившись в приемное отделение. При плановой госпитализации врачи поликлиники оформляют специальные документы (направление на плановую госпитализацию, где указываются результаты последних амбулаторных исследований, рекомендации специалистов-консультантов, проведенные лечебные мероприятия, продолжительность временной нетрудоспособности, цель госпитализации). Для полноценной работы приемное отделение должно располагать достаточным количеством помещений (2-3 изолированных смотровых кабинетов, санпропускник, палаты интенсивной терапии и изоляции больных, кабинет дежурного врача), постоянным набором медикаментов и средств первой помощи, возможностью проводить срочные лабораторные и рентгенологические и др. исследования.
В приемном отделении уточняют или устанавливают диагноз, назначают и проводят необходимое лечение, при необходимости оказывают неотложную медпомощь и решают вопрос об обоснованности госпитализации. Прием больного в стационар производит дежурный врач приемного отделения (больницы I–IV категории) или дежурный врач больницы, который обязан обеспечить своевременный осмотр больного, ознакомиться с медицинской документацией и при наличии показаний госпитализировать его в соответствующее отделение стационара. Врачи приемного отделения больницы работают в тесном контакте с врачами отделений больницы и имеют возможность вызвать врачей других специальностей, которые в это время дежурят у себя в отделении, для консультации пациента. В случае отказа в приеме больного дежурный врач делает запись в специальном журнале о причинах отказа в госпитализации и о принятых мерах— оказанной медпомощи, направлении в другое учреждение и т.д. Сведения о каждом госпитализированном заносят в журнал приема больных, на него заполняют паспортную часть медицинской карты стационарного больного.
Лечебные отделения стационара обычно формируются по профилю патологии (терапия, хирургия, гастроэнтерология, травматология и т.д.). Профилизация коечного фонда в больницах устанавливается вышестоящим органом здравоохранения для обеспечения удовлетворения потребности населения в стационарной помощи. В зависимости от задач, решаемых конкретной больницей, численности обслуживаемого населения и потребности его в различных видах медпомощи структурные подразделения стационара могут иметь различную мощность. Оптимальная мощность отделения крупной больницы составляет 60 коек.
Обследование и лечение поступивших в отделение больных осуществляет ординатор при постоянной помощи и участии заведующего отделением.
Эффективность лечебно-профилактических мероприятий в больнице во многом зависит от организации надлежащего лечебно-охранительного режима. Лечебно-охранительный режим предусматривает создание благоприятных условий для эффективного лечения, нравственного и психического покоя, уверенности больных в быстром и полном выздоровлении. Медицинский персонал обязан внимательно и чутко относиться к больным, не допускать неуместных разговоров в присутствии больных, шум в больничных коридорах, четко соблюдать распорядок дня в отделениях.
Таблица №2.
Общий распорядок дня для пациентов:
| 7.00 – 7.30 | Подъем, измерение температуры |
| 7.30 – 8.00 | Утренний туалет, проветривание палат |
| 8.00 – 8.30 | Забор анализов, прием лекарственных средств |
| 8.30 – 9.30 | Завтрак |
| 9.30 – 13.00 | Обход лечащего врача. Выполнение назначений |
| 13.00–14.00 | Прием лекарственных средств. Обед. Проветривание палат |
| 14.00 -15.45 | Тихий час |
| 15.45-16.00 | Измерение температуры |
| 16.00-18.00 | Посещение пациентов родственниками |
| 18.00-19.00 | Прием лекарственных средств. Ужин. |
| 19.00-20.00 | Время отдыха. Проветривание палат. |
| 20.00-21.00 | Обход дежурного врача. Выполнение назначений. |
| 21.00-22.00 | Вечерний туалет, проветривание палат. |
| 22.00 | Сон |
В целях исключения из жизни больницы всех моментов, нарушающих тишину и покой, весь медицинский и обслуживающий персонал в палатах и коридорах должен говорить тихо, вполголоса и только о том, что имеет непосредственное отношение к работе. В каждом палатном отделении необходимо специальное ночное освещение, которое бы обеспечило выполнение медицинских назначений больному без нарушения покоя остальных больных в палате. Весь распорядок работы отделения должен быть построен с учетом интересов больного, с учетом максимального продления часов сна и отдыха. Основную уборку помещения рекомендуется проводить в часы бодрствования больных, причем необходимо обучить персонал производить эту работу без шума.
Борьба с болью – одна из основных проблем, и правильное её разрешение имеет особое значение для всех отделений и особенно отделений хирургического профиля. Боль при операциях, перевязках, инструментальных исследованиях и других манипуляциях травмирует больного. Кроме того, процедуры, вызывающие боль, не дают той терапевтической эффективности, которую можно было бы от них ожидать. Поэтому все манипуляции (перевязки, инъекции и др.) должны производиться чрезвычайно осторожно, с применением во всех возможных случаях современных способов обезболивания и с предварительной подготовкой больного.
Постоянное внимание следует уделять созданию надлежащих условий пребывания больных в стационаре, санитарно-гигиеническому состоянию помещений, предупреждению заноса инфекции в стационар, особенно при госпитализации детей. При поступлении в больницу инфекционного больного в течение 12 часов в ЦГСЭН направляется экстренное извещение о нем при одновременном сообщении по телефону.
Оценка деятельности больницы проводится на основе анализа отчета лечебно-профилактического учреждения. При этом необходимо отдельно рассматривать показатели, характеризующие объем и организацию работы (состав коечного фонда, среднегодовая занятости койки, средняя длительность пребывания больного на койке, оборот койки и др.) и качество деятельности стационара (частота послеоперационных осложнений, больничная летальность и др.).
Методика расчета и анализа общих показателей деятельности стационара 1. Обеспеченность населения стационарной помощью (на 10 тыс. населения)Среднегодовое число коек × 10000
Общая численность населения
Норматив числа коек на 10 000 человек – всего 121,8 койки, в том числе терапевтических -20,35, педиатрических 1,68, стоматологических -0,44, хирургических – 10,45, акушерских – 3,75, гинекологических – 6,07, кардиологических – 2,96.
Оборот койки
Число выбывших (выписанных+умерших) больных
Среднегодовое число коек
Показатель дает представление о числе больных, получивших лечение в стационаре в течении года на одной койке. Зависит от средней длительности пребывания больного на койке в году. Оборот койки в городских больничных учреждениях по плановым нормативам составляет примерно 22-24 раза. Показатель оборота койки вычисляется как в целом по больнице, так и по отделениям.
6. Время простоя койки
Число дней в году (365) – фактическое число дней занятости койки в году
Оборот койки
Показатель характеризует среднее время простоя койки от момента выписки предыдущего больного до момента поступления следующего и составляет по РФ 1-2 дня.
7. Больничная летальность (%)
Число умерших больных в стационаре × 100
Число выбывших (выписанных + умерших) больных
Оценка показателя представляет трудности, так как нет и быть не может каких-либо нормативов летальности. Летальность зависит от состава больных в отделении, от возраста, от пола больных, тяжести заболевания, своевременности госпитализации, от предыдущего амбулаторного лечения и др. Больничная летальность в РФ составляет 1,5% в стационарах для взрослых и подростков и 0,4% в стационарах для детей, в том числе в связи с туберкулезом органов дыхания – 7,1%, сепсис – 22,6%, новообразования – 5,8%, болезни органов дыхания – 1,0%, болезни системы кровообращения – 4,6% инфаркт миокарда – 43,1%.
Нагрузка врача в стационаре
Число среднегодовых коек в стационаре (отделении)
Число занятых врачебных должностей в стационаре
В большинстве отделений нагрузка врача составляет 20-25 коек на одну должность, но есть отделения с меньшей (родильное и детское боксированное – 15 коек) и большей нагрузкой (фтизиатрическое – 35, психиатрическое – до 50 коек).
ЗАДАНИЕ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ:Задание №1.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности стационара больницы. Проанализируйте полученные данные и сделайте заключение об особенностях организации работы стационара.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите показатели деятельности одного из отделений стационара (терапевтического, хирургического, педиатрического, челюстно-лицевого). Проанализируйте полученные данные и сделайте заключение об особенностях организации и качества работы отделения стационара.
ТЕМА № 4. Охрана материнства и младенчества в России. Организация амбулаторно-поликлинической акушерско-гинекологической помощи. Женская консультация, задачи, структура, показатели деятельности.
ЦЕЛЬ Занятия: изучить организационные основы системы охраны материнства и младенчества, этапы оказания лечебно-профилактической помощи женщинам. Уметь формулировать задачи женской консультации, знать структуру, штаты, содержание работы всех подразделений этого учреждения, организацию диспансеризации беременных женщин и гинекологических больных, функциональные обязанности участкового акушера-гинеколога и акушерки участка. Овладеть методикой вычисления и анализа показателей работы женской консультации, умением сделать вывод и разработать рекомендации по улучшению работы учреждения.
Методика проведения занятия: Студенты самостоятельно готовятся к практическому занятию по рекомендованной литературе и выполняют индивидуальное домашнее задание. Преподаватель в течение 10 минут проверяет правильность выполнения домашнего задания и указывает на допущенные ошибки, проверяет степень подготовки с использованием тестирования и устного опроса. Затем студенты самостоятельно по годовому отчету лечебно-профилактического учреждения производят вычисление основных показателей деятельности женской консультации. Анализируют полученные данные и формулируют заключение. В конце занятия преподаватель проверяет самостоятельную работу студентов.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Какова цель создания системы охраны материнства и младенчества в экономически развитых странах и РФ?
2. Назовите основные компоненты системы охраны материнства и младенчества.
3. Какие этапы оказания лечебно-профилактической помощи выделяют в системе ОММ?
4. Назовите основные задачи женской консультации
5. Каковы функциональные обязанности медицинского персонала женской консультации? В чем заключаются особенности работы специализированных кабинетов?
6. Какова структура женской консультации?
7. Как организовано диспансерное наблюдение за беременными и гинекологическими больными?
8. Как организована преемственности в работе с другими ЛПУ (родильный дом, детская поликлиника и др.)?
9. Назовите учетно-отчетную документацию женской консультации, правила её заполнения.
10. Какие показатели используют для анализа работы женской консультации?
КРАТКОЕ СОДЕРЖАНИЕ ТЕМЫ:
Охрана материнства и младенчества — система государственных и общественных мероприятий, направленных на обеспечение здоровья матери и ребенка, укрепление семьи, создание наиболее благоприятных условий для воспитания детей, их физического, интеллектуального и нравственного развития. Правовые нормы, обеспечивающие охрану здоровья женщины-матери и подрастающего поколения, закреплены в Конституции и других законодательных актах нашего государства. Основными компонентами системы ОММ являются: организация особого медицинского обслуживания женщин и детей, предоставление беременным женщинам отпуска по беременности и родам, создание сети дошкольных учреждений, предоставление социальных льгот семьям, имеющим детей.
Охрана здоровья матери и ребенка осуществляется широкой сетью различных медицинских учреждений, которые обеспечивают проведение лечебно-профилактических мероприятий на следующих этапах:
1.Помощь женщине вне беременности, подготовка её к материнству: объективная оценка репродуктивного потенциала девочек и девушек; своевременное лечение общесоматических заболеваний и заболеваний репродуктивной системы, подготовка девушек к материнству.
2. Антенатальная охрана плода: комплекс мероприятий по сохранению здоровья женщины в период беременности.
3.Интранатальная охрана плода, в основе которой лежит рациональное ведение родов.
4.Охрана здоровья новорожденных: контролируется правильность вскармливания и ухода; осуществляется наблюдение за физиологическим развитием, оказывается лечебно-профилактическая помощь в родильных домах, детских поликлиниках и отделениях патологии новорожденных детских больниц.
5.Охрана здоровья дошкольников: осуществляется контроль за физическим развитием, рациональным питанием, иммунологическим статусом ребенка.
6.Охрана здоровья школьников: контролируются параметры физического развития, оцениваются функции основных систем растущего организма, выявляют и корригируют отклонения в состоянии здоровья детей.
Основная задача учреждений по охране материнства и детства - снижение материнской и младенческой смертности, заболеваемости детей, достижение высокого уровня здоровья в различные периоды их развития. Комплексными программами охраны здоровья предусматривается интеграция деятельности государственных, ведомственных служб и медицинских учреждений по охране здоровья женщин и детей.
Ведущим медицинским учреждением, оказывающим лечебно-профилактическую помощь женщинам на первых двух этапах является женская консультация. Женская консультация – это государственное или муниципальное лечебно-профилактическое учреждение, обеспечивающее амбулаторную акушерско-гинекологическую помощь женщинам и охрану репродуктивного здоровья населения. Руководство женской консультацией, созданной как самостоятельное лечебно-профилактическое учреждение, осуществляет главный врач, который назначается на должность и освобождается от должности органом управления здравоохранением субъекта Российской Федерации по согласованию с органом местного самоуправления. Структура и штатная численность медицинского и иного персонала женской консультации утверждается руководителем лечебно-профилактического учреждения в зависимости от объема проводимой работы.
В задачи женской консультации входит:
• Оказание первичной медико-санитарной акушерско-гинекологической помощи женщинам во время беременности, в послеродовом периоде, подготовка к беременности и родам, грудному вскармливанию;
• Диспансерное наблюдение беременных, в т.ч. выделение женщин "групп риска" в целях предупреждения и раннего выявления осложнений беременности, родов и послеродового периода;
§ Оказание квалифицированной лечебной помощи беременным и женщинам с гинекологическими заболеваниями с использованием современных медицинских технологий, в том числе в условиях дневного стационара и на дому (стационар на дому);
Осуществление прерывания беременности в ранние сроки (при задержке менструации не более 20 дней), а также выполнение малых гинекологических операций с использованием современных медицинских технологий (гистероскопия, лазеро-, криотерапия и т.д.);
§ Обеспечение взаимодействия в обследовании и лечении беременных, родильниц, гинекологических больных между женской консультацией и другими лечебно - профилактическими учреждениями (кожно-венерологическим, онкологическим, психоневрологическим, наркологическим, противотуберкулезным диспансерами и т.д.), территориальным фондом обязательного медицинского страхования, страховыми компаниями, региональным отделением Фонда социального страхования Российской Федерации.
Женская консультация осуществляет свою работу по участковому принципу. Один акушерско-гинекологический участок территориально включает приблизительно 2 терапевтических участка (3300 женщин старше 15 лет). Женщине может предоставляться право выбора врача по ее желанию. В целях оптимизации преемственности рекомендуется наблюдение женщины во время беременности и после родов одним и тем же врачом. Помощь на дому беременным, родильницам и гинекологическим больным оказывает лечащий или дежурный врач женской консультации. Помощь на дому осуществляется в день вызова. После посещения женщины врач вносит соответствующую запись в первичную медицинскую документацию. Лечебные и диагностические манипуляции на дому выполняются средним медицинским персоналом (по назначению врача). Нагрузка акушера-гинеколога на амбулаторном приеме составляет 5 женщин в час, при обследовании на дому 1,2 человека в час. Продолжительность рабочего дня — 6,5 часов при 5-дневной рабочей неделе. Функция врачебной должности акушера-гинеколога колеблется от 7000 до 8000 посещений в год.
Режим работы женской консультации организуется с учетом обеспечения максимальной доступности амбулаторной акушерско-гинекологической помощи женскому населению. В женских консультациях время работы рекомендуется устанавливать с 8 до 20 часов; в субботу, предпраздничные и праздничные дни - с 8 до 18 часов. Неотложная акушерско-гинекологическая помощь обеспечивается специализированными отделениями больниц или родильных домов. Информация о часах работы женской консультации, расписании приемов врачей всех специальностей, лечебных и диагностических кабинетов, работе школы материнства размещается у регистратуры. Следует предусмотреть возможность самозаписи на прием к врачу или посещения врача с талоном на руках. Запись к специалистам и для обследования может быть предварительной. В соответствии с этими записями акушерка готовит к приему необходимую документацию

Основным структурным подразделением лечебно-профилактической части женской консультации являются кабинеты участковых врачей акушеров-гинекологов. Задачей врача акушера-гинеколога женской консультации является оказание квалифицированной амбулаторной акушерско-гинекологической помощи населению участка в женской консультации и на дому.
Функциональные обязанности акушера-гинеколога женской консультации:
1.Проведение лечебно-профилактических мероприятий, направленных на предупреждение осложнений беременности, послеродового периода, гинекологических заболеваний на основе современных достижений науки и практики;
2.Ранняя постановка на учет беременных женщин (до 12 недель беременности) и диспансерное наблюдение;
Выявление беремемженщин, нуждающихся в госпитализации в отделения патологии беременности родильных домов и другие лечебно-профилактические учреждения по профилю заболевания (экстрагенитальные, эндокринные заболевания, иммуноконфликты, и др.);
3.Проведение занятий по психопрофилактической и физической подготовки беременных к родам и привлечение их для обучения в "Школе матерей";
4.Организация и проведение профилактических гинекологических осмотров женщин с использованием современных методов обследования (кольпоскопия, цитология и др.) с целью раннего выявления и лечения гинекологических заболеваний; Выявление гинекологических больных, нуждающихся в стационарном лечении и подготовка их для госпитализации;
5. Диспансеризация гинекологических больных (своевременное взятие на учет, подлежащих диспансеризации контингентов, проведение лечебных и оздоровительных мероприятий);
6. Организация борьбы с абортами (использование современных противозачаточных средств с целью предупреждения нежелательной беременности и др.);
7.Своевременное предоставление отпуска по беременности и родам согласно действующему законодательству; больничного листа в случаях временной нетрудоспособности;
8.Проведение санитарно-просветительной работы среди населения и организация санитарного актива на своем участке;
9.Систематическое повышение своей профессиональной квалификации и внедрение в практику работы новых средств лечения, передовых и организационных форм работы. Качественное ведение учетной медицинской документации;
10. Посещение больных в день поступления вызова с оказанием лечебной помощи на дому и дальнейшим врачебным наблюдением до выздоровления, госпитализации или разрешения посещать женскую консультацию;
11. Осуществление преемственных связей с родильным домом, поликлиникой и другими лечебно-профилактическими учреждениями (противотуберкулезным, кожно-венерологическим, онкологическим диспансерами и др.).
Врач акушер-гинеколог имеет право: выдавать больничные листки в соответствии с действующей инструкцией; давать указания подчиненным ему средним и младшим медицинским работникам; контролировать правильность и своевременность выполнения средним медицинским работником врачебных назначений по лечению беременных и гинекологических больных; вносить предложения о поощрении средних и младших медицинских работников или наложении на них дисциплинарных взысканий за отдельные упущения в работе или нарушение правил внутреннего трудового распорядка.
При организации медицинской помощи беременным важным является своевременное (до 3 месяцев) взятие их на учет, динамическое наблюдение за их здоровьем. Положение об организации проведения диспансеризации беременных женщин и родильниц утверждено приказом Министерства здравоохранения и социального развития Российской Федерации 30 марта 2006 г.(№ 224). Согласно этому положению диспансерное наблюдение беременных женщин и родильниц проводится врачами-акушерами-гинекологами женских консультаций и акушерско-гинекологических кабинетов лечебно-профилактических учреждений и включает:
1. Осмотр с проведением необходимого объема клинико-лабораторных и инструментальных исследований;
2. Оценку состояния здоровья, осуществление динамического наблюдения; своевременное выявление осложнений беременности и послеродового периода;
3. Выявление беременных женщин и родильниц, нуждающихся в госпитализации в дневные стационары, отделения патологии беременности родовспомогательных учреждений и другие подразделения лечебно-профилактических учреждений по профилю акушерской и экстрагенитальной патологии;
4. Своевременное выявление пороков развития плода с использованием биохимического скрининга сывороточных маркеров крови матери в первом или втором триместрах беременности и трехкратного ультразвукового обследования в установленные приказом Министерства здравоохранения Российской Федерации от 28 декабря 2000 г. № 457 «О совершенствовании пренатальной диагностики в профилактике наследственных и врожденных заболеваний у детей»;
5. Патронаж беременных и родильниц;
6. Проведение физической и психопрофилактической подготовки беременных женщин к родам, формирование мотивации у беременной женщины и семьи к рождению и воспитанию здорового ребенка;
7. Осуществление санитарно-гигиенического образования беременных женщин по вопросам грудного вскармливания, профилактике абортов и заболеваний репродуктивной системы;
8. Проведение комплекса необходимых лечебно - профилактических, реабилитационных и социальных мероприятий для сохранения и восстановления здоровья беременных женщин и родильниц;
9. Обеспечение взаимодействия женской консультации (акушерско-гинекологических кабинетов) с другими лечебно-профилактическими учреждениями (амбулаторно-поликлиническими учреждениями, кожно-венерологическими, наркологическими, противотуберкулезными диспансерами, центрами по профилактике и борьбе со СПИД и инфекционными заболеваниями и т.д.) при проведении обследования и лечения беременных женщин и родильниц.
При физиологическом течении беременности осмотры проводятся врачом-акушером-гинекологом - не менее десяти раз, врачом-терапевтом - не менее двух раз, врачом-окулистом, врачом-отоларингологом, врачом-стоматологом - при первичном обращении. Частота лабораторных и других диагностических исследований устанавливается в соответствии со следующей схемой: клинический анализ крови — 3 раза (при первом посещении, при сроке 18 и 30 недель), анализ мочи при каждом посещении, микроскопическое отделяемое из влагалища - два раза, определение группы крови, Rh-фактора (при резус-отрицательной принадлежности — обследование мужа), анализ крови на реакцию Вассермана - 3 раза, анализ крови на ВИЧ – 2 раза, УЗИ -3 раза (при сроке 10-14 недель, 20-24 недели, 32-34 недели). Проводится выявление маркеров герпес-инфекций и токсоплазмоза.
При осложненном течении беременности число осмотров врачом акушером-гинекологом и другими врачами-специалистами, а также объем лабораторных исследований определяется с учетом состояния здоровья беременной женщины и плода.
В труднодоступных и отдаленных районах, в сельской местности при отсутствии врача-акушера-гинеколога проведение диспансерного наблюдения, патронажа беременных женщин и родильниц может осуществляться врачом общей практики (семейным врачом). При наблюдении женщины с физиологическим течением беременности у врача общей практики (семейного врача) посещение беременной женщиной врача-акушера-гинеколога осуществляется 6-8 раз за время беременности.
При осложненном течении беременности и послеродового периода врач общей практики (семейный врач) направляет беременных женщин и родильниц к врачам-специалистам (врачу-акушеру-гинекологу, врачу-кардиологу и другим). Снятие с диспансерного учета родильниц при физиологическом течении послеродового периода осуществляется врачом общей практики (семейным врачом). При наличии акушерской или экстрагенитальной патологии (или остаточных явлений после нее) решение вопроса о снятии с диспансерного учета родильниц осуществляется врачом-акушером-гинекологом или соответствующим врачом- специалистом.
Все данные опроса и клинико-лабораторных исследований, а также рекомендации и назначения должны записываться врачом в “Индивидуальную карту беременной и родильницы” при каждом посещении и подписываться им. «Индивидуальные карты беременной и родильницы» хранятся в кабинете каждого врача акушера-гинеколога в картотеке по датам очередного посещения. В картотеке должны быть выделены также карты родивших; женщин, подлежащих патронажу, и беременных, госпитализированных в стационар. Для патронажа отбираются карты женщин, не явившихся в назначенный срок. Патронаж на дому производится акушеркой по назначению врача. Для проведения осмотра на дому акушерка должна иметь тонометр, фонендоскоп, сантиметровую ленту, акушерский стетоскоп или портативный ультразвуковой аппарат. Записи о результатах патронажного посещения акушеркой заносятся в "Индивидуальную карту беременной и родильницы" и фиксируются в "Тетради учета работы на дому участковой (патронажной) медицинской сестры (акушерки)". В наиболее сложных случаях патронаж на дому проводится врачом акушером-гинекологом.
Психофизическая подготовка беременных к родам и материнству проводится как индивидуально, так и в группах. Наиболее перспективной и эффективной формой занятий является семейная подготовка к рождению ребенка, направленная на привлечение членов семьи к активному участию в дородовой подготовке. В женской консультации рекомендуется использование традиционных методов по психофизической подготовке беременных к родам, а также обучение их правилам личной гигиены, подготовка к будущим родам и уходу за ребенком в "Школах материнства". При этом используются демонстрационные материалы, наглядные пособия, технические средства и предметы ухода за ребенком. Непосредственными помощниками врачей при проведении занятий в "Школе материнства" являются акушерки и медицинские сестры, получившие специальную подготовку. К посещению "Школы материнства" следует привлекать всех женщин с I триместра беременности желательно вместе с будущими отцами или близкими родственниками. При проведении занятий по определенным дням недели целесообразно формировать группы численностью не более 10-15 человек, желательно объединять женщин с одинаковыми сроками беременности. Для активного привлечения будущих отцов, а также других членов семьи на занятия по подготовке к деторождению в женских консультациях необходимо обеспечить доступную информацию о программах и времени проведения занятий.
Женская консультация наряду с центром планирования семьи и репродукции является важным звеном в работе по профилактике абортов, обеспечению консультирования по вопросам репродуктивного здоровья и индивидуального подбора средств и методов контрацепции. Работу по вопросам планирования семьи осуществляют врачи акушеры-гинекологи и акушерки, имеющие специальную подготовку. Прием осуществляется по графику. Время на прием пациентки не ограничивается и определяется индивидуально в каждом конкретном случае. Специализированный кабинет (прием) по планированию семьи оснащается аудио- и видеотехникой, с демонстрацией средств контрацепции, наглядными пособиями, печатными информационными материалами для населения по вопросам планирования семьи и профилактики абортов.
В целях информации акушерского стационара о состоянии здоровья женщины, особенностях течения у нее беременности врач женской консультации выдает каждой беременной при сроке беременности 32 недели “Обменную карту родильного дома”. Данные последующих осмотров и исследований заносятся в карту при каждом ее посещении женской консультации.
Социально-правовая помощь женщинам оказывается юрисконсультом женской консультации. В соответствии с приказом МЗ одна должность юрисконсульта выделяется на женскую консультацию с числом врачебных должностей 5 и более. К числу важных разделов работы юрисконсульта относятся: работа с родителями, уклоняющимися от выполнения своих обязанностей, оказание правовой помощи в розыске родителей, при взыскании алиментов, улаживание семейных конфликтов, установление отцовства, оказание содействия женщине при назначении пособий (одиноким, многодетным, малообеспеченным и др.), и др.
В штаты женской консультации рекомендуется вводить социальных работников. Социальный работник участвует в работе по охране репродуктивного здоровья и планированию семьи. Основной его задачей является работа с подростками, молодежью и женщинами социальной группы риска по предупреждению не планируемой беременности, инфекций, передаваемых половым путем.
Выявление гинекологических заболеваний осуществляется в женской консультации при проведении профилактических осмотров и по обращаемости. На каждую женщину, обратившуюся или направленную в женскую консультацию, заводится "Медицинская карта амбулаторного больного". В женских консультациях проводится как амбулаторное лечение гинекологических больных, так и в условиях дневного стационара, а также в специализированных лечебно-профилактических учреждениях. Дневные стационары организуются при женских консультациях, родильных домах (отделениях), перинатальных центрах, имеющих соответствующую материально-техническую базу и кадры. Рекомендуемая мощность дневного стационара не менее 5-10 коек. Для обеспечения полноценного лечебно-диагностического процесса длительность пребывания больной в дневном стационаре должна быть не менее 6-8 часов. На пациенток дневного стационара заводится "Карта больного дневного стационара поликлиники, стационара на дому, стационара дневного пребывания в больнице".
В дневном стационаре выполняются ряд малых гинекологических операций и манипуляций: аспирация содержимого полости матки для цитологического исследования; гистеросальпингография, гистероскопия; ножевая биопсия шейки матки; деструктивные методы лечения доброкачественных заболеваний шейки матки (диатермокоагуляция, криодеструкция, лазерная коагуляция) при отсутствии злокачественного процесса и пр. Контроль за качеством медицинской помощи гинекологическим больным осуществляет главный врач (заведующий) женской консультации. С этой целью в течение месяца просматривается медицинская документация около 50% пациенток, принятых врачом акушером-гинекологом, проводится экспертиза ведения "Контрольных карт диспансерного наблюдения" и "Медицинских карт амбулаторного больного". При этом оценивается соблюдение регулярности осмотров, объема проведенных профилактических, диагностических и лечебных мероприятий, наличие эпикризов, а также эффективность проведенного лечения.
Стационары дневного пребывания в женских консультациях также могут использоваться для госпитализации беременных, состояние которых не требует круглосуточного наблюдения и лечения. Показаниями к отбору беременных для госпитализации в стационар дневного пребывания являются следующие заболевания: вегето-сосудистая дистония и гипертоническая болезнь в I и II триместрах беременности; обострение хронического гастрита; анемия (снижение гемоглобина не ниже 90 г/л); ранний токсикоз при отсутствии или наличии транзиторной кетонурии; угроза прерывания беременности в I и II триместрах при отсутствии в анамнезе привычных выкидышей и сохраненной шейке матки. Беременные могут быть госпитализированы в дневной стационар для проведения медико-генетического обследования, включающего инвазивные методы (амниоцентез, биопсия хориона и др.).
Примерный распорядок дня стационара дневного пребывания беременных:
Поступление в стационар
Завтрак
Второй завтрак
Обед
Отдых беременных
Задание №1.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности женской консультации (смотри с. 105-106). Проанализируйте полученные данные и сделайте заключение об организации работы женской консультации.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите специальные показатели деятельности женской консультации. Проанализируйте полученные данные и сделайте заключение об особенностях организации и качестве амбулаторной акушерско-гинекологической помощи.
Задание №3.
Составьте план диспансерного наблюдения за практически здоровой беременной женщиной, впервые поступившей под наблюдение женской консультации со сроком беременности 8 недель, а также план наблюдения за беременной из группы социального риска.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. Какие задачи, стоят перед стационаром родильного дома?
2. Какова структура и штаты родильного дома?
3. Какие мероприятия предпринимают в родильных домах для профилактики внутрибольничной инфекции?
4. Каковы функциональные обязанности акушера-гинеколога в стационаре родильного дома?
5. Как организована лечебно-профилактическая помощь новорожденным?
6. Каковы функциональные обязанности неонатолога?
7. В чем выражается преемственность в работе родильного дома с другими ЛПУ (женская консультация, детская поликлиника, детская больница и др.)?
8. Как осуществляется анализ работы родильного дома по годовому отчету?
9. Какая существует учетно-отчетная документация родильного дома, каковы правила её заполнения?
КРАТКОЕ СОДЕРЖАНИЕ ТЕМЫ:
Родильный дом — самостоятельное лечебно-профилактическое учреждение муниципального района для оказания первичной медико-санитарной акушерско-гинекологической помощи женщинам в период беременности, родов, в послеродовом периоде, медицинской помощи новорожденным детям и женщинам с заболеваниями репродуктивной системы. В зависимости от числа коек родильные дома делятся на 7 категорий.
Основные задачи родильного дома:
§ Оказание высококвалифицированной стационарной акушерско-гинекологической помощи женщинам в период беременности, родов, в послеродовом периоде, медицинской помощи новорожденным детям, а также женщинам с заболеваниями репродуктивной системы;
§ Профилактика, диагностика и лечение заболеваний репродуктивной системы;
Медицинскую помощь новорожденным начинают оказывать в родильном блоке, где в комнате для новорожденных осуществляют не только уход за ними, но и выполняют реанимационные мероприятия. Комната оснащена специальным оборудованием: совместными пеленальными и реанимационными столами, которые одновременно являются источниками лучистого тепла и защитой от инфицирования, приспособлениями для отсасывания слизи из верхних дыхательных путей и аппаратами для проведения искусственной вентиляции легких, детским ларингоскопом, набором трубок для интубации, лекарственными препаратами, биксами со стерильным материалом, пакетами для вторичной обработки пуповины, стерильными наборами для пеленания детей и др.
В родильном блоке родильница и новорожденный после нормальных родов находятся в течение 2-х часов под наблюдением медицинского персонала. Затем их переводят в одну из палат послеродового отделения (отдельные палаты для матери и новорожденного или палаты-боксы для совместного пребывания матери и ребенка). Послеродовые отделения включают в себя палаты для родильниц, процедурную, манипуляционную, бельевую, санитарные комнаты, туалет, душ, выписную комнату, кабинеты для персонала.
Физиологическое послеродовое отделение состоит из палат на 4—6 коек, манипуляционной, санузлов, комнаты для персонала и др. Общее число коек в палатах — 50—55% от всех коек акушерских отделений. Палаты заполняют циклично в соответствии с палатами для новорожденных в течение 3-х суток и не более, чтобы можно было всех родильниц выписать одновременно на 5 - 6-й день. Во многих родильных домах имеются палаты совместного пребывания матери и ребенка (от 40 до 80% коек физиологического послеродового отделения в зависимости от местных условий). Матери проходят специальную предварительную подготовку и под контролем медицинского персонала сами обслуживают ребенка (пеленание, взвешивание, подмывание и т. д.). В настоящее время принято активное ведение послеродового периода. После нормальных родов через 6-8 часов родильницам разрешают вставать с постели, самостоятельно совершать туалет, начиная с трех суток, ежедневно принимать душ со сменой белья. Для проведения занятий ЛФК в послеродовом периоде и для чтения лекций используют радиотрансляцию в палаты. В родильном доме практикуется раннее прикладывание к груди, режим свободного вскармливания, а также проводятся занятия по грудному вскармливанию.
Для соблюдения цикличности заполнения, освобождения палат и выполнения санитарно-гигиенического режима дополнительно предусматривается 10% коек, что позволяет при выписке родильниц полностью освобождать определенные палаты и производить тщательную уборку (мытье, облучение ртутно-кварцевыми лампами, проветривание и др.). Указанная система распространяется на обсервационное отделение и отделение новорожденных. При нормальном течении родов и послеродового периода родильница находится в родильном доме 5—6 суток. Выписку её из родильного дома с ребенком производят через выписную комнату. Родильнице выдают справку о рождении ребенка. О каждом выписанном ребенке родильный дом сообщает в детскую поликлинику по месту жительства матери.
В случае осложненных родов ребенка помещают в отделение для новорожденных. Отделения новорожденных организуются при первом и втором акушерских отделениях. Они должны быть изолированы от всех других отделений родильного дома. Наряду с палатами для здоровых новорожденных выделяют палаты для недоношенных детей и детей, родившихся в асфиксии, с нарушением мозгового кровообращения, дыхательными нарушениями, после оперативных родов. Палаты для новорожденных заполняют строго циклически. Они должны быть обеспечены централизованной подачей кислорода, бактерицидными лампами, теплой водой. Температура в палатах не должна быть ниже +200С - +240С. Палаты для новорожденных должны быть оснащены необходимыми лекарственными средствами, перевязочным материалом, инструментами, пеленальными и реанимационными столами, аппаратурой для инвазивной терапии, аппаратом УЗИ. Пеленальные столы должны иметь легко обрабатываемую поверхность. Для недоношенных детей, детей с родовой травмой и другой патологией предусматриваются палаты интенсивной терапии. Отделение должно быть оснащено необходимым инвентарем и аппаратурой, в том числе для вторичной реанимации новорожденных. В детском отделении необходимо строжайшее соблюдение правил санитарно-эпидемического режима: мытье рук, одноразовые перчатки, обработка инструментов, мебели, помещений. При трех или более одновременных токсико-септических заболеваниях наряду с экстренным донесением принимаются срочные меры по их ликвидации. Перед палатами рекомендуется иметь шлюзы. Основной задачей врача - неонатолога отделения новорожденных является проведение лечебно-профилактических мероприятий, направленных на обеспечение правильного физического и нервно-психического развития новорожденных. В соответствии с основной задачей врач-неонатолог осуществляет: 1. Надлежащее медицинское наблюдение, уход, обследование, лечение, вскармливание новорожденных на уровне современных достижений медицинской науки и практики; 2. Соблюдение санитарно-гигиенического и противоэпидемического режима в стационаре; 3. Руководство работой среднего и младшего медицинского персонала, непосредственно ему подчиненного, и проверяет правильность и своевременность выполнения ими всех врачебных назначений; 4. Систематически проводит мероприятия по повышению квалификации и воспитанию среднего и младшего медицинского персонала с требованием от него соблюдения принципов медицинской деонтологии.
Функциональные обязанности неонатолога:
1. Ежедневно проводит обход новорожденных, оценивает состояние их здоровья, предупреждает возникновение заболеваний и смерть детей в ранний неонатальный период;
2. Оказывает квалифицированную медицинскую помощь недоношенным детям, заболевшим, травмированным в родах на основе современных достижений науки и практики;
3. Проводит восстановительную терапию, способствующую снижению патологии раннего неонатального периода;
4. Создает лечебно-охранительный режим в отделениях для новорожденных;
5. Наблюдает за санитарно-гигиеническим состоянием отделений для новорожденных, проводит профилактику внутрибольничной инфекции, строго соблюдает противоэпидемический режим;
6. Проводит санитарно-просветительскую работу с родильницами;
Гинекологическое отделение состоит из хирургического отделения, отделения консервативных методов лечения, отделения для прерывания беременности. Оно полностью изолировано от акушерских отделений, имеет свою приемно-смотровую часть, выписную комнату и другие помещения.
Функциональные обязанности врача акушера - гинеколога стационара:
1. Знать и уметь применять на практике современные (апробированные) методы и средства обследования, диагностики и лечения;
2. Обеспечить надлежащий уровень наблюдения, обследования и лечения женщин в соответствии с принципами лечебно-охранительного режима и соблюдения правил медицинской деонтологии;
3. Ежедневно проводить обход в палатах совместно с акушеркой (медицинской сестрой);
4. Участвовать в обходах заведующего отделением и докладывать ему о госпитализированных женщинах, в необходимых случаях принимать участие в консультациях больных;
5. Нести дежурство в соответствии с утвержденным графиком. Передавать дежурному врачу стационара список с фамилиями больных, требующих особого наблюдения;
6. Проводить санитарно-просветительную работу среди женщин;
7. Обеспечивать надлежащее санитарно-гигиеническое содержание палат, соблюдение установленного режима, проведение противоэпидемических мероприятий;
8. Систематически повышать свою квалификацию и проводить мероприятия по повышению квалификации среднего и младшего медицинского персонала;
9. Заполнять в установленном порядке учетную медицинскую документацию;
При личном обращении родственников давать справки о состоянии здоровья рожениц, родильниц и больных с учетом принципов сохранения врачебной тайны; разъяснять родственникам и самой женщине нецелесообразность и вредность преждевременной выписки или дальнейшего пребывания в стационаре.
Врач акушер-гинеколог стационара имеет право:
§ Назначать и отменять (ранее назначенные самим врачом) любые лечебно-диагностические мероприятия, вытекающие из изменяющегося состояния больной и наличия возможностей в области диагностики и лечения;
§ Проверять правильность и своевременность выполнения средним и младшим медицинским персоналом назначений и указаний по лечению и уходу за женщинами, за содержанием их в надлежащей чистоте и опрятности;
§ Осуществлять выписку и перевод женщины в другое отделение родильного дома или другое лечебно-профилактическое учреждение по согласованию с заведующим отделением;
§ Давать указания подчиненным ему работникам отделения вносить предложения о поощрении этих работников или наложении на них дисциплинарных взысканий за отдельные упущения в работе или нарушение правил внутреннего трудового распорядка;
Для оценки работы родильного дома используют общие и специальные показатели деятельности. О качестве и эффективности работы родильного дома свидетельствуют такие показатели, как уровень материнской, перинатальной и ранней неонатальной смертности, заболеваемость новорожденных, частота осложнений в родах и послеродовых заболеваний, обоснованность акушерских операций и пособий, частота осложнений при них.
Методика расчета и анализа специальных показателей деятельности родильного домаОбщее число принятых родов
Удельный вес нормальных родов в РФ составляет в последние годы 40%
Частота осложненных родов
Число всех заболеваний, осложнивших роды и послеродовый период × 1000Общее число принятых родовЧастота осложненных родов достигает 900‰ в городской местности и 700‰ в сельской3. Уровень перинатальной смертностиЧисло мертворожденных + число детей, умерших в первые 6 суток жизни × 1000Число родившихся живыми + мертвымиУровень перинатальной смертности в целом по стране составляет 11‰4. Уровень ранней неонатальной смертностиЧисло детей, умерших в первые 6 суток жизни × 1000Число родившихся живымиУровень ранней неонатальной смертности составляет 5‰5. Уровень смертности новорожденныхЧисло всех умерших новорожденных × 1000Число родившихся живымиВ среднем по стране составляет 5,4‰6. Мертворождаемость Число мертворожденных × 1000 Число родившихся живыми + мертвымиВ среднем по стране составляет 6‰7. Частота недонашиваемостиЧисло детей, родившихся недоношенными × 1000Число родившихся живымиВ среднем по стране частота недонашиваемости составляет 65‰8. Уровень заболеваемости новорожденных Число всех выявленных заболеваний у новорожденных × 1000Число родившихся живымиУровень заболеваемости новорожденных в РФ составляет 400‰9. Уровень заболеваемости недоношенных новорожденных Число всех выявленных заболеваний у недоношенных новорожденных × 1000Число родившихся недоношеннымиУровень заболеваемости недоношенных новорожденных в РФ составляет 950‰10. Структура причин заболеваемости новорожденныхЧисло случаев заболеваний с одной нозологической формой × 100
Общее число заболеваний, зарегистрированных у новорожденных 11. Структура причин смертности новорожденныхЧисло умерших с одной нозологической формой заболевания × 100
Общее число умерших новорожденныхЗадание №1.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности родильного дома. Проанализируйте полученные данные и сделайте заключение об организации работы родильного дома.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите специальные показатели деятельности родильного дома. Проанализируйте полученные данные и сделайте заключение об особенностях организации и качестве стационарной акушерско-гинекологической помощи.
Таблица №1.
| Категории поликлиник | Число врачебных должностей | Число посещений в смену |
| 1 | 50 - 70 | 800 |
| 2 | 40 - 50 | 700 |
| 3 | 30 - 40 | 500 |
| 4 | 20 - 30 | 300 |
| 5 | 15 - 20 | 150 |
Оптимальный режим работы детских поликлиник: с 8 часов до 20 часов в рабочие дни, а в выходные дни до 14 часов. Детская поликлиника работает по участковому принципу. Вся обслуживаемая поликлиникой территория разделена на участки. На педиатрическом участке в норме проживает 800 детей и для их обслуживания выделяется 1 должность врача-педиатра и 1,5 должности участковой медсестры. Кроме того, в детской поликлинике предусмотрены должности врачей-педиатров и медсестер (фельдшеров) для оказания лечебно-профилактической помощи в дошкольных учреждениях, школах и отделения специализированной медицинской помощи. Основным методом в обслуживании детей является метод диспансеризации.
Основные задачи детской поликлиники:
• Организация и проведение профилактических мероприятий в поликлинике, на дому, в дошкольных учреждениях и школах – диспансеризация детей (активное и динамическое наблюдение за здоровьем детей), санитарно-просветительная работа, пропаганда здорового образа жизни, проведение противоэпидемических мероприятий совместно с центрами ГСЭН;
• Оказание квалифицированной и специализированной лечебной помощи в поликлинике и на дому;
• Качественное проведение клинико-экспертной работы - экспертиза временной и стойкой нетрудоспособности;
• Своевременная госпитализация детей, нуждающихся в стационарном лечении, с предварительным максимальным обследованием;
• Соблюдение преемственных связей с другими ЛПУ: женскими консультациями, родильными домами, детскими больницами и санаториями, диспансерами.
Основным направлением деятельности детской поликлиники, является профилактическая работа, осуществляющаяся путем:
1. проведения дородового патронажа беременных женщин;
Санитарно-просветительной работы с целью гигиенического воспитания и прививания навыков по рациональному питанию, уходу, закаливанию, оздоровлению и пропаганде здорового образа жизни среди детей, их родителей и членов семьи.
Детскую городскую поликлинику возглавляет главный врач, который непосредственно руководит всей ее деятельностью: обеспечивает своевременность, доступность и качество всех видов лечебно-профилактической помощи детям, осуществляет планирование, финансирование, устанавливает штат, организует работу сотрудников, анализирует результаты работы, отвечает за оснащение медицинским оборудованием, хозяйственным инвентарем. Штат медицинского и педагогического персонала в детской поликлинике устанавливается исходя из следующих нормативов: на 10 тысяч детей прикрепленных к поликлинике предусматривается - 12,5 должностей участковых педиатров, 0,5 ставки детского хирурга, 0,75 ставки травматолога-ортопеда, 1,25 ставки отоларинголога, по 1,5 ставки офтальмолога и невролога, а также должности других специалистов. Для обеспечения работы в дошкольных и школьных учреждениях дополнительно выделяются 1 должность врача-педиатра из расчета на: 180 -200 детей в детских яслях, 600 детей детских садов, 1200 учащихся образовательных учреждений.
В структуре детской поликлиники имеются свои особенности, так, в отличие от поликлиник, обслуживающих взрослое население, в детской поликлинике предусмотрено два входа. Через главный вход (вход для здоровых детей) заходят дети, не имеющие симптомов острых инфекционных заболеваний. Все заболевшие дети должны обслуживаются на дому, однако, если родители по тем или иным причинам приводят заболевшего ребенка в поликлинику, они должны войти во вход для больных детей, который ведет в помещение называющееся фильтром. Там работает опытная медицинская сестра, которая опрашивает, осматривает ребёнка, ставит предварительный диагноз и решает – может ли ребенок посетить поликлинику или нуждается в консультации врача и изоляции. Если есть подозрение на инфекцию, то ребёнка помещают в бокс, где его осматривает врач, вызванный медицинской сестрой. После осмотра врача и назначения необходимых лечебных мероприятий ребенка через отдельный выход из бокса отправляют домой или при показаниях на машине скорой помощи перевозят в стационар. Бокс, в котором находился больной, дезинфицируют.
В вестибюльном помещении должна быть сосредоточена информация об услугах поликлиники, пространственной и функциональной структуре учреждения. В детских поликлиниках у входа следует предусматривать помещение для хранения детских колясок, а в вестибюле - предусматривать столы для пеленания грудных детей.
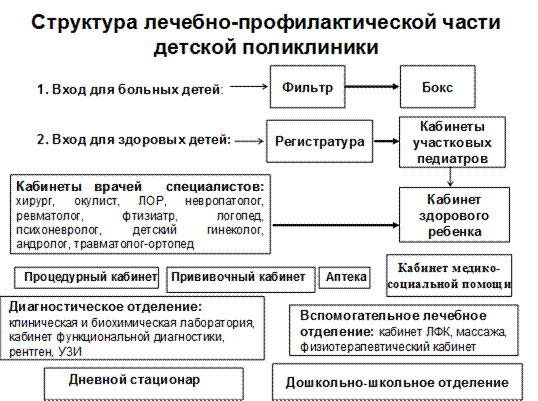
Основной фигурой, оказывающей амбулаторно-поликлиническую помощь детям, является участковый педиатр. Согласно приказа Министерства здравоохранения и социального развития Российской Федерации «Об организации деятельности врача-педиатра участкового» от 18 января 2006 г. N 28 - на должность врача-педиатра участкового назначается специалист, имеющий высшее медицинское образование по специальности "педиатрия" или "лечебное дело" и сертификат специалиста по специальности «педиатрия». Врач-педиатр участковый осуществляет свою деятельность в медицинских организациях преимущественно муниципальной системы здравоохранения, оказывающих первичную медико-санитарную помощь детям: детских поликлиниках; амбулаториях; стационарно-поликлинических учреждениях. Врач-педиатр участковый оказывает первичную медико-санитарную помощь контингенту, сформированному преимущественно по территориальному принципу и на основе свободного выбора врача пациентами. Нагрузка участкового педиатра составляет: 5 человек на 1 час приема в поликлинике, 7 - при профилактических осмотрах и 2 - при обслуживании на дому. Цель работы участкового педиатра заключается в сохранении здоровья, снижении заболеваемости и смертности детей всех возрастов, обеспечении оптимального физического и нервно-психического развития детей.
Функциональные обязанности участкового педиатра:
• формирует врачебный участок из прикрепленного контингента;
• проводит динамическое медицинское наблюдение за физическим и нервно-психическим развитием детей;
• проводит диагностическую и лечебную работу на дому и в амбулаторных условиях;
• осуществляет работу по охране репродуктивного здоровья подростков;
• проводит первичный патронаж новорожденных и детей раннего возраста в установленные сроки;
• организует и принимает участие в проведении профилактических осмотров детей раннего возраста, а также детей в декретированные возрастные сроки;
• разрабатывает комплекс лечебно-оздоровительных мероприятий, обеспечивает контроль за выполнением режима, рационального питания, своевременного проведения мероприятий по профилактике у детей алиментарных расстройств, рахита, анемии и других заболеваний;
• обеспечивает своевременное направление детей на консультации к врачам-специалистам, при соответствующих показаниях - на госпитализацию;
• обеспечивает проведение иммунопрофилактики детей;
• проводит динамическое наблюдение за детьми с хронической патологией, состоящими на диспансерном наблюдении, их своевременное оздоровление и анализ эффективности диспансерного наблюдения;
• обеспечивает подготовку детей к поступлению в образовательные учреждения;
• обеспечивает поступление информации о детях и семьях социального риска в отделение медико-социальной помощи детской поликлиники, органы опеки, попечительства;
• обеспечивает работу стационара на дому;
• обеспечивает выполнение индивидуальных программ реабилитации детей-инвалидов;
• обеспечивает проведение дополнительного лекарственного обеспечения детей, имеющих право на получение набора социальных услуг;
• выдает заключение о необходимости направления детей в санаторно-курортные учреждения;
• обеспечивает проведение мероприятий по профилактике и раннему выявлению у детей гепатита B и C, ВИЧ-инфекции;
• осуществляет диспансерное наблюдение детей с наследственными заболеваниями, выявленными в результате неонатального скрининга, и патронаж семей, имеющих детей указанной категории;
• своевременно направляет извещения в установленном порядке в территориальные органы санэпиднадзора о случаях инфекционных заболеваний и поствакцинальных осложнениях;
• обеспечивает медицинскую помощь юношам в период подготовки к военной службе;
• проводит работу по врачебному консультированию и профессиональной ориентации с учетом состояния здоровья детей;
• проводит подготовку медицинской документации по переводу детей по достижении соответствующего возраста в городскую (районную) поликлинику;
• руководит деятельностью среднего медицинского персонала, осуществляющего оказание первичной медико-санитарной помощи;
• ведет медицинскую документацию в установленном порядке, анализируя состояние здоровья прикрепленного контингента к врачебному педиатрическому участку и деятельность врачебного педиатрического участка;
• систематически повышает свою квалификацию.
В труднодоступных и отдаленных районах, в сельской местности с недостаточным числом врачей-педиатров возможно проведение диспансерного наблюдения детей из прикрепленного контингента, в том числе детей раннего возраста, врачом общей практики (семейным врачом) (в соответствии с пунктом 9 Порядка осуществления деятельности врача общей практики (семейного врача), утвержденного приказом Министерства здравоохранения и социального развития Российской Федерации от 17 января 2005 г. N 84 "О порядке осуществления деятельности врача общей практики (семейного врача)" (зарегистрирован в Минюсте России 21 февраля 2005 г., N 6346), с последующим направлением детей с отклонениями в состоянии здоровья к врачам-специалистам.
Диспансерный метод широко используется участковым педиатром для улучшения состояния здоровья детского населения. Профилактические осмотры являются первым и обязательным этапом в диспансеризации детского населения. Объем и содержание профилактических осмотров должны соответствовать возрастному, физическому, функциональному и нервно-психическому развитию ребенка. Проведение профилактических медицинских осмотров детей предусмотрено Программой государственных гарантий оказания бесплатной медицинской помощи населению, то есть, гарантировано государством. Обязательное проведение профилактических медицинских осмотров детей в определенные возрастные периоды предусмотрено рядом приказов Минздрава и Министерства здравоохранения и социального развития России: №186/272 от 1992 г., №151 от 1997 г., №154 от 1999 г., №241 от 2000 г., №623 от 2003г., №28 от 2006г. Эти приказы являются действующими на настоящий момент. В связи с тем, что профилактическая работа гарантирована государством, проведение профосмотров в муниципальных поликлинических учреждениях является бесплатным. Участковый педиатр и медицинская сестра в первые два дня после выписки ребенка из роддома проводят на дому совместный активный профилактический осмотр (патронаж) новорожденного. Первый год жизни ребенка чрезвычайно важен с точки зрения становления функции всех органов и систем организма, нервно-психического развития, поэтому необходимо регулярное медицинское профилактическое наблюдение за малышом. Активные посещения новорожденного на дому проводятся участковым педиатром на 10-й, 14-й и 21-й дни жизни ребенка, далее – ежемесячно мама с малышом посещает участкового педиатра в поликлинике. При осмотре педиатр уточняет антропометрические параметры (массу и длину тела, окружность грудной клетки и головы, оценивает состояния швов и родничков на голове), оценивает нервно-психическое и физическое развитие, функциональное состояние других органов и систем. Даются рекомендации по уходу за ребенком, по его питанию, другие советы для обеспечения здорового роста и развития. В возрасте 1 месяца, наряду с педиатром, малыша осматривают невролог, ортопед, офтальмолог, хирург. Кроме того, в 1 месяц жизни проводится вторая вакцинация против вирусного гепатита В (первая - обычно проводится в роддоме в первые 12 часов жизни ребенка). Прививка выполняется после осмотра педиатром для исключения острых заболеваний. По результатам профилактического осмотра в зависимости от состояния здоровья малыша, врач может назначить дополнительные исследования (общий анализ крови и мочи, исследования кала и пр.).
Невропатолог (невролог) выяснит, правильно ли происходит развитие нервной системы ребенка, проверит, научился ли он держать голову, реагирует ли на резкие звуки, на свет и т.д. Именно в этом возрасте чаще всего выявляются перинатальные, то есть возникшие в период беременности и родов, поражения центральной нервной системы. Невролог даст рекомендации по поводу оздоровительного массажа, гимнастики, посещения бассейна, а при необходимости - назначит медикаментозное лечение.
Ортопед оценит развитие костно-мышечной системы ребенка, а также исключит наличие какой-либо врожденной патологии развития (например, врожденная косолапость, врожденный подвывих или вывих тазобедренного сустава и др.), может быть назначено ультразвуковое или рентгенологическое исследование тазобедренных суставов. Чем раньше специалист заметит отклонение в развитии опорно-двигательного аппарата малыша, тем эффективнее будет лечение.
Профилактические осмотры педиатра с 1 месяца жизни ребенка до достижения 1-го года становятся ежемесячными. В возрасте 3 месяцев наряду с педиатром ребенок должен быть осмотрен теми врачами-специалистами, осмотр которыми не был проведен в 1 месяц. Делаются обязательные анализы крови, мочи, кала. Другие обследования в этом возрасте назначаются по показаниям. В соответствии с Национальным календарем профилактических прививок (при отсутствии противопоказаний) ребенок прививается от дифтерии, столбняка, полиомиелита и коклюша. Вторая и третья прививки от данных инфекций проводятся в возрасте 4,5 и 6 месяцев. Следует помнить, что предварять каждую прививку, в каком бы возрасте ее ни делали, должен осмотр педиатра. В возрасте 9 месяцев, наряду с осмотром педиатра, ребенка осматривает детский стоматолог. Именно в этом возрасте необходимо контролировать прорезывание и рост зубов. Родители должны получить советы по уходу за полостью рта ребенка, научиться контролировать правильность роста зубов, формирования прикуса.
В год, помимо профилактического осмотра у педиатра, необходимо посетить невролога, хирурга и ортопеда. Также малышу надо будет провести реакцию Манту, а затем прививки против кори, эпидемического паротита и краснухи. Является обязательным проведение анализов крови, мочи, кала на яйца глистов.
На втором году жизни при отсутствии жалоб на здоровье ребенка осмотры педиатром осуществляются с кратностью 1 раз в 3 месяца. Один раз в течение года (обычно, в возрасте 18 месяцев) проводится лабораторное обследование (анализы крови, мочи, кала). Кроме того, предусмотрен обязательный однократный осмотр стоматологом. В возрасте 18 месяцев ребенка необходимо ревакцинировать против дифтерии, коклюша, столбняка, полиомиелита, а в возрасте 20 месяцев – против полиомиелита.
На третьем году жизни педиатр осматривает ребенка два раза в год. В 3 года – перед поступлением ребенка в дошкольное образовательное учреждение, наряду с педиатром и врачами-специалистами, ребенка в поликлинике осматривает дерматолог, консультирует логопед, а в детском саду – педагог или психолог. В возрасте от 4 до 7 лет профилактический осмотр проводится педиатром один раз в год. В 5 или 6 лет – за год до поступления в школу объем обследования такой же, как в 3 года. В 6 или 7 лет - перед школой объем обследования аналогичен предыдущему.
Школьники ежегодно осматриваются педиатром и стоматологом. В 7 или 8 лет – по окончании первого класса школы ребенок проходит комплексный медицинский осмотр, в котором участвуют врачи-специалисты, однако из обязательного объема обследования исключаются дерматолог, логопед. В 10 лет – переход к предметному обучению в школе, начало подросткового периода развития - к традиционному объему врачебного, лабораторного и инструментального обследования добавляется осмотр эндокринологом, девочек – гинекологом, всем проводится электрокардиография (ЭКГ). В 12 лет - период начала интенсивного полового созревания дополнительно к объему предшествующего осмотра проводится осмотр мальчиков урологом. В 14 - 17 лет объем профилактических осмотров аналогичен тому, который проводится в 12-летнем возрасте; в 15 или 16 лет проводится однократное флюорографическое обследование. Обращает на себя внимание уменьшение с каждым годом количества подростков с первой группой здоровья: с 33,9% в 1998 до 25% в 2005году. Все это позволяет думать, что школьный и подростковый возраст наиболее уязвим для неблагоприятных факторов внешней среды: кислородное голодание, плохое освещение в школах, отсутствие необходимой по росту школьной мебели, недостаточное количество свежих овощей и фруктов, мясо - молочных продуктов в рационе питания. Имеет значение и гиподинамия школьников, недоступность оздоровительных комплексов из-за высокой платы за пользование ими.
Результаты медосмотра заносятся в основной медицинский документ детской поликлиники - «Историю развития ребенка». Данный документ имеет юридическую силу, и на основании сведений, содержащихся в нем, принимаются все решения (в том числе экспертные), касающиеся состояния здоровья ребенка. Если профилактический осмотр проводится перед оформлением малыша в детский сад или школу, то сведения о состоянии здоровья в образовательном учреждении заносятся в «Медицинскую карту ребенка для образовательных учреждений дошкольного, начального общего, основного общего, среднего (полного) общего образования, учреждения начального и среднего профессионального образования, детских домов и интернатов» (форма №02б/у—2000). В этом документе будут накапливаться сведения о состоянии здоровья ребенка из года в год, до тех пор, пока он не достигнет семнадцати лет. Этот документ будет сопровождать его во всех образовательных учреждениях (хранится в детском саду, а затем в школе или другом образовательном учреждении). Кроме того, совсем не обязательно проходить профилактический осмотр за один день, как практикуется в детских садах и школах. Сначала стоит посетить медицинскую сестру (проведение доврачебного обследования) и педиатра, который осмотрит ребенка и порекомендует примерный план посещений специалистов.
Педиатр должен стать для родителей главным врачом, к которому стекается информация о здоровье и условиях жизни ребенка от всех других специалистов и педагогов. Если при проведении профилактического медицинского осмотра у ребенка выявляется заболевание, то он должен быть дополнительно обследован (консультации специалистов, лабораторное, инструментальное обследование) и ему должен быть поставлен точный диагноз. Объем обследований определяется в соответствии с диагностическими стандартами, утвержденными для данного заболевания (приказ №151, 1997 г). Дети с хронической патологией также проходят медосмотр в соответствующие сроки. Кроме того, такие дети находятся под диспансерным наблюдением, алгоритм проведения которого (кратность осмотров, перечень специалистов, диагностических процедур) определяется заболеванием (приказ №151, 1997 г).
Профилактические медицинские осмотры детей, посещающих образовательные учреждения (в т.ч. дошкольные), организуются врачами и средним медицинским персоналом прикрепленным к данному учреждению и администрацией образовательного учреждения. Форма проведения (в детском дошкольном учреждении, школе - чаще или в поликлинике - реже) выбирается администрациями поликлиники и образовательного учреждения в зависимости от имеющихся возможностей. При этом соблюдается право родителей на присутствие при проведении осмотра ребенка. Обязательным является присутствие родителей или других членов семей при проведении профилактического осмотра в поликлинике в том случае, если малыш не посещает образовательное учреждение. Для проведения профилактических осмотров детей (преимущественно первых трех лет жизни) в поликлинике рекомендуется выделять «День здорового ребенка», как правило, во вторник или четверг – дни наименьшей нагрузки на амбулаторном приеме.
Одним из первоочередных организационных мероприятий в детской поликлинике должно быть создание отделения здорового ребенка, в состав которого входят кабинеты по профилактической работе, в том числе кабинет здорового ребенка, прививочный кабинет и др.
Основными задачами кабинета здорового ребенка являются: пропаганда здорового образа жизни в семье; обучение родителей основным правилам воспитания здорового ребенка (режим, питание, физическое воспитание, закаливание, уход); санитарное просвещение родителей в вопросах гигиенического воспитания детей, профилактики заболеваний и отклонений в развитии.
Кабинет здорового ребенка и холлы детской поликлиники оформлены санитарными бюллетенями, освещающими оптимальный режим дня ребенка, технику массажа и гимнастики в разные периоды жизни ребенка, наборы игрушек для разных возрастов, набор одежды в зависимости от возраста и времени года. Кабинет также оснащен достаточной информацией по физическому и нервно-психическому развитию ребенка первого года жизни, вскармливанию, приготовлению пищи, соков, уходу за ребенком. Имеется методическая литература по закаливанию детей в холодное и теплое время года. Все это используется медсестрой кабинета здорового ребенка для выявления отклонений в нервно-психическом развитии ребенка, а также для обучения родителей. Кабинет работает в две смены, его посещают дети первого года жизни не реже 1 раза в 2 месяца, на втором году 4 раза.Лечебно-диагностическая помощь детям осуществляется путем:
1) активного посещения на дому больного ребенка врачом, медицинской сестрой;
2) проведения приема участковыми педиатрами больных детей в периоде реконвалесценции в детской городской поликлинике (детском отделении городской поликлиники);
3) проведения консультативного приема у специалистов;
4) консультации заведующих отделениями, заместителя главного врача, консилиума;
5) организации стационаров на дому, дневных стационаров;
6) проведения лечебно-диагностических процедур, в том числе восстановительного лечения, реабилитации;
7) направления детей на лечение в стационары больниц;
8) выдачи больничных листков матери или иному лицу, непосредственно осуществляющему уход за больным ребенком;
9) проведения отбора и направления больных на восстановительное лечение, медицинскую реабилитацию в санатории и реабилитационные центры, в специальные организации образования.
О качестве лечебно-профилактической работы в детской поликлинике можно судить по таким показателям как: 1. Уровень общей заболеваемости детей и в том числе 1 года жизни (уровень заболеваемости дифтерией, коклюшем, полиомиелитом, корью, туберкулезом, острыми кишечными заболеваниями и т.д.), 2. Распределение детей по группам здоровья, в том числе 1 года жизни, 3. Доля детей 1 года жизни, находящихся на грудном вскармливании до 4 месяцев, 4. Охват прививками, 5. Младенческая смертность, 6. Неонатальная смертность, 7. Удельный вес детей, умерших в стационаре через 24 часа после поступления и другие.
Детская поликлиника осуществляет плановую госпитализацию детей в стационар детской больницы. Плановая госпитализация ребенка возможна при наличии направления и подробной выписки из истории развития ребенка о начале заболевания, лечении и результатах анализов, проведенных в поликлинике. Кроме того, должны быть сведения о развитии ребенка, всех перенесенных соматических и инфекционных заболеваниях; справка из центра ГСЭН об отсутствии контакта с инфекционными больными дома, в детских учреждениях и школе (срок действия справки - 24 ч); справка о прививках.
Приемное отделение детской больницы должно быть оснащено боксами. Наиболее удобными для работы являются индивидуальные боксы Мельцера - Соколова, которые включают в себя предбоксник, палату, санитарный узел, шлюз для персонала. В небольших больницах при отсутствии боксов для приема детей должно быть предусмотрено не менее 2-3 одноместных палат. Наличие боксов позволяет вести одновременно прием нескольких детей, а в случае поступления ребенка с неясным диагнозом – оставить его для наблюдения и необходимого обследования до уточнения диагноза на 1-2 суток.
Отделение приема и выписки больных осуществляет: медицинский осмотр, первичную диагностику и сортировку поступающих детей; изоляцию детей, имевших контакт с инфекционными больными; оказание первой неотложной помощи; санитарную обработку; учет движения больных; справочно-информационное обеспечение. Изолированный прием каждого ребенка легче всего проводить при наличии в приемном отделении боксов. Каждый бокс имеет 1 или 2 койки. Общее число боксов в приемном отделении соматической больницы планируют из расчета 5% от числа коек в стационаре.
Важным звеном в организации медицинской помощи новорожденным детям явилось создание сети педиатрических отделений для новорожденных и недоношенных детей в составе детских больниц. Палаты для детей в возрасте до года боксируются. Отделения для новорожденных и недоношенных детей полностью изолируют от всех других отделений и служб детской больницы. Больных детей размещают в боксах с учетом возраста в днях, характера заболевания и данных эпидемической обстановки родильных домов. В отделениях строго выполняется санитарно-противоэпидемический режим. Общее число коек в отделениях для больных новорожденных детей планируют из расчета 5 коек на 1000 родившихся живыми доношенных детей. В отделениях для недоношенных детей - из расчета 4 койки на 1000 родившихся живыми доношенными и недоношенными.
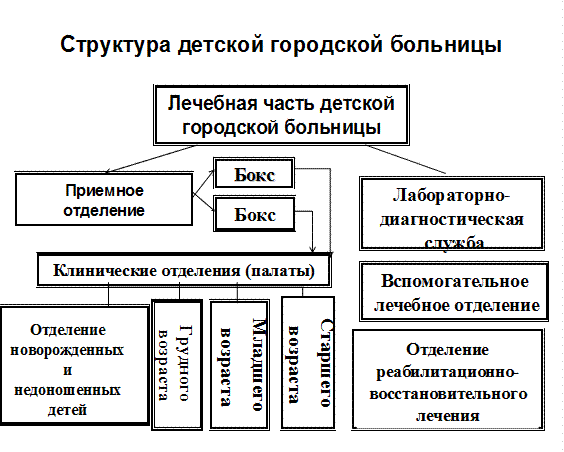
Отделения могут иметь: приемно-смотровые помещения, отдельно от общего приемного отделения больницы, палаты- боксы; палату интенсивной терапии; процедурный кабинет; выписную комнату; ординаторскую комнату и комнату заведующего отделением; комнату старшей медсестры и для хранения медикаментов; помещения для сцеживания грудного молока; материнские комнаты, столовая, буфетная, комната отдыха. При наличии боксов - прием больных детей осуществляется непосредственно в боксы. В каждом боксе размещается по 1-2 койки.
Каждый бокс имеет предбоксник. Внутренние стены бокса и предбоксника - стеклянные, окна оборудованы верхними фрамугами. В боксе имеется подводка горячей и холодной воды, раковины для обработки рук персонала и подмывания детей, детская ванна, бактерицидные облучатели и централизованная подводка кислорода. В боксе устанавливают: детские кроватки соответственно возрасту (0,9х0,46х0,75 метра) с индивидуальными прикроватными тумбочками, кувезы, медицинские весы, педальный бак с клеенчатым мешком для сбора использованного белья и педальное ведро. Заболевших новорожденных и недоношенных детей в отделения новорожденных доставляют специальной транспортной машиной, снабженной кувезами, кислородом, в сопровождении обученного медицинского персонала. Детей, находящихся в тяжелом состоянии, сопровождает врач-педиатр. При приеме новорожденного (недоношенного) ребенка дежурный врач отделения анализирует выписку из родильного дома или поликлиники, осматривает ребенка, определяет тяжесть состояния и характер заболевания, заполняет медицинские документы. При необходимости срочного оказания неотложной помощи больного сразу помещают в палату реанимации и интенсивной терапии.
Кормление детей, включая грудное, проводят в боксе с соблюдением правил санитарно-гигиенического и противоэпидемического режимов. Уход за новорожденными и недоношенными детьми и лечебные назначения выполняет медсестра без привлечения младшего медицинского персонала. Матери в боксы допускаются в часы кормления детей; они участвуют также в организации прогулок детей, проведении массажа под контролем медицинского работника.
Отделения для детей грудного возраста и для детей младшего возраста (дошкольного) должны в обязательном порядке предусматривать возможность для родителей находиться рядом с ребенком в течение всего времени лечения. Палаты в этих отделениях целесообразно иметь небольшие - не более 4 коек, что дает возможность заполнять их с учетом возраста и характера заболевания. Перегородки между палатами должны быть стеклянными для того, чтобы персонал отделения мог наблюдать за состоянием детей и их поведением. В отделении младшего детства должны быть игровые комнаты для детей. Там можно в свободное от процедур время почитать книгу или просто поиграть, рисовать, делать аппликации или самодельные игрушки. Отделение для детей младшего возраста должны располагать достаточным количеством книг, игрушек, настольных игр. В больнице устанавливаются должности педагогов-воспитателей для организации досуга детей. К тому же, если малыш идет на поправку, его обязательно выводят погулять на улицу (во дворе больницы должна быть своя детская площадка).
Палаты для детей старших возрастов (школьников) рассчитаны на 4-6 коек, они формируются с учетом пола, возраста и характера и тяжести заболевания. При заполнении палат соблюдают принцип одномоментного приема больных в палату с тем, чтобы вновь поступающих больных не помещали в палаты, в которых находятся выздоравливающие дети. В настоящее время нет никаких ограничений для родителей, которые хотят быть рядом с детьми, госпитализированными в отделение для детей старшего возраста. И если мама хочет быть вместе со своим семилетним сыном, ей никто не может это запретить. Ведь так всем будет лучше: и ребенку, он будет спокойнее переносить все тяготы болезни, и маме, она сможет сама принимать участие в уходе за ребенком, и медперсоналу - свободная пара рук никогда не помешает. Для того, чтобы ухаживать за ребенком в больнице, ухаживающий должен принести справку об эпидемическом окружении (о том, что в семье в данный момент нет инфекционных больных) от участкового терапевта, а во-вторых, ознакомиться с режимом больницы и соблюдать его. Если все эти условия соблюдены, в палату ставят дополнительную кровать для матери ребенка или другого ухаживающего. Если такой возможности нет, ведь в палатах отделения старшего детства по пять-шесть человек, мама спит вместе с ребенком. В отделении для детей старшего возраста предусмотрены учебные комнаты, где выздоравливающие дети учатся и под руководством педагогов-воспитателей выполняют школьные задания.
В детских больницах опасность внутрибольничных инфекций значительно выше, чем в больницах для взрослых. Для предотвращения заноса возбудителей инфекционных заболеваний в стационар игрушки и книги для детей принимают только новые, не бывшие в употреблении. При выявлении ребенка с острым инфекционным заболеванием в отделении устанавливается карантин на срок инкубационного периода для данного заболевания.
Во многих детских стационарах и специальных лечебных центрах осуществляется реабилитационно-восстановительное лечение. В отделения реабилитационно-восстановительного лечения дети получают полную комплексную, преимущественно немедикаментозную терапию, включающую массаж, плавание, лечебную гимнастику, сухую иммерсию, аромотерапию, физиотерапию, ГБО. Массаж, получаемый детьми, обязательно содержит, помимо общего дифференцированного комплекса, корригирующие приемы, точечные воздействия стимулирующего или расслабляющего вида. Плавание во влажном бассейне, занятия в бассейне сухого плавания, на терапевтических мячах, физиопроцедуры, сеансы гипербарической оксигенации нормализуют мышечный тонус, приведут в гармонию деятельность внутренних органов, улучшат кинестетическую ориентацию. Аромо-фитотерапия, сухая иммерсия, физиопроцедуры комплексно воздействуют на состояние "сон-бодрствование", восстановление правильной нейрорефлекторной проводимости. В отделении создается соответствующий лечебно-охранительный режим.
В стационаре завершается первый этап реабилитации и восстановительного лечения - клинический. Далее следуют второй этап - санаторный и третий этап - адаптационный, который проводится в санаториях и амбулаторно-поликлинических учреждениях.
ЗАДАНИЕ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ:Задание №1.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности детской поликлиники, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» (Ставрополь, 2006). Проанализируйте полученные данные и сделайте заключение об организации работы этого учреждения.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите специальные показатели деятельности детской поликлиники, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» (Ставрополь, 2006). Проанализируйте полученные данные и сделайте заключение о качестве амбулаторно-поликлинической помощи детскому населению.
Задание №3.
По годовому отчету лечебно-профилактического учреждения вычислите показатели деятельности педиатрического отделения стационара. Проанализируйте полученные данные и сделайте заключение об организации и качестве работы этого отделения.
К тому же, в переходный период к новым экономическим отношениям в России стали закрываться школьные стоматологические кабинеты, соответственно произошло значительное снижение уровня и качества диспансеризации детей. И это произошло, когда был накоплен достаточно богатый опыт по организации школьной стоматологии, который перенимали зарубежные коллеги, в последующем адаптировавшие его к современным условиям и сегодня с успехом демонстрирующие нам колоссальные успехи профилактических программ, достижение высокого уровня гигиены и низкой распространенности кариеса у населения.
С другой стороны, стоматологические образовательные программы для детей, осуществляемые с 1986 и посей день, силами врачей- стоматологов или при поддержке компаний, производящих средства и предметы гигиены полости рта во многих городах России показали свою значительную эффективность. В среднем реализация программ стоматологической профилактики дает снижение прироста кариеса на 50%- 100%. Только проведение систематических профилактических осмотров, раннее выявление стоматологических заболеваний и информирование обследуемых, уже дает снижение интенсивности кариеса у детей. В большинстве программы включали проведение уроков гигиены полости рта, коррекцию навыков и проведение контролируемой чистки зубов. Профессиональные методы индивидуальной профилактики (профессиональная гигиена, полоскания реминерализующими растворами, покрытие фторлаком, герметизация фиссур, применение стеклоиономерных цементов для пломбирования молочных зубов) в некоторых программах применялись выборочно. В итоге, стоматологи приобрели знание, как сохранить здоровье детей, но на данный момент нет комплексного и масштабного подхода для реализации таких программ на уровне страны (т.е. преемственности работы между детской и взрослой стоматологическими поликлиниками, ведение единой карты с периода антенатального развития и до окончания школы, финансирования).
Не внедрение программ профилактики стоматологических заболеваний на государственном уровне приводит к низкому уровню знаний у населения по гигиене полости рта, недостаточной мотивации к проведению профилактических мероприятий и, как следствие, плохому стоматологическому здоровью у большинства представителей различных возрастных групп (дети, подростки и родители) населения, что подтверждается множеством проведенных социологических исследований. Во многих семьях родители не уделяют внимание выработке установки сохранения здоровья и профилактике заболеваний, а, напротив, чаще своим примером демонстрируют модель поведения «болит - лечим». 67% родителей не придают большого значения патологии зубов, приводя детей к врачу при появлении жалоб. Лишь 14% детей, из числа обратившихся, получают помощь в день обращения. Низкая обращаемость связана еще и с тем, что всего 1% родителей доверяют уровню оснащения государственных детских стоматологических учреждений и 18,7% родителей, присутствовавших во время лечения своих детей, оценили уровень квалификации врачей, как высокий. Необходимость сопровождения ребенка в стоматологическую поликлинику родителем, больших временных затрат на дорогу и ожидания приема, особенно в крупных городах, также снижает обращаемость из-за занятости родителей на работе. Это является недостатком централизованной стоматологической помощи и диспансеризации.
Анкетирование врачей стоматологов, оказывающих помощь детям, подтверждает низкий уровень знаний у пациентов, так как превалирует обращаемость в поликлинику при осложненных формах кариеса, а не за профилактическими и гигиеническими услугами, которые врач не может предоставить в полном объеме из-за загруженности лечебной работой.
Изучение знаний детских врачей-стоматологов относительно современных методов индивидуальной профилактики, показало, что у стоматолога общей практики они ниже в два раза, чем у профильных специалистов. Частота применения эффективных профилактических и лечебно-профилактических технологий, таких как: герметизация фиссур, глубокое фторирование, пломбирование стеклоиономерными цементами молочных зубов и применение отсроченных методов лечения кариеса более высокая среди стоматологов коммерческих учреждений. В государственных учреждениях 80% врачей не удовлетворены оснащением рабочего места и 84% хотели бы сменить рабочее место.
Отсутствие достаточного финансирования в государственной стоматологии снижает не только возможность внедрения новых лечебных технологий, но и не позволяет в полном объеме предоставлять профилактические услуги.
С учетом вышеперечисленного вновь возникает необходимость возрождения децентрализованного метода оказания санационно - профилактической помощи и создания современных стоматологических кабинетов в организованных детских учреждениях, где врач, постоянно наблюдающий определенный контингент детей, имеет возможность систематического проведения профилактических мероприятий в коллективе. Так же требуется система, определяющая качество оказываемой лечебно- профилактической помощи детям.
Сегодня все усилия Стоматологической Ассоциации России направлены на поиски возможностей для возрождения школьной стоматологии в новых условиях. Разработана модель организации работы школьного стоматологического кабинета в новых социально – экономических условиях. Она предусматривает: 1). Привлечь гигиениста – стоматологического к работе с врачом стоматологом в целях повышения эффективности и качества оказания лечебно – профилактической помощи в условиях школьного стоматологического кабинета. 2). Выявить факторы риска стоматологических заболеваний у детей различных возрастных групп. 3). Выявить уровень знаний детей по гигиене полости рта, создать мотивацию у родителей к сохранению и поддержанию стоматологического здоровья их детей . 4). Организовать санитарно – просветительскую работу в школьном стоматологическом кабинете. Обучить детей методам чистки зубов и обеспечить контроль за гигиеной полости рта. 5). Разработать и внедрить индивидуальные планы лечебно- профилактических мероприятий для детей в условиях организованного детского коллектива. 6). Обеспечить оказание качественной лечебно - профилактической помощи детям в школьном стоматологическом кабинете с использованием материалов компании VOCO.
Широкомасштабное внедрение профилактических программ должно значительно снизить уровень заболеваемости кариесом среди детского населения, увеличить экономическую рентабельность профилактической и лечебной помощь за счет высвобождения врачей-стоматологов и достижения тесного контакта с родителями и педагогами.
Специальные показатели деятельности детской стоматологической поликлиники:
1а. Удельный вес нуждающихся в лечении от числа осмотренных детей в возрасте до 3-х лет.
1б. Удельный вес нуждающихся в лечении от числа осмотренных дошкольников.
1в. Удельный вес нуждающихся в лечении от числа осмотренных школьников.
2. Удельный вес санированных от числа нуждавшихся в санации полости рта среди профилактически осмотренных детей до 3-х лет (дошкольников, школьников).
3. % детей, охваченных профилактикой кариеса:
а) популяционные методы (санитарно-просветительская работа, внедрение учебных программ),
б) медицинские методы (профессиональная гигиена полости рта, аппликация фторлака, герметизация фиссур).
4. % санированных от числа первично обратившихся в поликлинику (к данному врачу).
5. Удельный вес взятых под диспансерное наблюдение детей 1 года.
6. Распространенность кариеса у детей 3-х лет, находившихся под наблюдением у врача с 1 года.
7. Частота случаев осложненного кариеса в постоянных зубах на 1000 обследованных.
8. Количество постоянных зубов, направленных на удаление на 1000 обследованных.
9. % детей, имеющих интактные постоянные зубы в 7 лет.
10. % детей, имеющих интактные постоянные зубы в 9 лет.
11. Удельный вес охваченных аппаратным лечением больных в год (для ортодонта) - из числа нуждавшихся в лечении.
12. Частота применения карпульных технологий для обезболивания при лечении зубов.
Стоматология явилась одним из немногих разделов здравоохранения, в котором за минувшие годы сделаны реальные шаги по реформированию специальности, адаптации ее к условиям рынка, где найдены дополнительные источники финансирования, внедрены современные технологии профилактики и лечения, проведено интенсивное обучение и переобучение кадров и решены ряд проблем. В стоматологии, гораздо шире (в десятки раз), чем в любой другой медицинской специальности, развился альтернативный государственному рынок стоматологических услуг в самых различных формах - платные услуги, частные кабинеты, лечебно-профилактические предприятия, индивидуальные частные предприятия, аренда рабочих мест и др. Сейчас этот вновь созданный рынок приобретает цивилизованные формы. Создано значительное количество стоматологических клиник, которые полностью удовлетворяют население в этом виде стоматологической помощи. Во многих городах страны имеются прекрасные частные стоматологические клиники, завоевавшие доверие и признание пациентов, осуществляющие помощь населению на самом высоком уровне. Устойчивый, надежный и удобный порядок установился в обеспечении стоматологии материалами, лекарствами, инструментами, оборудованием для стоматологии. В принципе, создана нормально функционирующая рыночная система обеспечения стоматологии необходимыми для деятельности изделиями.
Позитивные сдвиги в системе стоматологического обучения связаны с разработкой и принятием концепции о стоматологическом образовании, представленной Московским Государственным медико-стоматологическим университетом (МГМСУ). Суть ее состоит в том, что обоснована и предложена подготовка стоматолога общей практики как основной, центральной фигуры с высшим образованием, выпускаемой стоматологическими факультетами страны. Это означает, что все стоматологические факультеты должны выпускать только стоматологов общей практики с прохождением соответствующей интернатуры, после чего они должны проработать 3 года по данной специальности, совмещая в одном лице функции терапевта, хирурга, ортопеда, детского стоматолога. Получение узкой специализации возможно только путем прохождения клинической ординатуры. Получение разрешений на другие виды работ, их количество будет целиком зависеть от способностей, желания, прохождения соответствующего обучения, но при этом он (без прохождения ординатуры) не становится узким специалистом, а только получает право на соответствующий вид деятельности.
Для успешного функционирования в условиях рынка меняется структура стоматологических поликлиник, которая должна быть ориентирована на оказание стоматологических услуг на профессиональном и сервисном уровне. Для этого в составе стоматологических поликлиник уже создаются отделения стоматологии общей практики, в которых работают врачи-стоматологи, имеющие сертификаты по нескольким специальностям, чаще всего по терапевтической, хирургической и ортопедической стоматологии. Вводятся новые адаптированные к задачам должности, разработана отвечающая медицинским и правовым требованиям медицинская документация. Успешную лечебно-профилактическую деятельность обеспечивают службы современного менеджмента и маркетинга, инженерно-техническая служба.
В этих условиях кардинально меняются задачи и функции стоматологических лечебно-профилактических учреждений, но стоматологические поликлиники, как основное составляющее в структуре стоматологической службы, должны сохраниться. Постепенно, а в случае инициативы со стороны государства - усиленными темпами, будет меняться организационно-правовая форма стоматологических поликлиник. Процесс реформирования будет идти по трем основным направлениям: акционирование, создание автономных некоммерческих организаций, организация крупных объединений стоматологических поликлиник типа холдингов. Акционирование в большинстве территорий в настоящее время происходит по инициативе органов управления здравоохранением и при их прямом участии в качестве акционеров. В ряде территорий оно проводится по инициативе коллективов учреждений (например, Калининград, Тюмень, Тула и др.). Опыт создания в качестве организационно-правовой формы автономной некоммерческой организации (АНО) имеется лишь в нескольких городах. В условиях конкуренции будет расширяться необходимость создания сети стоматологических клиник - типа холдинга. Подтверждением тому могут служить уже существующие сети "Дента-Вита" и "Дента-эль" в Москве. Однако часть стоматологических поликлиник могут и должны сохранить статус государственного или муниципального учреждения здравоохранения. Это в первую очередь относится к клиническим и детским стоматологическим поликлиникам. Не исключена возможность создания так называемых социальных стоматологических поликлиник для оказания помощи декретированным группам населения - пенсионерам, инвалидам и лицам, страдающим социальными болезнями (туберкулез, психические заболевания, эндокринные расстройства и т. д.). Стоматологическая помощь в них должна оказываться за счет средств местных бюджетов в рамках территориальных программ государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи, утверждаемых органами местного самоуправления, или за счет средств обязательного медицинского страхования. Таким образом, основной объем стоматологической помощи будет оказываться в стоматологических поликлиниках на 10 - 15 рабочих мест, хорошо адаптированных в российском здравоохранении, легко управляемых и оказывающих помощь по всем основным стоматологическим специальностям. Они могут сохранить за собой статус организационно-методических центров стоматологической службы.
ЗАДАНИЕ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ:Задание №1.
Разработайте комплексный план профилактики и лечения стоматологических заболеваний для школьного стоматологического кабинета
Приблизительная схема плана:
| № | Мероприятие | Срок | Источник финансирования |
| 1 | Внедрение современных технологий лечения и профилактики стоматологических заболеваний. | ||
| 2 | Создание мониторинга стоматологического здоровья организованного детского населения в возрасте от 7 до 18 лет - закрепление общеобразовательных учреждений за стоматологом - осмотры детей стоматологами - санация полости рта - создание уголков гигиены | ||
| 4 | Пропаганда стоматологического здоровья на родительских собраниях, индивидуальных встречах с родителями, школах матери в женских консультациях. | ||
| 5 | Проведение просветительских семинаров и занятий с медицинскими работниками детских поликлиник, женских консультаций, педагогами, воспитателями детских дошкольных учреждений по выработке навыков гигиены полости рта у детей и будущих матерей. | ||
| 6 | Использование средств массовой информации для ознакомления широких слоев населения города с задачами Программы. | ||
| 7 | Подготовка цикла обучающих и просветительских передач и статей в СМИ по вопросам гигиены полости рта и профилактике нарушений прикуса. |
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите общие и специальные показатели деятельности детской стоматологической поликлиники, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» (Ставрополь, 2006). Проанализируйте полученные данные и сделайте заключение об организации работы этого учреждения.
ТЕМА № 8. Диспансеризация как метод деятельности лечебно-профилактических учреждений
ЦЕЛЬ Занятия: изучить организационные основы диспансеризации населения. Уметь формулировать задачи диспансеризации, содержание работы всех подразделений лечебного учреждения по организации диспансеризации взрослого населения, детей, беременных женщин и гинекологических больных. Овладеть методикой вычисления и анализа показателей диспансеризации, умением сделать выводы и разработать рекомендации по улучшению организации, качества и эффективности диспансеризации.
Методика проведения занятия: Студенты самостоятельно готовятся к практическому занятию по рекомендованной литературе и выполняют индивидуальное домашнее задание. Преподаватель в течение 10 минут проверяет правильность выполнения домашнего задания и указывает на допущенные ошибки, проверяет степень подготовки с использованием тестирования и устного опроса. Затем студенты самостоятельно по годовому отчету лечебно-профилактического учреждения производят вычисление основных показателей организации, эффективности и качества диспансеризации. Анализируют полученные данные и формулируют заключение. В конце занятия преподаватель проверяет самостоятельную работу студентов.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
Задание №1.
По годовому отчету лечебно-профилактического учреждения вычислите показатели диспансеризации, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» Проанализируйте полученные данные и сделайте заключение об организации и качестве диспансеризации в лечебно-профилактическом учреждении.
Задание №2.
Составьте план диспансерного наблюдения за практически здоровым новорожденным ребенком (6 дней жизни), впервые поступившим под наблюдение детской поликлиники 1 сентября 2006 года, а также план наблюдения за ребенком первого года жизни из группы социального риска.
Скорая медицинская помощь
Основными задачами и мероприятиями по совершенствованию скорой медицинской помощи являются:
- Повышение оперативности и медико-экономической эффективности работы службы скорой медицинской помощи путем создания кабинетов (отделений) неотложной помощи при амбулаторно-поликлинических учреждениях и за счет использования скорой медицинской помощи в случаях, требующих экстренной помощи.
- Повышение эффективности использования ресурсов скорой помощи достигается за счет оснащения станций и бригад скорой медицинской помощи необходимым медицинским оборудованием, санитарным транспортом, современными средствами связи для координатного определения мобильных объектов и оперативной связи с диспетчерской службой и медицинскими организациями, оказывающими экстренную помощь.
- Вовлечение в процесс оказания скорой помощи (на уровне первой медицинской) персонала служб жизнеобеспечения (милиция, инспекция по безопасности дородного движения, пожарная служба) потребует отработки механизма межведомственного взаимодействия при ликвидации чрезвычайных ситуаций, в том числе создание единой диспетчерской службы.
- Создание в медицинских округах бригад экстренной медицинской помощи экстерриториального базирования, специализированной (санитарно-авиационной) скорой помощи позволит оперативно реагировать своевременно и адекватно оказывать экстренную медицинскую помощь.
- Изменение структуры бригад скорой медицинской помощи (изменение соотношения специализированных, линейных и фельдшерских бригад). Разработка и внедрение в работу службы скорой медицинской помощи протоколов, предусматривающих использование современных медицинских технологий при оказании экстренной медицинской помощи. Разделение служб скорой и неотложной медицинской помощи в крупных городах и передача неотложной медицинской помощи в амбулаторно-поликлинические учреждения.
Таблица 1.
Таблица 2
Таблица критических значений критерия Стьюдента t
при числе наблюдений <30
| Число степеней свободы = n - 1
| Уровень вероятности безошибочного прогноза (в процентах) | ||
| 95 | 99 | 99.9 | |
| 1 | 12,7 | 63,6 | 636,6 |
| 2 | 4,3 | 9,9 | 31,6 |
| 3 | 3,1 | 5,8 | 12,9 |
| 4 | 2,7 | 4,6 | 8,6 |
| 5 | 2,5 | 4,0 | 6,8 |
| 6 | 2,4 | 3,7 | 5,9 |
| 7 | 2,3 | 3,5 | 5,4 |
| 8 | 2,3 | 3,3 | 5.1 |
| 9 | 2,2 | 3,2 | 4,7 |
| 10 | 2.2 | 3,1 | 4,6 |
| 11 | 2,2 | 3,1 | 4,4 |
| 12 | 2,2 | 3,0 | 4,3 |
| 13 | 2,1 | 3,0 | 4,2 |
| 14 | 2,1 | 2,9 | 4,1 |
| 15 | 2,1 | 2.9 | 4,0 |
| 16 | 2,1 | 2,9 | 4,0 |
| 17 | 2,1 | 2,8 | 3,9 |
| 18 | 2,1 | 2,8 | 3,9 |
| 19 | 2,0 | 2,8 | З,8 |
| 20 | 2,0 | 2,8 | 3,8 |
| 21 | 2,0 | 2,8 | 3,8 |
| 22 | 2,0 | 2,8 | 3,7 |
| 23 | 2,0 | 2,8 | 3.7 |
| 24 | 2,0 | 2,7 | 3,7 |
| 25 | 2.0 | 2.7 | 3,7 |
| 26 | 2,0 | 2,7 | 3,7 |
| 27 | 2,0 | 2.7 | 3,6 |
| 28 | 2,0 | 2,7 | 3,6 |
| 29 | 2,0 | 2.7 | 3,6 |
| 30 | 2,0 | 2,7 | 3,6 |
Таблица 3
Критические значения критерия соответствия χ2 (хи-квадрат)
| Число степеней свободы
| Уровни значимости | Число степеней свободы
| Уровни значимости | ||||
| р=0,05 | р=0,01 | р=0,001 | р=0,05 | р=0,01 | р =0,001 | ||
| 1 | 3,84 | 6,63 | 10.83 | 21 | 32,67 | 38,93 | 46,80 |
| 2 | 5,99 | 9,21 | 13,82 | 22 | 33,92 | 40,29 | 48,27 |
| 3 | 7,81 | 11,07 | 16,27 | 23 | 35,17 | 41,64 | 49,73 |
| 4 | 9,49 | 13,28 | 18,47 | 24 | 36,42 | 42,98 | 51,18 |
| 5 | 11,07 | 15,09 | 20,51 | 25 | 37,65 | 44,31 | 52.62 |
| 6 | 12,59 | 16,81 | 22.46 | 26 | 38,89 | 45,64 | 54,05 |
| 7 | 14,07 | 18,48 | 24,32 | 27 | 40,11 | 46,96 | 55,48 |
| 8 | 15,51 | 20,09 | 26,12 | 28 | 41,34 | 48,28 | 56,89 |
| 9 | 16,92 | 21,67 | 27,88 | 29 | 42,56 | 49,59 | 58,30 |
| 10 | 18,31 | 33,21 | 29,59 | 30 | 43,77 | 50,89 | 59,70 |
| 11 | 19,68 | 34,73 | 31,26 | 31 | 44,99 | 52.19 | 61,10 |
| 12 | 21,03 | 26,22 | 32,91 | 32 | 46,19 | 53,49 | 62.49 |
| 13 | 22,36 | 27,69 | 34,53 | 33 | 47,40 | 54,78 | 63,87 |
| 14 | 23,68 | 29,14 | 36,12 | 34 | 48,60 | 56,06 | 65,25 |
| 15 | 25,00 | 30,58 | 37,70 | 35 | 49,80 | 57,34 | 66,62 |
| 16 | 26,30 | 32,00 | 39,25 | 36 | 51,00 | 58,62 | 67,98 |
| 17 | 27,59 | 33,41 | 40,79 | 37 | 52,19 | 59,89 | 69,35 |
| 18 | 28,87 | 34,81 | 42,31 | 38 | 53,38 | 61,16 | 70,70 |
| 19 | 30,14 | 36,19 | 43,82 | 39 | 54,57 | 62,43 | 72,06 |
| 20 | 31,41 | 37,57 | 45,31 | 40 | 55,76 | 63,69 | 73,40 |
Таблица 4
Кафедра общественного здоровья и здравоохранения
Дата: 2019-02-19, просмотров: 520.