Хроническая почечная недостаточность - синдром, обусловленный постепенной гибелью нефронов в результате прогрессирующего заболевания почек.
Этиология и патогенез. Наиболее часто к хронической почечной недостаточности приводят хронический и подострый гломерулонефрит, при котором преимущественно поражаются почечные клубочки; хронический пиелонефрит, поражающий почечные канальцы; сахарный диабет, пороки развития почек (поликистоз, гипоплазия почек и др.), способствующие нарушению оттока мочи из почек нефролитиаз, гидронефроз, опухоли мочеполовой системы. К хронической почечной недостаточности могут привести заболевания сосудов (гипертоническая болезнь, стеноз почечных сосудов), диффузные заболевания соединительной ткани с поражением почек (геморрагический васкулит, системная красная волчанка и др.).
Хроническая почечная недостаточность возникает в результате структурных изменений паренхимы почек, ведущих к уменьшению количества функционирующих нефронов, их атрофии и рубцовому замещению. Структура действующих нефронов также нарушается, некоторые клубочки гипертрофируются, в других отмечается атрофия канальцев при
сохранности клубочков и гипертрофии отдельных участков канальцев. В соответствии с современной гипотезой об «интактных нефронах» неуклонное уменьшение количества функционирующих нефронов и повышение нагрузки на действующие нефроны рассматривается как основная причина нарушения водно-электролитного обмена при хронической почечной недостаточности. Учитывая анатомические изменения в сохранившихся нефронах, следует предполагать, что их функциональная активность также нарушена. Кроме того, поражение сосудистой системы, сдавливание и запустевание сосудов, воспалительный отек и склероз соединительнотканных структур почки, нарушение крово- и лимфообращения в ней, несомненно, влияют на все стороны деятельности органа. Почки обладают высокими резервными возможностями, в обеих почках содержится около 1 млн нефронов. При этом известно, что потеря функции даже 90 % нефронов совместима с жизнью.
При хронической почечной недостаточности в организме нарушается катаболизм многих белков, углеводов, что приводит к задержке продуктов обмена: мочевины, креатинина, мочевой кислоты, индола, гуанидина, органических кислот и других продуктов промежуточного метаболизма.
Классификация. Предложены многочисленные классификации хронической почечной недостаточности, отражающие этиологию и патогенез, степень снижения функции почек, клинические проявления и другие признаки нарушения функционального состояния почек. С 1972 г. в нашей стране урологами принята классификация хронической почечной недостаточности, предложенная академиком Н. А. Лопаткиным и профессором И. Н. Кучинским. Согласно этой классификации, ХПН подразделяют на четыре стадии: латентную, компенсированную, интер-миттирующую и терминальную.
Латентная стадия хронической почечной недостаточности обычно клинически не проявляется, характеризуется нормальным содержанием в плазме крови креатинина и мочевины, достаточным диурезом и высокой относительной плотностью мочи. Однако наиболее ранний симптом хронической почечной недостаточности - нарушение суточного ритма выработки мочи, изменение соотношения дневного и ночного диуреза: выравнивание, а затем стойкое преобладание ночного. Отмечается снижение скорости клубочковой фильтрации до 60-50 мл/мин, снижается процент реабсорбции воды в канальцах до 99 %, снижается секреторная активность канальцев.
Компенсированная стадия хронической почечной недостаточности. Компенсированной эта стадия называется потому, что, несмотря на
нарастание почечной деструкции и уменьшение количества полноценно функционирующих нефронов, в плазме крови не повышаются основные показатели белкового обмена - содержание креатинина и мочевины. Это происходит за счет включения компенсаторных защитных механизмов, заключающихся в полиурии на фоне снижения концентрационной способности дистального отдела канальцев с одновременным уменьшением скорости клубочковой фильтрации до 30-50 мл/мин. Компенсированная стадия хронической почечной недостаточности характеризуется полиурией, суточное количество мочи увеличивается до 2-2,5 л, снижается осмолярность мочи, преобладает ночной диурез. Наличие компенсированной стадии хронической почечной недостаточности у урологических пациентов - прямое показание к выполнению радикальных лечебных мероприятий и операций по восстановлению оттока мочи из почек, и при правильно проведенном лечении существует возможность регрессии хронической почечной недостаточности и перехода ее в латентную стадию. Если пациенту с компенсированной стадией хронической почечной недостаточности не оказана адекватная помощь, то компенсаторные механизмы в организме истощаются, и она переходит в третью стадию - интермит-тирующую.
Интермиттирующая стадия. При интермиттирующей стадии хронической почечной недостаточности имеется стойкое повышение уровня креатинина до 0,3-0,4 ммоль/л, а мочевины выше 10,0 ммоль/л. Именно это состояние часто рассматривают как «почечную недостаточность», при которой ярко выражены клинические проявления в виде жажды, сухости и зуда кожного покрова, слабости, тошноты, отсутствия аппетита. Основное заболевание, приведшее к выраженной деструкции нефронов, сопровождается периодическими обострениями, при которых и без того повышенный уровень креатинина достигает 0,8 ммоль/л, а мочевины - выше 25,0 ммоль/л. Полиурия, компенсировавшая выведение продуктов обмена, сменяется снижением суточного диуреза до нормального уровня, но плотность мочи не превышает 1003-1005. Скорость клубочковой фильтрации снижается до 29- 15 мл/мин, а реабсорбция воды в канальцах составляет менее 80 %.
В периоды ремиссии уровень креатинина и мочевины снижается, но не нормализуется и остается повышенным - в 3-4 раза выше нормы. При интермиттирующей стадии хронической почечной недостаточности, даже в период ремиссии, радикальные оперативные вмешательства представляют большой риск. Как правило, в этих случаях показано
выполнение паллиативных вмешательств (нефростомии) и применение эфферентных методов детоксикации.
Восстановление функции почек через некоторое время позволяет выполнять радикальные операции, избавляющие пациента от цисто-или нефростомы.
Терминальная стадия. Несвоевременное обращение за медицинской помощью или нарастание хронической почечной недостаточности в силу других обстоятельств неизбежно приводит к конечной стадии, проявляющейся тяжелыми, необратимыми изменениями в организме. Уровень креатинина превышает 1,0 ммоль/л, мочевины - 30,0 ммоль/л, а клубочковая фильтрация снижается до 10-14 мл/мин.
Согласно классификации Н. А. Лопаткина и И. Н. Кучинского, терминальную стадию хронической почечной недостаточности подразделяют на четыре периода клинического течения.
Первая форма клинического течения терминальной стадии хронической почечной недостаточности характеризуется снижением клубочковой фильтрации до 10-14 мл/мин, а уровня мочевины до 20-30 ммоль/л, но сохранением водовыделительной функции почек (более 1 л).
Вторая-А-форма клинического течения терминальной стадии хронической почечной недостаточности характеризуется уменьшением диуреза, снижением осмолярности мочи до 350-300 мосм/л, наблюдается декомпенсированный ацидоз, нарастает азотемия, однако изменения сердечно-сосудистой системы, легких и других органов являются обратимыми.
Вторая-Б-форма клинического течения терминальной стадии хронической почечной недостаточности характеризуется теми же проявлениями, что и вторая-А-форма, но более выраженными внутриорган-ными нарушениями.
Третья форма клинического течения терминальной стадии хронической почечной недостаточности характеризуется тяжелой уремической интоксикацией (креатинин - 1,5-2,0 ммоль/л, мочевина - 66 ммоль/л и выше), гиперкалиемией (более 6-7 ммоль/л). Наблюдаются декомпенсация сердечной деятельности, дистрофия печени. Современные методы детоксикации (перитонеальный диализ или гемодиализ) минимально эффективны или неэффективны.
Терминальная стадия хронической почечной недостаточности имеет типичную клиническую картину, которая проявляется жаждой, отсутствием аппетита, постоянной тошнотой, рвотой, спутанностью сознания, эйфорией, кожным зудом и уменьшением количества мочи. При
терминальной стадии имеется резкое снижение всех функциональных почечных показателей, тенденция к гипопротеинемии и гипоальбу-минемии. Развивается клинический синдром хронической уремии, который характеризуется не только резким снижением функции почек, но и нарушением деятельности всех органов и систем. Такие больные обычно истощены, апатичны, сонливы, дыхание шумное, выраженный запах мочевины; кожный покров бледный, с желтоватым оттенком; кожа сухая, шелушится, со следами расчесов, тургор ее понижен; нередки геморрагические осложнения, проявляющиеся подкожными гематомами, десневыми, желудочными и маточными кровотечениями. На коже появляется петехиальная сыпь, слизистые оболочки анемичные, нередко покрыты точечными кровоизлияниями. Слизистая оболочка языка, десен, зева суховатая, иногда имеет коричневатый налет и поверхностные изъязвления.
Обычно отмечается осиплость голоса, появляются одышка, сухой кашель, в терминальном периоде развиваются удушье и дыхательные аритмии. Характерно появление трахеитов и бронхопневмоний, сухого плеврита. Легочные осложнения проявляются субфебрильной температурой тела, кровохарканьем, при выслушивании определяются жесткое или смешанное дыхание, сухие и мелкопузырчатые хрипы, шум трения плевры.
Симптоматика и клиническое течение. Хроническую почечную недостаточность выявляют более чем у трети больных, находящихся в урологических стационарах. Особенности хронической почечной недостаточности при урологических заболеваниях - раннее поражение преимущественно канальцевой системы, постоянная инфекция в мочевых путях, частое нарушение оттока мочи из верхних и нижних мочевых путей, волнообразное течение почечной недостаточности с возможной обратимостью и медленным прогрессированием. Однако следует отметить, что при своевременном оперативном вмешательстве и адекватной терапии урологических больных возникают периоды длительной ремиссии, которые иногда составляют десятки лет.
Клинические симптомы при ранних стадиях хронической почечной недостаточности выражены весьма незначительно. Это, как правило, нагрузочные состояния, связанные с употреблением соленой пищи, больших доз слабоалкогольных напитков (пива), нарушением режима, которые проявляются пастозностью подкожной жировой клетчатки, отечностью лица по утрам, слабостью и снижением работоспособности.
По мере нарастания хронической почечной недостаточности отмечаются никтурия с уменьшением выделения мочи в дневное время су-
ток, расстройство сна, полиурия, сухость во рту. При прогрессировании заболевания, приведшего к нарушению почечной функции, клиническая картина становится все более выраженной. Проявления заболевания развиваются во всех системах и органах.
Недостаточность почек проявляется уменьшением выработки эритропоэтина, поэтому у больных наблюдаются анемия, нарушение выведения канальцами урогепарина, что способствует повышенной кровоточивости, а азотистые компоненты плазмы, являясь антиагре-гантами, нарушают динамическую функцию тромбоцитов. При оли-гурии, отмечающейся в интермиттирующей и терминальной стадиях хронической почечной недостаточности, определяется гипернатри-емия, которая приводит к вне- и внутриклеточной гипергидратации и артериальной гипертензии. Наиболее опасное электролитное нарушение при олигурии - гиперкалиемия, при которой возникает поражение центральной нервной системы, сопровождающееся мышечными параличами, блокадой проводящей системы сердца, вплоть до его остановки.
Артериальная гипертензия при хронической почечной недостаточности в сочетании с гипергидратацией, анемией, электролитными нарушениями, ацидозом приводит к уремическим миокардитам, ведущим к дистрофии сердечной мышцы и хронической сердечной недостаточности. При уремии часто присоединяется сухой перикардит, симптомом которого служит шум трения перикарда, а также рецидивирующие боли и подъем интервала S-Т выше изоэлектрической линии.
Уремический трахеит и трахеобронхит в сочетании с гипергидратацией и сердечной недостаточностью на фоне нарушенного клеточного и гуморального иммунитета приводят к развитию уремической пневмонии и отеку легких.
Желудочно-кишечный тракт одним из первых реагирует на нарушение почечной функции. В ранних стадиях хронической почечной недостаточности у многих пациентов наблюдается хронический колит, проявляющийся расстройствами стула, периодическими поносами, чем иногда и объясняется олигурия. В более поздние стадии хронической почечной недостаточности повышение содержания азотистых компонентов в плазме крови сопровождается их выделением через слизистую оболочку желудочно-кишечного тракта и слюнные железы. Возможно развитие уремического паротита, стоматита, язв желудка, приводящих на фоне нарушенного гемостаза к профузным кровотечениям.
Диагностика хронической почечной недостаточности должна проводиться у всех пациентов, обратившихся с жалобами, типичными для урологических заболеваний. В анамнезе должны быть данные о перенесенных ангинах, урологических заболеваниях, изменениях в анализах мочи, а у женщин - об особенностях течения беременности и родов, наличии лейкоцитурии и цистита.
Особую значимость при диагностике субклинических стадий хронической почечной недостаточности имеют лабораторные, радионуклид-ные, ультразвуковые методы исследования, которые стали рутинными в поликлинической практике.
Установив наличие урологического заболевания, его активность и стадию, необходимо тщательно изучить функциональную способность почек, используя методы суммарной и раздельной их оценки. Наиболее простой тест, оценивающий суммарную функцию почек, - проба Зимницкого. Интерпретация ее показателей позволяет отметить раннее нарушение функциональной способности - нарушение ритма работы почек, соотношения дневного и ночного диуреза. Этот показатель используется несколько десятков лет и до сих пор применяется в клинической практике в связи с высокой информативностью. Исследование клиренса креатинина, вычисление клубочковой фильтрации и канальцевой реабсорбции по пробе Реберга позволяют наиболее точно оценивать функцию нефронов.
В современной диагностике хронической почечной недостаточности наиболее точными являются радионуклидные методы, определяющие эффективный почечный кровоток, ультразвуковые методы допплеро-графии и экскреторная урография. Диагностика субклинических форм хронической почечной недостаточности, которая позволяет на ранних стадиях установить нарушение функции почек, является наиболее востребованной в клинической практике и должна использовать весь спектр современных возможностей.
Лечение. Начальная, латентная фаза хронической почечной недостаточности может многие годы существенно не отражаться на общем состоянии больного и не требовать специальных лечебных мероприятий. При выраженной или далеко зашедшей почечной недостаточности, характеризующейся азотемией, метаболическим ацидозом, массивной потерей или значительной задержкой в организме натрия, калия и воды, лишь правильно выбранные, рационально планируемые, осторожно проводимые корригирующие мероприятия могут в большей или меньшей мере восстановить потерянное равновесие и продлить жизнь больного.
Лечение хронической недостаточности почек в ранних стадиях связано с устранением причин, вызвавших снижение их функции. Лишь своевременная ликвидация этих причин дает возможность успешно бороться с ее клиническими проявлениями.
В тех случаях, когда количество функционирующих нефронов прогрессивно снижается, имеется стойкая тенденция к повышению уровня азотистых метаболитов и водно-электролитных нарушений. Лечение больных заключается в следующем:
- уменьшении нагрузки на оставшиеся функционирующие неф-роны;
- создании условий для включения внутренних защитных механизмов, способных выводить продукты азотистого обмена;
- проведении медикаментозной коррекции электролитного, минерального, витаминного дисбаланса;
- применении эфферентных методов очищения крови (перитоне-ального диализа и гемодиализа);
- проведении заместительного лечения - трансплантации почки.
Для уменьшения нагрузки на функционирующие нефроны хронической почечной недостаточности необходимо: а) исключить лекарственные препараты с нефротоксическим эффектом; б) ограничить физическую нагрузку; в) санировать источники инфекции в организме; г) использовать средства, связывающие в кишечнике белковые метаболиты; д) строго ограничить диету - снизить суточное потребление белка и поваренной соли. Суточное потребление белка следует ограничить до 40-60 г (0,8-1,0 г/сут на 1 кг массы тела); если азотемия не снижается, то можно уменьшить количество белка в диете до 20 г/сут, но при условии обязательного содержания в ней или добавления незаменимых аминокислот.
Стойкое повышение артериального давления, задержка натрия, наличие отеков диктуют необходимость ограничения поваренной соли в суточном рационе не более 2-4 г. Дальнейшее ограничение ее следует проводить лишь по строгим показаниям, так как рвота и диарея могут легко вызвать резкую гипонатриемию. Бессолевая диета, даже в отсутствие диспепсических явлений, может медленно и постепенно привести к гиповолемии, дальнейшему сокращению объема фильтрации.
Среди защитных механизмов, способных выводить продукты азотистого обмена, следует указать потовые железы кожи, гепатоциты, эпителий тонкого и толстого кишечника, брюшину. Через кожу за сутки выделяется до 600 мл жидкости, при этом усиление потоотделения благотворно сказывается на уменьшении нагрузки на нефроны. Больным
с недостаточностью почек рекомендуются физиотерапевтические процедуры, сопровождающиеся усилением потоотделения (простая и инфракрасная сауна, лечебные ванны), теплый и сухой климат.
К средствам, связывающим белковые метаболиты, относится препарат леспенефрил, который принимают внутрь по 1 чайной ложке 3 раза в день.
Весьма эффективным методом коррекции при почечной недостаточности считается энтеросорбция. Энтеросорбент (полифепан) рекомендуют принимать внутрь в дозе от 30 до 60 г/сут с небольшим количеством воды до еды в течение 3-4 недель.
Больным с хронической почечной недостаточностью для устранения гиперкалиемии необходимо назначать слабительные средства: сорбит, вазелиновое масло, крушину, ревень, препятствующие всасыванию калия в кишечнике и обеспечивающие его скорейшее выведение; очистительные клизмы с 2 % раствором натрия гидрокарбоната.
Медикаментозная коррекция гомеостаза показана всем больным с хронической почечной недостаточностью в условиях дневного стационара 3-4 раза в год. Пациентам проводят инфузионную терапию с введением реополиглюкина, 20 % раствора глюкозы, 4 % раствора натрия гидрокарбоната, мочегонных средств (лазикса, этакриновой кислоты), анаболических стероидов, витаминов группы В, С. Для коррекции уровня гепарина назначают протамина сульфат, а для восстановления динамической функции тромбоцитов - магния оксид (жженую магнезию) по 1,0 г внутрь и аденозинтрифосфорную кислоту по 1,0 мл внутримышечно в течение месяца. Проводимое лечение способствует уменьшению выраженности симптомов уремии.
Наиболее эффективный метод лечения больных с терминальной стадией хронической почечной недостаточности - гемодиализ и его разновидности: гемофильтрация, гемодиафильтрация, непрерывная артериовенозная гемофильтрация. Эти методы очищения крови от белковых метаболитов основаны на способности их диффузии через полупроницаемую мембрану в диализирующий солевой раствор.
Осуществляется диализ следующим способом: артериальная кровь (из лучевой артерии) поступает в диализатор, где контактирует с полупроницаемой мембраной, по другую сторону которой циркулирует диализирующий раствор. Продукты азотистого обмена, содержащиеся в крови больных с уремической интоксикацией в высокой концентрации, диффундируют в диализирующий раствор, что приводит к постепенному очищению крови от метаболитов. Вместе с продуктами азотистого обмена из организма удаляется избыток воды, что ста-
билизирует внутреннюю среду организма. Очищенная таким образом кровь возвращается в латеральную подкожную вену руки.
Хронический гемодиализ проводят через сутки по 4-5 ч под контролем уровня электролитов, мочевины и креатинина. В настоящее время существуют диализирующие аппараты, которые позволяют проводить сеансы очищения крови в домашних условиях, что, безусловно, положительно сказывается на качестве жизни пациентов с тяжелыми формами хронической почечной недостаточности.
Некоторым категориям пациентов (особенно пожилого возраста) с хронической почечной недостаточностью, имеющим тяжелые сопутствующие заболевания (сахарный диабет) и непереносимость гепарина, показан перитонеальный диализ, широко применяемый в клинической практике после внедрения специального внутрибрюшинного катетера и выпуска диализирующего раствора в специальных стерильных упаковках. Диализирующий раствор, введенный в брюшную полость через катетер, насыщается уремическими метаболитами, особенно средней молекулярной массы, и удаляется через этот же катетер. Метод перитонеального диализа физиологичен, не требует дорогостоящих диализаторов и позволяет пациенту в домашних условиях выполнять лечебную процедуру.
Радикальный метод лечения больных с терминальной почечной недостаточностью - трансплантация почки, проводимая практически во всех нефрологических центрах; пациенты, находящиеся на хроническом гемодиализе, являются потенциальными реципиентами, готовящимися к трансплантации. Технические вопросы почечной трансплантации сегодня успешно решены, большой вклад в разработку этого направления в России внесли Б. В. Петровский и Н. А. Лопаткин, выполнившие успешную пересадку почки от живого донора (1965) и от трупа (1966). Почку пересаживают в подвздошную область, формируют сосудистый анастомоз с наружными подвздошными артерией и веной, мочеточник имплантируют в боковую стенку мочевого пузыря. Основной проблемой трансплантологии остается тканевая совместимость, которая при пересадке почки имеет решающее значение. Тканевую совместимость определяют по системе АВ0, резус-фактору, проводят также типирова-ние по системе HLA, перекрестную пробу.
После трансплантации почки наиболее тяжелым и опасным является криз отторжения, для профилактики которого назначают препараты с иммуносупрессивным действием: кортикостероиды (преднизолон, метилпреднизолон), цитостатики (азатиоприн, имуран), антилимфоци-тарный глобулин. С целью улучшить кровообращение в трансплантате
используют антикоагулянты, вазодилататоры и антиагреганты, препятствующие тромбозу сосудистых анастомозов. Для профилактики воспалительных осложнений проводят короткий курс антибактериальной терапии.
Ряд урологических заболеваний и состояний требуют оказания экстренной медицинской помощи. В данной главе рассмотрены некоторые из таких состояний - почечная колика, гематурия, анурия, острая задержка мочеиспускания. Все они при несвоевременном оказании помощи могут привести к тяжелым последствиям, вплоть до гибели больного. Данные симптомокомплексы могут наблюдаться при разных заболеваниях. Например, гематурию можно выявить при опухоли мочевого пузыря и при нефроптозе. Острая задержка мочи может быть осложнением доброкачественной гиперплазии предстательной железы, но может наблюдаться и при обтурации мочеиспускательного канала конкрементом. Именно по причине полиэтиологичности данных состояний они объединены в одной главе. Другие заболевания, также требующие проведения неотложных лечебных мероприятий: травма мочевых и половых органов, острые воспалительные заболевания мочевых и половых органов - освещены в соответствующих главах.
ПОЧЕЧНАЯ КОЛИКА
Почечная колика - неотложное состояние, проявляющееся выраженным односторонним болевым приступом в поясничной области, дизурией, тошнотой и рвотой, не приносящей облегчения. Клинические проявления почечной колики возникают в результате растяжения фиброзной капсулы почки из-за острого нарушения оттока мочи из полостной системы почки по мочеточнику или при венозном стазе и полнокровии паренхимы. Наиболее частыми причинами нарушения проходимости мочеточников являются конкременты у пациентов, страдающих мочекаменной болезнью, кровяные сгустки при раке почки, гнойный детрит при нефротуберкулезе, пласты слущенного эпителия и слизь при пиелонефрите. Кроме обструкции мочеточника, почечная колика может возникать при остром нарушении венозного оттока из почки вследствие
ее опущения и ротации с уменьшением просвета почечной вены у больных с нефроптозом, а также при тромбозе почечной вены. Почечная колика возникает при субкапсулярной посттравматической гематоме. Несмотря на такое многообразие причин возникновения почечной колики, в подавляющем большинстве случаев ее развитие связано с обтурацией мочеточника камнем при мочекаменной болезни.
При нарушении проходимости мочеточника давление в почке постепенно возрастает и достигает уровня диастолического, при котором идет процесс клубочковой фильтрации. Выравнивание давления прекращает почечную фильтрацию и вызывает растяжение фиброзной капсулы с силой, равной артериальному диастолическому давлению, поэтому интенсивность болевых ощущений у лиц, страдающих гипер-тензией, будет выше. Множество факторов, приводящих к растяжению почечной капсулы, дают одинаковую клиническую картину, поэтому особенно важно не только распознать синдром почечной колики, но и установить его причину, ибо от этого зависит правильность оказания специализированной помощи.
Минимально необходимые диагностические мероприятия при почечной колике:
1) общий анализ мочи - непосредственно в момент болевого приступа в норме;
2) обзорная рентгенография почек и мочевых путей - оценка контура почки и выявление рентгенопозитивных конкрементов;
3) УЗИ почек и мочевого пузыря - выявление расширения чашеч-но-лоханочной системы почек (признак нарушения оттока мочи из почки), обнаружение конкрементов в прилоханочном или предпузыр-ном отделе мочеточника.
По мере купирования приступа почечной колики в анализе мочи появляются неизмененные эритроциты, расширение полостной системы почки уменьшается. Выполнять экскреторную урографию в момент болевого приступа целесообразно лишь для дифференцирования почечной колики от других патологических процессов органов брюшной полости, имеющих сходную болевую симптоматику: острого аппендицита, перекрута кисты яичника, кишечной непроходимости и пр. При почечной колике выделение контрастного вещества, используемого при экскреторной урографии, отсутствует со стороны болевого приступа. Наличие контрастирования полостной системы обеих почек и мочеточников свидетельствует об отсутствии почечной колики.
Продолжительность почечной колики зависит от вызвавших ее причин. При мочекаменной болезни солевые скопления или мелкие
конкременты дают кратковременную колику, и после их отхождения самочувствие больного полностью улучшается. При нефроптозе введение спазмолитических препаратов и адекватное положение тела (лежа на спине с приподнятым ножным концом кровати) купируют колику в течение 2-3 часов. Если причиной колики является конкремент, который перемещается по мочеточнику медленно и имеет тенденцию к отхождению, то колика периодически повторяется в течение 1-2 суток и заканчивается отхождением камня с мочой. Если же имеется стойкая закупорка мочеточника, то колика после перерастяжения фиброзной капсулы (4-5-е сутки) переходит в следующую фазу, характеризующуюся тупыми болями в пояснице, вздутием живота, тошнотой, замедлением перистальтики кишечника. В последующем при отсутствии должной медицинской помощи развивается гидро-нефротическая трансформация с нарушением, а затем полным замещением почечной паренхимы с возникновением нефросклероза и гидронефроза.
Наличие почечной колики - показание к экстренной госпитализации пациента. Причиной почечной колики служит нарушение оттока мочи из почки, поэтому целью лечебных мероприятий является восстановление нормального пассажа мочи. Одновременно с нормализацией оттока мочи происходит и исчезновение болей.
Лечебные мероприятия для купирования почечной колики подразделяются на несколько этапов. На первом, доврачебном этапе некоторое облегчение могут принести горячая ванна и грелка на поясницу, поскольку при тепловом воздействии уменьшается спазм мочеточника. При неэффективности этих процедур проводят медикаментозное лечение - внутримышечно или внутривенно вводят спазмолитики и анальгетики: баралгин (5 мл), анальгин (2 мл), спазган (5 мл). Иногда врачу скорой помощи или больницы для снятия болей приходится пользоваться наркотическими анальгетиками, так как обычные средства боль не снимают. Облегчить отхождение (изгнание) камней и солей в острой стадии колики помогают цистенал (4-5 капель под язык на кусочке сахара каждые 1-2 ч) и цистон (2-3 драже внутрь каждые 2-3 ч), ависан, олиметин и др. При неэффективности медикаментозного купирования почечной колики на госпитальном этапе проводят катетеризацию мочеточника для обеспечения оттока мочи из почки. Невозможность проведения мочеточникового катетера на фоне продолжающейся почечной колики служит показанием к экстренному хирургическому вмешательству: чрескожной нефростомии, уретеро-литоэкстракции или уретеролитотомии.
ГЕМАТУРИЯ
Термином «гематурия» обозначают выделение крови с мочой. Гематурия является одним из ведущих урологических симптомов, но может встречаться и при неурологических заболеваниях.
Причины гематурии можно разделить на несколько групп:
1) урологические заболевания - мочекаменная болезнь, опухоли и туберкулез почки, мочеточника, мочевого пузыря, инфаркт почки, нефроптоз, травма мочевых путей;
2) нефрологические заболевания - гломерулонефрит, наследственные нефропатии, нефриты при системных васкулитах (узелковый пери-артериит, геморрагический васкулит, гранулематоз Вегенера);
3) заболевания системы крови - лейкозы, геморрагические диатезы;
4) передозировка антикоагулянтов.
Гематурию разделяют на макрогематурию и микрогематурию. При макрогематурии изменение цвета мочи заметно при визуальном осмотре, в то время как при микрогематурии увеличение числа эритроцитов можно обнаружить только в анализах мочи. В зависимости от степени макрогематурии моча может иметь розовую, красную, бурую или темно-вишневую окраску. Часто окрашивание мочи при гематурии определяют как цвет «мясных помоев». Необходимо отметить, что степень кровопотери нельзя оценивать только по окраске мочи, поскольку содержание в 1 литре мочи 1 мл крови уже придает ей красный цвет. Различают инициальную, терминальную и тотальную гематурию. При инициальной, или начальной, гематурии кровью окрашена только первая порция мочи, при терминальной (конечной) - только последняя порция мочи, а при тотальной примесь крови находят во всех порциях.
При наличии гематурии необходимо выявить источник кровотечения. Этому помогают тщательный сбор анамнеза, оценка клинических показателей, лабораторные и инструментальные исследования. Большое диагностическое значение имеет общий анализ мочи (схема 17.1). Его результаты помогают дифференцировать гломерулярные и постгломе-рулярные формы гематурии, гемоглобинурию, миоглобинурию, а также выявить пациентов, у которых красный цвет мочи не связан с примесью в ней крови. В последнем случае цвет мочи связан с приемом ряда лекарственных препаратов (рифампицин, пиридин и др.) и употреблением некоторых продуктов питания (свекла, ежевика и др.).
При гломерулярной гематурии эритроциты проходят через базальную мембрану капилляров клубочка, при этом деформируясь и повреждаясь.
Микроскопически такие эритроциты распознают по измененной форме и меньшему, чем у нормальных эритроцитов, размеру. Причинами гло-мерулярной гематурии являются нефрологические заболевания и нарушения свертываемости крови. Постгломерулярная гематурия характеризуется наличием в моче неизмененных эритроцитов и характерна для урологических заболеваний, при которых источник кровотечения располагается ниже базальной мембраны клубочков. При выявлении постгломерулярной формы гематурии в первую очередь необходимо исключить опухоли мочевых путей.
Гематурию следует отличать от гемоглобинурии и миоглобинурии. При этих состояниях в моче отсутствуют эритроциты. При гемоглобинурии окраска мочи связана с выделением с мочой гемоглобина вследствие распада эритроцитов в сосудах. Гемоглобинурия наблюдается после переливания несовместимой крови, при отравлениях, длительном охлаждении и обширных ожогах. Красно-бурый цвет моче может придавать миоглобин - белок, близкий по составу
Схема 17.1. Дифференциальная диагностика гематурии
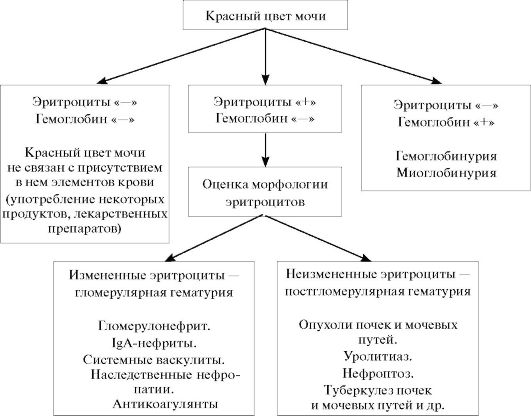
к гемоглобину. Миоглобин попадает в кровяное русло и затем в мочу при разрушении мышечных волокон, например, при синдроме длительного сдавления («краш-синдроме»).
Гематурию следует дифференцировать от уретроррагии, т. е. истечения крови из наружного отверстия уретры вне акта мочеиспускания. Этот симптом встречается при травмах и опухолях уретры. При уточнении характера гематурии у женщин необходимо исключить кровотечения из половых органов. В таких случаях помогает исследование мочи, полученной при катетеризации мочевого пузыря.
Важную клиническую роль играет оценка характера связи между появлением гематурии и возникновением боли в поясничной области. При мочекаменной болезни гематурия возникает, главным образом, из-за нарушения целостности форникальных венозных сплетений при резком повышении внутрилоханочного давления. При этом примесь крови в моче появляется вслед за приступом боли (почечной коликой), т. е. после восстановления оттока мочи по мочеточнику (постболевая гематурия). При опухоли почки гематурия возникает внезапно и может прекратиться самостоятельно. Как правило, она безболезненна, однако в ряде случаев из-за обтурации мочеточника сгустками крови боль развивается после гематурии (постболевая гематурия).
После подтверждения факта наличия гематурии необходимо выявить ее источник. Важную роль играет визуальная оценка формы кровяных сгустков, которая позволяет предположить локализацию патологического процесса. Червеобразные сгустки, формирующиеся при прохождении крови по мочеточнику, свидетельствуют о болезни почки или мочеточника. Бесформенные сгустки характерны для кровотечения из мочевого пузыря.
Наличие макрогематурии требует срочного обследования больного. Основным методом диагностики служит цистоскопия, которая позволяет определить источник кровотечения в мочевом пузыре или сторону поражения, если причиной гематурии является заболевание почки или мочеточника. Ультразвуковое исследование и экскреторная урография помогают в диагностике этих заболеваний. Для уточнения причины кровотечения иногда выполняют уретроскопию, компьютерную томографию и почечную ангиографию.
Кровоостанавливающие средств начинают применять только после выявления причины гематурии. В противном случае можно существенно затруднить поиск источника кровотечения. Однако при выраженной гематурии, приводящей к кровопотере, угрожающей жизни, лечебные мероприятия необходимо проводить как можно раньше.
Макрогематурия - абсолютное показание к госпитализации в урологический стационар. Тактика лечения зависит от источника и причины кровотечения, величины кровопотери и состояния больного, а также наличия осложнений.
Основные задачи лечения пациента с гематурией - остановка кровотечения (консервативными или хирургическими методами) и устранение последствий кровопотери.
Оценку степени кровопотери рекомендуют проводить согласно клинической классификации ВОЗ (2001), представленной в табл. 17.1. Клинические критерии оценки состояния больного: ЧСС, артериальное давление, пульсовое давление, почасовой диурез, уровень сознания, частота дыхания, результаты теста заполнения капилляров, предполагаемый объем кровопотери относительно ОЦК. Лабораторные критерии: уровень гемоглобина, содержание эритроцитов и показатель гематокрита.
Таблица 17.1. Клинические критерии выраженности кровопотери (ВОЗ, 2001)
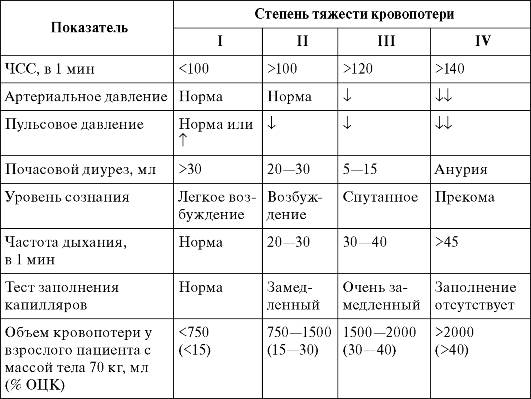
При выраженной кровопотере необходимо восстанавливать ОЦК, проводить инфузионную терапию плазмозамещающими растворами, переливание компонентов крови.
Остановку кровотечения начинают с консервативного лечения - назначения гемостатической терапии. Необходимо обеспечить покой и холод на пораженную область, назначить кровоостанавливающие препараты: 10 мл 10 % раствора кальция хлорида внутривенно, 100 мл 5 % раствора аминокапроновой кислоты внутривенно, 2-4 мл 12,5 % раствора этамзилата (дицинона) внутривенно; при необходимости выполнить переливание свежезамороженной плазмы. При гематурии, связанной с применением гепарина, назначают протамина сульфат внутривенно струйно или капельно, учитывая, что 1 мг протамина сульфата нейтрализует примерно 85 ЕД гепарина.
При массивном кровотечении с образованием бесформенных сгустков возможна острая задержка мочи вследствие тампонады мочевого пузыря. В этом случае необходимо установить уретральный катетер и отмыть мочевой пузырь от сгустков с помощью шприца Жане или воспользоваться эвакуатором.
При отсутствии эффекта от консервативных мероприятий при продолжающемся кровотечении необходимо переходить к хирургическому лечению. Если источник кровотечения находится в почке, выполняют эмболизацию почечной артерии или, по жизненным показаниям и при условии сохранности противоположной почки, нефрэктомию. Если источник кровотечения находится в мочевом пузыре, что чаще всего наблюдается при опухоли, то последовательно проводят эндоскопическую коагуляцию кровоточащих сосудов, перевязку внутренних подвздошных сосудов и резекцию мочевого пузыря.
АНУРИЯ
Анурия - отсутствие мочи в мочевом пузыре или накопление в нем не более 50 мл мочи за сутки. Необходимо отличать анурию от острой задержки мочеиспускания, при которой мочевой пузырь переполнен мочой, но акт мочеиспускания невозможен из-за препятствия ее оттоку по уретре (острая задержка мочеиспускания). При анурии мочевой пузырь пуст. Моча не выделяется почками или не поступает в мочевой пузырь вследствие сдавления либо обструкции мочеточников.
В зависимости от причины различают секреторную (преренальную, ренальную, аренальную и рефлекторную) и экскреторную (постреналь-ную) анурию.
Преренальная анурия возникает в результате прекращения притока крови к почкам. Это возможно при острой сердечной недостаточности (имеют место периферические отеки, задержка жидкости в тканях и
серозных полостях), вследствие тромбоза или эмболии почечных сосудов, тромбоза нижней полой вены, сдавления этих сосудов забрюшин-но расположенной опухолью или расслаивающей аневризмой аорты; при эклампсии, родах, дегидратации (в результате кровопотери, диареи, неукротимой рвоты или поноса). Преренальная анурия может возникнуть при обильной кровопотере (травматической, послеродовой и др.), в результате шока (септического, геморрагического, болевого, посттрансфузионного, аллергического и др.), т. е. при патологических состояниях, сопровождающихся снижением систолического артериального давления ниже 50 мм рт. ст.
Ренальную анурию обусловливают патологические процессы в самой почке, приводящие к поражению почечной паренхимы (клубочкового аппарата почки). Она возникает на поздних стадиях хронического гло-меруло- и пиелонефрита, нефроангиосклероза (вторично сморщенная почка), при поликистозе, нефротуберкулезе и других болезнях почек. Ренальная анурия возможна при остром гломерулонефрите, остром интерстициальном нефрите, при системных коллагенозах, васкулитах, сепсисе, переливании несовместимой крови, поражении почек при обширных ожогах, массивных травмах с размозжением мышц. Кроме того, ренальная анурия может развиться после обширных хирургических операций в результате всасывания продуктов тканевого распада, после септических абортов и родов. Причиной ренальной анурии может оказаться прямое воздействие на почечную ткань токсичных веществ - ядов или лекарственных препаратов (отравление ртутью, фосфором, свинцом, уксусной кислотой, солями тяжелых металлов, суррогатами алкоголя, сульфаниламидными препаратами, антибиотиками и др.).
Аренальная анурия встречается относительно редко. Она наблюдается у новорожденных при врожденном отсутствии (аплазии) почек. Отсутствие мочи у новорожденных в течение первых 24 часов жизни не является патологией, тогда как если моча не выделяется в течение более продолжительного периода времени, то состояние расценивается как анурия и требует незамедлительных диагностических и лечебных мероприятий. Необходимо помнить, что у новорожденных может наблюдаться задержка мочи, обусловленная сращениями в области наружного отверстия уретры или врожденными клапанами уретры, спазмом сфинктера мочевого пузыря. Другой причиной аренальной анурии является отрыв единственной или единственно функционирующей почки от сосудистой ножки в результате травмы или хирургической операции.
Различают также рефлекторную (рефлекторно-периферическую и рефлекторно-почечную) анурию, которая наступает в результате тормозящего влияния центральной нервной системы на мочеотделение под воздействием различных раздражителей (хирургическая операция). При рефлекторно-периферической анурии источник рефлекторного раздражения может располагаться в различных органах и системах организма (анурия связана с бужированием уретры, погружением пациента в холодную воду и т. д.). В основе рефлектор-но-почечной анурии лежит рено-ренальный рефлекс, возникающий в ответ на болевой синдром при почечной колике, приводящий к нарушению кровообращения в интактной почке. Данный вид анурии может быть отнесен к преренальной и встречается в среднем у 15 % больных.
Постренальная анурия возникает при наличии препятствия к оттоку мочи из почек, поэтому данный вид анурии относят к экскреторной. Она наиболее часто встречается в урологической практике. Основная причина ее возникновения - камни мочеточников либо камень мочеточника единственной (или единственно функционирующей) почки, а также ятрогенные повреждения мочеточников (их перевязка или прошивание при хирургических и гинекологических операциях на органах малого таза). Постренальная анурия может быть вызвана сдавлением мочеточников опухолевыми тканями, рубцами или воспалительным инфильтратом в забрюшинной клетчатке малого таза (новообразование матки и ее придатков на поздних стадиях опухолевого процесса, метастазы в забрюшинные лимфатические узлы, рак предстательной железы и мочевого пузыря, рак прямой или сигмовидной кишки, рубцово-склерозирующий процесс после лучевой терапии органов брюшной полости).
Клинические проявления анурии. Первоначально прекращаются позывы к мочеиспусканию. Спустя 1-3 дня возникают признаки уремической интоксикации, проявляющиеся потерей аппетита, сухостью во рту, запахом аммиака изо рта, жаждой, тошнотой, рвотой, запорами, которые по мере нарастания уремии сменяются поносом. Постепенно развиваются симптомы поражения центральной нервной системы: астения, головная боль, боли в мышцах, сонливость, иногда возбуждение, бредовые состояния, а также признаки легочной (одышка) и сердечно-сосудистой недостаточности (гипотензия, брадикардия, аритмия). Возможны периферические отеки.
Диагностика. При возникновении анурии необходимо выполнить обследование, направленное на выявление ее причины, с использова-
нием данных анамнеза, ультразвуковых, рентгенологических и инструментальных методов исследования, а также анализов крови. Очень важно определить форму анурии (экскреторная или секреторная), так как от этого зависит характер необходимых лечебных мероприятий. О вероятности экскреторной анурии свидетельствуют данные анамнеза (предшествующие анурии почечные колики, отхождение камней в прошлом, удаление почки по поводу мочекаменной болезни). При экскреторной анурии, обусловленной сдавлением мочеточника новообразованиями органов малого таза, перед возникновением анурии характерен болевой синдром в поясничной области. Секреторная анурия не сопровождается такой болью.
У больных с эндокардитом, пороками сердца, артериальной гипер-тензией, атеросклерозом, с инфарктом миокарда или инсультом в анамнезе причиной развития анурии может быть тромбоз почечных вен.
Главным диагностическим признаком, свидетельствующим об анурии, является отсутствие мочи в мочевом пузыре. Это может быть определено перкуторно, подтверждено результатами УЗИ или с помощью катетеризации мочевого пузыря. По данным компьютерной томографии и на обзорном снимке мочевых путей может обнаруживаться тень рентгеноконтрастного конкремента в проекции мочевых путей. В связи с острым нарушением выделительной функции почек (о чем свидетельствует выраженная гиперазотемия) выполнение экскреторной урографии у больных с анурией невозможно.
Целесообразно выполнить УЗИ для определения размеров почек, выявления расширения полостной системы. Увеличение размеров почки и пиелокаликоэктазия указывают на нарушение оттока мочи из нее, что чаще всего связано с обтурацией мочеточника камнем, сгустком крови и др., т. е. более вероятна постренальная анурия. Свободное прохождение катетера по мочеточнику в лоханку почки исключает его обструкцию и свидетельствует о вероятной преренальной или ренальной анурии. На компьютерных томограммах могут быть выявлены камни мочеточников, опухолевые образования, приводящие к сдавлению мочеточника, а также травматические повреждения почек, сопровождающиеся разрывом паренхимы почек и формированием паранефральной гематомы в забрюшинной области.
Вследствие накопления продуктов белкового распада развивается выраженная гиперазотемия. В плазме крови также повышается содержание калия, хлоридов, нелетучих органических кислот, возникает метаболический ацидоз, нарушается водный и солевой обмен, снижается содержание бикарбонатов в плазме крови, характерны
гипокоагуляция, нарушение электролитного баланса (гиперкалиемия, гипонатриемия).
Дифференциальная диагностика. Анурию необходимо отличать, прежде всего, от острой задержки мочи. У детей последняя иногда развивается вследствие спазма сфинктера мочевого пузыря. В других случаях ребенок произвольно может задерживать мочу из-за болезненности акта мочеиспускания (при вульвовагините, баланопостите). Причиной задержки мочи у детей могут быть также фимоз, травма уретры, камни и инородные тела уретры, заболевания центральной нервной системы. У взрослых острая задержка мочи может развиться в результате инфравезикальной обструкции (при доброкачественной гиперплазии и раке предстательной железы, разрыве уретры, обтура-ции уретры камнем, сгустком крови, при остром простатите), а также при парапроктите, заболеваниях центральной нервной системы. Для исключения острой задержки мочи необходимо выполнить УЗИ мочевого пузыря или его катетеризацию. Об анурии свидетельствуют отсутствие мочи в мочевом пузыре при УЗИ, отсутствие выделения мочи по катетеру или выделение всего нескольких капель мочи.
Неотложная помощь. У больных с преренальной и аренальной формой секреторной анурии неотложная медицинская помощь должна быть направлена на поддержание сердечно-сосудистой деятельности. При явлениях сосудистой недостаточности, коллапса следует ввести подкожно 1-2 мл 10 % раствора кофеина, внутривенно - 20 мл 40 % раствора глюкозы и положить грелки к ногам. При шоке необходимо как можно быстрее добиться восстановления нормального уровня артериального давления. При большой кровопотере требуется немедленное ее возмещение и применение средств, способствующих стабилизации центрального венозного давления, для чего используют внутривенное введение кровезаменителей - 400-800 мл декстрана (полиглюкина), 300-500 мл гемодеза. Больных с шоковым состоянием целесообразно госпитализировать в отделение интенсивной терапии и реанимации для проведения гемодиализа. Эффективно сочетание гемодиализа с гемо-сорбцией, что позволяет помимо снижения гиперазотемии добиваться коррекции водного и солевого обмена.
При ренальной анурии показана срочная госпитализация в стационар, в котором можно выполнить гемодиализ или перитонеальный диализ. Назначают антидоты, проводят инфузионную дезинтокси-кационную терапию и мероприятия, направленные на нормализацию водно-электролитного баланса и устранение азотемии (промывание желудка, назначение энтеросорбентов и унитиола, гемосорбцию,
плазмаферез, перитонеальный диализ). Целесообразны внутривенные инфузии осмотических диуретиков.
При постренальной анурии основным видом лечения является оперативное вмешательство, поэтому таким больным показана срочная госпитализация в урологическое или хирургическое отделение, где можно выполнить рентгенологическое и ультразвуковое исследования и оказать экстренную помощь, включающую катетеризацию мочеточников, а при невозможности проведения мочеточникового катетера по мочеточнику выше препятствия - перкутанную нефрос-томию. Перед этим вмешательством целесообразно провести сеанс гемодиализа, и только затем устанавливать нефростомический катетер с наиболее функционально сохранной стороны, что может быть определено с помощью радиоизотопной ренографии или УЗИ (на стороне наибольшего расширения полостной системы почки). Важно помнить, что болевой синдром в поясничной области интенсивнее выражен на стороне функционально более сохранной почки.
Таким образом, анурия является состоянием, угрожающим жизни больного, требующим неотложной медицинской помощи и срочной госпитализации. Совокупность необходимых лечебных мероприятий зависит от причины анурии (см. также главу 13). Эффективность неотложной помощи больным с анурией во многом определяется своевременностью ее оказания и наличием современной диагностической и лечебной аппаратуры.
Дата: 2019-02-02, просмотров: 366.