Кишечная непроходимость. Рак ободочной кишки. Классификация, клиническая картина, лечение.
Пособие для подготовки по программе «факультетская хирургия».
Составитель- врач-хирург, ассистент кафедры хирургических болезней Л.А. Комарова.
Кишечная непроходимость.
Классификация кишечной непроходимости
Классификация зависит от:
Происхождения (врожденная кишечная непроходимость и приобретенная).
Механизма возникновения — выделяют механическую кишечную непроходимость и динамическую
Состояния кровообращения кишки — обструктивная (общепринятое название обтурационная) и деструктивная (общепризнанное название сгрангуляционная).
Патогенетические формы
Динамическая (4-10%): спастическая и паралитическая.
Механическая (хирургическая):
Вследствие препятствия (obstructio):
a) OBTURATIO — закупорка просвета кишки;
b) COMPRESSIO — сдавление просвета кишки извне (злокачественные внутри- или забрюшинные опухоли);
c) ANGULATIO — перегиб кишки (ранний — 4-8 сутки после аппендэктомии; поздний — через несколько лет после гинекологической операции);
d) CONSTRIKTIO (кольцевидная или трубковидная стриктура кишки).
Сочетающаяся с нарушенным кровоснабжением (destructio) — некроз через 3 часа, геморрагический выпот в животе:
STRANGULATIO — врожденные или послеоперационные внутрибрюшинные связки (шнуровидные спайки, тяжи) — странги (штранги), сдавливающие («удушающие») кишку и ее брыжейку; ущемленная грыжа;
VOLVULUS — заворот (вокруг оси брыжейки)
TORQUATIO — перекрут вокруг продольной оси кишки;
INVAGINATIО — инвагинация;
NODULATIO — узлообразование.
Инфаркт кишки — непроходимость в изолированной петле (двойной блок — рвота не снижает давления в заблокированной петле.
Локализация (высокая и низкая тонкокишечная; толстокишечная).
Диагностика кишечной непроходимости основывается на данных объективного обследования и данных дополнительных методов исследования.
Классификация рака ободочной кишки
Стадия I. Небольшая опухоль, инфильтрирующая слизистый и подслизистый слои кишечной стенки без регионарных метастазов.
Стадия II:
1) опухоль большого размера, занимающая не более полуокружности кишки, не выходящая за ее пределы и не проросшая всю ее стенку или соседнюю брюшину, без метастазов;
2) опухоль любого размера с наличием множественных регионарных метастазов.
Стадия III:
1) опухоль занимает более полуокружности кишки, прорастает всю ее стенку или соседнюю брюшину, без метастазов;
2) опухоль любого размера с наличием множественных регионарных метастазов.
Стадия IV. Обширная опухоль, проросшая соседние органы с регионарными метастазами, или любая опухоль с отдаленными метастазами.
По системе TNM
Т — первичная опухоль:
1) Т0 — первичный очаг опухоли — только слизистый и подслизистые слои до мышечного;
2) Т1 — опухоль инфильтрирует только слизистый и подслизистый слои до мышечного;
3) Т1а — полиповидный рак или малигнизация полипа;
4) Т1b — папилярный рак или малигнизация папиллярной аденомы;
5) Т2 — опухоль поражает мышечный слой;
6) Т3 — опухоль поражает все слои стенки или распространяется на соседние ткани;
7) Т4 — опухоль с образованием свища;
N — регионарные лимфатические узлы:
1) N0 — нет признаков поражения регионарных лимфатических узлов;
2) N1 — поражены лимфатические узлы, расположенные не далее 1 см от стенки кишки;
3) N2 — поражены подвздошные, брыжеечные или преаортальные лимфатические узлы;
4) N3 — поражены парааортальные лимфатические узлы;
М — отдаленные метастазы:
1) М0 — нет признаков отдаленных метастазов;
2) М1 — имеются отдаленные метастазы;
Р — гистопатологические критерии (глубина инвазии):
1) Р1 — опухоль инфильтрирует только слизистую оболочку;
2) Р2 — опухоль инфильтрирует подслизистый слой до мышечного;
3) Р3 — опухоль распространяется до серозной оболочки;
4) Р4 — инвазия мелких вен и лимфатических сосудов, поражение серозной оболочки и соседних тканей.
Основные клинические формы
В настоящее время, по мнению большинства исследователей, целесообразно выделять 6 форм клинического течения РОК.
1. Токсико-анемическая форма - чаще всего наблюдается при раке правой половины ободочной кишки, при котором на первый план выступают признаки нарушения общего состояния больных на фоне прогрессирующей гипохромной анемии и лихорадки. Такие больные значительное время обследуются в различных лечебных учреждениях по поводу анемии неясного генеза, пока не появятся кишечные расстройства. Этот контингент больных нуждается в тщательном специальном исследовании всей толстой кишки.
2. Энтероколитическая форма - клиническая картина заболевания начинается с кишечных расстройств. Таким больным очень часто ставят различные диагнозы: колит, энтерит, энтероколит, а при наличии крови в кале или при жидком кале - диагноз дизентерии. Поэтому при наличии перечисленных симптомов всегда требуется тщательное исследование всей толстой кишки.
3. Диспепсическая форма - характерно наличие признаков желудочно-кишечного дискомфорта. При этой форме течения РОК зачастую ставят диагноз: гастрит, язвенная болезнь, холецистит, и т.п., поэтому проводят обследование только верхних отделов ЖКТ. При дальнейшем прогрессировании заболевания присоединяются кишечные расстройства, и правильный диагноз устанавливают только после полного рентгеноэндоскопического исследования толстой кишки.
4. Обтурационная форма - чаще всего служит проявлением рака левой половины ободочной кишки с симптомами прогрессирующей кишечной непроходимости (частичная и полная обтурационная толстокишечная непроходимость).
5. Псевдовоспалительная форма - в клинической картине заболевания на 1-е место выступают признаки воспалительного процесса в брюшной полости (боли в животе, повышение температуры, появление признаков раздражения брюшины, в анализе крови - лейкоцитоз). Этот симптомокомплекс часто бывает проявлением течения РОК, осложненного гнойно-воспалительным процессом по типу параколита. Данная форма рака трудна для диагностики, так как в зависимости от локализации опухоли клиническая картина
может симулировать острый аппендицит, холецистит, аднексит, пиелонефрит и другие воспалительные заболевания органов брюшной полости и малого таза.
6. Опухолевая (атипичная) форма - при этой форме течения рака ободочной кишки заболевание начинается с того, что сам больной или врач при профилактическом осмотре на фоне полного благополучия пальпаторно находят в брюшной полости опухоль. Пальпаторное определение опухоли в животе - частое явление у больных РОК. Однако к опухолевой форме течения рака следует относить только те случаи, когда пальпаторное определение опухоли клинически доминирует, а другие признаки не выражены либо столь незначительны, что не фиксируют на себе внимание больного.
ПРЕДРАКОВЫЕ ЗАБОЛЕВАНИЯ
К предраковым заболеваниям относятся:
• хронический колит, в частности хронический неспецифический язвенный колит и гранулематозный колит (болезнь Крона), которые составляют основную группу факультативных предраковых заболеваний;
• дивертикулы (дивертикулез) ободочной кишки (дивертикулит). Малигнизируются редко;
• полипозное поражение ободочной кишки (облигатный предрак):
а) одиночные полипы (аденоматозный, ворсинчатый), которые малигнизируются в 45-50 % случаев, особенно полипы величиной >2 см; ворсинчатые полипы озлокачествляются чаще;
б) множественный полипоз ободочной кишки, который, в свою очередь, может иметь следующие формы:
генетически детерминированные:
- семейно-наследственный диффузный полипоз;
- синдром Пейтца-Егерса;
- синдром Тюрка; ненаследственные:
- спорадический полипоз;
- сочетанный полипоз;
- синдром Кронкхайта-Канада;
- семейно-наследственный полипоз (является облигатным предраком и почти в 100 % случаев приводит к раку).
Болезнь Крона - это хроническое неспецифическое воспаление подслизистого слоя с изъязвлением слизистой оболочки, гранулематозными изменениями (отсюда другое название - гранулематозный колит), свищами, инфильтратами, сопровождающимися сужением просвета, воспалением, утолщениями стенки кишки. Патология может локализоваться и в прямой кишке, но наиболее часто - в терминальном отделе подвздошной кишки. Болезнь
может напоминать саркоидоз, трещины, язвы прямой кишки. Рельеф кишечника напоминает «булыжную мостовую» с линейными язвами.
Полипы бывают гиперпластические (воспалительные) и аденоматозные (железистые).
Морфологически полипы представляют собой папиллярные и тубулярные разрастания железистой ткани со стромой, отличающейся от нормальной слизистой оболочки полиморфизмом клеточных элементов, высокой митотической активностью, полной или частичной утратой способности к дифференциации.
Полипы бывают гладкие и бархатистые (ворсинчатые). Целесообразно выделение двух групп полипоза толстой кишки - наследственный и ненаследственный, так как при генетически детерминированных формах необходимо обследовать родственников и всех членов семьи заболевшего, даже если отсутствуют жалобы на дисфункцию ЖКТ. В то же время внекишечные сопутствующие проявления синдромов Пейтца-Егерса, Гарднера, Тюрка могут быть ранними диагностическими паранеопластическими признаками полипоза толстой кишки.
Так, для синдрома Пейтца-Егерса характерно полипозное поражение ЖКТ с мелкопятнистой меланиновой гиперпигментацией слизистой оболочки щек и губ, а также других естественных анатомических отверстий тела человека. Для синдрома Гарднера характерно сочетание полипозного поражения толстой кишки с множественными доброкачественными опухолями (костные экзостозы, остеомы черепа и нижней челюсти, эпидермоидные кисты и опухоли кожи) и послеоперационными рубцовыми десмоидами. Для синдрома Тюрка типична комбинация полипоза толстой кишки с опухолями различных отделов нервной системы (глиомы и глиобластомы).
При сочетанном полипозе полипы обнаруживают не только в толстой кишке, но и в желудке, двенадцатиперстной и тонкой кишках. Относительно редкой его разновидностью считается синдром Кронкхайта-Канада - ненаследственный, генерализованный желудочно-кишечный полипоз в сочетании с тотальной алопецией и атрофией ногтей. Поэтому с учетом возможности одновременной локализации новообразований в других отделах ЖКТ, показано его комплексное рентгеноэндоскопическое обследование даже при обнаружении одиночного полипа в толстой кишке.
КЛИНИЧЕСКАЯ КАРТИНА
ДИАГНОСТИКА
Диагностика должна быть комплексной, включать клиническое исследование, рентгенологические, эндоскопические лабораторные методы, а также специальные дополнительные методы, в т.ч. эксплоративную лапаротомию.
1. Клинические методы:
• жалобы больного. Симптомы, связанные с недостаточностью переваривания, всасывания, экссудативной энтеропатией, кишечным дискомфортом, патологическими выделениями;
• сбор анамнеза, при котором могут быть найдены указания на наличие семейного полипоза, колита и других предшествующих заболеваний;
• данные объективного исследования - применяются все методы объективного исследования: осмотр, пальпация, перкуссия брюшной полости с обязательным изменением положения больного;
• пальцевое исследование прямой кишки - также необходимо проводить в различных положениях больного.
2. Рентгенологическая диагностика - ирригоскопия, ирригография, обзорная рентгенография брюшной полости. Эти методы имеют свои разрешающие возможности и постоянно совершенствуются.
Исследование ободочной кишки проводится с применением контрастного вещества - раствора сернокислого бария, который вводят в толстую кишку с помощью клизмы. Тугое наполнение кишки раствором бария проводится не всегда, а по показаниям.
Чаще используют следующую методику: 300-400 мл раствора сернокислого бария вводят в кишечник в положении больного на спине или левом боку и делают 1-й рентгеновский снимок. В этом случае контрастируется прямая и сигмовидная кишка. Затем приподнимают ножной конец кушетки, на которой лежит больной; в таком положении заполняются селезеночный (левый) изгиб и дистальный сегмент поперечной ободочной кишки. Делают 2-й рентгеновский снимок. Затем больной поворачивается на правый бок; при этом заполняется правый изгиб. Больной встает в вертикальное положение - заполняются слепая кишка и восходящий отдел ободочной кишки. Для двойного контрастирования с помощью газоотводной трубки в просвет кишки вводят воздух.
Чаще всего при опухолях выявляют дефект наполнения толстой кишки, депо бария, отмечается отсутствие гаустраций, наблюдаются сужение просвета кишки, ригидность контура, нерасправление кишки, нарушение смещаемости и перистальтики, а также затекание контрастного вещества за пределы контура кишки при появлении свищевого хода.
Обзорная рентгенография брюшной полости позволяет определить симптом чаши Клойбера. Они свидетельствуют о нарушении пассажа по кишке, но могут быть как при обтурационной непроходимости, так и при паралитической.
О состоянии пассажа по ЖКТ можно судить с помощью приема 2-3 глотков густого бария, который в норме через 2 ч должен покинуть просвет желудка, через 6-8 ч - тонкую кишку, а через 15-20 ч достичь прямой кишки. Отклонения от указанных временных показателей свидетельствуют о нарушении пассажа, что может служить основанием к принятию решения об экстренной операции.
3. Эндоскопическая диагностика - ректороманоскопия, фиброколоноскопия, лапароскопия (с биопсией, взятием мазков для цитологического и гистологического исследования).
Фиброколоноскопия позволяет осмотреть просвет толстой кишки до купола слепой кишки. Исследование включает обязательное
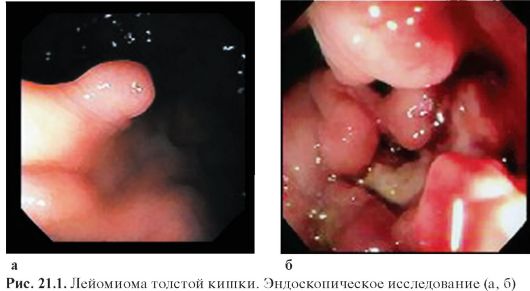 взятие материала на цитологическое и гистологическое исследование (рис. 21.1).
взятие материала на цитологическое и гистологическое исследование (рис. 21.1).
4. Лабораторная диагностика:
• общий анализ крови (для опухоли толстой кишки характерны гипохромная анемия, повышение СОЭ, лейкоцитоз);
• анализ кала на скрытую кровь (положительные реакция Грегерсена, криптогемтест);
• коагулограмма (наблюдаются признаки гиперкоагуляции);
• анализ крови на раково-эмбриональный антиген (РЭА) гликопротеид, который содержится в плазме, кишечнике, поджелудочной железе и печени эмбрионов и новорожденных. В небольших концентрациях РЭА обнаруживается как у здоровых людей, так и при некоторых формах злокачественных новообразований, в частности при РОК и раке прямой кишки.
5. Специальные дополнительные методы исследования для уточнения степени распространенности опухолевого процесса:
• сканирование печени - для диагностики гематогенных метастазов;
• УЗИ и КТ - для диагностики метастазов в печень и забрюшинные лимфатические узлы и коллекторы (рис. 21.2).
Ранняя диагностика.
Раннее выявление рака и коллатерального опухолевого процесса базируется на способности аденоматозных полипов и карценом повреждать кровеносные сосуды, в результате чего в каловых массах можно определить незначительное количество форменных элементов крови. Для этой цели врачи-проктологи проводят геммокультный тест, позволяющий выявить скрытую кровь в кале больного.
В современной медицине перспективным направлением в скрининговом анализе считается выявление раково-эмбрионального антигена, что с большой вероятностью может свидетельствовать о существовании коллатерального рака.
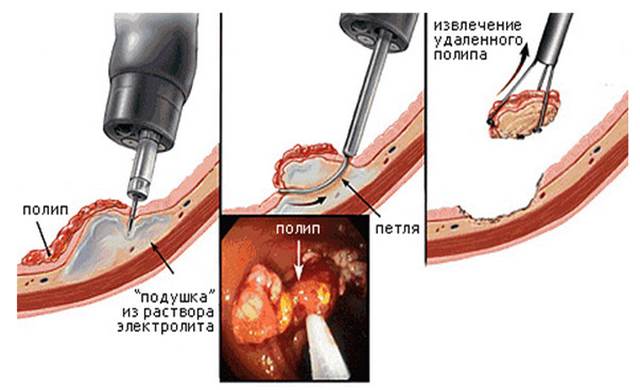
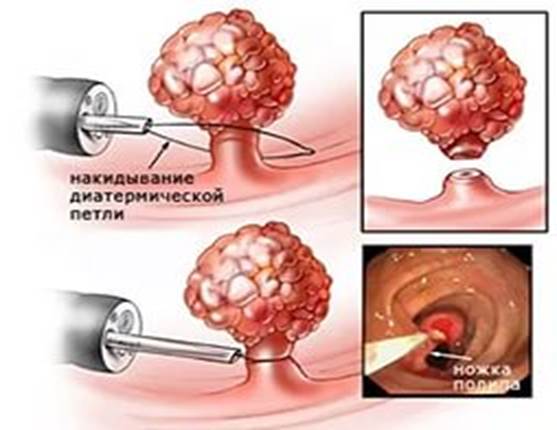
Полипы,обнаруженные в толстой или прямой кишке подлежат удалению с гистологическим исследованием.
Кишечная непроходимость. Рак ободочной кишки. Классификация, клиническая картина, лечение.

Пособие для подготовки по программе «факультетская хирургия».
Дата: 2019-02-02, просмотров: 350.