Нейрогіпофіз (задня частина гіпофіза) виділяє у кров гормони, які синтезуються в передньому гіпоталамусі в супраоптичному і паравентрикулярному ядрах – це антидіуретичний гормон (АДГ) та окситоцин. АДГ впливає на клітини дистального відділу звивистих канальців і збиральних трубочок, що призводить до всмоктування води з первинної сечі. Окситоцин викликає скорочення гладкої мускулатури переважно судин (при кровотечах).
При дефіциті АДГ розвивається нецукровий діабет, який характеризується великою втратою води з сечею, невтамованою спрагою, ніктурією.
При ураженні гіпоталамуса і гіпофіза може розвинутись недостатня секреція фолікулстимулюючого і лютеїнізуючого гормонів, що призводить до гіпогонадизму. На фоні дефіциту цих гормонів відбувається відносна гіперсекреція лютеотропного гормону, а також гіпосекреція соматотропного і адренокортикотропного гормонів, що призводить до ожиріння. Ці зміни лежать в основі розвитку адипозогенітальної дистрофії (хвороби Пехкранца-Бабінського-Фреліха). Характерні ознаки цієї хвороби – зустрічається переважно у хлопчиків; недорозвинення статевих залоз і органів; ожиріння з преважним відкладанням його в молочних залозах, на спині, в нижній частині живота, на стегнах по типу «галіфе»; затримка росту; підвищена толерантність до вуглеводів; схильність до гіпоглікемії; зниження інтелекту.
Нецукровий діабет – це захворювання, обумовлене недостатністю продукції антидіуретичного гормону (вазопресину).
Вазопресин разом з окситоцином накопичуються в задній частці гіпофіза, але місцем їх утворення є гіпоталамус. Гормони синтезуються в гіпоталамусі і по довгих відростках клітин гіпоталамуса досягають задньої частки гіпофіза, де і накопичуються в кінцевих ділянках відростків клітин гіпоталамуса. Звідси гормони виділяються в кров і спинномозкову рідину.
Вазопресин або антидіуретичний гормон – це основна речовина, що регулює в організмі людини водний баланс і осмотичний склад рідин організму. Осмотична рівновага рідкої частини крові і позаклітинної рідини повинна постійно підтримуватися на певному рівні, інакше організм перестає функціонувати. При підвищенні осмолярності плазми крові з’являється спрага і посилюється вироблення вазопресину. Під впливом вазопресину посилюється зворотне всмоктування води в канальцях нирок, кількість сечі, що виділяється при цьому зменшується.
Стимулює виділення вазопресину також зниження кількості калію і кальцію, підвищення кількості натрію в крові, зниження артеріального тиску, підвищення температури тіла, нікотин, морфін, адреналін.
Знижують виділення антидіуретичного гормону підвищення артеріального тиску, зниження температури тіла, бета-адреноблокатори, алкоголь, клофелін, галоперидол, карбамазепін.
Крім регуляції осмотичного тиску вазопресин бере участь у підтримці рівня артеріального тиску, регулює секрецію деяких гормонів, сприяє згортанню крові, в центральній нервовій системі бере участь у процесах запам’ятовування.
Нецукровий гіпоталамічний діабет або діабет центрального генезу виникає при порушенні продукції вазопресину клітинами гіпоталамуса.
Нецукровий нефрогенний (нирковий) діабет виникає, якщо в нирках порушується чутливість до вазопресину, при нормальній його кількості в крові. При нецукровому діабеті нирки виділяють велику кількість сечі з низькою питомою вагою. Тобто в цій сечі присутня в основному вода, а кількість солей і інших речовин різко знижена. Виділення нирками великої кількості рідини викликає компенсаторну підвищену спрагу.
Причинами нецукрового діабету центрального ґенезу бувають спадкові чинники, різні захворювання центральної нервової системи: саркоїдоз, злоякісні пухлини та їх метастази, інфекційні захворювання, менінгіти, енцефаліт, сифіліс, аутоімунні захворювання, судинні порушення, краніофарінгеома, аневризми судин мозку.
Нецукровий діабет може виникнути після травми черепа і головного мозку, після оперативного втручання на головному мозку, особливо після видалення аденом гіпофіза. Захворювання з однаковою частотою зустрічається як у чоловіків, так і у жінок.
Ранні ознаки захворювання полягають у збільшенні об’єму сечі, що виділяється, до 5-6 літрів на добу, підвищена спрага – пацієнт вимушений випивати таку ж кількість рідини. Виникають нічні позиви на сечовипускання і пов’язане з цим порушення сну, стомлюваність. Пацієнти зазвичай вважають за краще пити холодну, з льодом воду. Далі кількість сечі може збільшитися до 20 літрів. Стан пацієнта погіршується: з’являється головний біль, сухість шкіри, схуднення, зменшення відділення слини, розтягування і опущення шлунка. Приєднуються симптоми з боку шлунково-кишкового тракту. Виникає розтягнення сечового міхура. З’являється почастішання серцевого ритму, зниження артеріального тиску. У новонароджених і дітей першого року життя стан може бути важким: виникає незрозуміла блювота, підвищення температури тіла, неврологічні порушення. У дітей більш старшого віку виникає нетримання сечі (енурез).
Патологія щитовидної залози
Структурно-функціональною одиницею щитовидної залози є фолікул, який складається з паренхіматозних епітеліальних клітин – тироцитів та колоїду. Тироцити синтезують тиреоглобулін, переробляють йодиди в атомарний йод і виділяють їх в колоїд. В колоїді відбувається йодування тиреоглобулінів. Потім тироцити захоплюють колоїд і відщеплюють від йодованого тиреоглобуліну тетрайодтиронін (тироксин або Т-4) та трийодтиронін (Т-3), які надходять в кров. Тироксин та трийодтиронін добре розчиняються у ліпідах, проходять крізь мембрани клітин, ядер, зв’язуються з хроматином і активують гени, відповідальні за синтез білків, які приймають участь в процесах росту і диференціювання тканин.
Серед патологічних станів щитовидної залози розрізняють:
1. Зоб (струма, воло) – збільшення залози в розмірах, об’ємі.
2. Пухлини – аденоми, карциноми.
3. Тиреоїдити (запалення залози).
Зоб. Існує декілька класифікацій зоба.
У відповідності з класифікацією Всесвітньої організації охорони здоров’я за розмірами зоб поділяється на ступені:
0 ступінь. Зоба немає.
I ступінь. Зоб можна прощупати, але він не помітний на око.
II ступінь. Зоб можна прощупати і він помітний на око.
Макроскопічна класифікація:
1. Дифузний зоб (рівномірно збільшена вся залоза)
2. Вузловий зоб (збільшені окремі ділянки у вигляді вузла)
3. Дифузно-вузловий зоб (змішаний).
Мікроскопічна (гістологічна) класифікація:
1. Колоїдний зоб (збільшення залози за рахунок колоїду)
2. Паренхіматозний зоб (збільшення залози за рахунок клітин).
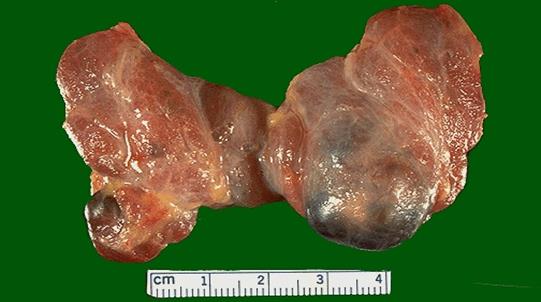
Дифузно-вузловий зоб
Колоїдний зоб, в свою чергу, поділяється в залежності від розмірів фолікулів на:
а) макрофолікулярний
б) мікрофолікулярний
в) макро-мікрофолікулярний (змішаний).
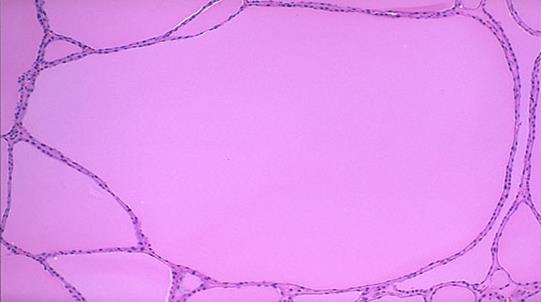
Змішаний колоїдний зоб
В колоїдному зобі можливе розростання епітелію у вигляді сосочків. Згодом в колоїдному зобі відбувається порушення кровообігу, виникають вогнища некрозу, петрифікації, склерозу, кісти. Макроскопічно колоїдний зоб частіше вузлової форми, тканина щільна, на розрізі бурого кольору. Функція частіше знижена (гіпофункція) або нормальна (еутиреоїдний стан).
Для паренхіматозного зоба характерна проліферація тироцитів в фолікулах з утворенням солідних структур, кількість колоїду невелика, інколи він зовсім відсутній. Макроскопічно цей зоб переважно дифузний, тканина менш щільна ніж при колоїдному зобі, на розрізі сіро-червоного кольору. Функція залози частіше підвищена (гіперфункція).
Класифікація зоба за етіологією, епідеміологією і клініко-функціональним ознакам:
1. Спорадичний зоб.
2. Ендемічний зоб.
3. Дифузний токсичний зоб.
Розвиток спорадичного зобу спостерігається в юнацькому та дорослому віці у вигляді окремих випадків (спорадичний - одиничний, який проявляється від випадку до випадку). Може бути любої форми, які наведені вище. Функція залози частіше підвищена.
Ендемічний зоб розвивається в певних географічних місцевостях, де у воді низька концентрація йоду (найбільш відомі ендемічні вогнища зоба в Швейцарії, гірських районах Германії, Австрії, Франції, Італії і Іспанії, а також Західна Україна, Бєларусь, республіки Середньої Азії і Закавказзя, регіони Сибіру, Уралу, Верхня і Середня Волга та ін.). В нормі в щитовидній залозі міститься 500 мкг йоду в 1 г тканини. За добу доросла людина повинна отримувати з їжею і водою від 100 до 200 мікрограм йоду. Якщо кількість йоду знижується до 50 мікрограм, відбувається компенсаторне збільшення розмірів щитовидної залози і розвивається ендемічний зоб. Але хворіють не всі жителі цієї місцевості. Ендемічний зоб частіше дифузний, може бути колоїдним і паренхіматозним. Функція залози переважно знижена. У дитячому віці дефіцит йоду призводить до кретинізму (фізичне та психічне недорозвинення), а у дорослому віці до мікседеми.
Кретинізм (від фр. crétin – ідіот, божевільний) – вид ендокринного захворювання, пов’язаного з вродженою або набутою гіпофункцією щитовидної залози. Захворювання виражається в затримці фізичного і психічного розвитку, недоумстві. У виникненні захворювання мають значення спадкові дефекти ферментних систем, які забезпечують синтез і обмін тиреоїдних гормонів, що приводить до розвитку спорадичного нетоксичного зобу і до гіпотиреозу. Кретинізм також пов’язаний з порушенням ембріонального розвитку щитовидної залози, атиреозом, гіпоплазією, ектопією щитовидної залози. Причиною гіпотиреозу може бути лікування матері при вагітності радіоактивним йодом або тиреостатичними препаратами. Дефіцит тиреоїдних гормонів у внутрішньоутробному і ранньому післяпологовому періодах, коли розвиток мозку знаходиться в критичній фазі, призводить до затримки соматичного і психічного розвитку дитини. Клініко-морфологічні ознаки кретинізму:
- кісткові зміни (різного ступеня карликовість, недорозвиненість постави і деформація черепа, потовщення лобових і тім’яних кісток);
- внутрішні органи зменшені в розмірах;
- гіпоплазія і порушення функції статевих залоз;
- порушення слуху та мови до глухонімоти;
- порушення психіки;
- тупий вираз обличчя;
- млявість;
- сонливість;
- слабоумство різного ступеня.
Мікседема – синдром патологічного зниження функції щитовидної залози незалежно від основного патологічного процесу, який призводить до нього. При цьому може бути недостатня секреція тиреоїдних гормонів, або абсолютний дефіцит (повне випадіння функції ЩЗ).
Етіологія.
Первинний гіпотиреоз:
- спадкові дефекти в біосинтезі тиреоїдних гормонів (дефект кумуляції йоду, конденсації йодованих тирозинів, тощо) – ідіопатичний гіпотиреоз;
- гіпоплазія і аплазія ЩЗ;
- ендемічні вогнища (дефіцит йоду у біосфері);
- тиреоектомія, лікування радіоактивним йодом.
Вторинний гіпотиреоз обумовлений ураженням гіпофіза (зменшення секреції ТТГ).
Третинний – гіпоталамуса (зниження секреції тиротропінрилізінг- гормону)
Патогенез гіпотиреозу пов’язаний із зниженням продукції тиреоїдних гормонів, порушенням основного обміну та інших обмінних процесів. Дефіцит тиреоїдних гормонів веде до сповільненого синтезу і розпаду білка, порушення обміну глікозаміногліканів, накопичення в тканинах глікопротеїда муцину, гіалуронової і хондроітинсірчаної кислот, які мають гідратаційну властивість і викликають своєрідний слизовий набряк тканин і органів, а також асцит, гідроперікард, гідроторакс. Порушення ліпідного обміну проявляється зниженням їх синтезу та розпаду. Тому в крові зростає вміст холестерину, триацилгліцеридів, ліпопротеїдів (ІІ і ІV тип гіперліпопротеїнемії). При гіпотиреозі сповільнюється всмоктування глюкози в кишечнику, її утилізація в організмі.
Отже, патогенез гіпотиреозу позначається на стані нервової та серцево-судинної систем, шлунково-кишкового тракту, обмінних процесів.
Для гіпотиреозу характерні такі клінічні і морфологічні ознаки:
1. Зміни з боку нервової системи: зниження пам’яті, інтелекту, сонливість, байдужість, сповільнення мови і мислення (скандована мова), депресія, психоз, глухота, зниження працездатності.
2. Зміни з боку серцево-судинної системи: болі в ділянці серця, поширення меж за рахунок слизового набряку та гідроперикарду, ранній атеросклероз, кардіосклероз, серцева недостатність.
3. Зміни з боку шлунково-кишкового тракту: зниження апетиту, потовщення язика, здуття живота, закрепи, зниження потреби в рідині, розвиток жовчнокам’яної хвороби.
4. Шкіра та її додатки: шкіра потовщена, суха, тріскається: слизовий (твердий) набряк на обличчі, тулубі, руках і ногах. На щоках – рубеоз. Долоні жовтого кольору через відкладання каротину. Позитивний симптом “брудних рук” і “брудних ліктів”. Потовщення слизової оболонки рота, голосових зв’язок, що обумовлює охриплість голосу. Випадіння волосся, тонус м’язів підвищений, ригідність та потовщення литкових м’язів.
5. Порушення обміну речовин: зниження температури тіла до 35-34,5˚С, та основного обміну до -15-40%, що обумовлює постійну мерзлякуватість. Лабораторні показники: анемія, гіперхолестеринемія, гіпербеталіпопротеїнемія, зниження рівня тиреоїдних гормонів - Т3 і Т4 та підвищення рівня ТТГ. У частини хворих зниження функції кори наднирникових та статевих залоз. У чоловіків нерідко зниження libido, потенції та сперматогенезу. Вроджений гіпотиреоз проявляється затримкою розумового, фізичного і статевого розвитку.
6. Щитовидна залоза не збільшена або пальпується зоб різного ступеня щільності. При УЗД – гіпоплазія ЩЗ або ознаки аутоімунного тиреоїдиту, вузлуватого зобу.
Перебіг. Гіпотиреоїдна кома зумовлена різким пригніченням окислювальних ферментативних процесів у тканині мозку, гіпотермією та гіпофункцією наднирникових залоз. Клінічно відмічається втрата свідомості, значна гіпотермія, брадикардія, гіповентиляція, гіпотонія, олігурія, серцева недостатність.
Дифузний токсичний зоб (тиреотоксичний зоб, хвороба Грейвса, хвороба Базедова). Етіологія – аутоімунізація, в основі якої лежить гіперстимуляція рецепторів клітин щитовидної залози патологічним імуноглобуліном класу G або D (G-LATS – Long acting stimulator – довготривало діючий тиреоїдний стимулятор – це аутоантитіло, яке виробляється на гіпотетичний антиген-депресор функції щитовидної залози в умовах перебудови імунної системи під впливом інфекції, інтоксикації, психічних та фізичних травм та ін.). Це призводить до різкого підвищення секреції тироксину і трийодтироніну і посиленому їх надходженню в кров.
У хворих розвивається класична базедова тріада:
1. Збільшення щитовидної залози.
2. Тахікардія.
3. Екзофтальм.
Патологічна анатомія. Щитовидна залоза збільшена в 3-4 і більше разів, щільної консистенції, має багато кровоносних судин. На розрізі колір тканини залежить від кількості колоїду – якщо його мало – жовтуватий, якщо багато – сірий, напівпрозорий. Мікроскопічні ознаки:
1. Фолікули неправильної форми та різних розмірів.
2. Кількість колоїду у фолікулах зменшується, сам колоїд розріджується, з’являються вакуолі, деякі фолікули зовсім не містять колоїду.
3. Епітелій фолікулів стає високим, циліндричним, збільшується кількість тироцитів, які утворюють складки – так звані подушки Сандерсона.
4. Десквамація епітелію та його загибель.
5. Строма залози добре розвинена з великою кількістю кровоносних капілярів, які оточують фолікули і заходять в складки епітелію.
6. Лімфоплазмоцитарна інфільтрація залози з утворенням лімфоїдних фолікулів зі світлими (гермінативними) центрами, в яких знаходяться плазмоцити.
Зміни виникають і у внутрішніх органах. В серці розвивається гіпертрофія лівого шлуночка, мікроскопічно – набряк і жирова дистрофія кардіоміоцитів, некроз окремих м’язових волокон, в проміжній тканині – лімфоїдні інфільтрати з домішкою лейкоцитів і фібробластів. Це тиреотоксичне серце. Наслідком його є дифузний кардіосклероз. В печінці розвивається серозний гепатит з некробіотичними змінами гепатоцитів, який закінчується розростанням сполучної тканини і можливим формуванням тиреотоксичного цирозу. В нирках спостерігається накопичення серозного ексудату в капсулах клубочків, дистрофія епітелію звивистих канальців. З боку головного мозку можливий розвиток тиреотоксичного енцефаліту. Розвивається гіперплазія тимуса, селезінки, лімфатичних вузлів, атрофія наднирників, яєчників, сім’яників, інсулярного апарату підшлункової залози.
Аутоімунний тиреоїдит Хашимото. Синоніми: хвороба Хашимото, зоб Хашимото, тиреоїдит Хашимото, лімфоматозний зоб, лімфоцитарний зоб.
Захворювання вперше описав у 1912 році японський хірург Хашимото (Hashimoto Hakaru, 1881-1934). Аутоімунний генез був встановлений в 1956 році Деніч і Роут. Аутоімунний тиреоїдит займає 1% у популяції; співвідношення чоловіків і жінок 1:4; найбільш часто зустрічається у віці 40-50 років.
Етіологія. Аутоімунний тиреоїдит може розвинутися внаслідок вірусної інфекції, травми, інтоксикації, дії радіоактивного йоду, тиреотоксикозу, операції на щитовидній залозі, а також генетичної неповноцінності базальних мембран клітин. Захворювання може розвиватися на тлі генетично детермінованого дефекту імунної відповіді, яка призводить до Т-лімфоцитарної агресії проти власних тиреоцитів, що закінчується їх руйнуванням. Генетична зумовленість підтверджується асоціацією його з антигенами системи HLA класу ІІ, розташованими на 6 хромосомі, такими як HLA-В8, HLA-DR3 і HLA-DR5. Тиреоїдит має тенденцію проявлятися у вигляді сімейних форм. Крім того, спостерігається поєднання тиреоїдиту в межах однієї сім’ї з іншими аутоімунними захворюваннями – з інсулінозалежним цукровим діабетом, вітіліго, ревматоїдним артритом, аутоімунним гепатитом.
Патогенез. В основі патогенезу захворювання лежать аутоімунні, імунологічні порушення. Доведено, що Т-лімфоцити сенсибілізовані відносно антигенів на мембрані тиреоцитів. Теорії патогенезу передбачають наявність органоспецифічних мутацій в генах, що відповідають за імунорегуляцію. Порушення відноситься як до клітинного, так і до гуморального імунітету. В нормі мутантні аутоагресивні клони Т-лімфоцитів розпізнаються імунною системою і знищуються. Імунні порушення призводять до аутоімунної агресії і неадекватної реакції на інфекцію, що призводить до органоспецифічного запалення. Патогенетичне значення різних антитиреоїдних антитіл неоднакове. Антитіла до тиреоглобуліну мають найменше значення в порушенні структури щитовидної залози і рідко проявляють цитотоксичність. Антитіла до тиреоїдної пероксидази здатні викликати цитотоксичні зміни в структурних елементах фолікулів щитовидної залози. Поряд з утворенням вищезазначених аутоантитіл проходить активування утворення антитіл до рецептору ТТГ. Утворюються як тиреоїдстимулюючі антитіла, так і ТТГ-блокуючі антитіла. Такі антитіла призводять до розвитку атрофічного аутоімунного тиреоїдиту і гіпотиреозу. Ці антитіла стимулюють і пригнічують ріст щитовидної залози. Так, у хворих з гіпертрофічною формою аутоімунного тиреоїдиту виявлені імуноглобуліни, що стимулюють збільшення щитоподібної залози, а при атрофічній формі – антитіла, що пригнічують ріст щитовидної залози.
Перебіг хвороби тривалий, у фазі еутиреозу – безсимптомний. У дітей в більшості випадків спостерігається збільшення щитовидної залози за відсутності клінічних проявів порушень її функції. При гіпертрофічній формі визначається зоб. При пальпації залоза м’яка або еластичної консистенції із зернистою поверхнею. На пізніх стадіях тканина залози стає компактною (щільною), поверхня – бугристою. Іноді можна пальпувати кілька вузлових утворень. У деяких хворих з аутоімунним тиреоїдитом в дебюті захворювання можлива наявність тиреотоксикозу. Хворі скаржаться на слабкість, нездужання, дратівливість. Дуже рідко захворювання в початковій стадії проявляється дисфагією, болем у горлі, захриплістю, відчуттям тиску в ділянці шиї. При атрофічній формі щитовидна залоза при пальпації не збільшена або пальпується у вигляді щільного, невеликого за об’ємом утворення.
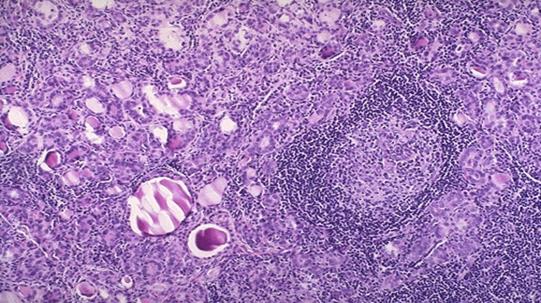
Зоб Хашимото
Загальноприйняті клініко-морфологічні варіанти хронічних тиреоїдитів:
- гіпертрофічний тиреоїдит (зоб Хашимото);
- атрофічний тиреоїдит або первинна мікседема;
- фіброзно-інвазивний тиреоїдит (зоб Ріделя);
- післяпологовий тиреоїдит.
На підставі морфологічних досліджень тканини щитовидної залози виділяють три основні морфологічні варіанти аутоімунного тиреоїдиту:
- класичний (зоб Хашимото);
- хронічний лімфоматозний тиреоїдит – значна лімфоїдна інфільтрація;
- хронічний лімфоматозний струміт – лімфоїдна інфільтрація на тлі тиреоїдної тканини, зміненої зобом.
Патоморфологи виділяють дифузну, осередкову, перитуморальну та ювенільну форми аутоімунного тиреоїдиту.
Дата: 2019-02-02, просмотров: 394.