Насамперед проводять опитування про можливі виділення із сосків, огляд білизни на виявлення можливих виділень. Перед початком дослідження жінка повинна роздягнутися до пояса. Огляд і пальпація через
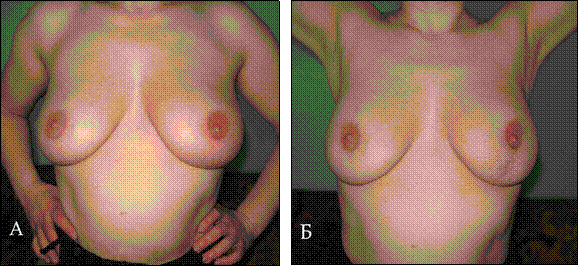 |
білизну неприпустимі. Обстеження молочних залоз проводиться у положенні хворої стоячи, а у повних жінок додатково й у горизонтальному положенні. Візуальний огляд молочних залоз починають в положенні пацієнтки із опущеними руками, а потім просять жінку підняти їх догори з метою провокації появи шкірних симптомів (рис. 1).
Рис. 1. Огляд молочної залози. При піднятті рук (Б) виявлене втягнення шкіри на лівій молочній залозі непомітне у положенні хворої з опущеними руками (А) – (власне спостереження).
При вузлових формах раку відмічається ексцентричне збільшення молочної залози. При дифузних вона збільшується майже рівномірно по всіх розмірах, проте при скірозному раку залоза може виявитися зморщеною і зменшеною. Колір шкіри над місцем локалізації пухлини спочатку звичайний, проте в динаміці перебігу захворювання може змінюватись. На перших порах це пов’язане із застійними явищами в дрібних підшкірних венах. В подальшому шкіра набуває сірого, іноді сіро–фіолетового відтінку або багряного забарвлення.
Звертають увагу на розміри, конфігурацію і симетричність молочних залоз, симетричність чи асиметричність стояння сосків, появу деформації, набряку, виразок, зміни кольору, втягнень соска, навколососкового кружальця або шкірних покривів, включаючи аксілярну ділянку (рис. 2).
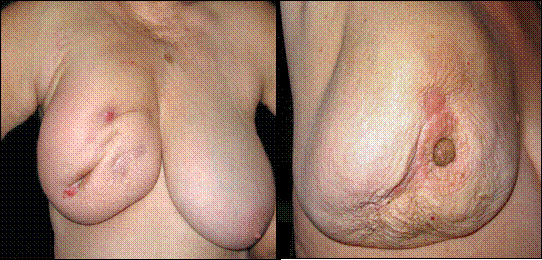 |
Рис. 2. Зміни форми і поверхні молочної залози при раку (власне спостереження).
У деяких випадках занедбаного раку, коли вже при огляді візуально виявляється пухлиноподібний утвір, ознакою пухлини молочної залози, фіксованої до грудної стінки, є позитивний симптом Рі – коли при відведенні руки на ураженій стороні до прямого кута пухлина залишається нерухомою.
При пухлинах центральної частини залози сосок може бути втягнутим, дещо піднятим догори чи опущеним донизу порівняно зі здоровою залозою, позитивний симптом Форже – рівень соска з ураженого боку вище горизонтальної лінії, проведеної через здоровий сосок (рис. 3).
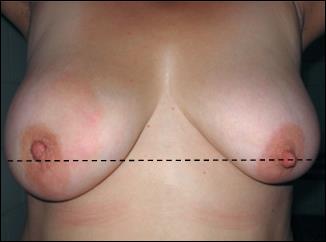 |
Рис. 3. Відхилення соска правої молочної залози в бік пухлини (вгору), позитивний симптом Форже (власне спостереження).
Девіація соска – тонка ретракційна ознака, що залежить від ущільнення і зморщення тканин навколо пухлини, внаслідок чого через вкорочені молочні протоки передається тяга на сосок, котрий відхиляється в бік пухлини.
В інших випадках можна констатувати позитивний симптом Краузе, коли помітна набряклість ареолярної ділянки на стороні ураження, що підтверджується при одночасній пальпації ареол двома пальцями кожної руки. Не повинні випасти з уваги стовщення соска, поява мокнуття або виділень, вади розвитку.
Огляд субмаммарних складок проводиться шляхом почергового піднімання пацієнткою догори кожної грудної залози долонною поверхнею протилежної верхньої кінцівки (рис. 4).
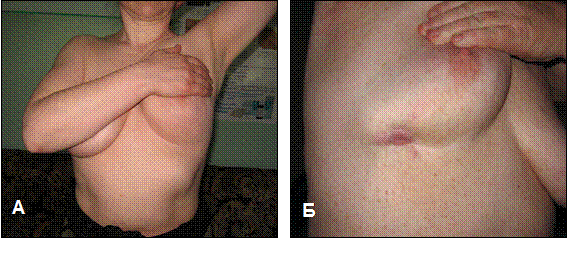 |
Рис. 4. Піднімання пацієнткою догори грудної залози (А). Вростання ракової пухлини молочної залози в шкіру у ділянці субмаммарної складки (Б), власне спостереження.
Пальпація є ініціальним моментом у діагностичному пошуку різної патології молочних залоз, проводиться у вертикальному й горизонтальному положеннях жінки. Вона є основним, найбільш простим і доступним методом діагностики раку молочної залози. Стандартні методи пальпації молочних залоз дозволяють виявити початкові стадії раку у більш, ніж 85% пацієнтів.
До поверхневої або пошукової пальпації, спрямованої на визначення консистенції тканини залози і виявлення пухлин та вогнищ ущільнення тканини молочної залози, приступають тільки після її огляду. Дослідження завжди починають зі здорового боку і виконують подушечками кінчиків пальців (не захоплюючи всієї тканини молочної залози), починаючи з верхньозовнішнього квадранта від периферії до центру й навпаки – за годинниковою стрілкою і закінчуючи верхньозовнішнім квадрантом для того, щоб він був здубльований. Слід зауважити, що рак найчастіше локалізується саме у вищезазначеному квадранті, на другому місці – у субареолярній зоні, проте нерідко при клінічному дослідженні молочної залози на ці ділянки не звертають уваги.
Для визначення меж і контурів новоутворів проводять глибоку пальпацію молочних залоз. Залозу пальпують, притискаючи долонною поверхнею пальців молочну залозу до грудної стінки (рис. 5).
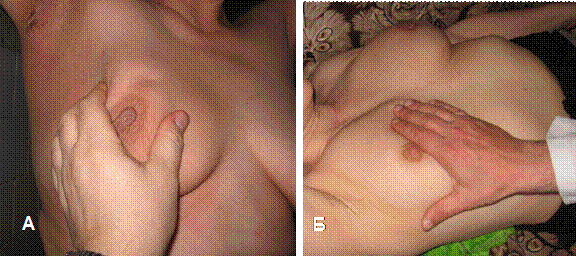 |
Рис. 5. Пальпація молочної залози в стоячому (А) і лежачому положенні хворої (Б), власне спостереження.
При обстеженні зовнішніх квадрантів лівої грудної залози і внутрішніх квадрантів правої залози лікар знаходиться справа. Долоня лівої руки лікаря знаходиться на правому надпліччі жінки. Долоня правої руки лікаря розташовується на лівій грудній залозі так, щоб сосок знаходився в центрі долоні. Припіднімається вся грудна залоза дещо доверху для рівномірного її розташування на передній грудній стінці. Переміщуючи почергово пальці правої руки по поверхні залози (легке розминання залози між пальцями з метою виявлення невеликих вузлових утворів у ній), досліджується вся товща тканини залози. Для дослідження (пальпації) зовнішніх квадрантів правої і внутрішніх квадрантів лівої грудної залози лікар стає з лівого боку від жінки і промацування здійснюється лівою рукою лікаря, а права знаходиться на лівому надпліччі (ця рука підтримує жінку від можливого її падіння від натискування на залозу досліджуваною рукою).
У випадках виявлення патологічного вогнища (ущільнення) в молочній залозі, з метою диференціації раку і доброякісних дисплазій визначають симптом Кеніга: долонею притискують молочну залозу до грудної стінки так, щоб ущільнення потрапило в простір між потовщеннями першого та п’ятого пальців. При раку відчуття щільності з нечіткими, тяжистими межами зберігається, а при доброякісних дисплазіях молочної залози – зникає.
При пальпації молочної залози в лежачому положенні пацієнтки із заведеною за голову рукою можна більш ретельно промацати всі відділи органа, особливо у жінок з великою груддю. Внаслідок того, що грудна залоза при цьому сама розташовується рівномірно на передній грудній стінці, дослідження її можливе завдяки лагідному натисканню пальцями на залозу. Вузлові утвори при цьому виявляють завдяки їх знаходженню між грудною стінкою і пальцями дослідника. При цьому необхідно звернути увагу на зміну консистенції виявленого утвору при переході з положення стоячи в положення лежачи: розм’якшення країв при збереженні щільності центральної частини, різний ступінь щільності, що збільшується в напрямку до центру – є характерними для злоякісної пухлини. При дисгормональних процесах ділянки ущільнення помітно розм’якшуються або ж взагалі перестають визначатися. Під плечі обстежуваної підкладають валик для оптимізації положення органу (див. рис. 5).
Пальпацію проводять:
• круговими рухами;
• рухами вгору–вниз;
• відцентровими та доцентровими рухами від– і до соска.
Виявивши ущільнення в залозі, визначають його локалізацію, розміри, консистенцію, форму, характер, ступінь відмежованості від оточуючих тканин, зміщуваність, болючість, стан шкіри над ним. При визначенні розмірів пухлини останню обережно стискають пальцями в двох взаємоперпендикулярних напрямках. Вказують найбільший розмір, роблячи поправку на оточуючий шар м’яких тканин, через який істинна величина пухлини менша від тієї, що пальпується, на 1–1,5 см.
Рак з дрібних часточкових структур залози, який становить майже 90% всіх форм раку, характеризується тим, що пухлина локалізується близько до перегородок між залозистими частками, де проходять кровоносні і лімфатичні судини, нерви, які мають також тісний зв’язок зі шкірою через куперові зв’язки.
Ця особливість будови молочної залози сприяє появі так званих шкірних симптомів, виникнення яких пов’язане з втратою еластичності міжчасточкової перегородки ураженої пухлиною.
Перевірка наявності чи провокація появи шкірних симптомів повинні бути виконані при клінічному обстеженні молочних залоз. В ділянці шкіри, контрольованій ураженою міжчасточковою перегородкою, послідовно проявляються наступні ознаки:
· "симптом зморшок" – порушення правильного напрямку шкірних складок і поява різної глибини борозен між ними при збиранні шкіри над пухлиною щипком в складку. Симптом з’являється при досягненні пухлиною розміру 0,3–0,5–1 см, потім ця ознака визначається при піднятих догори руках, без щипка;
· "симптом умбілікації" – невелике втягнення в центрі площини при щипку, пізніше без нього;
· «симптом «площини» – при стисканні шкіри над пухлиною двома пальцями чітко визначається сплощена ділянка фіксованої шкіри;
·
|
|
|
|
Ракова виразка здебільшого неглибока, значно щільніша від оточуючих тканин, має підриті краї і нерівне дно, вкрите бруднуватими нашаруваннями (рис. 6).
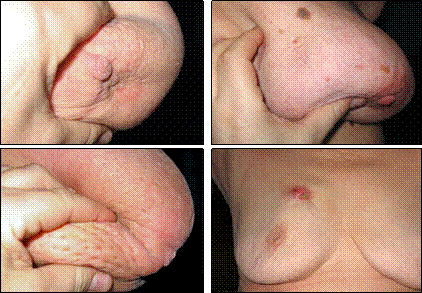 |
Рис. 6. Шкірні симптоми при раку молочної залози: а) симптом «умбілікації»; б) симптом «площини»; в) симптом «лимонної шкірки»; г) симптом «звиразкування», власне спостереження.
Слід зазначити, що симптоми «площини» та «звиразкування» не відносяться до ознак раннього раку.
Застійні шкірні симптоми виникають в результаті стискання пухлиною міжчасточкової перегородки і порушення функції мікроциркуляторного русла між шкірою та міжчасточковою перегородкою. В цей період появляється "симптом лимонної шкірки" при щипку ділянки, контрольованої перегородкою. Пізніше ця ознака визначається без щипка, коли певна обмежена ділянка шкіри, що вкриває молочну залозу, внаслідок блокування лімфовідтоку набрякає і нагадує шкірку лимона. При блокуванні метастазами реґіонарних лімфовузлів таким явищем може охоплюватись вся молочна залоза.
Виявлення шкірних симптомів проводиться наступним чином. Після ретельної пальпації пухлини молочної залози хвору слід поставити строго проти джерела світла. Визначивши точне розташування пухлини, шкіру над нею треба злегка защемити між вказівним і великими пальцями правої руки, контролюючи вказівним пальцем лівої руки, чи відповідають отримані шкірні симптоми місцю розташування пухлини. Защемлення шкіри необхідно повторити кілька разів, причому найкраще розташовувати пальці в різних точках відповідно до радіусів пухлини.
При обстеженні сосків обов’язково здійснюють пробу на можливі виділення, яка проводиться шляхом помірного стискання соска між пальцями дослідника (рис. 7).
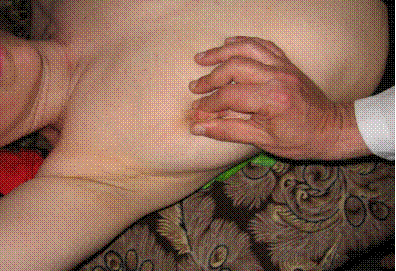 |
Рис. 7. Проба на виділення із соска молочної залози (власне спостереження.
При оцінці виділень із соска треба враховувати, що невелика їх кількість є у багатьох здорових жінок і особливо небезпечною є наявність кров’янистих чи значних прозорих виділень із одного протоку. У більшості випадків виділення свідчать про доброякісні зміни (фіброзно–кістозна мастопатія, внутрішньопротокова папілома та ін.). Молокоподібні виділення характерні для галактореї, гнійні – для інфекційно–запального процесу, липкі й різнокольорові – для внутрішньопротокової ектазії, кров’янисті – для внутрішньопротокової папіломи. Однак виділення у жінок, старших 50 років, більше ймовірні для злоякісного росту. Серозні виділення лише в 5% випадків вказують на рак молочної залози, сукровичні – у 15%, кров’янисті – у 20%, а водянисті виділення вказують на 50% ймовірності злоякісного процесу. У випадках наявності злоякісного росту часто вже при цитологічному дослідженні виділень знаходять клітини карциноми.
Рухомість соска перевіряють у порівнянні зі здоровою стороною шляхом одночасного потягування за соски обох молочних залоз. Зміщення пухлини разом із соском при його потягуванні (позитивний симптом Прибрама), зменшення рухомості чи повна фіксація останнього свідчать про проростання пухлиною вивідних протоків залози.
Втягнення соска молочної залози при стисканні його двома пальцями й одночасним відтягуванням пальцями іншої руки досередини пухлини, яка пропальповується (позитивний симптом Бензадона) також є ознакою ураження залози злоякісним процесом. У випадках, коли пухлина руйнує м’язові елементи соска (при раку Педжета), сосок западає, проте рухомість його зберігається.
П РАКТИЧНА НАВИЧКА № 41.
«Первинна хірургічна обробка ран».
Актуальність теми : Своєчасно і кваліфіковано проведена первинна хірургічна обробка рани дозволяє зменшити її мікробне забруднення і розвиток раневої патогенної мікрофлори, зупинити кровотечу, видалити сторонні тіла, що попереджує розвиток ускладнень, і покращує загоєння .
Мета: вивчити і оволодіти навичками первинної хірургічної обробки рани.
Первинну хірургічну оброку ран проводять у перев’язувальній або операційній. При цьому волосяний покрив навколо рани голять, шкіру протирають спиртом і змащують розчином Люголя або іншим антисептиком.
Якщо у хворого тільки поверхнева рана (екскоріація), то накладають асептичну пов’язку або змащують церигелем, клеєм БФ–6, які мають бактерицидну дію; тоді можна не накладати пов’язки.
В основі первинної хірургічної обробки рани (ПХОР) лежить принцип перетворення її в асептичну за рахунок висічення країв, стінок і дна в межах здорових тканин. ПХОР проводять під місцевим або загальним знебленням у перші години після поранення. Під час обробки рани проводять остаточну зупинку кровотечі, краї рани зближують за допомогою внутрішніх кетгутових і зовнішніх шовкових швів – накладать первинні шви. Первинний шов накладають тільки на оброблену свіжу рану. Такі шви на рану накладають за умов нормального прилягання країв рани без натягнення і збереження кровопостачання тканин. При наявності великих окуглих ранових дефектів шкіри площею більше 5 см2 можна використовувати різні варіанти шкірної пластики.
При пораненнях обличчя і кисті рук видаляють тільки нежиттєздатні тканини. При значних пошкодженнях і глибоких ранах у ділянці великих судини і нервів вдаються до часткового видалення некротичних ділянок тканин, розсічення рани і зупинки кровотечі. Після обколювання рани антибіотиками останню не зашивають, щоб запобігти небезпеці розвитку інфекції. Після проведення ПХОР можна накласти первинно відстрочений шов. Його накладають при відсутності запальних явищ (до появи грануляцій) в рані на 5–8 день після її обробки. У тих випадках, коли великі й інфіковані рани під впливом лікування очищаються, з’являються рожеві грануляції, а загоєння їх затягується; накладають ранні або пізні вторинні шви. Ранні вторинні шви накладають на гранулюючу рану за умови відсутності клінічних ознак запалення. У цих випадках грануляції не висікають, краї рани не мобілізують. Термін накладання таких швів – 8–15 день після поранення. Пізні вторинні шви накладають на рани, у яких з’явились гіпергрануляції і рубці. Їх висікають, краї рани мобілізують від навколишніх тканин, термін накладання таких швів – 20–й день і далі після отримання травми.
П РАКТИЧНА НАВИЧКА № 42.
«Накладання та зняття швів».
Актуальність теми: Одною з оптимальних умов загоєння рани є пошарове зашивання тканин. Загальним принципом будь–якого шва є прецизійне співставлення країв рани.
Мета: вивчити і оволодіти навичками накладання та зняття швів та скобок.
Шов потрібно накладати так, щоб максимально співставити краї рани, шари органів, які зшиваються.
Технічне забезпечення: а) голки хірургічні; б) голкотримачі Гегара, Матьє, тригранні; в) хірургічні пінцети; г) марлеві салфетки, шарики; д) кровозупинні затискачі; е) шовний і перев’язочний матеріал, одноразовий шприц об’ємом 10 мл, 0,5% розчин новокаїну.
Показанням до накладання швів на рану є розсічені, різані рани. Протипоказанням є нагноєні інфіковані рани, рвані рани з кишеньками, які вимагають хірургічної обробки.
Техніка: шкіру довкола рани обробляють спиртом, розчином Люголя, йодонатом, закривають стерильними салфетками. Рану промивають антисептиками (фурациліном, хлораміном, бетадіном, декасаном та ін.) Проводять місцеву інфільтративну анестезію (обов’язково індивідуальна проба на чутливість до новокаїну). Хірургічний шов накладається за допомогою голкотримача і хірургічної голки в напрямку справа на ліво або на себе (але не від себе). Найпростішим видом хірургічного шва є вузловий шов, при якому кожний шов накладається окремою ниткою і зав’язується подвійним хірургічним вузлом. Край рани захоплюють пінцетом і проколюють голкою шкіру і підшкірну основу, відступивши від краю рани на 3–4мм і захоплюють в шов всю основу до дна рани. Другий край рани прошивають зсередини назовні, виводячи голку також на відстані 3–4 мм від краю. Потім краї рани зближують пінцетом, слідкуючи, щоб вони не змістилися, і зав’язують вузол збоку від рани, не затягуючи нитку туго, щоб не погіршити кровопостачання. Кінці нитки відсікають ножицями на відстані 0,5 см від вузла. Шкірні шви накладають з інтервалом 1–2 см.
Якщо рана інфікована, то потрібно дренувати її гумовими смужками або поліхлорвініловою трубкою. Шви на обличчі накладають атравматичною голкою. Шви знімають на 6–7 день після операції, у хворих літнього віку і ослаблених – 10–12 день.
Шви знімають у перев’язочній. Після обробки шкіри спиртовим розчином йоду анатомічним пінцетом, обережно підтягуючи за вузол, витягують частину нитки із шкіри, поки не з’явиться ділянка нитки білого кольору, що знаходиться в тканині; в цьому місці нитку пересікають гострокінцевими ножицями або скальпелем і витягують її, підтягуючи в напрямку рани; якщо тягнути від рани, то неміцний рубець може розійтися. Після зняття швів шкіру знову змазують спиртовим розчином йоду і на 2–3 дні накладають стерильну пов’язку. Невеликі поверхневі рани можна закрити з допомогою скобок Мішеля – це смужки металу розміром 0,4 х 1 см з гострими зубчиками. При їх накладанні користуються пінцетом Мішеля. Скобку вкладають в пази пінцета і приклавши її до зближених країв рани, затискають його бранші, скобка згинається і її зубці фіксують краї рани, але їх неможливо використовувати при закритті ран на обличчі. Для зняття скобок є скобознімач і однозубі гачки. Якщо їх немає, можна зняти скобку двома затискачами Кохера, її захоплюють за краї зубцями затискачів, розгинають і витягують із шкіри.
Для накладання стерильної пов’язки на рану потрібні: 1) стерильний стіл, на якому розміщені 2 анатомічні пінцети, ножиці, лоток, 4–5 марлевих кульок і серветок, гумові рукавички; 2) робочий перев'язувальний столик, де розміщується корнцанг у потрійному розчині, «гутасепт», йодонат, спирт, ефір, нестерильний лоток.
1. Одягають маску, миють руки, одягають гумові рукавички.
2. Дотримуючись правил асептики, відкривають стерильний стіл. Робочим корнцангом беруть на ліву долоню лоток і набирають у нього необхідний матеріал.
3. Лоток ставлять на робочий перев'язувальний столик, закривають стерильний стіл.
4. Корнцангом беруть із лотка перший пінцет і знімають ним стару пов'язку.
5. Корнцангом беруть з лотка марлеву кульку.
6. Кульку передають у пінцет, змочують асептичним розчином (спирт) і обробляють шкіру навколо рани, змиваючи ранові виділення та залишки клейких речовин. Пінцет кладуть у нестерильний лоток.
7. Корнцангом беруть із лотка інший пінцет, яким захоплюють стерильну кульку, змочують її антисептиком («гутасепт», йодонат) і обробляють безпосередньо ділянку рани (змазують шви).
8. Беруть пінцетом необхідну кількість марлевих серветок і накладають їх на рану.
9. Закріплення пов’язки проводять марлевим бинтом, трубчасто–сітчастим бинтом або лейкопластиром.
П РАКТИЧНА НАВИЧКА № 43.
«Зупинка зовнішньої кровотечі».
Актуальність теми : Тимчасова зупинка кровотечі – це важливий етап надання першої медичної допомоги при пораненнях, і від своєчасності і правильності її проведення, а також кваліфікації медичного працівника, залежить не тільки можливість розвитку ускладнень, але і життя травмованої людини.
Мета: вивчити і оволодіти навичками тимчасової зупинки кровотечі.
У більшості випадків тимчасову зупинку кровотечі проводять медичні працівники на місці пригоди, а також при транспортуванні потерпілого в стаціонар. Існує ряд способів тимчасової зупинки кровотечі:
1. Стискальна пов’язка. Накладають потерпілим при кровотечі із вен і невеликих артерій: рану накривають декількома шарами стерильної марлі, а поверх – шаром стерильної вати, які щільно закріплюють на кінцівці циркулярним бинтуванням.
2. Згинання кінцівки в суглобі. Проводять при кровотечах із стегнової артерії в паховому згині, підколінної артерії в колінному суглобі, плечової артерії в ліктьовому суглобі. Такий вид зупинки кровотечі здійснюється за рахунок згинання або відведення кінцівки за допомогою пов’язки.
3. Притискання судини в рані. Одягають стерильну рукавичку або швидко обробляють руку спиртом, хлоргексидином і вказівним пальцем, введеним у рану, відчуваючи струмінь крові, притискають судину.
4. Туга тампонада рани. Для цього беруть марлевий тампон або смужку стерильної марлі, велику серветку і за допомогою пінцета послідовно і щільно заповнюють всю рану. Як правило, таку зупинку виконують при глибоких ранах.
5. Накладання затискача на судину, яка кровоточить. Застосовують при сильній кровотечі із глибоко розташованих судин кінцівки, тазу, черевної, грудної порожнин.
6. Притискання судин. Застосовують при кровотечах з великих судин: а) підключичну артерію притискають до першого ребра в точці, що розташовується над ключицею зовні від місця прикріплення кивального м’язу до рукоятки грудини; б) сонну артерію можна стиснути, притискаючи її пальцем до поперечного відростка VІ шийного хребця, що відповідає точці посередині кивального м’язу з його внутрішнього боку; в) підпахвинну – в підпахвинній ямці, до голівки плечової кістки; г) аорту – до хребетного стовпа; д) стегнову артерію притискають до горизонтальної гілки лобкової кістки нижче середини пупартової зв’язки; е) притискання підколінної артерії проводять шляхом стиснення тканин у підколінній ямці при зігнутому колінному суглобі.
7. Накладання джгута. Найчастіше використовують джгут Есмарха. Цей метод є основним, особливо при зупинці артеріальної кровотечі, при якій джгут накладають на проксимальний кінець судини відносно рани.
П РАКТИЧНА НАВИЧКА № 44.
«Проведення місцевої анестезії».
Актуальність теми. Не дивлячись на розвиток і удосконалення методів загальної анестезії, основою знечулення пацієнтів в амбулаторних умовах залишається місцева та провідникова анестезія, незнання методик виконання яких призводить до неадекватного зняття больових відчуттів пацієнта, обмеження об¢єму оперативного втручання, неадекватності втручання та серйозних ускладнень або прогресування основної патології.
Мета: набути вмінь та професійних навиків в проведенні місцевої інфільтративної та провідникової анестезії.
Дата: 2019-02-02, просмотров: 421.