Классификация опухолей челюстно-лицевой области
По заданию Всемирной организации здравоохранения (ВОЗ) специальным комитетом разработаны Международные гистологические классификации опухолей головы и шеи. Эти классификации предусматривают деление всех опухолей по их клиническому признаку на доброкачественные и злокачественные, а по гистогенезу на следующие группы:
I - эпителиальные опухоли;
II - опухоли мягких тканей;
III - опухоли костей и хрящей;
IV - опухоли лимфоидной и кроветворной системы;
V - опухоли смешанного генеза;
VI - вторичные опухоли;
VII - неклассифицируемые опухоли;
VIII - опухолеподобные состояния.
А. И. Пачес (1983) справедливо делит все опухоли на доброкачественные, промежуточные (местно-деструктирующие) и злокачественные.
Основные особенности доброкачественных и злокачественных опухолей
Доброкачественные опухоли отличаются от злокачественных следующим:
1). Некоторые из них бывают врожденными, т. к. являются следствием пороков развития
2). Растут медленно, достаточно четко отграничены от окружающих здоровых тканей, иногда имеют капсулу.
3). Если локализуются в мягких тканях, то длительно сохраняют подвижность.
4). Как правило, не дают метастазов.
5). Гистологически имеют однородное строение, обладают тканевым атипизмом.
6). Способны озлокачествляться, при этом могут иметь один или несколько злокачественных аналогов
Основные особенности злокачественных опухолей:
1). В опухоли прогрессируют процессы анаплазии - образуются все менее и менее дифференцированной ткани. Чем больше выражена анаплазия, тем более выражена злокачественность опухоли.
2). Каждая анаплазированная (недифференцированная) клетка наследует свои свойства следующим поколениям; при этом в каждой новой популяции степень анаплазии нарастает.
3). Чем более выражена в опухоли дедифференциация, тем быстрее опухоль нарастает, тем больше становится ее масса
4). Опухоль способна давать метастазы и прорастать в соседние ткани; четкой границы между злокачественной опухолью и окружающими здоровыми тканями проследить невозможно.
5). Функция злокачественных клеток носит «неорганизованный» характер и не сообразована с потребностями жизнедеятельности организма; например, у больных со злокачественными новообразованиями челюстно-лицевой области отмечается снижение клеточного и гуморального иммунитета: увеличение содержания сывороточных иммуноглобулинов А и G наряду с угнетением состояния клеточного иммунитета.
Теории канцерогенеза.
Существует несколько теорий возникновения новообразований; сущность их сводится к следующему:
1). Теория раздражения (выдвинутая в 1863 г. Р. Вирховым): опухоли возникают вследствие длительного хронического раздражения (механического, химического, термического, эндокринного, нейрогенного и т. д.); примеры: развитие рака верхней челюсти под влиянием зубных протезов и их кламмеров или хронического гайморита; развитие рака челюсти на почве длительно протекающего хронического банального остеомиелита или гранулирующего периодонтита, актиномикоза, туберкулеза и т. д.
2). Эмбриональная теория Конгейма: опухоли возникают из зародышевых клеток или их скопления, которые могут развиваться (в различных участках эмбриона) в избыточном количестве, в большем, чем нужно для постройки части органа. Некоторые оставшиеся неупотребленными клетки могут со временем превратиться в источник опухолевого роста. Происходит это под влиянием внутренних или внешних раздражающих факторов. Примеры: развитие рака из слюнной железы, расположенной случайно в толще одной из миндалин; развитие рака челюсти из эпителиальных клеток Маляссэ.
3). Инфекционно-вирусогенетическая теория. Она поэтапно разрабатывалась П. И. Кубасовым (1889), Д. И. Ивановским (1892), К. Rous (1911), R. Shope (1933), F. Bitther (1936) и др. К настоящему времени описано уже свыше ста вирусов, являющихся бесспорно онкогенными (способными вызвать опухоли у различных животных). Они делятся на две группы: содержащие РНК и содержащие ДНК.
Особенности онковирусов:
1) способны стимулировать рост клеток, в которых они размножаются;
2) обладают некоторым тропизмом к определенным тканям, например — эпителию;
3) оставаясь в латентном состоянии, действуют синергически (совместно) с канцерогенными веществами, вызывая наиболее злокачественные опухоли;
4) внедряясь в клетку, онковирус изменяет ее генетически, чем и обусловливается его онкогенность.
Каждая из перечисленных теорий в определенной мере объясняет этиологию и патогенез онкообразований; однако, эта проблема еще окончательно не решена. Вероятнее всего онкологический процесс полиэтиологичен и поэтому нуждается в дальнейшем изучении.
Канцерогенные вещества
Химические и биологические вещества, способные вызвать злокачественное новообразование, называют канцерогенными. Канцерогены можно разделить на химические, физические, биологические; к числу химических канцерогенов относят вещества органического происхождения (полициклические углеводороды), неорганического происхождения (мышьяк, хроматы), а также эндогенные вещества (желчные кислоты, гормоны). К серии физических канцерогенных факторов относят: все виды лучей ионизирующего излучения, ультрафиолетовые лучи (например, солнечная радиация), хроническую и однократную травму (ушибы, отморожения, ожоги). К биологическим канцерогенам относятся различного рода вирусы.
Канцерогены, воздействуя на органы и ткани человека, способны вызвать доброкачественные и злокачественные опухоли спустя определенный латентный период, продолжительность которого зависит от химического строения канцерогена, способов его введения, чувствительности и др. факторов.
Механизм действия канцерогенов изучен недостаточно, однако есть основания предполагать, что они, соединяясь с белками, нарушают обмен веществ в зоне приложения и во всем организме; особенно страдают структуры РНК и ДНК. Доказательством их общетоксического действия является то, что опухоль может возникнуть не только в месте приложения канцерогена, но и в отдаленных участках организма.
Люди, работающие с радиоактивными веществами и не соблюдающие правил охраны их труда, заболевают лейкозом в 10 раз чаще, чем люди других специальностей. Длительное травмирование слизистой полости рта (плохо или давно изготовленными съемными протезами с «присосами», протяжными кламмерами, нависающими пломбами или острыми краями разрушенных зубов) способно спровоцировать рак полости рта.
Значительную роль играют эндогенные (вырабатываемые в организме) канцерогены — стероидные гормоны, витамины группы Д, желчные кислоты, близко примыкающие по своему химическому строению к полициклическим углеводородам. Циркулирующие в организме различные гормоны обладают одним общим свойством: они могут возбуждать пролиферативные реакции во всех тканях; например, при раке внутренних органон и молочной железы в эндокринных органах происходит ряд морфологических нарушений (в щитовидной и половых железах, в гипофизе, поджелудочной железе, надпочечниках). Это влечет за собой нарушение внутритканевого обмена, усиление регенераторных процессов и в итоге — возникновение рака, в том числе рака полости рта, лица, челюстей.
Наиболее обобщенной, полной и систематизированной классификацией предраков слизистой оболочки полости рта и красной каймы губ является классификация, предложенная А. Л. Машкиллейсоном (1970):
КЛАССИФИКАЦИЯ ИЗМЕНЕНИЙ СЛИЗИСТОЙ ОБОЛОЧКИ РТА И КРАСНОЙ КАЙМЫ ГУБ.
Хейлит Манганотти
Абразивный преканцерозныи хейлит Манганотти поражает преимущественно мужчин пожилого возраста. Этиология и патогенез его не выяснены.
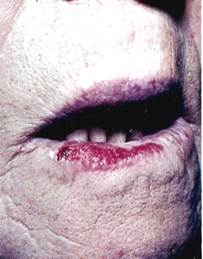
Клиника. На красной кайме губы определяется эрозия овальной формы диаметром до 1 см, с гладким красноватым дном, с эпителиальным валиком вокруг. Нередко поверхность эрозии покрыта корками, удаление которых сопровождается кровоточивостью. Характерным симптомом является рецидивирующее воспаление. Возможна эпителизация и повторное эрозирование. Лимфатические узлы обычно не изменены. Кровотечений и болевого синдрома не наблюдается.
Характерными признаками малигнизации являются уплотнение губы, кровоточивость.
Патанатомия. Определяется дефект эпителия, с островками дистрофически измененных клеток сосочкового слоя. По краям эрозии располагается эпителий с явлениями акантоза и дискомплексации, наблюдается врастание эпителиальных тяжей в подлежащую ткань. Обнаруживается выраженный паракератоз, в глубине стромы располагаются очаговые инфильтраты лейкоцитов.
Лечение консервативное – стимуляция эпителизации эрозии, хирургическое (предпочтительно) - иссечение эрозии с последующим гистологическим исследованием.
Болезнь Боуэна
Описана J.T. Bowen в 1912 году как предраковый дерматоз. По своей сущности болезнь Боуэна является внутриэпидермальным раком и имеет ту особенность, что обязательно трансформируется в плоскоклеточный рак. Синоним — внутриэпидермальный рак. Встречается у лиц пожилого возраста.
Клиника. Заболевание может поражать любой участок кожи лица. Внешне имеет вид бляшки (реже нескольких бляшек) неправильных очертаний или округлой формы, покрытых серозно-кровянистыми корками. Бляшка четко ограничена от окружающих тканей, при снятии корки поверхность бледно-розового или темно-красного цвета, края ее приподняты. Поверхность бляшки гладкая или шероховатая. Могут возникать папилломатозные разрастания, появляются изъязвления. Характерной клинической особенностью заболевания является неравномерный рост очага поражения по периферии, его пестрота из-за наличия участков эрозии, поверхностная атрофия очагов поражения. В некоторых случаях эрозии могут занимать всю поверхность бляшки и покрываются серозными корками, сопровождаются мокнутием, что придает очагу поражения сходство с экземой.
Патанатомия. Микроскопически имеется акантоз (утолщение эпидермиса с удлинением межсосочковых отростков). Базальный слой отчетливо выражен. Граница между эпидермисом и дермой не нарушена. Зернистый слой слабо выражен или отсутствует. Клетки шиповатого слоя располагаются беспорядочно (дискомплексация клеток), со злокачественным полиморфизмом. Встречаются крупные многоядерные клетки со светлыми или интенсивно окрашенными ядрами. Имеются митозы, гиперкератозы с пара кератозом. В дерме — инфильтрация из лимфоидно-гистиоцитарных и плазматических клеток.
Лечение — хирургическое, т.е. иссечение в пределах здоровых тканей.
Кожный рог.
Кожный рог (старческий рог, розовая кератома) - доброкачественное новообразование кожи, характеризующееся разрастанием эпидермиса с избыточным ороговением. Эта опухоль чаще встречается у пожилых мужчин и женщин на лице, голове. Растет он чрезвычайно медленно, преимущественно в длину.
Клиника. Кожный рог представляет собой единый, конически суживающийся к вершине, реже множественный выступ, плотно спаянный с подлежащей кожей, шириной до 1,5 см и до 2,5 см в длину. Плотный на ощупь, безболезненный, с четкими границами, окраска серая или темно-коричневая.
При озлокачествлении подвижность заметно уменьшается, иногда возникает болезненность, уплотнение при пальпации основания образования.
Патанатомия. Микроскопически явления выраженного гиперкератоза в виде наслоений с наличием акантотических разрастаний у основания. Обнаруживается неравномерность зернистого слоя, роговые массы располагаются к вершине кожного рога. В дерме обнаруживается инфильтрация лимфоидно-гистиоцитарными клетками. Микроскопически: в нижних отделах появляются крупные полиморфные клетки с множественными митозами.
Лечение хирургическое — иссечение образования.
Кератоакантома
Кератоакантома (псевдокарциноматозный моллюск). Встречается чаще у пожилых людей, редко у детей.
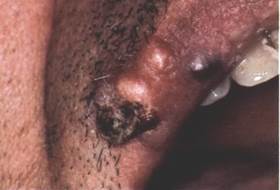
Клиника. Заболевание начинается с образования плотного, возвышающегося над кожей узла, часто имеющего в центре участок западения, заполненного роговыми массами. Узел быстро растет и через 3-4 недели достигает 2-3 см в диаметре. В течение 1,5-3-х месяцев опухолевой узел может уменьшаться в размерах, уплощаться, роговые массы отпадают и развивается грубый рубец.
Патанатомия. Макроскопически представляет собой плотное возвышающееся над кожей образование полушаровидной формы с кратерообразным западением и роговыми массами в центре, на разрезе серо-розового цвета. Микроскопически — очаговый акантоз, резко выраженный гиперкератоз. Межсосочковые отростки эпителия глубоко проникают в дерму, базальный слой плохо различим.
Хронические трещины губ.
Хронические трещины губ. Причиной возникновения связано с укорочением уздечки или деформацией врожденного характера. У пожилых людей трещины могут возникать в любом участке губы.
Клиника. Располагаются строго по средней линии губы, периодически эпителизируются, часто рецедивируют. Нередко присоединяется воспалительный процесс, характеризующийся инфильтрацией в окружности трещины, отеком губы, кровоточивостью. Со временем, наступает нарушение лимфообращение вплоть до лимфостаза. Трещины как правило не озлокачествляются, однако они требуют раннего лечения, до возникновения лимфостаза.
При воспалении поверхность трещин может покрываться серовато-коричневой корочкой, а эпителий в окружности ороговевает, приобретая белесоватый оттенок.
Лечение. Иссечение трещины в пределах здоровых тканей с последующей пластикой дефекта.
Лейкоплакия
Лейкоплакия — дистрофическое изменение слизистой оболочки, сопровождающееся в той или иной степени ороговением эпителия. Возникает при ее хроническом раздражении.
Различают следующие формы лейкоплакии:
1. Лейкоплакия курильщиков
2. Простая (плоская) лейкоплакия.
3. Эрозивно-язвенная.
4. Веррукозная (бляшечная и бородавчатая).
5. Мягкая лейкоплакия
К предраковым заболеваниям относят две формы лейкоплакии — эрозивно-язвенную и веррукозную.
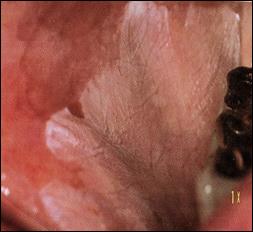 |
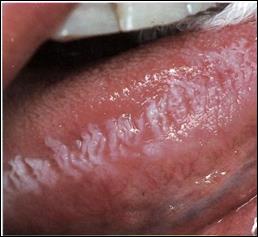 Это заболевание поражает преимущественно мужчин зрелого и пожилого возраста. Поражается слизистая оболочка щек, реже языка и губ, редко возникает на слизистой оболочке дна полости рта, альвеолярном отростке и небе. На красной кайме нижней губы лейкоплакия локализуются сбоку от центра губы, значительно реже в центре губы и вблизи углов рта.
Это заболевание поражает преимущественно мужчин зрелого и пожилого возраста. Поражается слизистая оболочка щек, реже языка и губ, редко возникает на слизистой оболочке дна полости рта, альвеолярном отростке и небе. На красной кайме нижней губы лейкоплакия локализуются сбоку от центра губы, значительно реже в центре губы и вблизи углов рта.
Клиника. При веррукозной лейкоплакии резко выражено ороговение и гиперплазия. Очаги поражения серовато-белого цвета выступают над окружающей слизистой оболочкой, на ощупь они шероховатые, относительно плотные (имеется ввиду плотность их поверхности), безболезненные. На фоне плоских участков определяются плотноватые бугристые образования и бородавчатые разрастания.
При эрозивно-язвенной форме появляются одиночные или множественные эрозии или язвы на фоне плоской лейкоплакии. Одновременно возникают трещины. В отличие от других форм, эрозивно-язвенная форма лейкоплакии, как правило, проявляется болезненными ощущениями, усиливающимися во время еды.
Признаками озлокачествления являются кровоточивость, сосочковые разрастания, увеличение размеров поражения, изменение цвета, уплотнение основания очага поражения.
Патанатомия. Микроскопически лейкоплакия выглядит как гиперпластическое хроническое воспаление с явлениями метаплазии, атипизма клеток мальпигиевого слоя и ороговения. Местами видны дефекты эпителия, межклеточные пространства расширены. Тяжи эпителия вдаются в толщу соединительнотканного слоя. В строме определяется диффузный инфильтрат из лимфоцитов и гистиоцитов, отек и расширение сосудов.
Лечение заключается в устранении травмирующих и раздражающих факторов, санации полости рта. Витаминотерапия — витаминами А, В и Е в больших дозах, при неэффективности - удаление очага хирургическим путем с последующей пластикой возникшего дефекта.
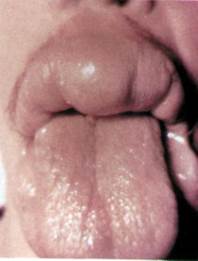
Плоскоклеточная папиллома
Папиллома является истинной доброкачественной опухолью эпидермиса. Обнаруживается преимущественно у пожилых людей, у обоих полов. Причиной возникновения папилломы служит вирус.
Патанатомия. Микроскопически папиллома представляет собой высокодифференцированный многослойный плоский эпителий, содержащим все присущие ему слои. Сосочковые выросты папиллом неравномерной величины и расположены хаотично. Строма опухоли богата сосудами. Местами в ней наблюдается очаговая воспалительная инфильтрация.
Клиника. Опухоль выглядит в виде одиночного бородавчатого разрастания шаровидной или уплощенной формы, на ножке, диаметром от нескольких миллиметров до 1-2 см. Четко ограничена от окружающей кожи. Поверхность папилломы неровная, мелко- или крупнозернистая, серовато-коричневого цвета, иногда с бурым оттенком. В некоторых случаях обнаруживаются процессы ороговения. Пальпаторно определяется мягкое, безболезненное, подвижное образование. Растет очень медленно, бессимптомно. При воспалении опухоль увеличивается в размерах, уплотняется, становится болезненной, иногда кровоточит, изъязвляется.
В полости рта иногда наблюдаются множественные папилломатозы, особенно на небе, реже на губах и щеках. Между ними скапливается слущивающийся эпителий, из-за чего возникает неприятный гнилостный запах.
Лечение хирургическое, иссечение папилломы в пределах здоровых тканей.
Сосочковая гиперплазия
Опухолеподобное поражение, вирусной или грибковой этиологии. Образуется в области хронической травмы.
Клиника. Представляется в виде нескольких небольших безболезненных, мягких выростов в виде сосочков на широком основании, ярко-красного цвета.
Патанатомия. При микроскопическом изучении определяется утолщение эпителиальных складок, обычно без ороговения, с хроническим воспалением.
Лечение: устранение травмирующего агента, при отсутствии эффекта — иссечение в пределах здоровых тканей.
Рак слизистой оболочки полости рта.
Плоскоклеточный рак, как правило, развивается на основе предракового поражения. Встречается преимущественно у лиц пожилого возраста, у мужчин чаще, чем женщин.
При локализации поражения на первом месте стоит нижняя губа, на втором — язык, на третьем — дно полости рта, затем слизистая оболочка щек, неба, челюстей.
По гистологической картине различают внутриэпителиальный рак, плоскоклеточный рак и его разновидности — веррукозная карцинома, веретеноклеточная и лимфоэпителиома. Течение рака слизистой оболочки рта характеризуется своими клинико-патологическими особенностями, влияющими на исход заболевания. Так, при локализации опухоли в переднем отделе рта наблюдается более благоприятное течение по сравнению с поражением задней части рта, несмотря на идентичность гистологического типа. Имеет значение обширность поражения: новообразование, диаметром до 1 см, менее опасно, чем таковое больших размеров, сравнимое с первым во всех других отношениях.
Клиника. Рак органов рта проявляется в виде эндофитного по типу язвы инфильтрата и экзофитной опухоли, растущей кнаружи. Эндофитная опухоль обладает наиболее злокачественным течением.
Рак слизистой оболочки рта распространяется путем прорастания в окружающие ткани и метастазирует по лимфатическим и кровеносным сосудам. Инфильтрируя прилегающие ткани, приводит к поражению жизненно важных органов (пищеварительных и дыхательных путей, головного мозга, крупных сосудов). Метастазирование по региональным лимфатическим путям ведет к образованию вторичных опухолевых очагов в лимфатических узлах шеи, обычно ниже уровня ключицы опухоль не распространяется. Гематогенные метастазы в отдаленных органах встречаются крайне редко и в поздних стадиях заболевания.
Клиническое течение рака, в зависимости от распространенности подразделяют по системе TNM на 4 стадии.
Поражение первичного очага может быть следующим:
Tis — внутриэпителиальный рак (cr in situ)
Т1 — опухоль до 2 см в наибольшем измерении
Т2 — от 2 до 4 см
Т3 — более 4 см
Т4 — опухоль распространяется на соседние органы.
Поражение регионарных лимфатических узлов:
N0 — регионарные узлы не пальпируются
N1 — определяются смещаемые узлы на стороне поражения
N2 — смещаемые узлы на противоположной стороне или двусторонние
N3 — несмещаемые узлы.
Отдаленные метастазы:
М0 — не определяются
M1 — определяются.
Сочетание различных стадий поражения TNM дает представление о клинической стадии:
I стадия — Т1, N0, М0
II стадия — Т2, N0, М0
III стадия — Т3, N0, М0 T1, T2, Т3, N1, М0
IV стадия — Т4, N0, N1, М0
любая Т, N2, N3, М0
любая Т, любая N, M1
Патанатомия. Гистологическая степень злокачественности опухоли также имеет значение в прогнозе заболевания. Различают I, II и III степени злокачественности. Это зависит от различной выраженности пролиферации и дифференциации клеток. Известно, что быстрая ненормальная пролиферация характеризуется гиперхроматозом, многочисленными митозами, клеточным и ядерным полиморфизмом. Степень дифференциации клеток выявляется в наличии или отсутствии мeжклeтoчныx мостиков и продуцировании кератина.
I степень характеризуется многочисленными эпителиальными жемчужинами, выраженным ороговением с межклеточными мостиками, в поле зрения менее 2-х митотических фигур, редки атипичные митозы и многоядерные клетки, слабо выражен ядерный и клеточный полиморфизм.
II степень занимает промежуточное положение.
III степень - жемчужины и ороговение встречаются редко, отсутствуют межклеточные мостики, большое количество атипичных чштозов, более 4-х митотических фигур, превалирует клеточно-ядерный полиморфизм с многоядерными гигантскими клетками.
Рак губы
Рак губы встречается в 13-15 % случаев, в подавляющем большинстве случаев поражается нижняя губа. Преимущественно заболевают курящие мужчины.
Патанатомия. Микроскопически - плоскоклеточный ороговевающий рак с высокой степенью дифференциации клеток, редко наблюдается рак без ороговения.
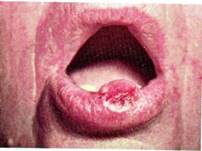
Клиника. Рак губы протекает медленно, вследствие особенностей гистологического строения красной каймы, метастазирует лишь в поздних стадиях заболевания, в основном в регионарные лимфатические узлы подподбородочной и поднижнечелюстной областей, иногда появляются перекрестные метастазы, в запущенных случаях поражаются глубокие шейные узлы. Клинически выделяют язвенную, язвенно-инфильтративную и экзофитную форму рака. Начало заболевания проявляется в виде характерных изменений ранее существующего предракового поражения. Характерно образование постепенно увеличивающейся в размере язвы, переходящей за среднюю линию, с последующим поражением всей губы. При экзофитной форме рака проявляются плотные разрастания, покрытые чешуйками с незначительной инфильтрацией подлежащих тканей. При пальпации опухоль безболезненная плотная, границы нечеткие. В поздних стадиях изъязвляется и приобретает общие черты с язвенной формой.
Рак языка
Рак языка встречается в 20-25% случаев, чаще у мужчин старше 40 лет. Основная локализация в боковых отделах языка и в области корня, спинка и верхушка языка поражаются редко. Развивается из перерожденных предраковых процессов. Рак корня языка обладает быстрым ростом, дает ранние и частые метастазы в регионарные глубокие шейные лимфатические узлы, нередки перекрестные и двусторонние метастазы.
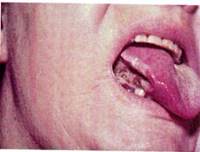
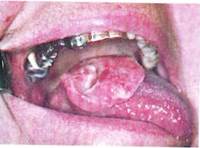
Клиника. Течение рака языка неблагоприятное, для прогноза имеет значение локализация опухоли в различных отделах языка: в корне, среднем отделе или верхушке.
Экзофитная форма рака встречается сравнительно реже, чем эндофитная, и протекает благоприятнее. Начальная стадия заболевания часто не имеет ярко выраженных симптомов, наблюдаются лишь неприятные ощущения в языке, в последующем присоединяются боли во время приема пищи и при глотании. При осмотре определяется инфильтрация участка одной из половин языка с наличием язвы или грибовидного разрастания. Пальпация языка выявляет уплотнение без четких границ. При дальнейшем росте опухоль распространяется в подлежащую мышечную ткань, переходит на дно полости рта, альвеолярные отростки, небные дужки и глотку, возникает ограничение подвижности языка. При наличии регионарных метастазов определяются увеличенные, плотные, смещаемые, безболезненные, округлой формы лимфатические узлы, которые впоследствии могут спаиваться друг с другом, с окружающими тканями и кожей, становятся неподвижными, конгломерат узлов может изъязвляться.
Патанатомия. По микроструктуре опухоль представляет плоскоклеточный рак без ороговения (III степени злокачественности) и его разновидность — лимфоэпителиому. Гистологически является в основном плоскоклеточным раком с ороговением (I и II степени злокачественности).
Рак слизистой оболочки дна полости рта
Рак дна полости рта, по нашим данным, составляет около 18% случаев от других локализаций органов полости рта. Часто процесс располагается в переднем отделе, реже в заднем. Иногда дно рта поражается в результате распространения опухоли с языка, десен, нижней челюсти. Заболевают преимущественно мужчины в возрасте старше 50 лет.
Рак заднего отдела рта имеет более неблагоприятное течение, чем переднего. Распространение опухоли в смежные области — язык, челюсть, на другую сторону дна рта ухудшает прогноз. Обычно рак слизистой оболочки дна полости рта проявляется в виде язвенно-инфильтративного поражения. Иногда, особенно в задних отделах, наблюдается щелевидная форма рака, которую обнаруживают при тщательном осмотре и отведении языка в противоположную сторону.
Рак дна полости рта метастазирует в регионарные лимфатические узлы довольно рано. Иногда лимфогенный метастаз обнаруживают до выявления первичного очага.
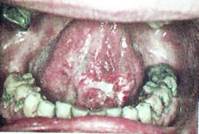
Клиника. Рак дна полости рта в начальных стадиях может протекать для больного незаметно, впоследствии язва становится болезненной, затрудняется прием пищи, разговор). При локализации в боковых отделах появляется иррадиация боли в ухо, висок. Изо рта отмечается неприятный гнилостный запах. Часто у больных имеется множество разрушенных зубов и корней с обильным налетом. При пальпации пораженного отдела дна рта определяют уплотнение разлитого характера, нередко болезненное, бимануальное ощупывание дает возможность выявить связь опухоли с подлежащими мягкими тканями и нижней челюстью.
Патанатомия. Рак слизистой оболочки дна полости рта является в основном плоскоклеточным ороговевающим, редко без ороговения.
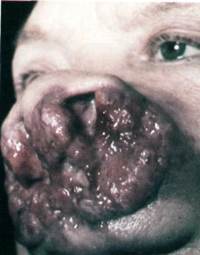
Рак слизистой оболочки щеки
Рак слизистой оболочки щеки встречается реже других областей. Развивается преимущественно на фоне лейкоплакии у курящих мужчин старше 50 лет. Рак слизистой оболочки щеки часто локализуется по линии смыкания зубов. Также как и в других органах рта, рак переднего отдела протекает более благоприятно, чем заднего, включая ретромолярную область.
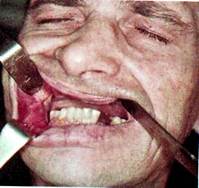
Клиника. Проявляется в виде язвенно-инфильтративного или бородавчатого поражения. По мере увеличения опухоль прорастает подлежащую мышечную ткань и кожу щеки, крылочелюстную складку, область миндалины, распространяется на челюстные кости. Метастазирует в основном в подподбородочные и поднижнечелюстные лимфатические узлы.
Патанатомия. Рак слизистой оболочки дна полости рта является в основном плоскоклеточным ороговевающим, редко без ороговения.
Рак челюстных костей
Поражение челюстей происходит, главным образом, путем прорастания опухоли из слизистой оболочки рта и околоносовых пазух. Это так называемый вторичный рак, наиболее часто встречающаяся форма рака челюстей, и по нашим данным составила около 30% от всех случаев рака органов полости рта. Кроме того, в челюсти сравнительно редко развивается первичный рак, источником которого является одонтогенный эпителий. Клиническое течение рака зависит от источника его возникновение и влияет на тактику лечения больного.
Рак верхней челюсти
Рак верхней челюсти встречается в три раза чаще, чем нижней. Прорастая в верхнечелюстную кость из слизистой оболочки неба, альвеолярного отростка и щеки, проявляется в виде плоскоклеточного рака с ороговением или без него. Рак верхней челюсти, распространяясь из верхнечелюстной пазухи, решетчатого лабиринта и полости носа, гистологически соответствует строению оболочки пазух и наличию в них железистых образований и может быть в виде плоскоклеточного и цилиндроклеточного рака, рака из респираторного эпителия, аденокарциномы, аденокистозной и мукоэпидермоидной карциномы. Кроме того, злокачественная опухоль верхней челюсти железистого характера может возникнуть из малых слизистых желез неба (аденокарцинома, аденокистозная, эпидермоидная карцинома). Наибольший процент случаев рака верхней челюсти связан с поражением, исходящим из слизистой оболочки верхнечелюстной пазухи.
Рак верхней челюсти метастазирует преимущественно в поздней стадии заболевания и в основном в регионарные заглоточные и глубокие шейные узлы.
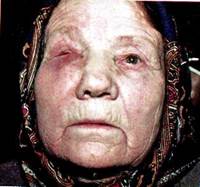
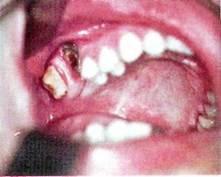
Клиника зависит от локализации исходного очага опухоли. При развитии рака из слизистой оболочки неба, щеки или альвеолярного отростка верхней челюсти определяется вначале характерная клиническая картина рака слизистой оболочки рта, а затем, по мере разрушения кости, процесс становится все более распространенным, появляется подвижность зубов, затрудненное носовое дыхание, ограничивается открывание рта. Затем, прорастая верхнечелюстную пазуху, рак дает одинаковую клиническую картину с распространенным поражением, развивающимся из слизистой оболочки пазухи. Клиника рака верхнечелюстной пазухи в начальной стадии заболевания мало характерна и сходна с хроническим гайморитом: боли, как правило, в этот период отсутствуют, отмечается серозное отделяемое из носового хода и заложенность носа. Такая картина может наблюдаться в течение 2-4 месяцев, не беспокоя особенно больных. Постепенно процесс прогрессирует, присоединяется чувство тяжести в верхней челюсти соответствующей стороны, появляются гнойно-сукровичные выделения из носа и многие другие симптомы, возникновение которых связано с исходной локализацией опухоли в том или ином участке верхнечелюстной пазухи. Для определения места поражения и направления роста опухоли используют схему Онгрена, деления верхнечелюстной пазухи на сегменты. Первая наклонная плоскость, идущая от внутреннего орбитального края к углу нижней челюсти, образует два отдела пазухи — нижнепередний и верхнезадний. Вторая сагиттальная плоскость, являющаяся перпендикуляром к зрачковой линии, делит каждый из отделов на внутренний и наружный. Таким образом, образуется четыре сегмента: нижнепередний внутренний, нижнепередний наружный, верхнезадний внутренний и верхнезадний наружный.
Для опухоли, локализующейся в нижнепереднем внутреннем сегменте верхнечелюстной пазухи, характерным является подвижность малых коренных зубов и клыка с явлениями парестезии. После удаления их из лунки начинает выбухать опухолевая ткань. Отмечается также заложенность соответствующего носового хода за счет распространения опухоли в полость носа. При прорастании передней стенки и мягких тканей появляется деформация лица. Поражение нижнепереднего наружного сегмента ведет к разрушению бугра, расшатываются и располагаются как бы "в вате" верхние большие коренные зубы. Опухоль может распространяться на ветвь нижней челюсти, область миндалины и, прорастая жевательные мышцы, вызывать ограничение открывания рта. Рак верхнезаднего внутреннего сегмента распространяется преимущественно в сторону решетчатого лабиринта и глазницы, возникает смещение глазного яблока и экзофтальм. Часто отмечается головная боль и парестезия кожи соответственно иннервации 2-й ветви тройничного нерва. Развитие опухоли в верхнезаднем наружном сегменте приводит к экзофтальму с явлениями диплопии, сужению глазной щели. Наблюдается сильная боль в зоне иннервации нижнеглазничного нерва. Опухоль прорастает в крылонебную ямку. В случае распространенного поражения, когда вовлечена вся верхнечелюстная кость, клиническая картина опухоли многообразна и включает симптомы, характерные для поражения всех отделов пазухи.
Рентгенологически рак альвеолярного отростка верхней челюсти характеризуется остеолизисом по типу "тающего сахара".
Рак верхнечелюстной пазухи в ранней стадии дает лишь затемнение ее без нарушения костных границ, как при хроническом воспалении, В случае вовлечения костных стенок пазухи наблюдается разрушение их, вплоть до полного исчезновения.
Рак нижней челюсти
Нижняя челюсть наиболее часто поражается вторично в результате прорастания рака слизистой оболочки органов полости рта в кость. Преимущественно отмечается у лиц старше 40 лет. Развиваясь на слизистой оболочке альвеолярной части, рак в виде язвенного поражения постепенно распространяется по периферии и вглубь — в кость.
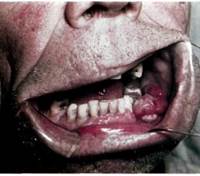
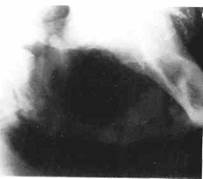
Клиника. При локализации по переходной складке преддверия полости рта язва часто имеет щелевидную форму с вывернутыми плотными краями, иногда при травмировании кровоточит. После разрушения кортикальной пластинки появляются боли, зубы в пределах опухоли становятся подвижными, дном язвы служит шероховатая кость серого цвета. При дальнейшем распространении опухоли в процесс вовлекается сосудисто-нервный пучок челюсти и появляется онемение соответствующей половины нижней губы. Прорастая окружающие мягкие ткани, возникает ограничение открывания рта, боль при глотании. Нередко присоединяется воспаление, что утяжеляет течение процесса и в значительной степени усложняет диагностику. Для рака нижней челюсти характерно раннее метастазирование в региональные подподбородочные, поднижнечелюстные и шейные лимфатические узлы.
I. Эпителиальные опухоли
A. Аденомы
1. Полиморфная аденома (смешанная опухоль)
2. Мономорфные аденомы:
а) аденолимфома
б) оксифильная аденома
в) другие типы
Б. Мукоэпидемоидная опухоль
B. Ациноклеточная опухоль
Г. Карциномы
1. Аденокистозная карцинома
2. Аденокарцинома
3. Эпидермойдная карцинома
4. Недифференцированная карцинома
5. Карцинома в полиморфной аденоме (злокачественная смешанная опухоль)
IV . Родственные состояния
A. Доброкачественное лимфоэпителиальное поражение
Б. Сиалоз
B. Онкоцитоз
Плеоморфная аденома
Плеоморфная аденома (полиморфная аденома, смешанная опухоль). Наиболее часто встречается в околоушной железе, реже в поднижнечелюстной и малых слюнных железах твердого и мягкого нёба, очень редко - в подъязычной железе. Опухоль несколько чаще возникает у женщин, чем у мужчин. Возникает в любом возрасте, имеет склонность к малигнизации. Опухоль поражает одну железу, в единичных случаях может быть двусторонней.
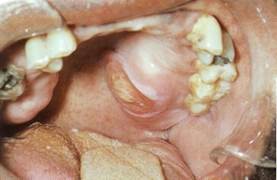
Клиника. Плеоморфная аденома растет медленно, равномерно, бессимптомно, обнаруживается, как правило, после достижения заметных размеров. В случае развития, воспалительного процесса (чаще обтурационного сиалоаденита) рост опухоли может несколько ускориться даже при доброкачественном ее росте, что обусловлено накоплением секрета в кистозных полостях. Поражение ветвей лицевого нерва не наблюдается
При поражении околоушной железы отмечается ограниченная припухлость мягких тканей в околоушной или в позадичелюстной области. Кожа в цвете не изменена, собирается в складку. Опухоль плотная, безболезненная, малоподвижная, поверхность на ней гладкая или бугристая. При рецидиве данной опухоли, обнаруживаются множественные узлы различной величины (как подвижные, так и плотно спаянные между собой). При локализации опухоли в позадичелюстной области рост опухоли направлен преимущественно в сторону окологлоточного пространства.
При поражении поднижнечелюстной железы опухоль обычно развивается из наружного отдела. Проявляется в виде четко контурированного плотного узла округлой формы, плотно спаянного с железой.
Плеоморфная аденома малых слюнных желез проявляется в виде подвижного узла округлой (на мягком небе или в ретромолярной области) или полушаровидной (на твердом небе) формы, размеры варьируют от 1 до 3 см. Слизистая над опухолью в цвете не изменена, при травме - возможно изъязвление. Со временем развивается резорбция костной ткани.
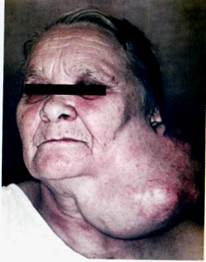
Патанатомия. Макроскопически плеоморфная аденома представлена в виде образования с тонкой просвечивающейся оболочкой, на разрезе - желтого или серого цвета нередко с плотными включениями или ослизненными структурами, кистозными полостями разных размеров.
Микроскопически определяется разнообразное сочетания эпителиальных и мезенхимоподобных структур: атипичных долек железы и выводных протоков, массивные опухолевые комплексы и тяжи эпителиальных клеток, участки миксоидной ткани, хрящеподобные участки, очаги плоскоклеточной метаплазии. Производные малодифференцированных клеток слюнных протоков и миоэпителиальных клеток, составляющих 75-90% всех клеточных форм опухоли.
Дифференциальную диагностику необходимо проводить с доброкачественными и злокачественными опухолями слюнных желез, сиалозами и сиалоаденитами.
Лечение: радикальное оперативное вмешательство (субтотальная или тотальная паротидэктомия).
Мономорфная аденома
Мономорфные аденомы встречаются значительно реже, чем плеоморфные. Обнаруживаются в любом возрасте, у обеих полов. В основном поражают околоушную железу.
Клинка. Мономорфная аденома во многом сходна с плеоморфной. Диагноз можно установить только на основании патогистологического исследования.
Патанатомия. Выделяют 4 гистологических варианта мономорфной аденомы.
• Базальноклеточная аденома - развивается из концевых отделов секреторных протоков. Представлена базальными клетками, которые построены в солидно - трабекулярные или тубулярно - кистовидные структуры.
• Оксифильноклеточная аденома - исходит из эпителиальных клеток протоков слюнных желез. Макроскопически имеет капсулу, на разрезе - красноватую или темно - коричневую окраску, нечетко выраженное дольчатое строение.
• Светлоклеточная аденома развивается из протокового эпителия или миоэпителия.
• Аденолимфома - инкапсулированная опухоль, протокоподобными структурами с узкими просветами и кистами.
Лечение: радикальное оперативное вмешательство (субтотальная или тотальная паротидэктомия).
II . Предраковые состояния
A. Актинический (старческий) кератоз
Б. Радиационный дерматоз
B. Болезнь Боуэна
Г. Эритроплазия Кейра
Д. Внутридермальная эпителиома Ядассона
Е. Пигментная ксеродерма
Ж. Прочие
Плоскоклеточный рак.
Плоскоклеточный рак кожи лица встречается реже, чем базальноклеточный. Может возникать на измененном участке кожи в виде различных форм кератоза, иногда на рубце после ожога, травмы, туберкулезной волчанки, редко на интактной поверхности.
Заболевание агрессивное, вначале протекает сравнительно медленно, затем рост опухоли ускоряется, инфильтрируются и разрушаются подлежащие ткани, в 1-2% случаев наблюдаются метастазы в регионарные лимфатические узлы. В поздней стадии возможно появление гематогенных метастазов в отдаленные органы, которые приводят к кахексии и смерти больного.

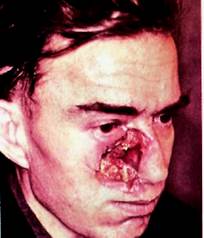
Клиника. Опухоль проявляется в виде язвенной и папиллярной форм. Язва при плоскоклеточном раке кожи имеет плотные валикообразные, приподнятые края, основание и дно ее инфильтрированы, на дне – кровоточащая ткань. При папиллярной форме определяются разрастания в виде цветной капусты. Плоскоклеточный рак часто локализуется на коже щеки, ушной раковины. Для уточнения клинического диагноза используют цитологическое исследование соскоба с опухоли.
Патанатомия. Плоскоклеточный рак характеризуется значительным разнообразием. Опухолевые клетки различны по величине, окраске, определяется наличие дискератоза и паракератоза. Наблюдается инфильтрация дермы и подкожного слоя в виде эпителиальных выростов.
Лечение плоскоклеточного рака кожи может быть лучевым, хирургическим или комбинированным, используют также криодеструкцию.
ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ КОЖИ
Себоррейный кератоз
Поражение часто развивается на коже лица, рук, туловища у лиц среднего и пожилого возраста. На лице преимущественно располагается на коже лба, висках на границе с волосистой частью, а также щеки.
Клиника. Проявляется в виде четко отграниченных, безболезненных, темных до черного цвета образований на широком основании, высотой до 2-5 мм, иногда с бородавчатой поверхностью. Они могут быть одиночными или множественными, нередко достигают размера до 2-3 см в диаметре и выглядят как бы приклеенными к коже. Увеличение образования происходит медленно, годами, вызывая эстетические нарушения. Механическая травма может привести к развитию воспаления, что проявляется болями, инфильтрацией и гиперемией окружающих тканей.
Патанатомия. Гистологически обнаруживается акантотический эпидермис с папилломатозом, гиперкератозом и образованием инвагинационных роговых кист. Различают базальноклеточпый, гиперкератотическижи акантотический типы.
Лечение хирургическое иссечение поражения в пределах здоровых тканей с ушиванием раны.
Доброкачественный плоскоклеточный кератоз (кератотическая папиллома).
Кератотическая папиллома локализуется на коже лица, головы у пожилых людей, преимущественно страдают мужчины.
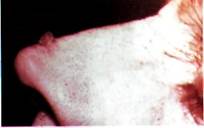
Клиника. Образование, возвышается над кожей в виде безболезненного столбика серого цвета плотно эластичной консистенции, на 1-3 см с резко выраженным роговым компонентом, основание четко отграничено,
Патанатомия. Гистологически определяется новообразввание с толстым кератотическим слоем, покрывающим эпидермис, обычно с воспалительной реакцией дермы.
Лечение. Производится иссечение образования в пределах здоровых тканей.
ОПУХОЛИ ПОТОВЫХ ЖЕЛЕЗ
Папиллярная сирингаденома
Доброкачественная опухоль потовой железы. Чаще развивается на коже волосистой части головы.
Клиника. Определяется в виде одиночного, безболезненного узла с папилломатозными разрастаниями, выступающего над поверхностью кожи. Патанатомия. Гистологически выявляется папилломатоз эпидермиса с кистозными разрастаниями, проникающими в дерму.
Лечение. Производится иссечение образования в пределах здоровых тканей.
ОПУХОЛИ И ПОРАЖЕНИЯ МЕЛАНОГЕННОЙ СИСТЕМЫ
Невусы
Невус бывает врожденным и приобретенным, единичным и множественным. К периоду полового созревания количество невусов обычно возрастает.
Патанатомия. Различают пограничный, сложный, внутридермальный, эпителиоидный или веретеноклеточный, невус из баллонообразных клеток, галоневус, гигантский пигментированный, инволюционный, голубой и клеточный голубой невус.
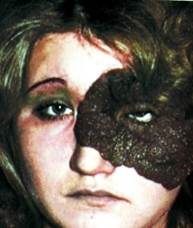
Клиника. Невус проявляется в виде пигментированного плоского, приподнятого, гладкого или бородавчатого, безболезненного образования. Локализуется часто на коже лица и шеи. Невус может самостоятельно исчезать, а также озлокачествляться. Пограничный невус встречается редко (до 3,9%) и иногда переходит в сложный, последний имеет бородавчатый вид, может содержать волосы. Чаще (до 85%) наблюдается внутридермальный невус. Эпителиоидный или веретеноклеточный невус (юношеская меланома) — куполообразное новообразование на коже лица, встречается редко (1%), в основном у детей. Гистологически иногда смешивают с меланомой, хотя является разновидностью сложного невуса. Невус из баллонообразных клеток клинически проявляется в виде небольшого темно-коричневого узелка с ободком эритемы вокруг него. Галоневус имеет такое название вследствие наличия депигментированного кольца вокруг узелка красно-коричневого цвета. Обычно галоневус не превышает 0,5 см, возможна его спонтанная инволюция. Гигантский пигментированный невус — врожденное образование, часто поражает лицо, волосистую часть головы. При этом встречаются невусы-сателлиты. Невус имеет вид пигментированного волосатого образования, иногда узловатого. Гигантский пигментированный невус наиболее часто переходит в меланому. Инволюционный невус (фиброзная папула носа) является результатом фиброзного перерождения невуса и представляет возвышающееся слабо пигментированное образование вблизи крыльев носа. Голубой невус выявляется в виде ограниченного узла, размером до 1,5 см, цвет его соответствует названию. Клеточный голубой невус несколько сходен с голубым, однако может достигать размеров до нескольких сантиметров. Ввиду более тесного расположения многочисленных меланоцитов, что определяется микроскопически, он имеет интенсивную окраску, вплоть до черного цвета. Невус в виде плоского пигментированного пятна необходимо дифференцировать с капиллярной гемангиомой. Надавливание на невус не вызывает изменения окраски в отличие от гемангиом. Основными признаками перерождения невуса в злокачественную форму служат увеличение размера его и степени пигментации, появление воспалительной реакции с гиперемией вокруг ("языки пламени"), кровоточивость, изъязвление, а также возникновение дочерних образований — сателлитов вокруг пигментированного пятна. Малигнизации часто способствуют травмирование, инсоляция невуса.
Лечение невуса хирургическое, зависит от размера, локализации и клинических проявлений. В последние годы для лечения невусов стали широко использовать криодеструкцию.
Злокачественная меланома
Встречается редко, преимущественно у лиц молодого и среднего возраста. Меланома может возникать первично на коже или же развивается из предшествующих изменений в виде предракового меланоза, меланотического пятна Гетчинсона и невусов.
Клиника меланомы проявляется в виде пигментированного плоского пятна, грибовидного или папилломатозно-го разрастания, располагается на узком или широком основании, имеет разнообразную форму и размеры. Поверхность гладкая или шероховатая, нередко изъязвляется, консистенция от мягкой до плотно-эластичной. Отмечается различная степень пигментации, Меланома обычно не достигает большого размера, так как в ранние сроки метастазирует по лимфатическим и кровеносным путям в кожу, сердце, легкие, приводя к генерализации процесса. Меланома обладает цикличностью течения. При появлении метастаза процесс как бы затихает, затем через определенный промежуток времени наступает следующая волна метастазирования. Травмирование меланомы способствует быстрому распространению процесса, что обусловлено особенностями гистологической структуры: меланоциты характеризуются слабым сцеплением между собой (сепарация или сегрегация меланоцитов) и даже при незначительной травме происходит отрыв клеток.
Патанатомия. Злокачественная меланосма - высокозлокачественная опухоль, состоящая из анормальных меланоцитов, пигментированных в различной степени.
Лечение. Применяют хирургический и комбинированный методы. Последний заключается в предоперационной лучевой терапии и широком иссечении пораженных тканей, отступя не менее, чем на 3 см от границ опухоли. В последние годы используют криодеструкцию, а также имеются попытки применения химио- и иммунотерапии. Удаление регионарных метастазов осуществляют в виде операции Крайля или фасциально-футлярного иссечения клетчатки шеи в едином блоке с первичным очагом.
Срединные кисты и свищи шеи
Срединные кисты и свищи шеи являются вариантом эмбриональной дисплазии, при которой под действием эндогенных или экзогенных факторов формируется незаращение щито-язычного (тиреоглоссального) протока.
Для срединной кисты и свища характерно наличие связи с подъязычной костью и слепым отверстием корня языка. Этот вид врожденных кист и свищей, составляет около 7% всех кист мягких тканей челюстно-лицевой области и шеи. Встречаются в основном у детей и лиц молодого возраста.
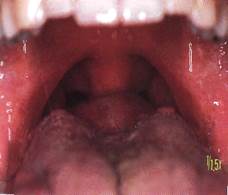
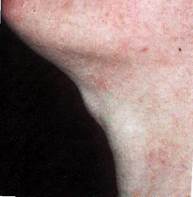
Клиника. Срединные (тиреоглоссальные) кисты растут медленно в виде безболезненного выпячивания округлой формы, которое обычно располагается по средней линии в промежутке между подъязычной костью и верхним краем щитовидного хряща. Иногда можно встретить тиреоглоссальные кисты, локализирующиеся в поднижнечелюстной области, но связанные отростками с подъязычной костью. В редких случаях киста располагается за подъязычной костью в области корня языка. Именуемые как кисты корня языка, они имеют такой же патогенез, как и срединные кисты.
Кисты располагаются чаще по средней линии возле подъязычной кости, но в некоторых случаях, могут быть и сбоку от неё. Подвижность кисты ограничена из-за связи ее с подъязычной костью, границы срединной кисты четкие, оболчка имеет плотноэластичную или тестоватую консистенцию. Кожа над кистой обычно в цвете не изменена, подвижная. Во время глотательных движений, если срединную кисту удерживать пальцами, происходит ее смещение вверх. В некоторых случаях удается прощупать плотный тяж, идущий к подъязычной кости. При пункции кисты можно получить жидкость желтоватого цвета, иногда мутную. В пунктате можно обнаружить наличие клеток многослойного плоского эпителия и лимфоидных элементов. При нагноении кисты получают гной.
Срединные свищи делятся на полные и неполные. Неполные свищи могут быть наружными и внутренними. Полный срединный свищ начинается (открывается) на передней поверхности шеи по средней линии (может быть смещен от средней линии) между подъязычной костью и щитовидным хрящом, а в некоторых случаях может располагаться на уровне подъязычной кости или яремной вырезки. Внутреннее отверстие полного срединного свища открывается в области слепого отверстия языка.
Таким образом, полный свищ начинается на коже шеи, затем направляется к подъязычной кости, проникает через эту кость и между мышцами дна полости рта направляется косо вверх и заканчивается у слепого отверстия в области корня языка.
Наружный неполный срединный свищ начинается (открывается) на коже шеи и доходит до подъязычной кости, слепо в ней заканчиваясь.
Кожа вокруг наружного свища рубцово изменена, втянута, может быть мацерированная. В подлежащих тканях пальпаторно выявляется плотный тяж, который идет от наружного свищевого отверстия до подъязычной кости. Тяж смещается при глотательных движениях. Свищевое отверстие периодически закрывается, поэтому в области него можно увидеть рубцы. После самопроизвольного или оперативного его раскрытия из свища выделяется гной, а после стихания воспалительных явлений - скудное слизистое или слизисто-гнойное отделяемое.
Внутренний неполный срединный свищ шеи идет от подъязычной кости к слепому отверстию в области корня языка.
Внутренние неполные срединные свищи могут себя ничем не проявлять, т.к. отток содержимого осуществляется в полость рта. Только при нарушении оттока, в области корня языка, можно выявить болезненность и наличие воспалительных явлений.
Патологическая анатомия. Внутренний слой оболочки кисты выстлан разным эпителием (многослойным плоским, переходным, цилиндрическим, недифференцированным, зародышевым) Под действием воспаления эпителий может частично погибнуть и заместиться соединительной тканью Просветы протоков сужаются, облитерируются, появляются боковые ответвления. В стенке кисты и свищей можно обнаружить скопление лимфоиднои ткани, слизистые железы очень редко ткань щитовидной железы
Дифференциальную диагностику врожденных срединных (тиреоглоссальных) кист и свищей необходимо проводить со специфическими воспалительными процессами, хроническими лимфаденитами, дермоидами (эпидермоидами), опухолями мягких тканей и щитовидной железы.
Лечение срединных кист и свищей хирургическое. Оно заключается в полном иссечении кистозных тканей c обязательной резекцией подъязычной кости на протяжении 0,5-1 см (в зависимости от ширины свища). Проводить оперативное лечение у детей лучше всего в возрасте 9-10 лет.
Боковые кисты и свищи шеи
Боковая киста шеи встречается 20-25% случаях от всех кист мягких тканей челюстно-лицевой области и шеи. Боковые свищи шеи выявляются редко.
Происхождение этих образований связанно с аномалией развития 2-ой или 3-й пары глоточных (жаберных) карманов. Учитывая, что внутренние бранхиогенные карманы образуются энтодермой, а наружные — эктодермальным зародышевым листком, боковые кисты шеи могут быть как энтодермального, так и эктодермального происхождения.
Кисты чаще встречаются у детей и юношей. Их проявлению предшествуют инфекционные заболевания дыхательных путей (ангина, грипп и т.д.); боковые кисты часто нагнаиваются.

Клиника . Боковые кисты локализуются в верхнем отделе шеи в области сонного треугольника (по переднему краю грудинно-ключично-сосцевидной мышцы), реже в среднем или нижнем отделе шеи. Располагаясь между 2-ой и 3-ей фасциями шеи, киста прилегает к грудинно-ключично-сосцевидной мышце и сосудисто-нервному пучку шеи. Сверху киста находится рядом с задним краем двубрюшной мышцы. Размеры кист могут варьировать. Боковая киста шеи проявляется в виде безболезненного ограниченного опухолевидного образования округлой формы с гладкой поверхностью, эластичной или плотно-эластичной консистенции. Кожа над ней в цвете не изменена, собирается в складку. При глотательных движениях киста не смещается. Функциональных нарушений данная киста не вызывает.
При нагноении киста становится плотной, малоподвижной, болезненной, может вызывать болезненность при глотании и разговоре. Появляется симптомы интоксикации. При пункции обнаруживается прозрачная жидкость светло-бурого цвета со слизистыми включениями содержащая эпителиальные клетки, эритроциты, лимфоциты, кристаллы холестерина.
При боковой кисте шеи возможно развитие бранхиогенного рака.
Патологическая анатомия. Стенка боковой кисты состоит из плотной волокнистой соединительной ткани, выстланной многослойным плоским неороговевающим эпителием в случае эктодермального происхождения, или содержит многорядный цилиндрический эпителий, в случае энтодермального происхождения кисты. В толще оболочки располагается лимфоидная ткань в виде фолликул. Внутренняя поверхность кисты может быть покрыта бородавчатыми разрастаниями из лимфоидной ткани. У нижнего полюса кисты часто обнаруживается эктопированный лимфатический узел.
Дифференциальная диагностика боковых кист проводится с хроническими лимфаденитами (неспецифическими и специфическими), дермоидными кистами, опухолями мягких тканей и органов шеи (сосудов, нервов, щитовидной железы), метастазами, дивертикулом пищевода.
Лечение боковых кист только хирургическое, заключается в радикальном удалении кисты.
Боковые свищи шеи в основном врожденные, редко формируются в результате прорыва боковой кисты (при нагноении).
Микроскопически стенка свища соответствует строению стенки боковой кисты шеи.
Свищи из 1-го глоточного кармана открываются на коже в области мочки уха или в предушной области, могут сообщаться со средним ухом и слуховой трубой.
Свищи, исходящие из 2-го жаберного кармана открываются в ямке над небной миндалиной, а на коже — впереди грудинно-ключично-сосцевидной мышцы.
При развитии свищей из 3-го жаберного кармана они открываются в нижнем отделе боковой поверхности глотки, опускаются вниз, огибая общую сонную артерию сзади и сбоку, выходят впереди грудинно-ключично-сосцевидной мышцы ниже линии шеи.
Боковые свищи шеи бывают полными и неполными (наружными и внутренними).
Лечение боковых (бранхиогенных) свищей шеи хирургическое.
ОПУХОЛИ МЯГКИХ ТКАНЕЙ
Фиброма
Истинная доброкачественная опухоль, состоящая из зрелой фиброзной соединительной ткани. Различают три вида фибром - твердую, мягкую и дермато-фиброму.
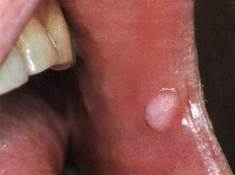
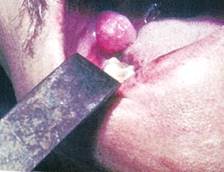
Клиника. Твердая и мягкая фибромы, как правило, локализуются, на слизистой оболочке щеки и задней трети языка, редко на нижней губе, небе и альвеолярном отростке. Растут крайне медленно, безболезненно.
При осмотре определяется округлая реже овальная опухоль на широкой ножке, покрытой неизмененной слизистой оболочкой. Визуальных отличий твердой и мягкой фибром нет. Пальпаторно твердая фиброма плотно эластичной консистенции, мягкая фиброма — менее плотная. При травмировании фибромы возможно присоединение воспаления.
Дерматофиброма локализуется подкожно. Наиболее часто локализуется на носу и шее. Клинически представляла ограниченную безболезненную опухоль, плотно эластичной консистенции, покрытую неизмененной кожей. Растет опухоль медленно, безболезненно в течение нескольких лет. Опухоль может разрушать прилежащие структуры, вести к обезображиванию лица.
Патанатомия. Твердая фиброма состоит из зрелой, богатой коллагеном фиброзной соединительной ткани, мягкая фиброма содержит, кроме зрелой фиброзной соединительной ткани, также дифференцированную жировую ткань. Характеризуется наличием гистиоцитов с различным количеством коллагена и макрофагов. При частых воспалениях опухоли наблюдается выраженная васкуляризация фибромы.
Лечение хирургическое иссечение опухоли в пределах здоровых тканей.
Фиброзное разрастание.
Опухолеподобное образование, наиболее часто встречается на слизистой оболочке полости рта. В подавляющем большинстве случаев, развивается в ответ на хроническое травматическое воздействие различного генеза (травма протезом, постоянное прикусывание и др.).
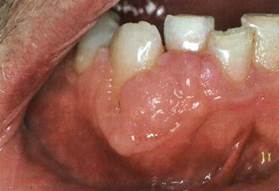
Клиника. Проявления фиброзного разрастания в основном зависят от локализации, длительности травматического воздействия и вида травмирующего агента. При расположении на слизистой оболочке щеки, языка фиброзное разрастание представляется в виде ограниченного образования сходной по виду с фибромой. Фиброзные разрастания, возникающие вследствие травмирования переходной складки преддверия полости рта, имеет вид дольчатых, складчатых на широком основании образований. Слизистая оболочка, покрывающая эти разрастания, часто гиперемирована, болезненна при пальпации, в местах наибольшей травмы могут быть изъязвления. Распространенность различна.
Патанатомия. Микроскопически определяются фиброзные разрастания богатые коллагеновыми волокнами и относительно бедны клетками. Часто отмечается воспалительная васкуляризация.
Лечение. Устранение причины, вызвавшей их возникновение. В случае отсутствия тенденции к уменьшению - иссечение неоплазии в пределах ее границ.
Эпулис.
Опухолеподобные поражение альвеолярного отростка, выделяют фиброматозный и ангиоматозный формы эпулиса. Обнаруживают в основном у лиц зрелого возраста, у женщин чаще, чем у мужчин. Этиологическим фактором является хроническая травма слизистой оболочки, в результате которой развивается хронический продуктивный воспалительный процесс с образованием грануляций, которые по мере созревания превращаются в зрелую соединительную фиброзную ткань.
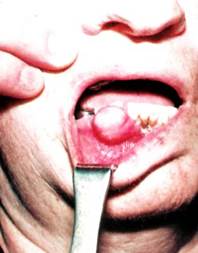
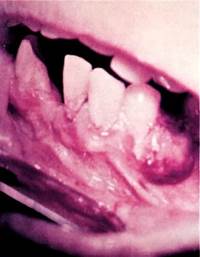
Клиника. Фиброматозный эпулис представляет собой плотное безболезненное разрастание розового цвета, часто с гиперемированным краем, неправильной формы с четкими границами на широком, реже узком, основании. Локализуется, как правило, на десне с вестибулярной стороны, может распространяться через межзубный промежуток в виде седла на язычную или небную поверхность.
Ангиоматозный эпулис проявляется в виде ограниченного образования на десне, отличается от фиброматозного своим более ярким цветом, мягкой консистенцией, а также кровоточивостью, которая возникает как после травмы, так и самостоятельно. Микроскопически при ангиоматозном эпулисе на фоне созревающей фиброзной ткани определяют большое количество кровеносных сосудов.
Лечение. После устранения этиологического фактора обычно наблюдается значительная регрессия образования. Если регрессия не полная проводится удаление эпулиса.
Фиброматоз.
В полости рта проявляется как фиброматоз десен в виде диффузного разрастания десны и десневых сосочков. Встречается сравнительно редко, наблюдается у лиц молодого и среднего возраста.
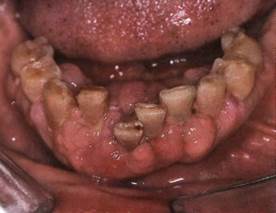
Клиника. Определяется валикообразное увеличение десны, покрывающее частично или полностью коронки зубов. Преимущественно поражается вестибулярная поверхность десны, однако возможны изменения и с оральной стороны. Поверхность разрастаний иногда дольчатая, папилломатозная, чаще гладкая, цвет слизистой оболочки бледный или гиперемированный. Пальпаторно участок фиброматоза плотно эластичной консистенции, безболезненный. Между коронками зубов и патологическими разрастаниями десны обычно образуются карманы, где скапливается пища, откладывается зубной камень и развивается воспаление, ведущее к глубокому отслаиванию тканей и их травмированию.
R -картина. При длительном течении заболевания определяется резорбция межзубных перегородок и альвеолярного гребня.
Патанатомия. Микроскопически фиброматоз десен представляет разрастание плотной волокнистой соединительной ткани, бедной сосудами.
Лечение — хирургическое, поэтапное иссечение патологической ткани, возможны рецидивы.
Фибросаркома.
Злокачественная опухоль фибропластического происхождения. В мягких тканях лица и органов полости рта встречается редко.
Фибросаркома — бугристая опухоль, сравнительно медленно увеличивается на ранней стадии безболезненная, в поздней — возникают боли и возможно изъязвление при прорастании покрывающих тканей (кожи или слизистой оболочки). Вследствие инфильтрации жевательной мышцы возникает ограничение открывания рта. Опухоль способна к метастазированию по кровеносным путям, радиорезистентна. Прогноз неблагоприятный.
Лечение заключается в широком иссечении пораженных тканей согласно принципам абластики.
ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ ЖИРОВОЙ ТКАНИ.
Липома.
Липома — доброкачественная опухоль, состоящая из зрелой жировой ткани. Обнаруживается у лиц среднего возраста.
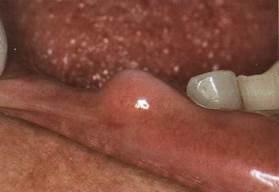
Клиника. Встречается чаще в области наибольшего скопления жировой клетчатки (щечной, подподбородочной, поднижнечелюстной и околоушно-жевательной областях). Опухоль инкапсулирована, медленно растет, не причиняет болей, приводит к выбуханию пораженного участка. При пальпации тестоватой консистенции, не всегда четко определяются ее границы. Возможен вариант липомы без оболочки (внутримышечная липома), который характеризуется инфильтративным ростом и прорастает поперечнополосатые мышцы.
Патанатомия. Макроскопически опухоль желтого цвета, имеет дольчатое строение. Ткань липомы отличается от нормальной жировой ткани неравномерной величиной долек и наличием нерегулярных прослоек из волокнистой соединительной ткани. Микроскопически в зависимости от соотношения жировой и фиброзной ткани выделяют два варианта опухолей: плотная липома (фибролипома) и мягкая липома. В некоторых случаях встречаются липомы, которые состоят из бурого жира (его эмбриональных остатков) и называются гиберномами (характеризуются круглыми или полигональными клетками, образующими ячейки или дольки).
Лечение липом заключалось в удалении опухоли с капсулой.
Диффузный липоматоз (болезнь Маделунга).
Заболевание характеризуется избыточным образованием жировой ткани вдоль передне-боковых поверхностей шеи, часто не ограничивается только локализацией на шее, а распространяется на смежные анатомические области. Этиология - нарушение жирового обмена у больных с эндокринными расстройствами, нарушением функции печени при циррозе.
Клиника. Жировая ткань разрастается в виде воротника, липоматозные узлы залегают не только в подкожном слое, но и в межмышечном. Распространяются под мышцы шеи, в средостение, что вызывает атрофию мышц и сдавление органов (трахеи) и сосудов шеи.
Патанатомия. Жировые узлы не имеют выраженной капсулы и состоят из разных размеров долек серо-желтого цвета. Четких границ опухолевого разрастания нет.
Лечение — хирургическое, операция паллиативная. По возможности необходимо широко и полностью иссечь липоматозные узлы. Частые рецедивы.
Липосаркома
Клиника. Злокачественная опухоль, которая развивается из жировой ткани, встречается редко. Липосаркома может развиваться как самостоятельная опухоль, так и путем озлокачествления липом. Рост относительно медленный, опухоль может достигать больших размеров. Часто по периферии опухоли возможна инфильтрация тканей. Метастазирует редко. Часто встречаются рецидивы после проведенных оперативных вмешательств.
Патанатомия. Макроскопически липосаркомы из эмбриональной ткани имют очень тонкую (полупросвечивающуюся) капсулу, серого цвета с темно-красными прожилками, студенистой консистенции. При образовании из зрелой жировой ткани опухоль имеет плохо выраженную капсулу, желтого цвета с соединительнотканными прожилками, очагами некроза и кровоизлияний, более плотной консистенции.
Микроскопически различают: высокодифференцированную, миксоматозную (состоит из эмбриональной ткани), круглоклеточную (представлена фетальной жировой тканью) и полиморфную.
Лечение хирургическое или комбинированное.
Опухоли мышечной ткани
Опухоли указанной группы в области лица и органов полости рта встречаются редко. Среди доброкачественных и злокачественных новообразований различают лейомиому и лейомиосаркому, развивающиеся из гладкой мускулатуры, рабдомиому и рабдомиосаркому — из поперечно-полосатой мускулатуры.
Клиника. Доброкачественная опухоль, хорошо отграниченная от окружающих тканей, увеличивается медленно, иногда появляется болезненность. Может располагаться поверхностно и в глубине тканей. В одном наблюдении при локализации опухоли на языке отмечено изъязвление опухоли. Клиническая диагностика затруднена, нередко окончательный диагноз устанавливается после патоморфологического исследования.
Патанатомия. Лейомиомы характеризуется наличием гладкомышечных клеток с богатой сосудистой сетью. В случае ангиолейомиомы (сосудистой лейомиомы), наряду с пучками гладкомышечных элементов наблюдаются извитые толстостенные сосуды.
Лечение — хирургическое, заключаются иссечении опухоли в пределах здоровых тканей.
ОПУХОЛИ ИЗ КРОВЕНОСНЫХ И ЛИМФАТИЧЕСКИХ СОСУДОВ.
Гемангиома.
Это доброкачественная опухоль, развивающаяся из кровеносных сосудов, являются самыми распространенными сосудистыми образованиями грудного и раннего детского возраста. По своему происхождению гемангиомы могут быть отнесены как к истинным опухолям, так и к новообразованиям дизонтогенетической природы гамартомам.
Гемангиомы могут быть врожденными (подавляющее большинство) и приобретенными.
Локализация гемангиом самая разнообразная: кожа лица, слизистая оболочка твердого или мягкого неба и альвеолярного отростка, дно полости рта, язык, очень редко в кости. Гемангиомы мягких тканей челюстно-лицевой области и шеи могут сочетаться с поражением костей лицевого скелета, может приобретать инфильтративный рост с разрушением окружающих тканей. Очень редко эти сосудистые опухоли озлокачествляются. Гемангиомы могут быть артериальными (развиваются из сосудов артериального типа) или венозными (развиваются из сосудов венозного типа).
По строению различают следующие виды гемангиом:
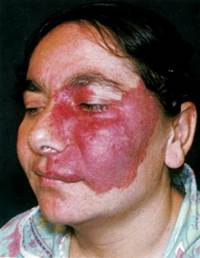
капиллярная (плоская, сенильная) — состоят из мелких сосудов капиллярного типа, окруженных соединительной тканью;
ветвистая (гроздевидная) — представлена клубком широких и извитых сосудов; кавернозная (пещеристая) — состоит из расширенных сосудистых полостей, выстланных одним слоем эндотелия и разграниченных перегородками из соединительной ткани;
смешанная (разные участки опухоли представлены отдельными видами строения).
В зависимости от глубины залегания, гемангиомы разделены на поверхностные (располагаются в толще кожи или слизистой оболочки и подлежащей клетчатке) и глубокие (прорастают в толщу мышц и костную ткань), а по распространенности — ограниченные и диффузные.
Клиника. Капиллярные гемангиомы внешне проявляются в виде тестоватой припухлости (в толще мягких тканей) или пятен, локализованных на кожных покровах или слизистой оболочке, ярко красного (артериальные) или синюшного (венозные) цвета. Размеры варьируют. При надавливании на нее окраска резко бледнеет, а иногда и исчезает. Гемангиома может прорастать вглубь тканей и поражать смежные анатомические зоны: лицо, губу, дно полости рта, боковую стенку глотки, мягкое небо и т.д. Гемангиома увеличивается в размерах при наклоне головы и физической нагрузке. Сосудистые опухоли безболезненные при пальпации. Характерна сжимаемость опухоли, неравномерная консистенция: в одних участках мягкая, а в других более плотная. В полости рта гемангиомы могут изъязвляться, инфильтрироваться и осложняться обильными кровотечениями.
Ветвистые гемангиомы представлены множественными узловатыми выпячиваниями сине-багрового цвета, которые сильно обезображивают лицо больного. Артериальная гемангиома может пульсировать. В области артерио-венозных анастомозов может быть слышен шум. При наклоне головы сосудистая опухоль увеличивается в размере.
Кавернозные гемангиомы определяются в виде солитарных опухолевых узлов. Пальпаторно мягкие, легко сжимаемые опухолевидные образования (напоминают губку). В зависимости от глубины расположения и вовлечения кожных покровов кожа над ними может быть обычного или сине-багрового цвета. Кавернозные гемангиомы могут состоять из нескольких заполненных кровью полостей. Отдельные полости сообщаются друг с другом. Характерен положительный симптом «сжатия».
Венозные гемангиомы. При венозных гемангиомах встречаются флеболиты — венные камни, которые при локализации опухоли в области дна полости рта или в околоушной области могут быть приняты за слюнные камни. На рентгенограмме флеболиты имеют вид округлых интенсивно затемненных гомогенных образований счеткими границами.
При смешанной гемангиоме наблюдается сочетание участков капиллярного, ветвистого и кавернозного строения.
Патанатомия. В большинстве своем гемангиомы состоят из сплошной массы своеобразных сосудов, выстланных эндотелием и бедной соединительнотканной стромы. В некоторых случаях сосудистые опухоли могут быть представлены большим количеством фиброзной ткани (гемангиофибромы), лимфоидной ткани (землимфангиомы) или содержать значительное число нервных и фиброзных волокон (нейроангиофибромы),
Для диагностики гемангиом и используют специальные методы обследования:
• рентгенография костей лицевого скелета:
• ангиография с помощью контрастных веществ
• термография;
• исследование картины крови для выявления тромбоцитопении, анемии и других возможных изменений.
Лечение. При выборе метода лечения гемангиомы необходимо учитывать вид опухоли, ее размеры, локализацию, возраст и общее состояние больного.
Основные методы лечения:
Криодеструкция жидким азотом. Основана на воздействии низкой локальной температуры на ткань сосудистого новообразования. Эффективна только при поверхностных капиллярных гемангиомах. Возможны осложнения в виде некрозов.
Электрокоагуляция основана на воздействии высокой температуры на опухолевую ткань. Эффект отмечен только при поверхностно расположенных и небольших гемангиомах.
Лучевая терапия в настоящее время используется с большой осторожностью.
Склерозирующая терапия имеет довольно широкое использование. Для ее проведения применяется этиловый спирт на растворе анестетика.
Метод склерозирующей терапии основан на том, что путем проведения пункции гемангиомы из нее извлекают кровь (одновременно блокируя ее приток и отток к новообразованию) и вводят склерозирующее химическое вещество.
Гармональная терапия - внутри опухолевое введение кортикостероидов.
Ультозукотераприя - озвучивание области опухоли.
Иссечение опухоли. Хирургическому лечению подлежат только те гемангиомы, которые могут быть иссечены в пределах здоровых тканей без значительного косметического дефекта. Наиболее приемлемым является радикальное удаление сосудистой опухоли с последующейкожной пластикой.
Комбинированный способ лечения включает использование прошивания, введения химических склерозирующих растворов или других нехирургических методов лечения, а также частичное иссечение опухоли. Этот способ лечения показан при обширных гемангиомах
Лимфангиома.
Это доброкачественное новообразование, развивающееся из лимфатических сосудов, рассматриваться как врожденный порок развития лимфатической системы, обнаруживаются сразу или впервые дни после рождения ребенка. Опухоль наиболее интенсивно увеличивается в размерах впервые годы жизни ребенка. В основонм лимфангиомы локализуются в толще губы, языка, щеки, могут захватывать несколько анатомических областей, редко располагаться на шее.
При содержании в опухоли большого количества кровеносных сосудов ее называют лимфгемангиомой.
По строению подразделяют на
капиллярные (состоят из сети расширенных и извитых лимфатических капилляров);
кистозные (содержат единичные крупные полости, выстланные эндотелием и заполненные серозной жидкостью с примесью детрита);
кавернозные (представлены множеством мелких, а так же отдельных крупных полостей, выстланных эндотелием).
По распространенности лимфангиомы могут быть ограниченные и диффузные.
В некоторых случаях, появление лимфангиомы связанно с перенесенными воспалительными процессами в мягких тканях. Одной из причин ее развития, в этом случае, является облитерация лимфатических сосудов и развитие в них ретенционных кист.
Клиника. Опухоль выявляется в виде ограниченного или диффузного разрастания тканей тестоподобной консистенции с нечеткими границами, пальпация безболезненная. Кожа над опухолью в цвете может быть не изменена или иметь бледный цвет, быть отечной. Местами могут появляться красноватые пятна — лимфангиэктазии. Капиллярная лимфангиома чаще может быть ограниченной, в форме узла. Кавернозная — представлена одной или несколькими большими кистами. Характерным признаком лимфангиомы является ее сжимаемость с изменением формы и конфигурации новообразования. При пальпации кистозных полостей можно выявить флюктуацию, а при пункции удается получить светлую жидкость, иногда мутноватую, часто с примесью крови.
Лимфангиома, находясь в толще органа или мягких тканей, увеличивает их в размерах, появляется обезображивание, развиваются функциональные нарушения (затрудняется глотание, дыхание, пережевывание пищи). Развивается макроглоссия, макрохейлия, слизистая оболочка над опухолью утолщается. Располагаясь в полости рта, опухоль вызывает массивные утолщения определенных участков. Слизистая оболочка над ними постоянно травмируется во время еды и может инфицироваться (появляется боль, повышается температура тела, припухлость увеличивается в размерах, выявляется регионарный лимфаденит). Воспаление носит рецидивирующий характер. Вследствие эрозии сосудов могут возникать кровотечения.
Патанатомия. Макроскопически на разрезе капиллярная лимфангиома представлена опухолевой тканью без капсулы, светло-серого цвета с полостями, содержащими бесцветную или мутноватую жидкость, разрастается без четких границ. Кавернозная лимфангиома имеет губчатый вид с полостями, содержащими прозрачную желтоватую жидкость (могут быть прожилки крови). Полости могут сообщаться между собой. В кистозной лимоангиоме можно видеть одно- или многополостное опухолевидное образование, содержащее прозрачную или мутную жидкость, иногда с примесью крови. Микроскопически капиллярная лимфангиома представлена расширенными лимфатическими капиллярами, которые выстланы эндотелиальными клетками. Строма опухоли состоит из соединительной ткани или представлена гомогенным основным веществом. Лимфатические капилляры сопровождаются кровеносными сосудами. Кавернозные лимфангиомы состоят из множества мелких полостей, между которыми расположены соединительнотканные перегородки. Кавернозные полости выстланы эндотелием. В стенке кавернозных полостей можно обнаружить лимфатические узлы, мышечные и нервные волокна, сальные железы, волосяные фолликулы, жировую ткань, а при воспалении — участки фиброза.
Лечение лимфангиомы хирургическое и заключается в удалении измененных тканей. При обширных лимфангиомах проводится поэтапное иссечение.
Ангиосаркома
Ангиосаркома - это общее название злокачественных опухолей, развивающихся из элементов стенки кровеносных (гемангиосаркома) и лимфатических (лимфангиосаркома) сосудов. Ангиосаркомы растут быстро. Это высокозлокачественные опухоли, которые дают метастазы гематогенным и лимфогенным путем. Встречаются преимущественно в молодом возрасте.
В зависимости от элементов сосудистой стенки, входящих в состав опухоли, эти опухолевые образования различают: ангиоэндотелиомы (характеризуются пролиферацией эндотелиальных клеток сосудов), ангиоперицитомы (разрастается наружный слой сосудов).
Клиника. Течение ангиосарком трудноотличимо от других сарком несосудистого происхождения. Опухоли быстро инфильтрируют окружающие ткани, нередко изъязвляются и могут возникнуть кровотечения. Закономерности в локализации этих опухолей не наблюдается.
Патанатомия. Макроскопически эти опухоли чаще представлены узлами серовато-розового или бурого цвета. Узлы мягкие, в некоторых местах имеется капсула, а в других — опухоль инфильтративно прорастает в ткани. Микроскопически ангиосаркомы могут расти за счет эндотелия (ангиоэндотелиомы) или наружной стенки сосудов (ангиоперицитомы). Эндотелий в просветах сосудов при ангиоперицитомах остается невовлеченным в опухолевый процесс. При ангиосаркомах наблюдается анаплазия — стойкая дедифференцировка клеток злокачественной опухоли с изменением их структуры и биологических свойств.
Лечение — комбинированное.
ОПУХОЛИ И ОПУХОЛЕПОДОБНЫЕ ПОРАЖЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ.
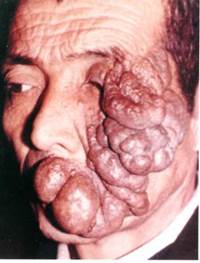
Нейрофиброма, нейрофиброматоз (болезнь Реклингаузена)
Нейрофиброма — это доброкачественная опухоль периферического нерва, развивающаяся из элементов его соединительнотканных оболочек.
Нейрофиброматоз — врожденное заболевание, характеризующаяся развитием множественных нейрофибром, неврином, гемангиом и лимфангиом в подкожной клетчатке, а также нередко неврином черепных и спиномозговых нервов. Располагаясь на лице опухолевые образования больших размеров вызывают его обезображивание и приводят к нарушению ряда функций (зрения, слуха, выявляются зубочелюстные аномалии).
Клиника нейрофибром (нейрофиброматоза) лица и шеи очень многообразны, выделяют две формы нейрофибром челюстно-лицевой области: солидно-узловатую и диффузную.
Солидно-узловатая нейрофиброма имеет округлую форму, бугристую поверхность, относительно четкие границы. Может располагаться на лице, в полости рта, на альвеолярном отростке и небе, на губах и на шее. Кожные покровы под опухолевыми разрастаниями могут быть неравномерно пигментированы или в цвете не изменены. Опухолевые узлы безболезненные, подвижные, мягкой и эластичной консистенции.
Диффузные нейрофибромы могут достигать огромных размеров. Захватывают лицо, шею и даже туловище. Имеется обезображивание лица. Форма и размер опухолевых разрастаний разнообразен. Окраска кожных покровов может быть не изменена или неравномерно пигментирована. Четкости границ нет, мягкой консистенции. В толще опухоли пальпируются плотные и болезненные узлы.
Патанатомия. Макроскопически опухоль представлена плотной тканью с волокнистым строением бледно-розового цвета, преобладает сосудистый компонент. Нейрофиброматозные узлы очень часто содержат кавернозные полости, которые заполнены кровью. Микроскопически опухоль состоит из элементов нервных волокон в сочетании с фиброзной тканью и выраженным сосудистым компонентом.
Лечение нейрофибром хирургическое. Солидно-узловатые формы опухоли можно удалять радикально в один этап. Диффузные нейрофибромы удаляют поэтапно для уменьшения обезображивания лица.
Хемодектома
Это опухоль, развивающаяся из нейроэпителиальной ткани нехромаффинных параганглиев, не продуцирующая сосудосуживающих веществ. Хемодектома исходит из сонного гломуса (каротидного тельца), нехромаффинных параганглиев в области ganglium nodosum блуждающего нерва или луковицы яремной вены. Хемодектомы нередко озлокачествляются, что характеризуется морфологической инфильтрацией окружающих тканей
Клиника. Опухоль имеет округлую форму, четкие контуры, плотную консистенцию, достигает размеров до 3-7 см, безболезненная. При пальпации почти всегда определяется пульсация, а при аускультации иногда можно прослушать над опухолью шум. Для хемодектомы характерна смещаемость в горизонтальном направлении и ограничение подвижности в вертикальном направлении и не подвижность при глотании. В начальном периоде роста опухоли она раздвигает сосуды, а в дальнейшем — муфтообразно обхватывает их. Если хемодектома сдавливает внутреннюю сонную артерию, то возникает анемизация мозга. При давлении на близлежащие нервы появляется осиплость голоса, кашель, затруднение глотания.
Хемодектомы блуждающего нерва не отличаются от неврином этого нерва и хемодектом каротидного тельца, часто располагаются в парафарингиальной зоне.
Патанатомия. Макроскопически опухоль имеет плотную консистенцию, буро-красного цвета, на разрезе — светло-серая или красноватая, капсула не выражена. Микроскопически хемодектома представлена двумя типами клеток: эпителиодными (полигональными или округлыми с большим ядром и зернистой цитоплазмой) и клетками темного цвета с эксцентрично расположенным и темным ядром.
Гистологически выделяют альвеолярную, аденомоподобную, ангиомоподобную и компактную хемодектому.
Лечение — хирургическое, радикальное удаление опухоли.
Посттравматическая неврома.
Неврома — это опухолеподобное разрастание ткани нерва регенераторного характера, возникает в результате травмы нерва (в основном после оперативного вмешательства), характеризуется разрастанием плотной соединительной ткани между нервными волокнами.
Клиника неврома характеризуется выраженным болевым синдромом. Пальпаторно определяется плотное, округлое, болезненное образование, малых размеров (несколько миллиметров). В некоторых случаях пропальпировать невриному невозможно.
Лечение. Хирургическое лечение проводится редко, основной метод лечения - блокады, применение анальгетиков, спазмолитиков, седативных и гипосенсибилизирующих препаратов, витаминотерапия.
Невринома (неврилеммома, шваннома).
Невринома - это доброкачественная опухоль, исходящая из клеток невролеммы нервных стволов. В челюстно-лицевой области невриномы чаще исходят из лицевого и подъязычного нервов, а на шее — из блуждающего нерва и симпатического шейного сплетения.
Клиника зависит от локализации опухоли, неврологическая симптоматика наблюдается нечасто. Редко возникают спонтанные боли, определяется болезненность при пальпации опухоли. Взаимоотношение опухоли и нервных стволов может быть центральным и периферическим. Опухоль плотной консистенции с гладкой поверхностью, безболезненная или слабо болезненная, имеет шаровидную форму, малоподвижна, характеризуется медленным ростом, может достигать величины до 6-8 см. При расположении в толще языка может вызывать атрофию его мышц, затрудненное глотание и речь.
Патанатомия. Гистологически опухоль состоит из протоплазм этического синцития с включением леммоцитов (шванновских клеток).
Лечение — хирургическое.
Злокачественная шваннома (нейрогенная саркома).
Злокачественная опухоль, обычно развивается из предшествующей нейрофибромы или нейрилеммомы. Встречается редко, характеризуется быстрым ростом, возможно гематогенное метастазирование.
Клиника. Определяется неподвижная, слегка болезненная опухоль без четких границ, кожа над образованием напряжена. При локализации в области лицевого нерва наблюдается парез мимической мускулатуры.
Патанатомия. Определяются тесно расположенные округловеретенообразные или овоидные клетки с небольшим полиморфизмом. Характерным является расположение ядер клеток в виде частокола, а также гнездное скопление клеток.
Лечение. Лечение хирургическое, радикальное удаление опухоли.
ОПУХОЛИ СПОРНОГО ИЛИ НЕЯСНОГО ГЕНЕЗА
Зернистоклеточная опухоль.
Является доброкачественной опухолью, рецидивирует крайне редко.
Клиника. Опухоль ограниченна от окружающих мягких тканей, безболезненная при пальпации, иногда носит дольчатый характер, по консистенции эластичная, может располагаться в глубине тканей или поверхностно, непосредственно под эпителиальным, покровом.
Патанатомия. Микроскопически опухоль состоит из больших клеток, характеризующихся эозинофильной зернистой цитоплазмой с бесклеточной скудной стромой.
Лечение иссечение новообразования в пределах здоровых тканей.
Миксома
Редкая доброкачественная опухоль неясного генеза, часто имеет инфильтративный рост.
Клиника. Опухоль эластичной консистенции, нечетко отграниченная, безболезненная, сравнительно быстро растущая. Клинически диагностировать трудно, окончательный диагноз устанавливают лишь после патоморфологического исследования.
Патанатомия. Микроскопически опухоль характеризуется мелкими круглыми, веретенообразными или звездчатыми клетками, в межклеточном веществе определяется большое количество мукоидного вещества, при фибромиксоме превалирует фиброзный компонент.
Лечение больных заключалось в иссечении опухоли в пределах здоровых тканей.
Группа ксантом
Ксантома — доброкачественное образование в виде опухолевидных разрастаний, которые могут быть единичными и множественными. При сочетании с гиперхолестеринемией и фосфолипидемией трактуется как гиперхолестеринемический ксантоматоз. Может располагаться как в коже, так и полости рта, носа, глотке.
Клиника. При осмотре обнаруживаются множественные безболезненные опухолевидные образования размерами 1-3 см в диаметре округло-овальной формы, резко выступающие над уровнем кожи. Последняя, покрывающая их, гиперемирована, с желтыми прожилками.
Лимфогранулематоз (болезнь Ходжкина).
Злокачественная гиперплазия лимфоидной ткани с образованием лимфогранулем в лимфатических узлах. Поражаются чаще лимфатические узлы шеи. Лимфогранулематоз протекает, в основном, хронически, с периодами обострения и длительными ремиссиями. Может наблюдаться в любом возрасте, но чаще у лиц молодого возраста.
Клиника. Имеются увеличенные шейные лимфатические узлы, чаще поражение имеет двусторонний характер. Лимфоузлы плотно эластичной (иногда мягкой) консистенции, не спаяны между собой и с кожей, но спаяны с подлежащими тканями, образуются конгломераты лимфоузлов различной величины. Сопровождаются общей симптоматикой: слабость, головная боль, недомогание, быстрая утомляемость, интоксикация, периодическое повышение температуры тела, зуд кожи. При исследовании анализов крови — эозинофилия.
Патанатомия. Лимфатические узлы при лимфогранулематозе подвергаются гиперпластическим, склеротическим и некротическим изменениям. При гиперплазии появляются гигантские клетки Штернберга.
Лечение консервативное - химиотерапия, кортикостероиды, рентген-терапия.
Ринофима (нос винный, нос шишковидный).
Хроническое воспаление кожных покровов носа и щек с развитием инфильтратов, на которых располагаются узелки ярко-красного цвета и телеангиэктазии. При ринофиме поражаются все элементы кожи, ее придатки, подкожные ткани с наличием в них воспалительных явлений, гипертрофией сальных желез и васкулярной гиперплазией. Заболевание развивается значительно чаще у мужчин старшего возроста.
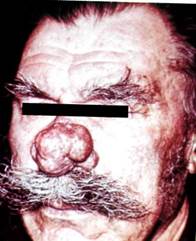
Клиника. Ринофима растет медленно и проявляет себя в виде бугристого безболезненного образования багрово-синюшного цвета с гладкой или складчатой поверхностью, плотноэластической консистенции. На поверхности кожи имеются расширенные сосуды (телеангиэктазии).
Различают две формы заболевания: фиброзно-ангиэктатическую и железистую (бугристую). При фиброзно-ангиэктатической форме разрастания происходят за счет гипертрофии всех элементов кожи (нос равномерно увеличивается в размерах, но не теряет своей конфигурации), кожа носа приобретает ярко-красной или розовой. При железистой форме в области верхушки и крыльев носа образуются узлы, которые в дальнейшем сливаются. Разрастания достигают больших размеров. Узлы мягкой консистенции с блестящей сальной поверхностью, большим количеством сосудов и сальных желез, из устьев которых при надавливании выделяется зловонное кожное сало. Цвет варьирует от нормального до багрового. Возможны изменения в хрящах носа.
Патанатомия. Наблюдается гипертрофия сальных желез, сосудистая гиперплазия с наличием хронических воспалительных явлений.
Лечение — заключается в иссечении патологических разрастаний, по показаниям, с последующей одномоментной кожной пластикой.
III . Эпителиальные кисты
А. Связанные с нарушением развития
1. Одонтогенные
а) первичная киста (кератокиста)
б) десневая киста
в) киста прорезывания
г) зубосодержащая (фолликулярная) киста
2. Неодонтогенные
а) киста носо-небного (резцового) канала
б) шаровидно-верхнечелюстная киста
в) носо-губная (носо-альвеолярная) киста
Б. Воспалительной природы
1. Радикулярная киста
Рентгенологическая картина
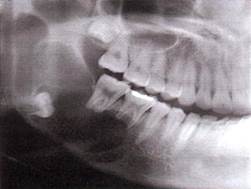
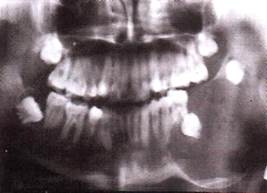
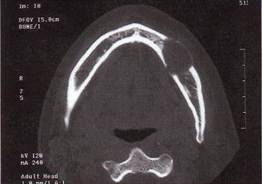
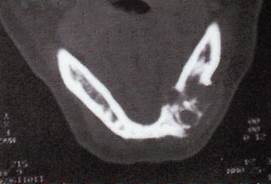
Возможны следующие варианты амелобластомы:
1. Ряд округлых полостей.
2. Одна костная полость, окруженная множеством более мелких полостей.
3. Ряд округлых полостей, в 1-2 из которых заключен зубной фолликул или сформированный зуб.
4. Многоугольные полости.
5. Крупнопетлистая структура кости за счет множества мелких кист.
6. Несколько единичных крупных кистозных полостей.
7. Одна большая кистозная полость с неровными краями.
8. Одна большая полость, в которую обращены корни зубов (напоминает радикулярную кисту).
9. Одна большая киста, в которую обращена коронковая часть непрорезавшегося зуба. Этот вариант напоминает фолликулярную кисту.
Важнейшей рентгенологической чертой адамантином является различная степень прозрачности тени полостей особенно четко выраженной в поликистозных адамантиномах. Центральные отделы кистозных полостей прозрачнее, чем краевые. В однокамерных адамантиномах удается видеть полоску полутени вдоль костных границ опухоли. Нередко отмечается резорбция корней зубов в области опухоли.
Дифференциальная диагностика проводится с кистами челюстей, остеобластокластомой, остеомой, одонтомой, эозинофильной гранулемой, хроническим остеомиелитом.
Лечение амелобластом заключается в радикальном удалении опухоли в пределах здоровых тканей (отступить на 2см от рентгенологически видимых границ опухоли). Выскабливание опухоли исключается т.к. ведет к возникновению рецидива. В редких случаях при локализации в пределах альвеолярного отростка, допустима щадящая резекция челюсти с сохранением непрерывности кости. При распространении амелобластомы в мягкие ткани выполняют резекцию окружающих ее тканей После проведения оперативного вмешательства на нижней челюсти показана одномоментная костная пластика дефекта.
Мягкая одонтома (амелобластическая фиброма).
Одонтома представляет собой опухоль из различных зубных тканей и является ранней стадией образования твердой одонтомы. Чаще встречается у молодых пациентов, в период формирования постоянных зубов. В своей основе мягкая одонтома является низкодифференцированной истинной опухолью, хотя нередко наблюдаются относительно высокая степень дифференциации некоторых клеточных элементов.
Мягкая одонтома склонна к инвазивноиу росту и малигнизации.
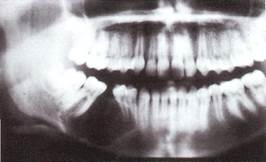
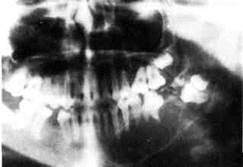
Патологическая анатомия. Макроскопически на разрезе определяется мягкая почти гомогенная ткань сероватого цвета, с отчетливо определяющимися более плотными прослойками и тяжами белого цвета, иногда обнаруживаются петрификаты или зачатки зубов.
Микроскопическая картина: напоминает строение зубного сосочка на ранних стадиях развития, видны эпителиальные тяжи из однородных или полигональных эпителиальных клеток. Могут встретиться участки концентрических скоплений соединительно-тканных клеточных элементов.
Клиника мягких одонтом не имеет типичных признаков. Локализуется на обеих челюстях, обычно — в зоне больших коренных зубов. Эта опухоль чаще напоминает адамантиному, характеризуясь равномерным или бугристым вздутием челюсти. Разрушив наружную пластинку коркового вещества челюсти, она прорастает в прилежащие мягкие ткани или выпячивается в полость рта. В последнем случае в полости рта определяется бугристая, синюшная опухоль упруго-эластической консистенции, кровоточащая от легкой травмы. Внешний вид такого новообразования на десне напоминает эпулид.
Рентгенологическая картина, характеризуется нарушением кортикального слоя, отсутствие выраженной границы опухоли, может содержать постоянные зубы или их зачатки. В других случаях на рентгенограмме видны полости с довольно четкими контурами, подобно кистозным образованиям.
Лечение хирургическое, оперативная тактика сходна c той, которая применяется при амелобластоме.
Аденоматоидная одонтогенная опухоль (аденоамелобластома)
Крайне редко встречающаяся доброкачественная опухоль.
Клинико-ренгенологические изменения зачастую сходны с фолликулярной кистой. Рентгенологически в основном отмечается наличие плотных обызвествленных теней.
Патанатомия. Макроскопически оболочка опухоли толще, чем при обычной кисте. Диагноз установлен после патоморфологического исследования операционного материала.
Твердая одонтома
Одонтома является опухолеподобным пороком развития зубных тканей, состоящим из эпителиального и мезенхимального компонентов.
Одонтомы делят на простые (представлена тканями одного зуба, смешанными в различных сочетаниях) и сложные (построена из нескольких зачатков зубов или множества рудиментарных зубов).
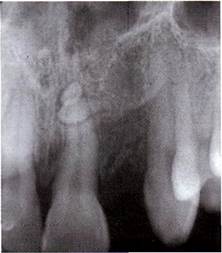
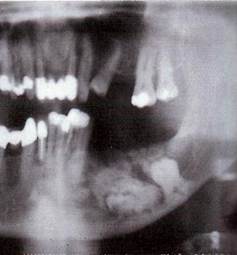
Простые одонтомы в свою очередь делятся на полные (имеют зубоподобную или округлую форму) и неполные (в зависимости от локализации называются коронковыми, корневыми или пародонтомами –«привески» к корням зубов).
Сложные одонтомы могут быть смешанными (состоит из беспорядочно перемешанных зубных тканей нескольких зубов) и составными (состоит из множества правильно сформированных и спаянных между собой деформированных зубов). Одонтомы окружены соединительнотканной капсулой.
Чаще встречаются у лиц молодого возраста. Преимущественно возникает на нижней челюсти в области моляров. Обнаруживается чаще у женщин.
Патологическая анатомия. Сложные одонтомы состоят из нескольких зубоподобных образований и зубных зачатков с различной степенью развития слившихся в один конгломерат.
Клиника. Одонтомы растут очень медленно, безболезненно. Сформировавшись в определенном возрасте, их рост чаще всего останавливается и они в размерах не увеличиваются. В том месте, где находится эта опухоль, постоянный зуб может отсутствовать. Если одонтома располагается в месте прохождения нерва, то ее рост сопровождается болью, что иногда симулирует неврологическую симптоматику. Увеличиваясь в размерах, опухоль может прорастать кость. При травмировании одонтомы зубами — антагонистами возникает ее инфицирование и нагноение с появлением соответствующей клинической симптоматики.
Рентгенологическая картина. Выявляется гомогенная тень, по интенсивности затемнения сходная с тканями зуба, определенной формы с четкими и неровными краями. Капсула опухоли определяется как полоска просветления шириной около 1 мм. Кость на границе с опухолью чаще склерозирована.
Лечение заключается в удалении одонтомы вместе с капсулой.
Одонтогенная фиброма
Встречается редко. Чаще встречается у женщин молодого возраста. Может локализоваться на обеих челюстях.
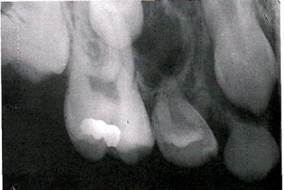
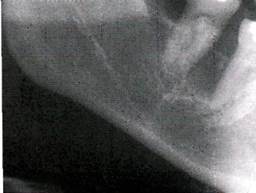
Патанатомия. Фиброма состоит из фиброзной грубоволокнистой соединительной ткани с небольшим количеством клеточных включений. В зависимости от гистологического строения фибромы могут быть: оссифицирующими и петрифицирующими; одонтогенными (содержат остатки зубообразовательного эпителия); миксоматозными (содержат слизеподобное вещество); хондромиксоидными (состоят из хрящевидного межуточного вещества) и простыми (состоит только из фиброзной ткани). При развитии фибромы из элементов эндо- и периневрия возникают внутрикостные нейрофибромы (образуются из волокон тройничного нерва).
Клиника. Фибромы растут медленно, бессимптомно. Достигнув больших размеров, опухоль вызывает деформацию челюсти. Могут быть боли ноющего характера. Поверхность внутрикостной фибромы при пальпации гладкая, границы четкие, плотная на ощупь, безболезненная. Возможно инфицирование со стороны кариозных зубов. В этом случае клиническая картина напоминает хронический остеомиелит челюсти.
Рентгенологическая картина. Фиброма проявляется в виде гомогенного разряжения костной ткани округлой формы с относительно четкими границами. Патологический очаг окаймлен истонченным слоем кости без периостальной реакции. В центре очага могут быть участки петрификации.
Лечение хирургическое, опухоль удаляется путем проведения кюретажа.
Миксома.
Редкая доброкачественная опухоль, построенная из слизистой ткани. Обладает местным инвазивным ростом. Выявляется в любом возрасте, одинаково часто у мужчин и женщин. Быстрый рост опухоли может происходить за счет накопления слизи. Не метастазирует, часто рецидивирует.
Патанатомия. Макроскопически опухоль имеет вид узла, состоящего из желтовато-белой слизистой ткани, без четких границ. Микроскопически в мукоидной строме располагаются клетки звездчатой формы с анастомозирующими отростками. Встречаются пучки коллагеновых волокон. Иногда в опухоли можно обнаружить мелкие островки одонтогенного эпителия, местами окруженного гиалинизированной стромой.
Клиника. Миксома (миксофиброма) растет медленно, безболезненно, проявляется вздутием кости. Пальпаторно определяется плотное, безболезненное выпячивание челюсти с гладкой поверхностью. Слизистая оболочка над опухолью в цвете не изменена. Зубы в границах новообразования подвижные, смещаются. При локализации патологического очага вблизи нижнечелюстного канала возникает симптом Венсана. На верхней челюсти миксома может прорастать в верхнечелюстную пазуху и полость носа.
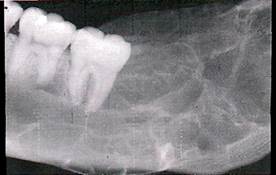
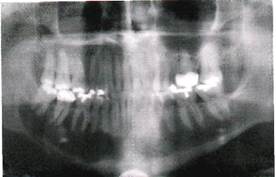
Рентгенологическая картина. Определяется очаг деструкции костной ткани с нечеткими границами. В некоторых случаях может иметь вид мелких ячеистых образований, разделенных костными перегородками.
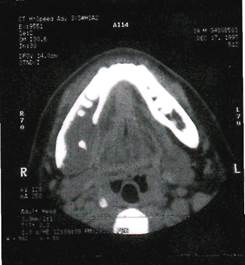
Лечение миксомы (миксофибромы) хирургическое. Проводится резекция челюсти.
Цементома.
Цементома развивается из одонтогенной соединительной ткани. Эта группа доброкачественных опухолей, основной чертой которых является наличие цементоподобной ткани. В данную группу входят доброкачественная цементобластома (истинная цементома), цементирующаяся фиброма, периапикальная цементодисплазия, гигантоформная цементома (семейные множественные цементомы). Встречаются чаще в возрасте 15-30 лет, преимущественно на нижней челюсти.
Патанатомия. Макроскопически опухоль представлена плотноэластической тканью с мягкими включениями (чаще маломинерализованой костной тканью).
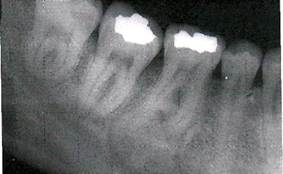
Доброкачественная цементобластома образована цементоподобной тканью в виде переплетающихся комплексов. По гистологическому строению напоминает остеоид-остеому, атипичную остеогенную саркому.
Цементирующая фиброма представлена переплетающимися пучками клеточно-волокнистой ткани, между которыми располагаются многочисленные интенсивно обызвествленные участки. В некоторых случаях может напоминать доброкачественную цементобластому.
Периапикальная цементодисплазия на ранних стадиях сходна с цементирующей фибромой. В последующем в ней образуются более плотные участки, соответствующие по строению грубоволокнистой кости.
Гигантоформная цементома характеризуется образованием в различных отделах челюстей масс интенсивного, почти бесклеточного, цементоподобного вещества.
Радикулярная киста.
Радикулярные кисты челюстей встречаются наиболее часто и возникают при развитии хронического воспалительного процесса в периапекальных тканях. Почти одинаково часто они обнаруживаются как у мужчин, так и у женщин. Наибольшее число кист обнаруживается в возрасте от 20 до 50 лет. Радикулярные кисты на верхней челюсти встречаются несколько чаще, чем на нижней, соответственно: 56% (на верхней) и 44% (на нижней челюсти).
Радикулярные кисты развиваются из эпителиальных островков Маляссе. При воздействии воспалительного процесса, происходит пролиферация эпителиальных клеток, располагающихся в околокорневой гранулеме с последующим образованием кисты. Либо, под влиянием химических веществ образующихся при воспалении, в эпителиальном пролифирате, формируются микроскопические полости, которые постепенно наполняются кистозным содержимым и сливаясь формируют кистозное образование.
Радикулярные кисты склонны к медленному, экспансивному росту, вызывая при этом атрофию челюстной кости. При длительно существующей кисте возможно формирование костного дефекта и прорастание кисты в мягкие ткани.
Клиника. Корневую кисту, как правило, обнаруживают в области «периодонтитного» или ранее леченого зуба, а так же зуба подвергавшегося травме, реже в области удаленного зуба (резидуальная киста).
Для начального периода развития кисты характерным является отсутствие каких либо клинических симптомов, за исключением симптомов характерных для периодонтита( при его обострении). Киста растет медленно, в течение многих месяцев и даже лет. На нижней челюсти первые признаки деструкции костной ткани обнаруживаются на вестибулярной поверхности альвеолярного отростка, они характеризуются пролабированием кисты под слизистую оболочку и ее выбухание.
Если киста исходит от корней второго или третьего моляра нижней челюсти, то она может располагаться ближе к язычной поверхности, т.к. с другой стороны имеется мощный слой компактной и губчатой кости. Нервно-сосудистый пучок на нижней челюсти оттесняется кистой по мере ее роста, в патологический процесс не вовлекается
В случае возникновения кисты от зуба, корень которого обращен в сторону неба, наблюдается истончение и даже рассасывание небной пластинки. Киста, развивающаяся в границах верхнечелюстной и носовой полостей, распространяется в их сторону.
Кисты челюстей редко вызывают деформацию лица. Осмотр выявляет сглаженность или выбухание переходной складки свода преддверия полости рта округлой формы с довольно четкими границами. При локализации на небе отмечают ограниченную припухлость. Кожа и покрывающая кисту слизистая оболочка в цвете не изменяются. Регионарные лимфатические узлы не увеличиваются. При пальпации костная ткань над кистой прогибается, при резком истончении определяют так называемый пергаментный хруст (симптом Дюпюитрена), в случав отсутствия кости — флюктуацию. При наличии значительного дефекта кости челюсти под слизистой оболочкой пальпируется костное окно. Может наблюдаться конвергенция (схождение, сближение) коронок рядом расположенных зубов.
Перкуссия "причинного" зуба дает тупой звук. ЭОД интактных зубов, расположенных в зоне кисты выявляет снижение электровозбудимости (пульпа реагирует на ток силой более 6-8 мА) вследствие сдавления кистой нервных окончаний.
Нагноение радикулярной кисты сопровождается признаками воспаления: повышением температуры тела, болью, припухлостью, гиперемией слизистой оболочки в области кисты и другими симптомами. Нагноение радикулярной кисты в основном протекает по типу одонтогенного восполительного заболевания (периоститы реже остеомиелита) сопровождаться регионарным лимфаденитом, гнойно-воспалительными процессами в мягких тканях. Развиваясь на верхней челюсти, киста может вызвать хроническое воспаление верхнечелюстной пазухи, или эмитировать клинику одонтогенного гайморита. Перехода в злокачественную форму корневой кисты не наблюдалось.
Рентгенологическая картина кисты характеризуется наличием одного гомогенного участка разрежения костной ткани округлой или овальной формы с четкими границами. В кистозную полость обращен корень причинного зуба, периодонтальная щель отсутствует. Корень причинного зуба, находящегося в полости кисты не подвергается рассасыванию. Взаимоотношение корней зубов с кистой может быть самое различное. Принято деление кист на следующие виды: прилегающую к дну верхнечелюстной пазухи, оттесняющую ее или проникающую в пазуху.
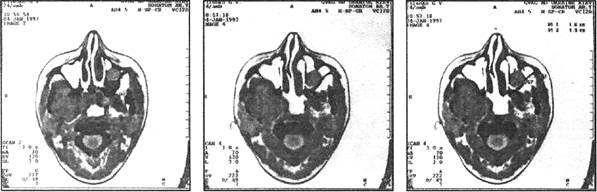 Патологическая анатомия. Оболочка кисты образованна соединительной тканью плотно прилегающей к кости, а изнутри имеется эпителиальная выстилка построенного по типу многослойного плоского эпителия полости рта без полного его ороговения. В редких случаях, кисты могут быть выстланы цилиндрическим, кубическим или мерцательным эпителием. В оболочке кисты, практически всегда обнаруживаются участки гиперплазии, эрозии или некроза части или всей оболочки, что объясняется наличием воспалительного процесса. Характерным для радикулярных кист является наличие в кистозном содержимом и стенках свободного холестерина.
Патологическая анатомия. Оболочка кисты образованна соединительной тканью плотно прилегающей к кости, а изнутри имеется эпителиальная выстилка построенного по типу многослойного плоского эпителия полости рта без полного его ороговения. В редких случаях, кисты могут быть выстланы цилиндрическим, кубическим или мерцательным эпителием. В оболочке кисты, практически всегда обнаруживаются участки гиперплазии, эрозии или некроза части или всей оболочки, что объясняется наличием воспалительного процесса. Характерным для радикулярных кист является наличие в кистозном содержимом и стенках свободного холестерина.
Дифференциальная диагностика проводится с другими видами кист челюстей и с кистозными формами опухолей челюстных костей (амелобластома, остеобластома).
Лечение радикулярных кист хирургическое или консервативно-хирургическое. В план лечения входит удаление кисты и причинного зуба (по показаниям). В случае сохранения причинного зуба необходимо провести пломбирование корневого канала до апекса не рассасывающимся пломбировочным материалом. Интактные зубы обращенные в полость кисты также необходимо запломбировать.
Цистэктомия это радикальная операция, заключающаяся в полном удалении оболочки кисты с последующим ушиванием операционной раны наглухо.
Показаниями к цистэктомии являются:
1) киста небольших размеров, расположенная в пределах 1-2 интактных зубов,
2) обширная киста нижней челюсти, при которой отсутствуют зубы в ее зоне и сохранено достаточной толщины (до 1 см) основание челюсти,
3) киста больших размеров на верхней челюсти, не имеющая зубов в этом участке, с сохраненной костной стенкой дна полости носа
4) киста прилегающая к верхнечелюстной пазухе или оттесняющая ее без явлений воспаления пазухи.
Методика операции. Производят разрез с вестибулярной поверхности альвеолярного отростка трапециевидной, угловой или дугообразной формы. Выкраивают слизисто-надкостничный лоскут с основанием обращенным к переходной складке. Латеральные границы лоскута должны быть не менее 0,5 см от границ кистозной полости, что обеспечить адекватный доступ к челюстной кости и исключит совпадение линии швов и границ костной полости. Производится трепанация наружной кортикальной пластинки челюсти, размеры костного окна должны соответствовать границам кистозной полости. Затем вылущивается оболочка кисты, резецируются верхушки зубов обращенные в косную полость, сглаживаются острые края. Костный дефект заполняется остеотропным препаратом или кровяным сгустком. Лоскут укладывается на прежнее место и ушивается наглухо.
Цистотомия это метод оперативного лечения, при котором резецируется наружная стенка кисты и прилегающая к ней кортикальная пластинка челюсти, имеющуюся внутрикостную полость сообщают с преддверием рта.
Показания к цистотомии:
1) больные пожилого возраста, ослабленные истощенные больные (из-за низкого потенциала регенерации костной ткани).
2) Больные с тяжелыми сопутствующими заболеваниями, когда нежелательна или невозможна длительная травматичная (радикальная) операция.
3) обширные кисты нижней челюсти с резким истончением (толщиной кости менее 1-0,5 см) основания челюсти,
4) детский возраст, в виду невозможности полного вылущивания оболочки кисты без травмирования зачатков зубов.
5) киста в области которой располагается несколько интактных зубов, оттесняющая гайморову пазуху.
Предоперационная подготовка зубов для цистотомии в отличие от цистэктомии касается только "причинного зуба", остальные, хотя и вовлечены в зону кисты, после цистотомии остаются прикрытыми ее оболочкой.
Методика операции. Выкраивают дугооблазный слизисто-надкостничный лоскут с основанием, обращенным к переходной складке. Удаляется передняя (наружная) стенка челюсти по наибольшему диаметру кисты. Иссекается наружная (передняя стенка) кистозной оболочки. Острые края тщательно сглаживаются. Слизисто-надкостничный лоскут укладывают в полость кисты и тампонируется йодоформной турундой. Каждую неделю проводят замену йодоформного тампона. Через 3-4 недели после операции полость эпителизируется и превращается в добавочную бухту полости рта.
Пластическая цистэктомия - это операция, при которой полностью удаляется оболочка кисты, но послеоперационную рану не зашивают, а в образовавшийся костный дефект вводят слизисто-надкостничный лоскут и удерживают его в ней при помощи йодоформного тампона.
Применяется при дефекте слизисто-надкостничного лоскута. При воспалительном осложнении цистэктомии - нагноении кровяного сгустка и расхождении послеоперационной раны можно.
Ораназальная цисэтомия – показана при кистах проникающих в гайморову пазуху. Принцип операции заключается в том, что костный дефект, который образовался после удаления кисты соединяют с верхнечелюстной пазухой с последующим сообщением образовавшейся единой полости с нижним носовым ходом (делается риностома).
Фолликулярные кисты.
Происхождение этих кист связывают с нарушением развития зубного зачатка — обособленного тканевого образования, из которого в эмбриогенезе формируется зуб. Развитие кисты может произойти на любой стадии развития зуба, чем объясняется присутствие в фолликулярной кисте рудиментарного или нормально развитого зуба. Фолликулярная киста развивается вокруг коронки непрорезавшегося зуба.
Фолликулярная киста чаще обнаруживается в более молодом возрасте но может наблюдаться в любом возрасте. Выявляются как на верхней, так и на нижней челюстях. У детей фолликулярные кисты чаще локализуются в области нижних больших коренных зубов или верхних клыков, у взрослых— нижних зубов мудрости, верхних клыков и сверхкомплектных зубов.
Фолликулярные кисты могут возникать в различный период развития зуба, что обусловливает своеобразные их клиническое проявление. Чаще всего фолликулярная киста возникает после окончания развития зуба (содержит полностью сформировавшийся зуб)
Клиника фолликулярной кисты во многом сходна с радикулярной. Рост кисты бессимптомный. При осмотре больного можно выявить сохранившийся молочный зуб и отсутствие постоянного зуба в зубном ряду (исключением будет развитие кисты из сверхкомплектного зуба). Фолликулярные кисты редко нагнаиваются.
Патологическая анатомия. Для фолликулярной кисты характерно наличие однокамерной полости заполненной прозрачной жидкостью желтого цвета с кристаллами холестерина. В полость кисты обращена коронка непрорезавшегося зуба, Оболочка которой прикрепляется строго по шейке «причинного» зуба.
Оболочка фолликулярной кисты по строению сходна с радикулярной кистой. Основное различие в том что эпителиальная выстилка более дифференцирована и выражено ороговение эпителия. Признаки хронического воспаления в оболочке фолликулярных кист обнаруживаются редко.
Рентгенологически определяется гомогенное разрежение костной ткани округлой или овальной формы с четкими ровными границами по типу монокистозного очага поражения и наличие ретенированного зуба с коронкой обращенной в полость кисты. Корень зуба всегда находится за пределами кисты.
В редких случаях фолликулярная киста развивается до формирования зуба (является зубонесодержащей) в этом случае отличить ее от других кист не представляется возможным без гистологического исследования.
Дифференциальную диагностику следует проводить с кистами челюстей и кистозными формами опухолей челюстных костей
Лечение заключается в полом удалении кистозного образования вместе с причинным зубом.
Парадентальные кисты.
Синонимом является: киста прорезывания, ретромолярная киста. При затрудненном прорезывании третьего моляра нижней челюсти между челюстной костью и зубом формируется костный карман заполненный фиброзной тканью. Парадентальные кисты развиваются из эпителиальных клеток (плоскоклеточный эпителий полости рта) эктопированных в эту фиброзную ткань. При наличии воспалительных явлений эпителиальные клетки дифференцируясь формируют небольшие полости. Со временем, сообщение косного кармана с полостью рта прекращается и эпителиальные полости изолируются. По мере их роста они сливаются в единую полость с образованием кисты.
Патологическая анатомия парадентальных кист во многом аналогична радикулярным кистам; оболочка их выстлана многослойным плоским эпителием. В стенке кисты определяются признаки воспаления. Особенностью данной кисты является наличие фиброзных тяжей соединяющих оболочку с периодонтом непрорезавшегося зуба. Макроскопически оболочка кисты и ее содержимое ничем не отличаются от радикулярных и фолликулярных кист.
Клиника парадентальных кист не имеет характерных признаков кроме того, что она развивается в области непрорезавшегося нижнего зуба мудрости. Киста растет бессимптомно, поэтому выявить ее в начальной стадии развития крайне сложно. По мере роста она проявляется в виде небольшой, ограниченной и малоболезненной припухлости в области непрорезавшегося зуба мудрости. При нагноении развивается клиника характерная для ретромолярного перисотита.
Рентгенологически определятся разрежение костной ткани позади непрорезавшегося нижнего зуба мудрости в виде серповидного полулуния (полулуния Вассмунда), которое сообщается с округлой или овальной гомогенной полостью с довольно четкими границами, расположенной в области угла или ветви нижней челюсти. Парадентальная киста охватывает коронку непрорезавшегося зуба частично.
Дифференциальная диагностика проводится с кистами челюстей и кистозными формами опухолей челюстных костей.
Лечение: Применяется как цистотомия, так и цистэктомия с обязательным удалением причинного зуба.
Первичная киста (кератокиста).
Первичная киста развивается на нижней челюсти и составляет 1% всех кист челюстей. Встречается у лиц среднего и старшего возраста. Обладает способностью эпителия оболочки кисты к ороговению, может рецидивировать и переходить в злокачественную форму. Киста распространяется в тело, угол и ветвь челюсти, вызывая большие разрушения кости.
Патологическая анатомия. Макроскопически кератокиста представляет единую полость с бухтообразными вдавлениями в окружающую кость, покрытую оболочкой и выполненную серого цвета аморфной массой с неприятным запахом. При микроскопическом исследовании обнаруживают тонкую фиброзную капсулу, выстланную ороговевающим многослойным плоским эпителием.
В некоторых случаях, от основной кисты отходят эпителиальные тяжи с последующим развитием «дочерних» кист. Характер микроскопического строения данных кист дает возможность рассматривать их как порок развития одонтогенного эпителия.
Клиника: Заболевание начинается незаметно и длительное время себя не проявляет. Затем появляется незначительное безболезненное выбухание участка челюсти в области одного из больших коренных зубов. У части больных кисту выявляют вследствие присоединения воспалительного процесса, иногда находят случайно при рентгенологическом обследовании по поводу других заболеваний. Связи между возникновением кисты и патологией зубов не выявляется. Поэтому определяют ее в случае достижения больших размеров, когда поражены тело, угол и ветвь челюсти. В целом, по клиническим симптомам первичная одонтогенная киста не отличается от других кист челюстей.
Рентгенологическая картина представляется в виде обширного разрежения костной ткани с четкими полициклическими контурами, при этом неравномерное рассасывание кости создает впечатление многокамерности образования. Нередко в процесс вовлекается венечный и мыщелковый отростки. Неравномерное рассасывание кости создает вид многокамерной кисты. Кортикальная пластинка истончается и даже иногда на некоторых участках отсутствует, периодонтальные щели корней зубов проецирующихся на область кисты обычно определяются.
Кератокисту необходимо дифференцировать с амелобластомой, остеобластомой и другими кистами челюстей.
КИСТЫ ЧЕЛЮСТЕЙ.
Костные опухоли возникают первично в кости, а также развиваются из соединительно-тканных элементов, входящих в ее состав.
В МГКО ВОЗ № 6, 1974 г. они представлены в следующем виде.
I . Костеобразующие опухоли
А. Доброкачественные
1. Остеома
2. Остеод-остеома и остеобластома (доброкачественная остеобластома)
Б. Злокачественные
1. Остеосаркома (остеогенная саркома)
2. Юкстакортикальная саркома (паростеальная остеосаркома)
V . Сосудистые опухоли
A. Доброкачественные
1. Гемангиома
2. Лимфангиома
3. Гломусная опухоль (гломангиома)
Б. Промежуточные
1. Гемангиоэндотелиома
2. Гемангиоперицитома
B. Злокачественные
1. Ангиосаркома
VII . Прочие опухоли
1. Хордома
2. "Адамантинома" длинных костей
3. Неврилеммома (шваннома, невринома)
4. Нейрофиброма
Остеома
Остеома -это доброкачественная остеогенная опухоль. Составляют около 4% всех первичных доброкачественных онкологических поражений челюстей. Может локализоваться как на верхней, так и на нижней челюсти, в редких случаях в носовых, скуловых и лобных костях. Чаще встречается у взрослых пациентов обеих полов.
Клиника. Выделяют центральную и периферическую формы остеом челюстей. Центральные остеомы располагаются в толще челюсти, периферические — на кортикальной поверхности челюсти (экзостоз). Остеомы растут медленно, безболезненно. Болевой синдром возможен при локализации опухоли вблизи периферического нерва. В основном выявляются при проведении рентгенографического исследования, появлении клиники невралгии, при значительных размерах опухоли ведущих к деформации челюсти. При локализации остеомы в мыщелковом отростке возможно затруднение движений нижней челюсти, нарушение прикуса. Остеома верхней челюсти может вызывать нарушение носового дыхания, ограничение движения глазного яблока. Пальпаторно представляет собой безболезненное, гладкое или бугристое неподвижное образование плотной консистенции, с четкими границами. Слизистая оболочка, покрывающая опухоль не отличатся от здоровой. Опухоль не связана с окружающими мягкими тканями, не нагнаивается.
Патанатомия. По структуре опухолевой ткани различают компактную и губчатую остеому. В компактной остеоме отсутствуют типичные остеогенные структуры, гаверсовы каналы узкие и почти полностью отсутствуют. В губчатой остеоме костные балки располагаются беспорядочно, степень зрелости их различна, а межбалочное пространство содержит фибро-ретикулярную ткань.
Рентгенологическая картина. Компактная центральная остеома выявляется в виде не связанного с зубами, однородного очага интенсивного затемнения, с четкими границами и правильными контурами. Для губчатой остеомы характерно чередование участков разрежения и уплотнения. Экзостоз имеет вид ограниченного остроконечного выступа на поверхности челюсти, с четкими ровными контурами.
Дифференциальная диагностика с одонтомой, гиперостозом, хроническим оссифицирующим периоститом, сиалолитиазом.
Лечение остеом хирургическое, показано при болевом синдроме, функциональных нарушениях, наличии деформации анатомических контуров лица. Опухоль удаляется в пределах здоровых тканей, а при экзостозах проводят сглаживание участка челюсти до необходимого уровня.
Остеоид-остеома
Остеоид-остеома - это доброкачественная опухоль остеогенной природы. Локализуется в челюстях редко, в основном у детей старше 5 лет на нижней челюсти.
Клиника. Основные симптомы: беспричинная приступообразная боль ноющего, реже постоянного характера, усиливающаяся в ночное время. При поднадкостничной локализации опухоли возникают клинические симптомы периостита.
Патанатомия. Макроскопически опухоль рыхлая красного или серо-красного цвета с ободком плотной консистенции. Микроскопически в опухоли обнаруживают остеобласты и остеокласты, а также д минерализированные волокна остеоида, различной степени зрелости на периферии патологического очага. обнаруживаются лимфоциты и плазматические клетки.
Рентгенологическая картина - определяется очаг деструкции костной ткани округлой формы с нечеткими границами окруженный склерозированной костью. Количество склерозированной (новообразованной) костной ткани в динамике постоянно увеличивается.
Дифференциальная диагностика проводится с остеогенной саркомой, а также остеомой.
Лечение состоит в резекции пораженного участка челюсти, так как при нерадикальном удалении очага возможен рецидив опухоли.
Фиброостеома
Оссифицирующая фиброма (фиброостеома). В основном обнаруживается у детей и у лиц молодого возраста.
Клиника. Растет медленно, безболезненно, выявляется при наличии деформации челюсти, за счет выбухания, сглаженности переходной складки. Возможна подвижность зубов в очаге поражения.
Патанатомия во многом сходна с фиброзной дисплазией, отличием яляется ограниченность и наличие капсулы.
Рентгенологическая картина определяются очаги разрежения костной ткани с четкими границами и включениями зон оссификации.
Лечение заключается в вылущивании опухоли вместе с капсулой.
Остеосаркома.
Остеосаркома ( остебластосаркома, остебластическая саркома, остеоидсаркома ) - быстрорастущая злокачественная опухоль, происходящая из клеток - предшественников остеобластов и характеризующаяся образованием атипичной кости или остеоида с высокой вероятностью гематогенного метастазирования.
Наиболее часто болеют лица мужского пола молодого и среднего возраста, однако могут встречаться как у детей, так и у возростных больных. Чаще локализуется на нижней челюсти. В пожилом возрасте остеосаркома возникает как исход остеогенной доброкачественной опухоли, хронического остеомиелита или травмы.
Патанатомия. Макроскопически опухоль на разрезе имеет пестрый вид за счет очагов некроза и кровоизлияний, участков опухолевого и реактивного костеобразования. Участки оссификации чередуются с зонами хрящевой консистенции.
Микроскопически выделяют остеобластический, остеолитический (остеокластическую) и смешанные варианты опухоли.
Остеобластический вариант характеризуется образованием атипичной опухолевой костной ткани (плотная костеподобная ткань беловатого цвета).
При остеолитической (чаще встречается у взрослых) форме разрастается опухолевая ткань (крошащаяся и кровоточащая масса), преобладает клеточный опухолевой компонент полиморфного состава (атипичные многоядерные клетки).
Остеосаркома, которая возникает в толще челюсти называется центральной, а опухоль, развивающаяся из периферических отделов кости — периферической.
Клиника. Характерно наличие болезненной при пальпации опухоли в области тела или альвеолярного отростка челюсти. Зубы, находящиеся в пределах опухоли, подвижные. Боли в интактных зубах возникают без видимой причины, иррадиируют в ухо, глаз. Характерны ночные боли, положительный симптом Венсана.
По мере роста остеосаркомы появляется деформация соответствующей челюсти, экзофтальм, явления лимфостаза. Слизистая оболочка альвеолярного отростка в области опухоли гиперемированная, отечная, синюшная (цианотичная), при травме появляются изъязвления на десне. Остеосаркома может нагнаиваться с появлением соответствующей симптоматики. Опухоль прорастает в окружающие мягкие ткани. Появляется слабость, недомогание, потеря аппетита, повышение температуры тела. Регионарные лимфоузлы обычно не увеличены.
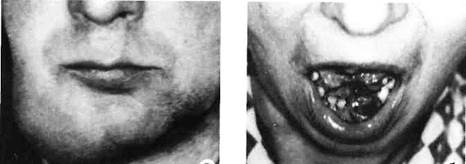
Рентгенологическая картина. Для остеобластической формы характерно, на рентгенограмме наличие очагов остеосклероза и периостальная реакция в виде линейного или игольчатого периостита. характерно также наличие спикул — костных игл, расположенных перпендикулярно к поверхности челюсти.
При остеолитической форме саркомы имеется деструкция костной ткани с зазубренными участками (спикулами). Зубы, находящиеся в границах опухоли, рентгенологически выявляются лишенными окружающей костной ткани.
При смешанном варианте встречаются очаги остеолиза и остеосклероза одновременно.
Дифференциальную диагностику проводят с опухолями челюстей и одонтогенным остеомиелитом.
Лечение остеогенных сарком заключается в резекции челюсти с одномоментным иссечением пораженных мягких тканей, в некоторых случаях дополнительно применяется лучевая терапия.
Хондрома
Хондрома - опухоль развивающаяся из зрелой хрящевой ткани. Может встречаться встречается в любом возрасте, одинаково часто как на верхней, так и на нижней челюсти. Клиника. Опухоль растет медленно, безболезненно, однако в течение 1-2 лет может достигать значительных размеров, может переродиться в хондросаркому. В зависимости от локализации опухоли выделяют две клинические формы хондром: энхондрому (локализующуюся в толще челюсти) и экхондрому (периферическую хондрому), растущую за пределами кости
На верхней челюсти опухоль чаще локализуется по срединному шву, а на нижней челюсти — в толще ее тела или суставного отростка. Визуально обнаруживается неравномерная деформация челюсти. Пальпаторно определяется плотное безболезненное образование, с четкими границами, гладкой или бугристой поверхностью, плотно спаянное с костной тканью. Слизистая оболочка над опухолью не изменена. Возможноа подвижность зубов.
Патанатомия: Макроскопически хондрома имеет хрящеподобное строение, серо-белого цвета. Микроскопически опухоль состоит из гиалинового хряща с наличием беспорядочно расположенных хрящевых клеток. обнаруживаются участки ослизнения, оссификации, а так же петрификаты.
Рентгенологическая картина. Определяется очаг деструкции костной ткани определенных размеров с нечеткими границами, тени петрификатов. Резорбция корней зубов обращенных к опухоли. При экхондроме границы деструкции распространяются за пределы костной ткани.
Лечение хондром хирургическое - резекция челюсти в переделах здоровых тканей.
Остеохондрома
Остеохондрома (костно-хрящевой экзостоз) - доброкачественное образование, покрытое хрящем, преимущественно локализуется на суставной головке нижней челюсти. Встречается редко. Характерным признаком является формирование неоартроза с прилегающими костными структурами.
Клиника. Первые симптомы заболевания – хруст, дискомфорт редко болезненность в области височно-нижнечелюстного сустава. В течение нескольких лет формируется прогрессирующая деформация лица за счет смещения нижней челюсти в здоровую сторону,
Пальпаторно: определится безболезненное, ограниченное выбухание костного характера в области пораженного сустава, кожные покровы не изменены. Определяется нарушение прикуса и акта жевания. При открывании рта смещение челюсти усугубляется.
Патанатомия: Макроскопически выглядит как костное разрастание с хрящевым покрытием, спаянное с суставной головкой. На распиле имеет губчатое строение.
Микроскопически определяется перестройка незрелой костной ткани, широкий слой гиалинового хряща, покрывающего новообразование, активно погружается в кость с формироваванием костно-хрящевых структур. В глубине поражения удельный вес хряща уменьшается, а кость приобретает упорядоченный зрелый характер
Рентгенологическая картина. Определяется четко ограниченная деформация и увеличение головки нижней челюсти за счет разрастания ткани костной плотности.
Дифференциальную диагностику проводят с остеоартрозом, хроническим артритом, другими опухолями мыщелкового отростка.
Лечение хирургическое, иссечения новообразований вместе мыщелковым отростком, с последующей артропластикой.
Хондросаркома
Злокачественная опухоль, может возникать первично, или являться исходом озлокачествления доброкачественных поражений хрящевого генеза. Встречается в 6% случаев среди первичных злокачественных костных новообразований. Опухоль обычно обнаруживается у лиц в возрасте 30-60 лет, поражает фронтальный отдел верхней челюсти, редко поражается нижняя челюсть.
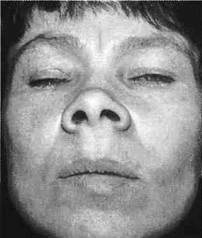
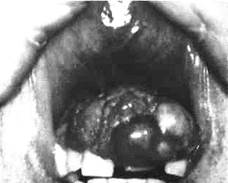
Клиника: Первые проявления опухоли - боли в зубе, подвижность и смещение, сглаженность или выбухание переходной складки за счет болезненной бугристости плотной консистенции. В течение полугода опухоль растет, при чем после прорыва надкостницы рост хондросаркомы ускоряется, появляется подвижность соседних зубов, болевой синдром усиливается, появляется деформация лица. Слизистая оболочка и кожа над опухолью растягиваются, при больших ее размерах наступает изъязвление. Патанатомия: Хондросаркома макроскопически выглядит в виде хрящеподобной бело-голубой ткани с участками обызвествления и ослизнения. Микроскопически опухоль представлена атипичными хрящевыми клетками. По степени зрелости ткани опухоли они могут быть малодифференцированными, умеренно дифференцированными и высокодифференцированными.
Рентгенологическая картина. Определяется деструкция костной ткани в виде очага разрежения с нечеткими границами, с мелкими плотными включениями.
Дифференциальную диагностику проводят с остеосаркомой, гигантоклеточной опухолью, фиброзной дисплазией.
Гигантоклеточная опухоль (остеокластома)
Гигантоклеточная опухоль имеет гистогенетическое различие с другими костными новообразованиями, может поражать различные кости скелета. Встречается в 25% случаев от всех костных опухолей и опухолеподобных поражений челюстных костей. Чаще поражается тело нижней челюсти в области премоляров. Она является истинной доброкачественной опухолью, т.к. для нее характерно: солитарное поражение, постояный рост, возможность рецидивов, озлокачествления и метастазирования.
Опухоль развивается внутрикостно, отмечается характерный кровоток с образованием в центре ее кровяных "озера", с замедленным движением крови.
Клиника. На ранних этапах опухоль клинически себя не проявляет. Обнаруживается по выбуханию челюсти (в вестибулярную, реже язычную и небную стороны) и подвижности зубов, или случайно при рентгенологическом обследовании. Опухоль растет медленно, безболезненно. Покровные ткани над опухолью не изменяются, однако возможен цианоз слизистой оболочки. При пальпации определяется плотное, гладкое или бугристое безболезненное образование, подвижность и смещение зубов.
При пункции получают кровянисто-бурую жидкость, без холестериновых кристаллов.
Патанатомия. Макроскопически гигантоклеточная опухоль представлена обильно кровоточащим мягкотканным образованием красно-бурого цвета.
Микроскопически обнаруживается богато васкуляризованная ткань, состоящей из веретенообразных или овоидных клеток и многочисленных патологических гигантских клеток типа остеокластов, которые равномерно распределены по опухолевой ткани, небольшое количество коллагена.
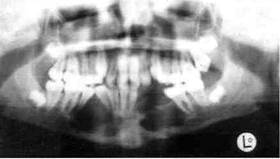
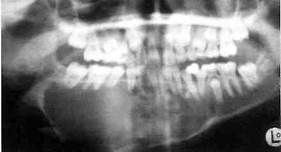
Рентгенологическая картина. Различают три формы остеокластомы. Ячеистая форма представлена множеством мелких полостей, разделенных костными перегородками. При кистозной форме наблюдается очаг разрежения с четкими границами. Литическая форма опухоли, представлена бесструктурным очагом разрежения и лизисом кортикальных пластинок. Возможна промежуточная картина ячеистой и кистозной разновидностей опухоли.
Дифференциальную диагностику проводят с амелобластомой, миксомой, радикулярной кистой, саркомой и другими костными опухолями.
Лечение хирургическое, заключается в удалении опухоли в пределах здоровых тканей, по возможности, с одномоментной костной пластикой. Лучевая терапия противопоказана.
Костномозговые опухоли
Ретикулосаркома
Злокачественная солитарная опухоль кости, Заболевание встречается, преимущественно у мужчин, в возрасте 20-40 лет, составляет 2-3% случаев всех костных опухолей и опухолеподобных поражении челюстей.
Клиника. Ретикулосаркома вызывает умеренную боль, перемежающегося характера, деформацию лица за счет резорбции кости и прорастания в мягкие ткани. Появляется подвижность зубов в области поражения. На поздних этапах опухолевого процесса кожа и слизистая оболочка растягиваются, изъязвляется, может наблюдаться локальная гиперемия, гипертермия. Общее состояние страдает редко, но иногда, наблюдается повышение температуры тела, лейкоцитоз. Метастазирует в регионарные лимфоузлы, а также гематогенно в позвоночник и легкие.
Патанатомия. Макроскопически ретикулосаркома представлена мягкой опухолевой тканью, серо-розового цвета с кровоизлияниями в костный мозг. Микроскопически обнаруживаются круглые и полиморфные опухолевые клетки лимфоидной ткани. Многие ядра клеток вдавлены или имеют подковообразную форму. В опухоли часто содержатся равномерно распределенные многочисленные ретикулиновые волокна.
Рентгенологическая картина. Определяется деструкция костной ткани без четких границ, в виде множественных очагов разрежения, создающих эффект пятнистости кости. Часто определяется несоответствие между клиническими и рентгенологическими данными, последние могут быть незначительными при наличии больших размеров опухоли.
Дифференциальную диагностику проводят с остеомиелитом, актиномикозом, остеосаркомой, саркомой Юинга, остеокластомой.
Лечение комбинированное: сочетание резекции челюсти с окружающими мягкими тканями, лучевой и химиотерапии.
Миелома.
Злокачественная опухоль, наблюдается преимущественно у лиц пожилого возраста. Образуясь в одной кости, в большинстве случаев, со временем, развивается множественное поражение плоских костей скелета.
Клиника. Общее состояние страдает только при развитии генерализованного миеламатоза (головная боль, слабость, потливость, субфебрилитет, резкие боли в костях, патологические переломы).
Процесс в течение ряда лет протекает медленно, бессимптомно, позже появляется болезненность с тенденцией к усилению, деформация контуров кости.
На поздних этапах развивается анемия, нарушение белкового обмена, протеинурия, гипергаммаглобулинэмия, хроническая почечная недостаточность.
Патанатомия. Микроскопически обнаруживаются родственными плазматическим круглые клетки, с различной степенью дифференцировки , включая атипичные формы.
Рентгенологическая картина. Определяются множественные остеолитические дефекты костной ткани округлой формы.
Дифференциальную диагностику проводят с метастазами опухолей.
Лечение проводят курсы химиотерапии.
Сосудистые опухоли
Гемангиома челюстей.
Встречается в сочетании с гемангиомами лица или органов полости рта, так и самостоятельно.
Клиника. Жалобы больных на чувство тяжести, горячего прилива в челюсть при наклоне головы. Возможно периодическое спонтанное кровотечение из гипертрофированных десен, наличие кровоточащего ограниченного образования на десне, подвижность 1—2 зубов. Может протекать бессимптомно, а проявиться интенсивным кровотечением по время удаления зуба или других хирургических вмешательств. Кровотечение, при этом остановить крайне трудно (иногда требуется перевязка наружной сонной артерии). При больших размерах опухоли наблюдается деформация челюсти, определяются багрово-синюшные выросты на слизистой оболочке.
Патанатомия. Микроскопически структура гемангиомы челюсти сходна с изменениями наблюдаемыми при поражении мягких тканей.
Рентгенологическая картина. Наблюдается увеличение объема челюсти за счет вздутия. При капиллярной ангиоме структура кости крупнопетлиста, при кавернозной ангиоме обнаруживаются дырчатые дефекты или полости.
Лечение хирургическое – экономная резекция челюсти при гемангиоме малых размеров. В случае обширных поражений высок риск смертельного кровотечения, поэтому необходимо проводить комбинирование склерозирующей терапии и последующего хирургического лечения.
Гемангиоэндотелиома.
Клиника. Характеризуется инфильтративным ростом, частыми рецидивами, отсутствием метастазов. Растет быстро, сопровождается болевым синдромом, деформацией челюсти в месте локализации опухоли.
Патанатомия. Микроскопическая картина характеризуется наличием солидных клеточных тяжей и сосудистых эндотелиальных структур, которые имеют вид четко очерченных сочных клеток.
Рентгенологическая картина. Обнаруживается разрежение кости с нечеткими, изъеденными границами.
Лечение комбинированное: предоперационная лучевая терапия с последующей радикальной операцией.
Ангиосаркома
Редкая высокозлокачественная опухоль. Клинико-рентгенологические проявления ангиосаркомы во многом сходны с другими саркомами. Особенностью данной опухоля является склонность к изъязвлению и кровотечению. Обладает большой способностью к гематогенному метастазированию в паренхиматозные органы.
Морфологическая структура характеризуется образованием неправильных анастомозирующих сосудистых каналов, выстланных одним или несколькими слоями атипичных эндотелиальных клеток, часто незрелого вида и наличием солидных масс низко дифференцированной или анаплазированной ткани.
В лечении ангиосаркомы используют комбинированный метод — предоперационную лучевую терапию с последующей резекцией челюсти.
Десмопластическая фиброма
Доброкачественное внутрикостное образование, состоящее из соединительно-тканных элементов без признаков костеобразования. Встречается значительно чаще у детей, у взрослых наблюдается редко.
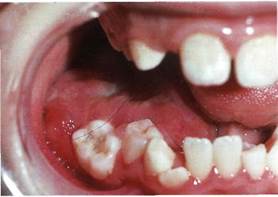
Клиника. Опухоль у лиц зрелого возраста увеличивается медленно, безболезненно, в то время как у детей отмечается сравнительно быстрый рост. Локализуется в основном в нижней челюсти. Выявляется при возникновении деформации челюсти растущей опухолью.
Патанатомия. Микроскопическая картина характеризуется образованием опухолевыми клетками зрелых коллагеновых волокон. Ткань бедна клетками, ядра клеток овоидные или вытянутые.
Рентгенологическая картина. Очаг разрежения костной ткани округлой формы с довольно четкими границами, в некоторых участках опухоли могут проецироваться плотные тени петрификатов.
Фибросаркома
Злокачественная опухоль, ранее считалась разновидностью остеогенной саркомы. В настоящее время фибросаркома выделена в отдельную группу. По нашим данным, встречается почти в 4% случаев среди костных опухолей и опухолеподобных поражений челюстей преимущественно у лиц среднего возраста.
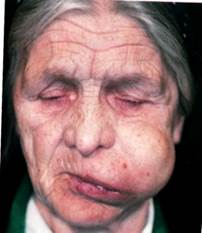
Клиника. Различают центральную и периферическую (периостальную) формы, но в запущенных случаях разграничить их бывает невозможно. Картина заболевания зависит от локализации и распространенности опухоли. При развитии периферической фибросаркомы на первый план выступает наличие плотно эластичной опухоли, растущей кнаружи от кости и тесно с ней спаянной. Опухоль довольно быстро (в течение нескольких месяцев) приобретает большой размер, возникает деформация лица. При поражении верхней челюсти сужается глазная щель, приподнимается основание крыла носа, сглаживается носогубная складка. Поражение нижней челюсти ведет к выбуханию щеки и поднижнечелюстной области соответствующей стороны. Центральная фибросаркома, развиваясь в глубине челюсти, выявляется в более поздних стадиях, когда опухоль выходит за пределы челюсти. Зубы в границах опухоли становятся подвижными, смещаются растущей опухолевой тканью. Слизистая оболочка над ней бледная, растянутая. Болевые ощущения при фибросаркоме обычно неинтенсивные. Опухоль метастазирует гематогенным путем, в основном в легкие. Центральная фибросаркома протекает злокачественнее, чем периферическая, в более ранние сроки дает метастазы.
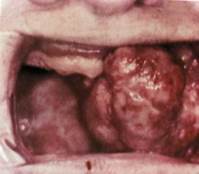
Патанатомия. Макроскопически опухолевая ткань плотная, серо-белого цвета. Микроскопически определяют злокачественную опухоль, которая характеризуется образованием опухолевыми клетками межуточных пучков коллагеновых волокон. Различают высокодифференцирован-ную фибросаркому, в которой обнаруживается лишь некоторое повышение митотической активности и клеточный полиморфизм, и недифференцированную, прогноз которой хуже.
Рентгенологическая картина. При наличии большой опухоли отмечаются незначительные костные изменения в виде остеолитического краевого очага, но может проецироваться мягкотканный компонент опухоли. Наоборот, при центральной локализации отмечается большая деструкция кости по типу остеолизиса без четких границ, хотя клинически опухоль мало выражена.
Лечение больных фибросаркомой в основном хирургическое, в виде резекции челюсти с окружающими тканями. Лучевая терапия мало эффективна.
Опухолеподобные поражения
Центральная гигантоклеточная гранулема - опухолеподобное поражение кости с локализацией исключительно в альвеолярной части челюсти в виде ограниченного опухолевидного образования на десне. Идентичное поражение, развивающееся только в мягких тканях десны без вовлечения в процесс кости, называют периферической гигантоклеточной гранулемой и рассматривают в группе опухолеподобных поражений мягких тканей.
Клиника. Центральная гигантоклеточная гранулема сходна с периферической. Нередко отмечают рецидив. Злокачественного процесса, метастазов не наблюдают.
Рентгенологическая картина. отмечается зона деструкции в виде разрежения с четкими границами и ровным контуром, на фоне которого иногда видны тонкие костные перегородки и возможно рассасывание корней зубов.
Патанатомия. Гистологически она представляет клеточную фиброзную ткань, содержащую множественные очаги геморрагии, скопления многоядерных гигантских клеток, встречается гемосидерин. Некоторые авторы подчеркивают сосудистое происхождение гигантских клеток, не имеющих отношения к костным структурам.
Дифференциальная диагностика. Центральную гигантоклеточную дифференцируют от гигантоклеточной опухоли, херувизма и коричневой опухоли гиперпаратиреоидизма.
Лечение хирургическое, заключается не только в иссечении образования в пределах здоровых тканей, но и в выскабливании и высверливании измененной кости.
Фиброзная дисплазия
Фиброзная дисплазия — опухолеподобное поражение кости, заключающееся в очаговом нарушении костеобразования. В норме остеобластическая мезенхима продуцирует костную и хрящевую ткань, при фиброзной дисплазии она почти утрачивает эту функцию и превращается преимущественно в волокнистую фиброзную ткань, а клеточные остеобластические элементы создают лишь отдельные примитивные костные включения, не имеющие функционального значения. Эндокринные нарушения, а также изменения фосфорно-кальциевого обмена не отмечены.
Заболевание чаще выявляется у детей, однако иногда, протекая незаметно, медленно прогрессирует в течение многих лет и обнаруживается уже у взрослого человека.
Фиброзная дисплазия встретилась у 14% больных с костными опухолями и опухолеподобными поражениями. Женский пол поражается чаще мужского. Различают монооссальную (однокостную) и полиос-сальную (многокостную) формы, вторая встречается реже.
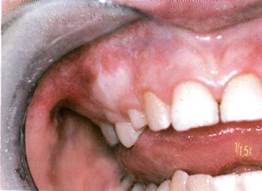
Клиника. Проявления фиброзной дисплазии мало характерны, обусловлены распространенностью и локализацией процесса. Отмечают более частое поражение верхней челюсти, при этом возникает деформация за счет безболезненного, медленно увеличивающегося, иногда бугристого выбухания костной плотности в вестибулярную и небную стороны. Если процесс захватывает верхнечелюстную пазуху, нарушений носового дыхания не отмечается. При изменении нижнеглазничного края наблюдается сужение глазной щели. В случае локализации на нижней челюсти она расширяется в вестибулярную и язычную стороны. Альвеолярный отросток постепенно деформируется, увеличивается, зубы становятся подвижными вследствие сдавления патологической тканью. Кожа и слизистая оболочка не изменяются, реакции лимфатических узлов нет. Так как процесс прогрессирует медленно (годами, десятилетиями), безболезненно, а иногда как бы приостанавливается (стабилизируется), заболевание долго остается незамеченным и при обнаружении вызывает резкую обеспокоенность у больных. В таких случаях можно подтвердить давность заболевания фотографиями разных периодов жизни пациента, на которых, при наличии фиброзной дисплазии, часто видна в той или иной степени деформация лица.
Очень редко встречается, так называемая, пролиферирующая форма фиброзной дисплазии, течение которой более сходное с саркомой.
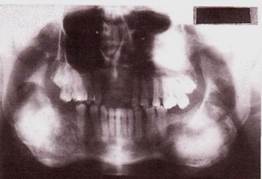
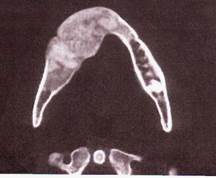
Рентгенологическая картина. Определяется диффузное увеличение пораженного отдела кости с деструкцией костной ткани в виде чередования мелких участков уплотнения и разрежения, наблюдается, так называемая, картина "матового стекла". В ранних стадиях заболевания участки разрежения представляются более крупными. Границы поражения нечеткие, патологическая ткань постепенно переходит в нормальную костную. Кортикальная пластинка челюсти истончена, но, как правило, не прерывается. Верхнечелюстная пазуха может быть уменьшена в размере, при распространенном процессе не проецируется. Рассасывание корней зубов не отмечается. Рентгенография в случае полиоссальной формы выявляет характерные изменения в нескольких костях.
Патологическая анатомия. Макроскопически патологическая ткань располагается под кортикальной пластинкой кости, сероватого цвета, слегка кровоточит, с хрустом режется скальпелем. В некоторых случаях определяется довольно плотная, не поддающаяся ножу ткань. Микроскопическая картина характеризуется разрастанием клеточ-новолокнистой остеогенной ткани и наличием незрелых костных балочек от единичных до густого их переплетения. При пролифери-рующей форме фиброзной дисплазии возле примитивных костных структур наблюдаются скопления вытянутых отростчатых клеток с крупным гиперхромными ядрами и многочисленными фигурами деления, что может симулировать
Лечение заключается в полном удалении очага поражения в виде резекции челюсти. Но так как радикальное лечение приводит обычно к обширному дефекту и нередко к инвалидности больного, операция рекомендуется при росте образования и возникновении функциональных нарушений.
Остеодисплазия
Остеодисплазия — это порок развития костной ткани, обусловленный остановкой, замедлением или извращением остеогенеза на определенной стадии эмбрионального или пост-натального развития. Является врожденным пороком развития костной ткани. Процесс остео генеза может быть нарушен на фиброзной, хрящевой или остеоидной стадиях. Этим можно объяснить многообразие морфологических и клинико-рентгенологических проявлений этих костных заболеваний.
Остеодисплазия представляет собой нарушение формообразовательных процессов в скелете и проявляется в виде отклонения от нормы развития костной или хрящевой, а может быть той либо другой одновременно. Остеодисплазия может впервые быть выявлена как у детей, так и у взрослых.
К остеодисплазиям относятся следующие болезни (пороки развития): фиброзная остеодисплазия; деформирующий остоз (болезнь Педжета); херувизм; болезнь Олбрайта; нарушение остеогенеза костей черепа (челюстно-лицевой дизостоз-синдром Франческетти-Цвалена, челюстно-черепной дизостоз-синдром Петерс-Хевельса, черепно-лицевой дизостоз-синдром Крузона) и др.
Встречается примерно у 5 % больных с доброкачественными опухолями и опухолеподобными образованиями челюстей. Различают монооссальную и полиоссальную форму заболевания. При монооссальной фиброзной остеодисплазии поражаются только челюсти, а при полиоссальной — и еще и другие кости скелета (херувизм, болезнь Олбрайта).
Клиника. Фиброзная остеодисплазия имеет наиболее выраженный рост в детском и юношеском возрасте. Заболевание длительное время протекает бессимптомно. Первыми симптомами, которые манифестируют о наличии заболевания являются боли в зубах и вздутие костей, которое вызывает деформацию лица. При пальпации вздутие кости безболезненное, плотное, может быть бугристым. Окружающие мягкие ткани в патологический процесс не вовлекаются. Открывание рта не затруднено. При нагноении очагов фиброзной остеодисплазии возникает отек и гиперемия слизистой оболочки альвеолярного отростка, увеличиваются регионарные лимфатические узлы, т.е. появляется симптоматика обострения воспалительного процесса в челюсти. Заболевание может стабилизироваться, в редких случаях переходит в опухолевой процесс.
Рентгенологическая картина. Имеется несколько очагов деструкции (разрежения) костной ткани округлой формы без четких границ, а иногда и трудно различимых. Излюбленной локализации в челюсти нет. Может выявиться как на верхней, так и в нижней челюсти. Чаще имеется многоочаговость поражения.
Патанатомия. Макроскопически фиброзная остеодисплазия выглядит разнообразно. Патологический очаг представлен бледно-желтой тканью с костными включениями. Измененная ткань легко отделяется от здоровой кости. Границы очага трудноразличимы. Микроскопически этот порок развития характеризуется разрастанием волокнисто-фиброзной ткани с наличием остеобластов и остеокластов, что дает ей сходство с остеобластомой, но в отличие от последней в очаге отсутствуют пролиферирующие остеобласты и остеоидная ткань.
Лечение хирургическое - выскабливание в пределах здоровых тканей.
Деформирующий остеит (болезнь Педжета)
Суть заболевания заключается в непрерывной перестройке костной ткани — происходит рассасывание старой и образование новой кости, при этом преобладает костеобразование за счет активного участия надкостницы. Чаще встречается, у лиц зрелого и пожилого возраста, Этиология неизвестна, вероятен риск саркоматозного перерождения.
Возникает деформация костей, их искривление, утолщение. Поражаются длинные трубчатые кости, тазовые, черепные, лицевые кости, челюсти.
Патанатомия. Гистологическая картина болезни Педжета показывает нарушение соотношения губчатой и компактной части кости. Отмечается остеокластическое рассасывание кортикального слоя и новообразование кости в виде отложения остеоида на старые структуры, формирование новых костных балок. В результате кость как бы состоит из мелких фрагментов, сложенных беспорядочно и спаянных линиями склеивания, которые дают характерную мозаичную картину. Перестройка кости сопровождается разрастанием фиброретикулярной ткани в костномозговых пространствах.
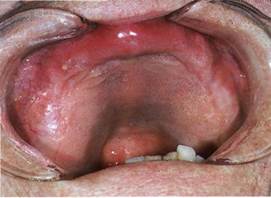
Клиника. Заболевание начинается внезапно без видимых причин, развивается крайне медленно и длительное время бессимптомно. Впоследствии постепенно обнаруживается неравномерная деформация костей, при большой длительности заболевания возможны патологические переломы. Визуально определяется увеличение объема головы, складывается впечатление нависания мозгового черепа над лицевым, расширение скуловых областей, утолщение носовых костей. Постепенно развивается и прогрессирует глухота. Нарушение в зубочелюстной системе проявляется в виде деформации, зубных рядов вместе с альвеолярными отростками. Слизистая оболочка истончена, растянута, бледная или бледно-синюшной окраски. Пальпаторно: деформированные участки костной плотности, безболезненны.
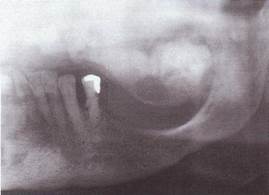
R - картина. В трубчатых костях отмечается разволокнение кортикальных пластинок, склероз губчатого вещества, образуя пятнисто-очаговый "ватный" рисунок. В черепных костях швы почти не определяются. В челюстных костях, кроме типичного "ватного" рисунка определяется преобладание явлений гиперплазии костной ткани, определяется прерывание нижнечелюстного канала в начальном отделе. Отмечается множественная ретенция зубов, сужение периодонтальной щели прорезавшихся зубов.
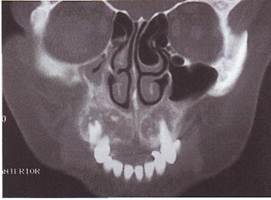
Дифференциальную диагностику осуществляют с "коричневой опухолью" гиперпаратиреоидизма, фиброзной дисплазией, периапикальной цементной дисплазией.
Лечение паллиативное: динамическое наблюдение, при резком прогрессировании заболевания иссекают выступающие участки кости.
"Коричневая опухоль" гиперпаратиреоидизма.
Системное заболевание, развивается в результате опухоли паращитовидной железы, выделяющей избыточное количество гормона. Заболевают обычно лица среднего возраста, чаще женщины. Костные изменения приводят к деформации, искривлению, патологическому перелому вследствие усиленного выделения солей кальция возникают изменения во внутренних органах.
Патанатомия. Процесс характеризуется резкой перестройкой кости в виде значительного рассасывания ее и образования примитивных костных балочек. Разрастается фиброретикулярная ткань, которая замещает жировой и кроветворный костный мозг. Рассасывание кости преобладает над образованием плотных структур, пролиферация остеогенной ткани ведет к возникновению гигантоклеточных разрастаний, в которых образуются серозные и кровяные кисты.
Микроскопической картине может напоминать гигантоклеточную опухоль. Отличием является отсутствие типичных веретенообразных клеток, более выраженное фиброзное строение опухоли. Окружающая кость с признаками повышенной остеокластической резорбции и остеобластического костеобразования.
Клиника. Заболевание протекает первично хронически, отмечается постепенное развитие общих симптомов: мышечная слабость, утомляемость, тахикардия, полиурия, явления почечно-каменной болезни, боль в костях, обнаруживают искривление трубчатых костей. Поражение челюстей напоминает гигантоклеточную опухоль. Важным в диагностике является динамическое исследование содержания Са, Р в крови и моче, выявление дисбаланса.
R -картина. Рентгенологическая картина проявляется в виде истончения кортикального слоя и выбухания его кнаружи, определяется множество кистовидных просветлений.
Лечение заключается в оперативном удалении аденомы паращитовидных желез, после чего постепенно происходит обратное развитие процесса.
Солитарная костная киста
Солитарная костная киста (простая или однокамерная костная киста, травматическая) встречается редко. Протекает бессимптомно, выявляют случайно на рентгенограмме в виде четко отграниченной полости со склерозированными костными краями в боковом отделе тела челюсти, не связанной с зубами. Патогенез неизвестен. Гистологически киста не имеет эпителиальной выстилки. Костные стенки покрыты тонкой фиброзной тканью, которая содержит многоядерные гигантские клетки и зерна гемосидерина.
Классификация опухолей челюстно-лицевой области
По заданию Всемирной организации здравоохранения (ВОЗ) специальным комитетом разработаны Международные гистологические классификации опухолей головы и шеи. Эти классификации предусматривают деление всех опухолей по их клиническому признаку на доброкачественные и злокачественные, а по гистогенезу на следующие группы:
I - эпителиальные опухоли;
II - опухоли мягких тканей;
III - опухоли костей и хрящей;
IV - опухоли лимфоидной и кроветворной системы;
V - опухоли смешанного генеза;
VI - вторичные опухоли;
VII - неклассифицируемые опухоли;
VIII - опухолеподобные состояния.
А. И. Пачес (1983) справедливо делит все опухоли на доброкачественные, промежуточные (местно-деструктирующие) и злокачественные.
Дата: 2019-02-02, просмотров: 614.