Систематические тренировки на выносливость или занятия статическими видами спорта могут запускать физиологические процессы адаптации и структурного ремоделирования сердца, включая гипертрофию миокарда желудочков, увеличение размеров полостей сердца и расчетной массы миокарда при нормальной систолической и диастолической функции (спортивное сердце) [11]. Величина и тип ремоделирования сердца зависят от вида спорта и интенсивности нагрузки. Эти адаптационные процессы в некоторых случаях могут ошибочно расцениваться как сердечно-сосудистая патология. Так у 40% высоко квалифицированных спортсменов наблюдается отклонения на 12-канальной ЭКГ, включая увеличение вольтажа зубцов R и S, появление глубокого зубец Q и нарушение процесса реполяризации [12].
Принципиально важным является дифференцировать спортивное сердце и сердечно-сосудистую патологию [11-16], так как последняя часто влечет за собой отстранение от занятий спортом в связи с высоким риском прогрессирования заболевания и внезапной смерти. Гипердиагностика может привести к неоправданной дисквалификации спортсмена, что может иметь негативные психологические, социальные и финансовые последствия [10]. В процессе ежедневных спортивных тренировок (не менее 2-3 лет по 3-5 часов в день) на этапах совершенствования и высшего спортивного мастерства формируется усиление вагусных влияний на ритм сердца в покое, что проявляется в развитии более чем у 80% спортсменов брадикардии менее 60 уд/мин у взрослых и подростков. Минимальные значения ЭКГ покоя описанные у здоровых спортсменов высокого уровня составляли 30-25 уд/мин у взрослых и до 40 уд/мин у юных спортсменов [17]. В младшем возрасте можно ориентироваться на значения ЧСС на уровне 2-5 ‰ для половозрастных норм здоровых детей и подростков – неспортсменов, которые представлены примерно одинаковыми значениями в многочисленных скрининговых исследованиях.
В протоколах различных исследований [18-22] имеются отличия по формированию групп по полу, возрасту, методике оценки ЭКГ (автоматическая, мануальная и др.). Для гармонизации и сглаживания противоречивых данных в отдельных исследованиях по ряду параметров у детей, в Центре синкопальных состояний и сердечных аритмий у детей и подростков Федерального Медико-Биологического Агентства (ЦСССА ФМБА России) был разработан протокол нормативных значений ЧСС и других параметров ЭКГ, который используется в детских ЛПУ ФМБА России [23].
Усредненные значения параметров на уровне 25 – 75 ‰ относились к разряду нормальных значений, до этих параметров, но выше 5 и ниже 95 ‰ - к пограничным изменениям, а значения, выходящие за их пределы у детей - неспортсменов или занимающихся спортом на уроне начальной подготовки требуют исключения заболеваний и состояний, приводящих к их развитию. Для возрастных категорий этих детей и подростков клиническая интерпретация значений ЧСС представлена в Таблице
Таблица . Интерпретация изменения ЧСС (уд/мин) у детей 5-18 лет (протокол ЦСССА ФМБА России).
| Возраст | Выраженная брадикардия | Умеренная брадикардия | Норма | Умеренная тахикардия | Выраженная тахикардия |
| 5-7 лет | < 70 | 71-79 | 80-105 | 106-129 | > 130 |
| 8-11лет | < 65 | 66-74 | 75-95 | 96-114 | > 115 |
| 12-15лет | < 50 | 51-69 | 70-90 | 91-109 | > 110 |
| 16-18 лет | <50 | 51-64 | 65-80 | 81-109 | >110 |
| >18 лет | <45 | 46-59 | 60-80 | 81-109 | >110 |
При холтеровском мониторировании значения ЧСС достигают еще более минимальных значений, особенно в ночное время – от 37 ± 7 (от 24 до 48) уд/мин у взрослых спортсменов 23,1 ± 6,1 лет [24] и 43 (31-56) уд/мин у спортсменов подростков 14-16 лет [25] при возрастной норме у здоровых подростков не менее 40 уд/мин.
Во всех случаях выявления выраженной брадикардии требуется уточнение времени ee появления (до или в процессе регулярных тренировок), связи с перенесенными заболеваниями, исключение признаков возможного органического поражения синусового узла и/или миокарда, для чего используются методы ЭКГ, ЭХОКГ, ЭФИ, суточное мониторирование ЭКГ, лекарственные пробы, лабораторные тесты и другие, более углубленные исследавания (см. Раздел 2).
Адаптационные изменения при спортивном сердце могут быть морфологически схожи с некоторыми видами сердечно-сосудистой патологии. Так может потртебоваться дифференциальная диагностика между спортивным сердцем и такими заболеваниями как ГКМП, ДКМП, АДПЖ и миокардито [10]. Такой дифференциальный диагноз приходится проводить не часто и только в тех случаях, когда размеры камер сердца и толщина стенок миокарда близки к границам нормы. Например, у 2% спортсменов толщина миокарда ЛЖ умеренно утолщена (13-15 мм) и у 15% полость ЛЖ увеличена до более, чем 60 мм [10, 14, 15]; оба этих показателя попадают в «серую» зону перекреста кардиомиопатий и спортивного сердца [10, 15, 16]. Наиболее частыми клиническими задачами, которые приходится решать при обследовании высоко тренированных спортсменов, являются следующие: (1) дифференциальный диагноз ГКМП и спортивного сердца у спортсменов с толщиной стенки миокарда ЛЖ от 13 до 15 мм в отсутствие расширения полости и нормальной сократимости ЛЖ; (2) дифференциальный диагноз между ранней стадией ДКМП и спортивным сердцем при увеличении полости полости ЛЖ ≥60 мм и нормальной или незначительно сниженной ФВ ЛЖ (50-55%).
Такие диагностические задачи могут быть решены при помощи ряда неинвазивных исследований, включая анализ динамики массы миокарда в период кратковременного полного прекращения спортивных физических нагрузок с целью выяснения вклада тренировочного процесса и соревнований в имеющиеся изменения, определение диастолической функции миокарда ЛЖ и его реакции на физическую нагрузку [15]. Уточнению диагноза способствует МРТ сердца, генотипированиео- определение динамики клиническо-морфологических показателей в процессе проспективного наблюдения спортсмена.
Классификация видов спорта
Представленная ниже (рис.1) классификация видов спорта разработана для возможности получения ответа на основной вопрос: возможно ли рекомендовать спортсменам с сердечно-сосудистыми отклонениями занятия определенными видами спорта [1, 2]. Необходимо подчеркнуть, что диагностика сердечно-сосудистых отклонений может быть в ряде случаев неточной и сами отклонения подвержены изменениям под влиянием характерных для каждого вида спорта физических нагрузок, что и было учтено в классификации.
Виды спорта классифицируются в зависимости от типа и интенсивности физической нагрузки, а также в зависимости от риска получения травм и развития обмороков.
Классификация видов спорта в зависимости от интенсивности (низкая, умеренная и высокая) и типа нагрузки (статическая или динамическая) представлена на рисунке №1 (интенсивность физической нагрузки определяется в зависимотси от сиепени потребления кислорода тканями).
Таблица №1. Классификация видов спорта в зависимости от типа и интенсивности физической нагрузки (на основе классификации Mitchell JH et al., 2005).
| A.Низко-динамические ( <40%MaxO2) | B.Средне- динамические ( 40-70%MaxO2) | C.Высоко- динамические ( >70%MaxO2) | |
| I.Низко-статические ( <20% MVC) | бильярд, боулинг, крикет, гольф, керлинг, стрельба | настольный теннис, волейбол, бейсбол/софтбол ϯ | бадминтон, спортивная ходьба, бег (марафон)** лыжный спорт, сквош, спортивное ориентирование, теннис |
| II.Средне-статические (20 -50% MVC) | автогонки*ϯ, конный спорт*ϯ, ныряние*, мотоциклетный cпорт*ϯ, гимнастика, стрельба из лука каратэ/дзюдо, парусный спорт | американский футбол ϯ прыжки, парное фигурное катание ϯ, кросс,бег (спринт) синхронное плавание* регби ϯ | баскетбол**, биатлон, хоккей на льду**, футбол, лакросс ϯ, лыжные гонки, бег на средние и длинные дистанции, одиночное фигурное катание, плавание*, гандбол |
| III.Высоко-статические ( >50% MVC) | бобслей*ϯ, санный спорт*ϯ, боевые искусстваϯ, водные лыжи*ϯ, тяжелая атлетика*ϯ, метание ядра*, скалолазание*, виндсерфинг*ϯ, гимнастика*ϯ, парусный спорт | бодибилдинг*ϯ, борьба, скоростной спуск*ϯ, сноубординг*ϯ, скейтбординг*ϯ | бокс ϯ, бег на лыжах, горные лыжи, водное поло, каноэ, велосипедный спорт *ϯ, десятиборье, академическая гребля, конькобежный спорт*ϯ, триатлон*ϯ |
Повышенный риск синкопальных состояний *
Повышенный риск травматизма ϯ
Виды спорта, при которых зарегистрированы случаи внезапной сердечной смерти **
Курсивом выделены виды спорта, не входящие в утвержденную олимпийскую программу
MVC - максимальное произвольное сокращение
Max O 2 – максимальное потребление кислорода
Например: Бокс относится к виду спорта с высокими статическими и динамическими требованиями, а также с повышенным риском травматизма;
Гольф относится к виду спорта с низкими статическими и динамическими требованиями и не входит в утвержденную олимпийскую программу.
Следует иметь в виду, что спортсмены, занимающиеся несколькими видами спорта (например, многноборьем) испытываютть сумарные статические и динамические виды физической нагрузки.
Ограничения классификации
Классификация видов спорта, представленная на рисунке 1, имеет ряд серьезных ограничений, так как не учитывает: (1) эмоциональный стресс, который испытывает каждый спортсмен при участии в соревнованиях (увеличение симпатической активности, приводящей к выбросу катехоламинов, повышению АД и ЧСС, усилению сократимости миокарда и потребления миокардом кислорода, что может послужить триггерным фактором для аритмических событий и ишемии миокарда), (2) влияние окружающей среды (содержание углекислого/угарного газа при авто/мотогонках, физическая нагрузка на различной высоте над уровнем моря и под водой, при различной температуры окружающей среды), (3) электролитные изменения, связанные с потерей жидкости (4) специфичный для каждого спортсмена режим тренировок и (5) степень тренированности спортсмена. Эти факторы трудно (и часто невозможно) количественно измерить, но они должны обязательно учитываться при определении допуска к занятиям спортом спортсменов с сердечно-сосудистыми отклонениями.
Список литературы.
1. Mitchell JH, Blomqvist CG, Haskell WL, et al. Classification of sports. 16th Bethesda Conference: cardiovascular abnormalities in the athlete: recommendations regarding eligibility for competition. J Am Coll Cardiol 1985;6:1198 –9.
2. Mitchell JH, Haskell WL, Raven PB. Classification of sports. 26th Bethesda Conference: cardiovascular abnormalities in the athlete: recommendations for determining eligibility for competition in ath-letes with cardiovascular abnormalities. J Am Coll Cardiol 1994; 24:864–6.
3. Asmussen E. Similarities and dissimilarities between static and dynamic exercise. Circ Res 1981;48 Suppl 1:I3–10.
4. Mitchell JH, Wildenthal K. Static (isometric) exercise and the heart: physiological and clinical considerations. Annu Rev Med 1974;25: 369 – 81.
5. Mitchell JH, Raven PB. Cardiovascular adaptation to physical activity. In: Bouchard C, Shephard R, Stephen T, editors. Physical Activity, Fitness, and Health: International Proceedings and Consensus State-ment. Champaign, IL: Human Kinetics, 1994:286 –98.
6. Gallagher KM, Raven PB, Mitchell JH. Classification of sports and the athlete’s heart. In: Williams RA, editor. The Athlete and Heart Disease: Diagnosis, Evaluation and Management. Philadelphia, PA: Lippincott Williams & Wilkins, 1999:9 –21.
7. Sonnenblick EH, Ross JJ, Braunwald E. Oxygen consumption of the heart: newer concepts of its multifactorial determination. Am J Cardiol 1968;22:328 –36.
8. Mitchell JH, Hefner LL, Monroe RG. Performance of the left ventricle. Am J Med 1972;53:481–94.
9. Pelliccia A, Maron BJ, Spataro A, Proschan MA, Spirito P. The upper limit of physiologic cardiac hypertrophy in highly trained elite athletes. N Engl J Med 1991;324:295–301.
10. Maron BJ. Sudden death in young athletes. N Engl J Med 2003;349: 1064 –75.
11. Pluim BM, Zwinderman AH, van der Laarse A, van der Wall EE. The athlete’s heart: a meta-analysis of cardiac structure and function. Circulation 2000;101:336 – 44.
12. Pelliccia A, Maron BJ, Culasso F, et al. Clinical significance of abnormal electrocardiographic patterns in trained athletes. Circulation 2000;102:278 – 84.
13. Biffi A, Pelliccia A, Verdile L, et al. Long-term clinical significance of frequent and complex ventricular tachyarrhythmias in trained athletes. J Am Coll Cardiol 2002;40:446 –52.
14. Pelliccia A, Maron BJ, Spataro A, Proschan MA, Spirito P. The upper limit of physiologic cardiac hypertrophy in highly trained elite athletes. N Engl J Med 1991;324:295–301.
15. Maron BJ, Pelliccia A, Spirito P. Cardiac disease in young trained athletes: insights into methods for distinguishing athlete’s heart from structural heart disease, with particular emphasis on hypertrophic cardiomyopathy. Circulation 1995;91:1596 – 601.
16. Pelliccia A, Culasso F, Di Paolo FM, Maron BJ. Physiologic left ventricular cavity dilatation in elite athletes. Ann Intern Med 1999;130:23–31.
17. Sharma S, Whyte G, Elliott P, Padula M, Kaushal R, Mahon N, McKenna WJ. Electrocardiographic changes in 1000 highly trained junior elite athletes. Br J Sports Med 1999;33:319–324 .
18. Макаров Л.М., Кисилева И.И., Долгих В.В. и соавт. Нормативные параметры ЭКГ у детей. Педиатрия 2006;2:71-73.
19. Davignon A., Rautaharyu P., Boisselle E. Normal ECG standards for unfant and children. Ped Cardiology 1980;1:123-131
20. Rijnbeek PR, Witsenburg M, Schrama E, Hess J, Kors JA. New normal limits for the paediatric electrocardiogram. Eur Heart J 2001;22(8):702-11
21. Lue H. ECG in the child and adolescents: normal standards and percentile charts. Bkackwell Publ. 2006, 86 p.
22. Миклашевич И.М., Школьникова М.А., Калинин Л.А. и соат. Нормальные значения временных параметров ЭКГ у детей по результатам клинико-эпидимиологического исследования «ЭКГ скрининг детей и подростков Российской Федерации». Кардиология 2009;10:47-54.
23. Макаров Л.М., Комолятова В.Н. Нормативные параметры ЭКГ у детей. Функциональная диагностика 2010;3:92-95.
24. Vitasalo M., Kala R., Eisalo A. Ambulatory electrocardiographic recording in endurance athletes. Brit Heart J 1982;47:213-20.
25. Vitasalo M., Kala R., Eisalo A. Ambulatory electrocardiographic findigs in young athletes between 14 and 16 years of age. European Heart J 1984;5:2-6.
РАЗДЕЛ 2. ПРЕДВАРИТЕЛЬНЫЙ СКРИНИНГ И ДИАГНОСТИКА СЕРДЕЧНО -СОСУДИСТЫХ ОТКЛОНЕНИЙ У СПОРТСМЕНОВ .
Методология обнаружения отклонений со стороны сердечно-сосудистой системы и последующего определения допуска к занятиям спортом может включать в себя несколько сценариев: (1) спортсмены направляются для врачебного осмотра на основании жалоб и других клинических проявлений заболевания, (2) симптомы заболевания активно выявляются врачом при рутинном обследовании спортсмена, включающем сбор анамнеза и осмотр (например, обнаружение шума митральной регургитации) и (3) сердечно-сосудистые отклонения выявляются у юных спортсменов при скрининговом обследовании на этапе принятия решения о занятиях спортом [1].
Причины внезапной смерти у спортсменов высокой квалификации.
Подавляющее большинство случаев внезапной смерти у спортсменов моложе 35 лет в США зарегистрировано при различных врожденных или приобетенных сердечно-сосудистых отклонениях (рисунок 1). При этом, почти в 1/3 случаев вывляется ГКМП (36%), которая существенно опережает по частоте встречаемости у внезапно умерших спортсменов врожденные аномалии коронарных артерий (17%) [4, 18]. Другие патологические состояния и отклонения со стороны сердечно-сосудистой системы не превышают 5-6% от всех случаев внезапной смерти.
Рисунок 1. Анализ причин внезапной смерти 1866 высоко квалифицированных спортсменов за 1980-2006 гг.. [21].
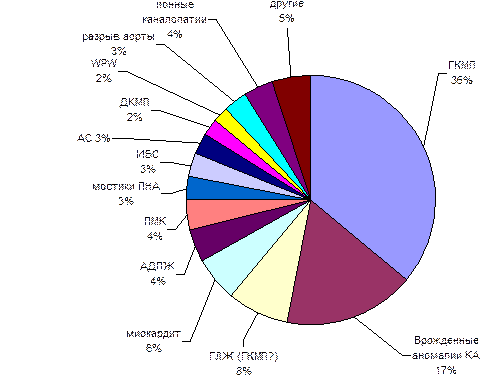
АДПЖ – аритмогенная дисплазия ПЖ, АС – аортальный стеноз, ГЛЖ – гипертрофия миокарда левого желудочка, ГКМП – гипертрофическая кардиомипатия, ДКМП – дилатационная кардиомиопатия, ВПС – врожденный порок сердца, ИБС – ишемическая болезнь сердца, КА – коронарные артерии, ПМК – пролапс митрального клапана, ПНА – передняя нисходящая артерия.
Эпидемиология внезапной смерти у спортсменов.
Распространенность сердечно-сосудистых заболеваний, при которых повышен риск внезапной смерти у спортсменов, варьирует в широких пределах от относительно широко распространенной ГКМП (1:500) [19] до намного более редко встречающихся заболеваний, таких как врожденные аномалии коронарных артерий, АДПЖ, ионные каналопатии и синдром Марфана. В целом среди всех высоко квалифицированных спортсменов сердечно-сосудистые отклонения встречаются в 0,3% случаев.
Еще одним важным моментом, который надо учитывать при проведении скрининговых программ, является примерное число лиц, занимающихся спортом. Например, ориентировочное число спортсменов, подходящих под программу скрининга, в высшей школе и колледжах США (включая Национальную Спортивную Лигу Клледжей), а также юных и профессионвальных спортсменов составляет около 10 млн. ежегодно. С учетом численности лиц, занимающихся спортом, расчетная распространенность случаев внезапной смерти среди спортсменов в США составляет 1:200 000 в год по данным 12-летнего Миннесотского исследования, включившего 1,4 млн. Студентов - спортсменов в 27 видах спорта [20].
Предварительный скрининг.
Цель предварительного скрининга у спортсменов высокой квалификации – обнаружение скрытой патологии со стороны сердечно-сосудистой системы, которая может прогрессировать и приводить к внезапной смерти. Стратегически такой скрининг направлен на поиск известных отклонений со стороны сердечно-сосудистой системы на основании жалоб и данных осмотра (сердечные шумы, непропорциональная физической нагрузке одышка или нарушение сознания), изучения семейного анамнеза заболеваний сердца и случаев внезапной смерти. Большим препятствеям для внедрения полномасштабного скрининга в ряде стран является большое число людей, занимающихся спортом (около 10-12 млн. в США) и незначительная распространенность сердечно-сосудистых отклонений среди этой популяции (около 0,3%) [2].
В 2007 году Американская Ассоциация Сердца (AHA) рекомендовала панель предварительного скрининга, состоящую из 12 пунктов (см. таблицу 2) [21]. Положительный ответ хотя бы на 1 из 12 пунктов скрининга позволяет заподозрить сердечно-сосудистые отклонения и направить спортсмена на дополнительное обследование. AHA рекомендует присутствие родителей при опросе и обследовании юного спортсмена.
В отличие от США, где скрининг могут осуществлять сотрудники службы охраны здоровья (например, хиропрактики и клиницисты-натуропаты) на основании специального алгоритма, в Италии за последние 25 лет была создана и внедрена национальная система скрининга и последующего медицинского обследования высоко квалифицированных спортсменов молодого возраста, включающая наряду с осмотром и сбором жалоб/анамнеза ежегодное электрокардиографическое исследование (12-канальная запись ЭКГ) [9, 10]. Включение в систему скрининга ЭКГ позволило выявить ранее пропущенные случаи ГКМП [10]. С другой стороны, при такой системе скрининга может выявляться достаточно большое число ложно-положительных результатов, что в свою очередь необоснованно нагружает дополнительным обследованием спортсменов, членов их семей и сопровождается значительным увеличением затрат при расчете на один выявленный потенциально жизнеугрожающий случай патологии.
Таблица 2. Панель обследований при предварительном скрининге спортсменов (Американская Ассоциация Сердца).
| Семейный анамнез |
|
|
|
| Жалобы и анамнез* |
|
|
|
|
|
| Предмет осмотра и данные физикального обследования |
|
|
|
|
*- при обследовании юных спортсменов рекомендуется присутствие родителей при сборе анамнеза и жалоб; ** - необходимо исключить нейрокардиогенную природу обмороков (вазовагальные обмороки), особое внимание необходимо уделить обморокам, возникающим при физической нагрузке; *** - аускультация должна проводиться как лежа, так и стоя (или с применением маневра Вальсальвы), особенно при подозрении на динамическую обструкцию выносящего тракта ЛЖ; **** - предпочтение отдается измерению на обеих верхних конечностях.
Основными препятствиями для включения ЭКГ и ЭхоКГ в систему скрининга являются большое число спортсменов, подлежащих скрининговому обследованию, относительно высокая стоимость этих медицинских исследлваний, требующих привлечения квалифицированного медицинского персонала и понимание того, что даже применение этих методов диагностики не дает гарантии в выявлении риска жизнеугрожающих состояний во время занятий спортом [1, 2]. Одним из перспективных в этом направлении решений может быть внедрение портативных систем для регистрации ЭхоКГ с целью диагностики ГКМП.
Стратегия диагностических исследований.
Когда при формализованном скрининге возникает подозрение на наличие сердечно-сосудистых отклонений, дальнейшая диагностическая стратегия направлена на поиск патологических состояний, ассоциирующихся с риском внезапной сердечной смерти у спортсменов, то есть определенного спектра заболеваний сердечно-сосудистой системы. Такой подход включает в себя углубленный сбор анамнеза, полный физикальный осмотр, а также ЭхоКГ и ЭКГ. К дополнительным методам исследования относятся МРТ сердца, стресс-тест, 24-часовое 24-часовое ЭКГ-мониторирование24-часовое ЭКГ-мониторирование24-часовое ЭКГ-мониторирование, длительная регистрация ЭКГ при помощи имплантированных устройств, тилт-тест и инвазивное ЭФИ. Диагностическая биопсия миокарда у спортсменов применяется только при подозрении на миокардит при наличии специальных показаний. В связи с тем, что наследуемая сердечно-сосудистая патология (ГКМП, СУИQT (лучше дать сокращение порусски, а, если нужен вариант использовать латинские LQT1-LQT3)СУИQT и другие каналопатии, АДПЖ и синдром Марфана) в подавляющем большинстве случаев может быть успешно установлена уже при углубленном клинико-инструментальном обследовании, дорогостоящие молекулярно-генетические методы исследования, направленные на выявление генетический гетерогенности данной патологии в настоящее время мало применимы для скрининга большой популяции спортсменов.
Эхокардиография.
Двухмерная ЭхоКГ остается в настоящее время главным диагностическим методом диагностики ГКМП для определения необъяснимой и обычно ассиметричной гипертрофии миокарда ЛЖ [12, 13]. В связи с этим, утолщение стенки ЛЖ более 15 мм в диастолу (в некоторых случаях 13-14 мм) считается, по общему мнению, точным диагностическим критерием ГКМП у взрослых спортсменов (z-score 2 и более у детей) [12, 13]. Кроме того, роль ЭхоКГ неоценима в диагностике большинства других сердечно-сосудистых заболеваний: клапанные пороки сердца, расширение аорты и пролапс митрального клапана при синдроме Марфана, дисфункция и/или увеличение размеров ЛЖ при миокардите и ДКМП, при которых высока вероятность прогрессирования и повышен риск внезапной сердечной смерти..
Электрокардиография.
Стандартная электрокардиграфия в 12 отведениях является относительно недорогим и высокоинформативным методом, который с успехом применяется для скрининга спортсменов с целью выявления у них сердечно-сосудистых отклонений как альтернатива ЭхоКГ. Например, ЭКГ-изменения у 75-95% пациентов с ГКМП выявляютсмя до появления признаков гипертрофии миокарда ЛЖ по данным ЭхоКГ [12]. Регистрация ЭКГ высоко эффективна в выявлении лиц с СУИQT, синдромом Бругада и другими врожденными синдромами, сопряженными с высоким риском развития жизнеугрожающих желудочковых аритмий и внезапной сердечной смерти, а также в плане выявления признаков миокардита и АДПЖ [1, 2].
В соответствии с рекомендациями ЕОК по интерпретации 12-канальной записи ЭКГ у спортсменов [22] выделяются два типа электрокардиографических изменений у спортсменов (таблица № 3): частые, связанные с тренировками (тип 1) и редкие, не связанные с тренировками (тип 2). Эта классификация основана на оценке распространенности, ассоциации ЭКГ-изменений с физической нагрузкой и сердечно-сосудистой патологией. В случае выявления 2 типа ЭКГ-изменений необходимо дальнейшее обследование для исключения/подтверждения сердечно-сосудистых заболеваний. Подробный анализ и интерпретация ЭКГ у спортсменов выходит за рамки данных рекомендаций. Он представлен на сайте Европейского Кардиологического Журнала (http://eurheartj.oxfordjournals.org/content/31/2/243.full.pdf+html).
Таблица №3. Классификация изменений ЭКГ у спортсменов [22].
| Группа 1. Частые, обусловленные тренировочным процессом, изменения ЭКГ | Группа 2. Нечастые, не связанные с тренировочным процессом, изменения ЭКГ |
| Синусовая брадикардия АВ-блокада I степени Неполная блокада правой ножки п. Гиса Синдром ранней реполяризации Изолированные вольтажные критерии гипертрофии миокарда ЛЖ | Инверсия зубца T Депрессия сегмента ST Патологический зубец Q Увеличение левого предсердия Отклонение ЭОС влево/блокада передней ветви ЛНПГ Отклонение ЭОС вправо/блокада задней ветви ЛНПГ Гипертрофия миокарда правого желудочка Синдром преждевременного возбуждения желудочков Полная блокада ЛНПГ или ПНПГ Удлинение или укорочение интервала QT Бругада-подобная ранняя реполяризация |
АВ- атрио-вентрикулярная; ЛЖ – левый желудочек; ЛНПГ – левая ножка п. Гиса; ПНПГ – правая ножка п. Гиса; ЭОС – электрическая ось сердца
В данную таблицу не вошли некоторые ЭКГ измения нередко регистрирующиеся у спортсменов – в частности АВ блокада 2 степени. В зависимости от этиологии и типа (Мобиц 1 или 2) они имеют разное значения в оценке риска и допуске к спорту, что будет подробнее освещено ниже, в разделах частной патологии. Необходимо учитывать, что в детско-юношеском спорте инверсия Т зубцов в правых прекордиальных отведениях допустима в норме до 12 лет, в то время как в более старшем возрасте, это является одним из ЭКГ признаков аритмогенной дисплазии/кардиомиопатиии правого желудочка (АДПЖ/АКПЖ).
Другие методы исследования.
У лиц с пограничными признаками гипертрофии миокарда ЛЖ, но с подозрением на ГКМП (часто благодаря изменениям на ЭКГ) дополнительную диагностическую информацию дает МРТ сердца, которая позволяет оценить толщину стенок миокарда ЛЖ и выявить локальные зоны утолщения миокарда, что бывает трудно визуализировать при помощи стандартной ЭхоКГ [15, 16]. Часто диагностика АДПЖ по данным ЭхоКГ затруднена и и выявление увеличения размеров правого желудочка, локальных нарушений его сократимости, накопленя жировой ткани в стенке правого желудочка и формирования аневризм по данным МРТ является определяющим для постановки диагноза [17].
Точная диагностика врожденных аномалий коронарных артерий обычно возможна только при помощи МСКТ или коронарографии.
Список литературы.
1. Maron BJ, Thompson PD, Puffer JC, et al. Cardiovascular preparticipation screening of competitive athletes: a statement for health professionals from the Sudden Death Committee (clinical cardiology) and Congenital Cardiac Defects Committee (cardiovascular disease in the young), American Heart Association. Circulation 1996;94:850 – 6.
2. Maron BJ. Sudden death in young athletes. N Engl J Med 2003;349: 1064 –75.
3. Maron BJ, Shirani J, Poliac LC, Mathenge R, Roberts WC, Mueller FO. Sudden death in young competitive athletes: clinical, demo-graphic, and pathological profiles. JAMA 1996;276:199 –204.
4. Basso C, Maron BJ, Corrado D, Thiene G. Clinical profile of congenital coronary artery anomalies with origin from the wrong aortic sinus leading to sudden death in young competitive athletes. J Am Coll Cardiol 2000;35:1493–501.
5. Glover DW, Maron BJ. Profile of preparticipation cardiovascular screening for high school athletes. JAMA 1998;279:1817–9.
6. Pfister GC, Puffer JC, Maron BJ. Preparticipation cardiovascular screening for U.S. collegiate student-athletes. JAMA 2000;283: 1597–9.
7. Maron BJ, Shen WK, Link MS, et al. Efficacy of implantable cardioverter-defibrillators for the prevention of sudden death in pa-tients with hypertrophic cardiomyopathy. N Engl J Med 2000;342: 365–73.
8. Corrado D, Leoni L, Link MS, et al. Implantable cardioverter-defibrillator therapy for prevention of sudden death in patients with arrhythmogenic right ventricular cardiomyopathy/dysplasia. Circulation 2003;108:3084 –91.
9. Pelliccia A, Maron BJ. Preparticipation cardiovascular evaluation of the competitive athlete: perspectives from the 30-year Italian experi-ence. Am J Cardiol 1995;75:827–9.
10. Corrado D, Basso C, Schiavon M, Thiene G. Screening for hyper-trophic cardiomyopathy in young athletes. N Engl J Med 1998;339: 364 –9.
11. Maron BJ, Araújo CG, Thompson PD, et al. Recommendations for preparticipation screening and the assessment of cardiovascular disease in Master’s athletes: an advisory for healthcare professionals from the working groups of the World Heart Federation, the International Federation of Sports Medicine, and the American Heart Association Committee on Exercise, Cardiac Rehabilitation, and Prevention. Circulation 2001;103:327–34.
12. Maron BJ, McKenna WJ, Danielson GK, et al. American College of Cardiology/European Society of Cardiology clinical expert consensus document on hypertrophic cardiomyopathy: a report of the American College of Cardiology Foundation Task Force on Clinical Expert Consensus Documents and the European Society of Cardiology Committee for Practice Guidelines. J Am Coll Cardiol 2003;42:1687–713.
13. Klues HG, Schiffers A, Maron BJ. Phenotypic spectrum and patterns of left ventricular hypertrophy in hypertrophic cardiomyopathy: mor-phologic observations and significance as assessed by two-dimensional echocardiography in 600 patients. J Am Coll Cardiol 1995;26:1699 –708.
14. Maron BJ, Seidman JG, Seidman CE. Proposal for contemporary screening strategies in families with hypertrophic cardiomyopathy. J Am Coll Cardiol 2004;44:2125–32.
15. Rickers C, Wilke NM, Jerosch-Herold M, et al. Utility of cardiac magnetic resonance imaging in the diagnosis of hypertrophic cardiomyopathy. Circulation 2005; 112(6):855-61.
16. Moon JCC, Fisher NG, McKenna WJ, Pennell DJ. Detection of apical hypertrophic cardiomyopathy by cardiovascular magnetic reso-nance in patients with non-diagnostic echocardiography. Heart 2004; 90:645– 49.
17. Tandri H, Calkins H, Nasir K, et al. Magnetic resonance imaging findings in patients meeting task force criteria for arrhythmogenic right ventricular dysplasia. J Cardiovasc Electrophysiol 2003; 14:476 –82.
18. Maron BJ. Hypertrophic cardiomyopathy: a systematic review. JAMA. 2002;287:1308 –1320
19. Maron BJ, Gardin JM, Flack JM, Gidding SS, Kurosaki TT, Bild DE. Prevalence of hypertrophic cardiomyopathy in a general population of young adults: echocardiographic analysis of 4111 subjects in the CARDIA Study: Coronary Artery Risk Development in (Young) Adults. Circulation. 1995;92:785–789.
20. Maron BJ, Gohman TE, Aeppli D. Prevalence of sudden cardiac death during competitive sports activities in Minnesota high school athletes. J Am Coll Cardiol. 1998;32:1881–1884.
21. Maron BJ, Doerer JJ, Haas TS, Tierney DM, Mueller FO. Sudden deaths in young competitive athletes: analysis of 1866 deaths in the United States, 1980-2006. Circulation 2009;119(8):1085-92.
22. Corrado D., Pelliccia A., Heidbuchel H. et al. Recommendations for interpretation of 12-lead electrocardiogram in the athlete. Eur Heart J. 2010 Jan; 31(2):243-59. Epub 2009 Nov 20.
Дата: 2018-12-28, просмотров: 427.