ЛЕКЦИЯ 1
ПРОПЕДЕВТИКА ВНУТРЕННИХ БОЛЕЗНЕЙ. ЦЕЛЬ И ЗАДАЧИ ДИСЦИПЛИНЫ. ЭТИКА И ДЕОНТОЛОГИЯ.
ОБЩИЙ ПЛАН ОБСЛЕДОВАНИЯ БОЛЬНОГО.
Методы изучения пропедевтики внутренних болезней.
Пропедевтика внутренних болезней предполагает обучение основным и наиболее значимым основным и дополнительным методам обследования больного.
Основными клиническими методами исследования больного являются расспрос, осмотр, пальпация (ощупывание), перкуссия (выстукивание), аускультация (выслушивание). Они не только позволяют во многих случаях сразу поставить диагноз заболевания или его осложнения, но и помогают врачу решить вопрос о том, какие дополнительные методы исследования нужно будет провести в том или ином случае.
Дополнительные (лабораторные и инструментальные) методы исследования часто выполняют не лечащие врачи, а другие специалисты. К таким методам относят лабораторные (например: общий анализ крови, биохимический анализ крови и др.) и инструментальные методы (рентгенологические, эндоскопические, морфологические, ультразвуковые и другие методы исследования), позволяющие уточнить или опровергнуть первоначальный диагноз.
Клинические понятия, используемые при изучении пропедевтики внутренних болезней.
Симптом (греч. symptom – совпадение) – представляет собой характерный признак или проявление болезни или болезненного состояния.
Виды симптомов:
- субъективные,
- объективные;
- специфические,
- неспецифические;
- патогномоничные;
- ранние;
- поздние.
Субъективные – основаны на описании больным своих ощущений, например боли.
Объективные – основаны на данных полученных при обследовании больного врачом.
Специфические – это симптомы характерные для конкретного заболевания
Неспецифические – это симптомы, встречающиеся при целом ряде заболеваний.
Патогномоничные – это симптомы, однозначно описывающие определенную болезнь, что в значительной степени помогает врачу в постановке диагноза.
Ранние симптомы – это симптомы, появляющиеся в начале болезни.
Поздние симптомы – симптомы, появляющиеся на поздних стадиях течения болезни.
Методы выявления симптомов разделяются на основные и дополнительные.
Основными клиническими методами являются расспрос, осмотр, пальпация (ощупывание), перкуссия (выстукивание), аускультация (выслушивание).
Дополнительные (лабораторно-инструментальные) исследования часто выполняют не лечащие врачи, а другие специалисты. К таким методам относят лабораторные (например: общий анализ крови, биохимический анализ крови и др.) и инструментальные методы (рентгенологические, эндоскопические, морфологические, ультразвуковые и другие методы исследования).
Синдром
- представляет собой устойчиво воспроизводящуюся от одного клинического наблюдения к другому группу (совокупность) симптомов, объединенных общим патогенезом.
Синдром выступает или как важное звено патогенеза болезни, или как ее существенное проявление, или как осложнение болезни.
Синдром отражает способность организма реагировать относительно ограниченным числом типовых реакций на многочисленные раздражающие факторы. Поэтому диагностика синдрома служит важнейшей ступенью к диагнозу болезни, а также основание к назначению патогенетической терапии еще до получения окончательного клинического диагноза.
В настоящее время известно более 1500 синдромов.
Различают 2 виды синдромов – анатомические и функциональные.
Анатомические синдромы – это сочетания физических симптомов или признаков, которые соответствуют структурным изменениям органов.
Функциональные синдромы – это сочетание функциональных симптомов.
Различают простые и сложные (или большие) синдромы. Большой синдром – представляет собой сочетание симптомов, патогенетически связанных между собой и охватывающих весь организм.
Характерной чертой синдрома является то, что он может быть следствием влияния на организм разных патогенетических причин.
Необходимо помнить, что понятия «синдром» и «симптом» не равнозначны определению болезни как нозологической единицы.
Понятие болезни
Здоровье и болезнь – это различные, но взаимосвязанные формы жизнедеятельности организма в окружающей среде – физической и социальной.
Болезнь – это жизнь, нарушенная в своем течении повреждением структуры и функций организма под влиянием внешних и внутренних факторов при мобилизации его компенсаторно-приспособительных механизмов. Болезнь характеризуется общим или частичным снижением приспособительности к среде и ограничением свободы жизнедеятельности больного.
Первым существенным признаком болезни – является повреждение организма (нарушение анатомической целостности или функционального состояния ткани, органа или части тела, вызванное внешним воздействием). К повреждениям относятся и отсутствие ферментов или других веществ, недостаточность механизма гомеостаза и др.
Вторым существенным признаком болезни – является реакция организма на различные повреждения.
Повреждение и реакция на него – признаки, необходимые и в то же время достаточные для основного определения болезни, т.е. болезнь можно рассматривать как реакцию организма на его повреждение.
Понятие об этиологии
Этиология («aetia» - причина + «logos» - учение) – наука о причинах возникновения болезней.
К факторам (причинам), вызывающим заболевания внутренних органов, относят:
- физические (ионизирующее излучение, термическое воздействие, механическая травма и др.);
- химические (воздействие кислот, щелочей, ядов);
- биологические (патогенные микроорганизмы, их токсины, эндогенные вещества);
- социальные (вредные условия труда, недостаточное, неполноценное питание, низкий уровень жизни, злоупотребление алкоголем и т.д.).
Наряду с вышеперечисленными причинами в возникновении патологических состояний важную роль играет индивидуальная способность внутренней среды человека отвечать на внешние факторы воздействия. Другими словами – возникновение болезни во многом зависит от индивидуальной реактивности («reactio» - противодействие) организма.
Понятие о патогенезе
Патогенез («pathos» - страдание + «genesis» - зарождение) – учение о механизмах развития болезней и патологических процессов на различных уровнях организма — от молекулярных нарушений до изменений в органах и системах.
Патогенез в значительной степени зависит от этиологических факторов, которые являются пусковым механизмом, а в некоторых случаях – и решающим фактором на протяжении всего заболевания.
Заключение.
Таким образом, современный врач должен быть высокообразованным клиницистом, имеющим обширные знания, способным правильно оценить общее состояние больного, выявить при осмотре симптомы и синдромы, свидетельствующие о тех или иных заболеваниях внутренних органов, грамотно сформулировать диагноз и назначить необходимое лечение.
ЛЕКЦИЯ 2
Лекция: РАССПРОС БОЛЬНОГО С ЗАБОЛЕВАНИЕМ
ОРГАНОВ ДЫХАНИЯ
Детализация кашля
I – по продолжительности
- острый кашель (до 3-х недель)
- затяжной (3-8 недель)
- хронический кашель (более 8-и недель)
Причины острого кашля
· ОРВИ
· Острый бронхит
· Острый синусит
· Коклюш
· Пневмония и плеврит (сухой)
· Вдыхание различных раздражающих веществ (дым, пыль, газ)
· Аспирация: инородное тело, отделяемое верхних дыхательных
путей или содержимого желудка
Причины затяжного кашля
· после перенесенных ОРВИ
· «постинфекционный»
· синуситы и др. заболевания ЛОР органов
Причины хронического кашля
· курение
· ХОБЛ
· Бронхиальная астма
· Бронхоэктазия
· Инфильтрация дыхательных путей при раке легкого, карциноиде, саркоидозе, туберкулезе
· Синдром постназального затекания слизи
· Хронический абсцесс легкого
· Сдавление трахеи и бронхов увеличенными лимфатическими узлами, опухолью средостения или аневризмой аорты
· Сердечная недостаточность (левожелудочковая)
· Признак ГЭРБ
· Нежелательные эффекты при приеме лекарств (ингибиторы АПФ)
· Психогенный и рефлекторный кашель
II – По характеру (сухой, влажный), диагностическое значение
По характеру кашель может быть сухой (непродуктивный)
и влажный (с выделение, отхаркиванием мокроты).
Сухой (непродуктивный) кашель, без отделении мокроты, наблюдается:
- в начальной стадии воспаления слизистой оболочки бронхов и легких,
- при поражении плевры, средостения и других органов, в которых представлены рецепторы n. vagus,
- сдавлении из вне (лимфоузлами, опухоль средостения) трахеи и крупных бронхов
- у пожилых и ослабленных больных, у которых подавлен кашлевой рефлекс и имеется лишь небольшое покашливание без отделения мокроты.
- заболевания верхних дыхательных путей (ринит, синусит др.)
- вдыхание раздражающих веществ
- коклюш
Влажный (с выделение, отхаркиванием мокроты, которая может быть разного характера). Мокрота (sputum).
Причины влажного кашля:
1 причина:
поражения бронхиального дерева, с гиперсекрецией слизи, развитием воспаления (острый и хронический бронхит, ХОБЛ, бронхоэктазы)
2 причина:
попадание в бронхи продуктов воспаления или некроза (абсцесс легкого, рак легкого с распадом легочной ткани, гангрена легкого, кавернозный туберкулез, пневмония с деструкцией легочной ткани)
В этом случае необходимо уточнить:
- количество мокроты в течение суток
(в том числе и выделяемой за один кашлевой толчок),
- ее цвет,
- запах,
- в каком положении мокрота лучше отходит,
- наличие включений в мокроте (кровянистые, сгустки крови и т.д.).
Различают :
1) слизистую вязкую мокроту беловатого цвета, которая характерна для начальных стадий воспаления слизистой оболочки бронхов или паренхимы,
2) слизисто-гнойную вязкую мокроту серо-желтоватого или серо-зеленоватого цвета, которая характерна для большинства воспалительных заболеваний легких и бронхов,
3) гнойную мокроту (г, д), которая при стоянии образует три или два слоя (верхний слой – серозный или слизисто-серозный, пенистый; средний – слизистый; нижний - гнойный),
4) серозную жидкую мокроту, которая при наличии примеси крови может иметь розовый цвет, что характерно для отека легких,
5) геморрагическая (кровянистая) – 2 стадия крупозной пневмонии, туберкулез и ЗНО.
Различают продуктивный и малопродуктивный кашель.
Для продуктивного кашля (от 5 до 100 мл, более 100 мл большое количество – характерно для полостного синдрома) характерно:
1) отделение мокроты после 2-3 кашлевых толчков;
2) нормальная сохраненная сила кашлевых толчков;
3) отсутствие при кашле значительного усиления объективных признаков дыхательной недостаточности (усиления одышки и цианоз).
Для малопродуктивного кашля (до 5 мл) характерно:
1) относительно продолжительные приступы мучительного надсадного кашля с большим количеством кашлевых толчков и небольшим отделение обычно вязкой слизисто-гнойной мокроты;
2) уменьшение силы кашлевых толчков;
3) часто усиление объективных признаков дыхательной недостаточности обструктивного типа (одышки, цианоза, набухания шейных вен и т.д.).
III - Кашель различается по тембру (по громкости):
- короткий и тихий – при плевритах, начале пневмонии, неврозах;
- «лающий» и громкий – при набухании голосовых связок, ларингитах, сдавлении трахеи, поражении гортани, истерии;
- сиплый – при воспалении голосовых связок;
- беззвучный – при разрушении голосовых связок, параличе их мышц.
IV - Периодичность кашля(продолжительность в течение суток) (постоянный, редкий, приступообразный), диагностическое значение.
Периодический в виде покашливания (редкий) – при попадании инородных тел, некоторых форм туберкулеза, задымление помещения, вдыхание пыли, газа,
либо частый, приступообразный - коклюш,
а также периодический - наблюдается чаще при патологии трахеобронхиального дерева – сопровождает грипп, острые воспалительные катаральные заболевания верхних дыхательных путей (ОРВИ), затекание слизи из носоглотки и пазух носа, пневмонии, туберкулез легких, ХОБЛ, невроз и т.д.
- постоянный кашель – при воспалении гортани, при бронхоэктатической болезни, хронический заболевания глотки и трахеи, при бронхогенном раке легкого или метастазах в лимфатические узлы средостения, при некоторых клинических формах туберкулеза.
V - Время появления (ночной, утренний, вечерний), диагностическое значение.
Утренний кашель – при ХОБЛ, бронхоэктатической болезни, абсцессе легких и кавернозном туберкулезе. (Механизм: утром после подъема и перемены положения тела мокрота перемещается в соседние участки бронхов, вызывает кашлевой рефлекс, что способствует отхождению мокроты)
Вечерний кашель – при острых бронхитах и пневмониях.
Ночной кашель:
1. – от сдавления трахеи, гортани и бронхов из вне объемными образованиями средостения (увеличенные лимфатические узлы средостения раздражают рефлексогенную зону бифуркации трахеи, особенно ночью, в период повышения тонуса блуждающего нерва, что вызывает кашлевой рефлекс) - при туберкулезе лимфатических узлов, лимфогранулематозе, опухолях средостения, аневризме аорты и др.
2. – при бронхоспазме (повышение тонуса ПНС и спазм бронхов)
3. – при левожелудочковая недостаточность.
Факторы, провоцирующие кашель:
А) запахи, вдыхание холодного воздуха, контакт с аллергеном – бронхоспазм
Б) положение тела: горизонтальное – органы дыхания (сдавление из вне, бронхоспазм, левожелудочковая недостаточность)
В) особое положение – на одном боку, при наклоне туловища – полостной синдром (абсцесс, распадающаяся опухоль, бронхоэктазы, кавернозный туберкулез) – в положении, при котором улучшается отхождение мокроты – называется постуральное.
Г) прием лекарственных препаратов (ингибиторы АПБ, β-блокаторы и др.)
Факторы, купирующие кашель:
Кашель купируется теплом – при охлаждении, гриппе и ОРВИ
Кашель купируется изменением положения тела – при бронхоэктатической болезни, абсцессах и кавернозном туберкулезе, пневмонии, плеврите сухом. Кашель купируется бронхолитиками – при бронхоспазме (бронхиальной астме).
Осложнения кашля:
- разрыв эмфизематозных булл с образование пневмоторакса
- кашлевой обмарок (вета-лепсия) вследствие сдавления ВПВ и уменьшения притока крови к сердцу
- перелом ребер у больных с тяжелым остеопорозом
-рвота
- резкая брадикардия
2.2. Кровохарканье ( haemoptysis -прожилки, haemoptoe -диффузное окрашивание) – это выделение крови с мокротой во время кашля до 10 мл. Более 10 мл легочное кровотечение.
2.2.1. Причины (диагностическое значение) и механизмы возникновения
Кровохарканье может появляться при заболеваниях легких и воздухоносных путей – бронхов, трахеи, гортани, так и сердечно-сосудистой системы.
Механизмы и причины:
1. Распад легочной ткани с аррозией сосудов:
- деструктивные заболевания (абсцесс, рак, туберкулез, гангрена)
Растяжение листков плевры
- при пневмотораксе (острая, внезапная боль)
- при скопление выпота в плевральных полостях (постепенно нарастающая, тупая)
Признаки плевральной боли
- Боль усиливается или возникает при кашле, чихании, глубоком дыхании;
- усиливается в положении на здоровом боку, при наклоне туловища в здоровую сторону,
-уменьшается в положении на больном боку, при прижатии рукой больной половины, при поверхностном дыхании;
- локально расположены, при поражении диафрагмальной плевры боль локализуется в соответствующем подреберье, иррадиирует в надключичные области и плечевые суставы
- колющие по характеру
- без иррадиации
- сочетаются с кашлем и другими симптомами поражения органов дыхания
- аускультативно в проекции боли выслушивается шум трения плевры
Одышка ( dyspnoe )
Одышка ( dyspnoe ) – это субъективное ощущение нехватки воздуха, которое сопровождающееся изменением частоты, глубины, ритма дыхательных движений и соотношения вдоха и выдоха.
Объективные признаки одышки:
- изменение частоты, глубины, ритма дыхания,
- изменение соотношения продолжительности вдоха и выдоха,
- участие крыльев носа и вспомогательной дыхательной мускулатуры в акте дыхания,
- диффузный цианоз
Одышка – признак дыхательной недостаточности и/или вентиляционных нарушений.
Основная причина и механизм одышки - это раздражение дыхательного центра вследствие
- гиперкапнии (через хеморецепторы синокаротидной зоны и вентрального отдела продолговатого мозга), и
- гипоксемии (через рецепторы синокаротидной зоны), а также рефлекторного, токсического и других воздействий.
Усиленная афферентная импульсация возникает и при раздражении рецепторов, расположенных в самой легочной ткани и реагирующих на растяжение альвеол и на увеличение содержания жидкости в интерстиции (например, при воспалительном и гемодинамическом отеке).
Кроме того, имеет значение раздражение рецепторов бронхов, реагирующих на быстрое увеличение объемной скорости потока воздуха.
При этом возбуждение дыхательного центра приводит к учащению и углублению дыхания благодаря более интенсивной работе дыхательных мышц, с другой стороны - к субъективному ощущению нехватки воздуха (раздражения коры головного мозга).
Причины одышки (развития гиперкапнии и гипоксемии):
I. Нарушение вентиляции в легочной ткани
1. - по обструктивному типу (сужение просвета бронхов мелкого и среднего калибра, бронхоспазм, бронхиолит – бронхообструктивный синдром)
2. – нарушение вентиляции по рестриктивному типу
а) Заболевания легочной ткани, сопровождающиеся уменьшением ее объема:
- пневмония
- абсцесс легкого
- опухоли,
- туберкулез и др.
б) Заболевания легочной ткани, сопровождающиеся уменьшением ее растяжимости:
- воспалительный отек легочной ткани (пневмония)
- левожелудочковая недостаточность
в ) патологические процессы, сопровождающие сдавлением легкого и ограничением подвижности (заболевания плевры):
- гидроторакс,
- пневмоторакс,
- плеврит.
По смешанному типу
II. Утолщение альвеолярно-капиллярной мембраны , ведущее к нарушению диффузии газов (интерстициальные заболевания легких – альвеолиты, гистиоцитоз, саркоидоз и другие ИЗЛ; левожелудочковая недостаточность)
III. Редукция легочного кровотока (первичная легочная гипертензия, ТЭЛА)
Виды одышки:
1) Инспираторная одышка с признаками затруднения вдоха (нарушение вентиляции по рестриктивному тип),
2) Экспираторная одышка с затруднением выдоха (нарушение вентиляции по обструктивному типу),
3) Смешанная одышка.
Одышка бывает субъективная и объективная
Субъективная – больной ощущает чувство нехватки воздуха, а объективные признаки отсутствуют (начальная стадия дыхательной недостаточности).
Объективная – имеются объективные признаки одышки, но жалоб больной может не предъявлять (ХОБЛ).
Для выявления одышки необходимо знать объективные признаки одышки:
- изменение частоты,
-глубины
- и ритма дыхания,
-соотношения продолжительности вдоха и выдоха,
- участие крыльев носа и вспомогательной дыхательной мускулатуры,
- диффузный цианоз
2.4.4. Причины и признаки инспираторной одышки:
1) патологические процессы, сопровождающиеся сдавлением легкого и ограничением экскурсии легких, например: гидроторакс, пневмоторакс, фиброторакс, паралич дыхательных мышц, выраженная деформация грудной клетки, анкилоз реберно-позвоночных сочленений и др. патологические изменения.
2) патологические процессы в легких, сопровождающиеся уменьшением растяжимости легочной ткани, например: воспалительный или гемодинамический отек легочной ткани при пневмонии или отеке легких.
3) патология гортани (механическое препятствие, сдавление или опухоль).
2.4.5. Причины и признаки экспираторной одышки:
Экспираторная одышка чаще всего свидетельствует о наличии бронхиальной обструкции в области мелких дыхательных путей.
Причины: ХОБЛ, бронхиальная астма, бронхиолит.
При нормальном просвете мелких бронхов выдох осуществляется свободно и альвеолы быстро спадаются (а).
При сужении бронхов (бронхоспазм, отек слизистой оболочки, вязкий экссудат в просвете бронхов) выдох, который осуществляется преимущественно за счет эластической тяги легких, затруднен, альвеолы плохо спадаются, появляется экспираторная одышка (б).
Важным механизмом, способствующим обструкции мелких бронхов и появлению экспираторной одышки, является раннее экспираторное закрытие бронхов (коллапс бронхов), в основе которого лежат 2 причины:
1) раннее экспираторное закрытие (коллапс) мелких бронхов при увеличении внутрилегочного давления у больных с нарушением проходимости (сужением) бронхов и эмфиземой легких.
2) участие феномена Бернулли в механизме раннего экспираторного закрытия бронхов (при сужении бронхов линейная скорость потока воздуха возрастает, а боковое давление резко уменьшается, что способствует раннему спадению мелких бронхов в самом начале выдоха).
3.4.6. Причины и механизм возникновения смешанной одышки.
Патологические состояния, сопровождающиеся значительным уменьшением дыхательной поверхности легких, клинически проявляется смешанной одышкой – временной или постоянной.
Причина: эмфизема легких.
Удушье ( asthma )
Определение удушья – это внезапно наступающее, очень выраженное чувство нехватки воздуха, сопровождающееся, как правило, отчетливыми объективными признаками дыхательной недостаточности (цианоз, набухание шейных вен, включение дополнительной дыхательной мускулатуры, вынужденное положение больного и др.).
Виды удушья:
I . Инспираторное удушье (сужение просвета гортани, трахеи или главных бронхов)
II. Экспираторное удушье
Лекция 3
Лекция 4
По технике
А) - непосредственная перкуссия (постукивают мякотью кончика указательного пальца непосредственно по поверхности тела)
Б) - опосредованная перкуссия (выстукивание производится молоточком по пластинке (плессиметр), приложенной к телу, или, лучше, пальцем по пальцу)
В настоящее время используется пальце-пальцевой метод перкуссии. Преимущества этого метода: врач независим от инструмента, плессиметр-палец удобен и легко приспосабливается к любой поверхности тела, оценка перкуссии производится на основании одновременно акустических и осязательных ощущений.
Б) по цели
- сравнительная – цель – выявление патологических изменений в легких и плевре путем сравнения перкуторного звука на симметричных участках;
- топографическая – цель – определение границ, размеров и формы органов;
В) по громкости
- громкая – используется для выявления патологических изменений и определения границ глубоко расположенных органов;
- тихая (сниженная сила перкуторного удара) – используется для определения границ поверхностно расположенных;
- тишайшая (пороговая сила перкуторного удара) – не используется (абсолютная сердечная тупость).
Свойства перкуторных звуков
При постукивании по телу человека возникают колебательные движения органов и тканей, расположенных вглубь и в стороны от места перкуссии. Характер этих колебаний (амплитуда, частота, продолжительность) определяются строением подлежащих органов, состоянием и свойством тканей, а также силой перкуторного удара.
Свойство перкуторного звука зависит главным образом от количества воздуха в органе, эластичности и размеров этого органа.
Все плотные, не содержащие воздуха ткани, а также жидкости дают совершенно глухой, едва воспринимаемый на слух перкуторный звук, который нагляднее всего выявляется при выстукивании по бедру (бедренный звук). Поэтому плотные, не содержащие воздуха органы – печень, селезенка, почки, сжатое безвоздушное легкое, а также жидкость нельзя отличить друг от друга при помощи перкуссии.
Свойства каждого звука, получаемого при перкуссии грудной клетки или живота и отличающегося от бедренного звука, зависят от содержания воздуха или газа соответственно в грудной или брюшной полости. Разница в звуке над легкими, печенью, селезенкой, сердцем, желудком и т.д. основывается на различном количестве, распределении содержащегося в них или около них воздуха, напряжении ткани и на различной силе толчка, передаваемого перкуссией этому воздуху.
Основные правила перкуссии
1. Положение врача и больного должно быть удобным для исследования, а положение больного должно быть удобным и ненапряженным.
2. Палец-плессиметр плотно прижимается к коже.
3. Палец-молоточек перпендикулярен пальцу-плессиметру.
4. Правая рука параллельно левой (лучезапястные суставы располагаются друг над другом).
5. Наносятся 2 отрывистых перкуторных удара через короткие временные интервалы.
6. Движения руки осуществляются только в лучезапястном суставе.
7. Руки врача должны быть теплыми.
Перкуссия легких в норме
7.1. Сравнительная перкуссия легких
- это перкуссия строго симметричных участков грудной клетки. По качеству перкуторного звука слева и справа судят о норме или патологии.
7.1.1. Цель сравнительной перкуссии легких
- определение характера патологических изменений в легких и плевральной полости для диагностики целого ряда бронхолегочных синдромов при перкуссии строго симметричных участков грудной клетки.
7.1.2. Характеристика легочного звука у здорового человека
- это громкий, ясный, продолжительный звук, низкий, немузыкальный. Определяется на симметричных участках грудной клетки при сравнительной перкуссии легких. Ясный легочный звук определяется над нормальной легочной тканью и указывает на отсутствие выраженных изменений легочной паренхимы. Гамма звучности представлена выше.
Лекция 5-6
Аускультация легких
Количественные
Качественные
1. Количественные изменения везикулярного дыхания (усиление, ослабление), их диагностическое значение.
Бронхиальное дыхание
– это проведенное по бронхам на периферию к грудной стенке ларинготрахеальное дыхания.
Харктеристика
- грубый, высокочастотный тембр
- преобладает выдох
Диагностическое значение:
- массивное уплотнение легочной ткани (крупозная пневмония 2 ст.),
- полный компрессионный ателектаз,
- полость в легком, сообщающаяся с бронхом.
Тихое бронхиальное дыхание
- компрессионный ателектаз
Амфорическое,
Металлическое,
Стенотическое.
Амфорическое дыхание (амфора - кувшин), возникает при наличии крупной полости размером 5-6 см, сообщающаяся с бронхом через узкую щель, что создает идеальные условия для резонанса и образования обертонов. Этот звук легко имитировать, подув над горлышком пустого графина или бутылки.
Металлическое дыхание отличается от бронхиального и амфорического еще более высоким тембром звучания, оно более громкое и напоминает звук удара по металлу. Возникает в редких случаях, когда пневмоторакс сообщается через отверстие в висцеральной плевре с достаточно крупным бронхом.
Причины:
- Открытый пневмоторакс.
- Крупная полость с напряженными стенками.
Металлическое дыхание всегда сочетается с металлическим тимпанитом.
Стенотическое дыхание – это вариант бронхиального дыхания, которое выслушивается над участками сужения гортани и трахеи.
При этом вдох прерывистый, из нескольких фаз; выдох непрерывный.
Причины: опухоль, отек, инородное тело гортани и трахеи.
Незвучные влажные хрипы
· возникают при распространенных бронхитах или при левожелудочковой недостаточности
· Выслушиваются на большой площади с обеих сторон
· Эти звуки приглушены и слышны как бы в отдалении
Незвучные влажные хрипы от небольшого до огромного количества возникают при отеке легких любого генез.
Звучные (звонкие, высокие, консонирующие) влажные хрипы выслушиваются тогда, когда вокруг бронха, в котором возник влажный хрип, имеется безвоздушная, уплотненная легочная ткань. То есть имеется сочетание локального бронхита с воспалительной инфильтрацией легочной ткани, что создает условия хорошего проведения хрипов на периферию (причины: очаговая пневмония, туберкулез, аллергический инфильтрат). Эти хрипы выслушиваются более ясно, громко, резко и с некоторой музыкальностью.
Наличие гладкостенной полости, сообщающейся с бронхом и особенно имеющей уровень жидкости, способствует резонансу влажных хрипов, а воспалительный валик вокруг полости улучшается их проведение на периферию. Таким образом, инфильтрация вокруг пораженного бронха и дренируемая бронхом полость порождают влажные хрипы (среднепузырчатые и крупнопузырчатые). Их выслушивание имеет большое диагностическое значение и позволяет предположить полость в легком, стафилококковую деструктивную пневмонию, распадающуюся опухоль, абсцесс легких, гангрену легкого.
Важно! Звучные, мелкопузырчатые хрипы характерны для пневмонии и туберкулеза без распада, а крупнопузырчатые хрипы в большинстве случаев бывают при наличии полости (туберкулезная каверна или абсцесс).
Влажные хрипы с металлическим оттенком – могут выслушиваться над крупными гладкостенными полостями с амфорическим дыханием, при этом металлический оттенок связан с выраженным резонансом имеющихся полостей.
Крепитация – это очень тонкий и нежный звуковой феномен, возникающий в альвеолах в момент разлипания их стенок, смоченных жидким секретом.
Аускультативно крепитация представляет собой тихое, едва уловимое потрескивание, которое напоминает звук, получаемый при растирании между пальцами у самого уха пучка волос.
Крепитация слышна только на высоте вдоха, в момент максимального повышения давления воздуха в альвеолах.
Крепитация – это взрывоподобное звучание множества мельчайших звуков.
Количество и качество крепитирующих звуков зависит от:
· характера патологического процесса
· площади поражения легких.
Крепитация бывает громкая, звучная и незвучная, тихая.
Громкая звучная крепитация выслушивается при уплотнении легочной ткани вокруг альвеол, что способствует лучшему проведению звука. Основным условием возникновения крепитации является накопление на внутренних стенках альвеол воспалительного экссудата, что бывает в начальной и конечной стадии развития крупозного воспаления легких, при туберкулезе легких, при инфарктной пневмонии.
Незвучная, тихая крепитация выслушивается у больных с застойными явлениями в легких при сердечной недостаточности и обусловлена пропитыванием стенок альвеол застойной жидкостью – транссудатом и пропотеванием ее на внутреннюю поверхность альвеол.
При гиповентиляции альвеолы спадаются, их стенки слипаются, а на высоте вдоха альвеолы заполняются воздухом, стенки их разлипаются, создавая звук крепитации. Эта крепитация будет тихой и очень нежной, так как отсутствует уплотнение легочной ткани. Застойная крепитация выслушивается в задне-нижних отделах легких, в то время как воспалительная (звучная) крепитация выслушивается только над участком воспаления.
Незвучная неинтенсивная крепитация может выслушиваться у пожилых и ослабленных, длительно находящихся в условиях покоя и гиподинамии, что связано с гиповентиляцией задне-нижних отделов легких. Эта крепитация очень тихая, выслушивается у нижних краев легких и после нескольких глубоких вдохов исчезает.
Крепитацию можно выслушивать у больных с экссудативным плевритом в зоне неполного компрессионного ателектаза, а также при неполном обтурационном ателектазе, когда часть воздуха в альвеолах рассосалась, а альвеолы начали спадаться.
По звучности нередко крепитацию трудно отличить от влажных мелкопузырчатых хрипов. Проводя их дифференциацию надо исходить из учета места возникновения этих феноменов:
· крепитация возникает в альвеолах
· мелкопузырчатые влажные хрипы – в бронхах.
Следовательно, крепитация выслушивается только на высоте вдоха в виде взрыва, ее звуки однообразны, после покашливания звучность и интенсивность не меняются.
Влажные хрипы в отличие от крепитации могут выслушиваться на вдохе и на выдохе, они разнокалиберны, их количество и качество меняется после покашливания и даже возможно их полное исчезновение.
Шум трения плевры возникает при:
· Появлении неровностей, шероховатостей, бугорковых образований на поверхности соприкасающихся листков.
· Исчезновении жидкости в плевральных полостях, обезвоживании, «подсушивании» листков плевры.
Чаще всего шум трения плевры выслушивается при сухом плеврите, может быть при экссудативном плеврите в самом начале заболевания (при появлении выпота шум исчезает и у больного появляется одышка, а при рассасывании шум вновь появляется, а одышка уменьшается).
Выслушивается при крупозной пневмонии, при плеврите любого генеза, при туберкулезе плевры, обезвоживании плевральных листков, при развитии ОПН и ХПН.
Шум трения плевры – это многоликий звуковой феномен. По громкости он может быть едва уловимым, напоминать шорох листа, шум шелка, но может быть и очень грубым, громким, напоминающим хруст снега, скрип кожаного ремня.
Шум трения плевры чаще выслушивается в обе фазы дыхания, ухо воспринимает его как «сухой» и прерывистый поверхностный звук. Местом наиболее частого выслушивания являются нижне-боковые отделы грудной клетки, средне-подмышечные области, то есть места наибольшей подвижности легких и места наиболее частой локализации воспалительных процессов плевры. Шум трения плевры может несколько менять свою звучность при наклоне туловища пациента в сторону, однако кашель на его проявления не влияет.
Длительность выслушивания шума трения плевры может быть от нескольких суток до нескольких лет.
При острых воспалительных процессах (сухой плеврит, крупозная пневмония) он может выслушиваться в течение нескольких дней, а иногда, недель.
При значительном отложении фибрина, плохом его рассасывании, прорастании соединительной тканью этот аускультативный феномен определяется многие годы.
При обезвоживании, почечной недостаточности шум трения плевры выслушивается короткое время и при купировании указанных патологических состояний исчезает.
При дифференциальной диагностике шума трения плевры и других побочных дыхательных шумов надо учитывать следующее:
· Шум трения плевры чаще слышен в обе фазы дыхания
· Шум трения плевры выслушивается как следующие друг за другом прерывистые звуки без музыкальной окраски; влажные и сухие хрипы имеют музыкальную окраску, их звуки более продолжительные и неоднородные.
· Шум трения плевры усиливается при давлении фонендоскопом из-за сближения листков плевры; звучность и количество влажных и сухих хрипов при таком давлении не меняется.
· Шум трения плевры выслушивается «под самым ухом»; хрипы слышны как бы в отдалении, в глубине
· Шум трения плевры после покашливания не меняет своей локализации и звучности; хрипы изменяют количество, качество и локализацию.
· Шум трения плевры выслушивается на ограниченном участке и обладает постоянством; хрипы выслушиваются на большой площади и обладают непостоянством.
· Грубый шум трения плевры можно выслушать в отдалении от места наиболее громкого звука, что связано с проведением его по ребру. При этом в отдалении он становится более мягким и нежным; хрипы не проводятся.
· Шум трения плевры часто сопровождается болевыми ощущениями в зоне локализации
Для дифференциации шума трения плевры, хрипов и крепитации можно использовать прием мнимого дыхания: пациенту предлагается на выдохе плотно закрыть рот и пальцами зажать нос, затем сделать несколько дыхательных движений животом – поочередное выпячивание и втягивание живота с одновременным выслушивание врачом заинтересованного участка легкого; шум трения плевры в этих условиях, хотя и меньшей интенсивностью, но будет выслушиваться из-за движения диафрагмы и трения листков плевры, в то время как крепитация, влажные и сухие хрипы прослушиваться не будут из-за отсутствия вентиляции легких.
Плевроперикардиальный шум (это экстракардиальный шум) - трение возникает при воспалении плевры, выстилающей реберно-медиастинальный и реберно-диафрагмальные синусы, прикрывающей сердце слева и сверху. В отличие от шума трения перикарда плевроперикардиальный шум выслушивается лишь по левому краю относительной сердечной тупости, он усиливается при глубоком дыхании, сочетается с шумом трения плевры в других, отдаленных от сердца местах, а на высоте глубокого выдоха с задержкой дыхания резко ослабевает или исчезает. После глубокого вдоха он вновь усиливается. Этот шум возникает не только при дыхании, но и при задержке дыхания, при каждом сокращении сердца.
Лекция 7-8
Обмороки
7. жалобы, связанные с симптомами нарушения периферического кровообращения: перемежающаяся хромота
8. жалобы, связанные с изменением пульсового давления: ощущение пульсации в отдаленных от сердца участках тела.
Обмороки
- это внезапная кратковременная (секунды, минуты) потеря сознания с утратой мышечного тонуса.
Обморок обусловлен снижением сердечного выброса или ОПСС, в результате чего падает АД (сАД ниже 60 мм.рт.ст.), наступает критическое уменьшение мозгового кровообращения, транзиторная ишемия мозга с последующим полным восстановлением его кровообращения.
Причины обмороков:
I. Сердечно-сосудистые заболевания
1. Механическое препятствие кровотоку на уровне сердца или крупных сосудов
2. Нарушения ритма сердца
II. Нарушения регуляции деятельности сердечно-сосудистой системы
1. Вазовагальный (вазодепрессорный) обморок
2. Ортостатическая гипотония
3. Гипервентиляционный синдром
4. Рефлекторные обмороки
5. Ситуационные обмороки
III. Сосудистые заболевания мозга
IV. Другие заболевания (гипогликемия, эпилепсия, истерия и другие психические заболевания)
Основные ССЗ, при которых наблюдаются обмороки: аортальный стеноз, гипертрофическая кардиомиопатия, первичная легочная гипертензия.
При этих заболеваниях обмороки возникают во время физической нагрузки.
Причиной потери сознания является отсутствие адекватного увеличения сердечного выброса при физической нагрузке вследствие механического препятствия кровотоку в сочетании с вазодилятацией в работающих мышцах.
Нарушения ритма сердца, сопровождающиеся обмороками – это пароксизмальные тахикардии с ЧСС более 180 в мин или внезапные брадикардии с ЧСС менее 40 в мин (СССУ, А-В блокада 2-3 степени).
Для таких обмороков характерно внезапное возникновение и быстрое восстановление исходного самочувствия. При резкой брадикардии развивается синдром Морганьи-Эдемса-Стокса (потеря сознания, судороги на фоне брадикардии).
Вазодепрессорный (вазовагальный) обморок является самой частой причиной кратковременной потери сознания как у здоровых, так и у больных людей.
Они возникают при стрессовой ситуации: боли, страхе, виде крови, но иногда и без видимой причины. При этом характерно одновременное снижение АД и урежение ЧСС.
Еще одна частая причина обмороков – функциональная ортостатическая гипотония, при которой потеря сознания наступает при быстром переходе из горизонтального положения в вертикальное или при длительном неподвижном вертикальном положении.
Способствующие факторы: длительный постельный режим, повышение температуры, интоксикация, дегидратация, прием вазодилататоров, диуретиков.
Вазовагальный обморок и функциональную ортостатическую гипотонию объединяют общим названием «нейрокардиогенные обмороки».
NB ! Обмороки почти всегда возникают в положении стоя или сидя.
В большинстве случаев перед потерей сознания отмечается предобморочное состояние (предвестники обморока): дурнота, головокружение, чувство тяжести в ногах, резкая слабость, тошнота, темные круги или мушки перед глазами, звон в ушах, профузное потоотделение, возможна спутанность сознания, бледность кожи. Длительность предобморочных состояний 10-30 секунд, изредка дольше.
Собственно обморок проявляется потерей сознания, снижением мышечного тонуса, поверхностным дыханием, редко судорогами и непроизвольным мочеиспусканием.
Иногда больной реагирует на внешние раздражители, в других случаях развивается глубокая кома.
Пульс слабый или не прощупывается, АД низкое или не определяется. Сознание восстанавливается через несколько секунд – минут, максимум через полчаса.
Послеобморочное состояние заключается в том, что после возвращения сознания некоторое время сохраняются слабость, оглушенность, а быстрый подъем с постели может спровоцировать повторный обморок.
Жалобы, связанные с симптомами нарушения периферического кровообращения: перемежающаяся хромота
Перемежающая хромота – это состояние, связанное с развитием атеросклеротических бляшек в подвздошных, бедренных, подколенных артериях, что приводит к нарушению кровообращения в нижних конечностях или это признак облитерирующего эндоартериита, что приводит к развитию хронической недостаточности периферического кровообращения.
Клиническое проявление:
- боли в икроножных мышцах и/или бедрах сначала во время ходьбы и исчезают при вынужденной остановке, но по мере прогрессирования атеросклероза боли возникают в покое и усиливаются ночью
- ощущение «мертвого пальца», онемения
- несимметричные отеки нижних конечностей
- боли возникают во время ходьбы и на холоде
- постоянное ощущение зябкости в ногах
Жалобы, связанные с изменением пульсового давления: ощущение пульсации в отдаленных от сердца участках тела.
Пульсация возникает в области головы, шеи, конечностей, может быть и во всем теле. Причина – повышение пульсового давления у больных с аортальной недостаточностью, тиреотоксикозом, артериальной гипертензией и повышенной возбудимостью нервной системы.
Тахикардия – увеличение ЧСС более 90 в мин.
По причинам возникновения тахикардия:
I. Органическая тахикардия (миокардиты, пороки сердца, стенокардия, ОИМ и другие)
II. Функциональная тахикардия (ВСД, эмоциональное напряжение, лихорадка, заболевания эндокринной системы (тиреотоксикоз, климакс), анемии)
III. Рефлекторная тахикардия (высокое стояние диафрагмы, холециститы, ЖКБ)
IV. Токсическая тахикардия (злоупотребление кофе, крепким чаем, никотином, алкоголем, наркотическими веществами, прием некоторых лекарственных препаратов: эфедрин, адреналин, эуфиллин)
По продолжительности тахикардия:
1. Постоянная: при тяжелой недостаточности кровообращения, миокардитах
2. Периодическая:
- при определенной физической нагрузке (в соответствии с тяжестью ХСН и ФК)
- при волнении, отрицательных эмоциях, лихорадке и др.
- внезапно возникающие приступы учащенного сердцебиения с ЧСС 150-250 – пароксизмальная тахикардия.
Анамнез заболевания.
При расспросе важно уточнить
- время появления симптомов (боль, сердцебиение, одышка и др.),
- характер боли, интенсивность, связь с физической нагрузкой, продолжительность, иррадиация, чем купируется.
Необходимо выяснить какие проводились обследования, их результаты, какое проводилось лечение и как оно повлияло на течение болезни. Выяснить, с чем связаны обострения и как они протекают.
Анамнез жизни.
Необходимо уточнить все ранее перенесенные заболевания, при которых, как правило, вызывают поражение сердечно-сосудистой системы (ревматическая лихорадка, частые ангины, сифилис, дифтерия).
Выяснить наличие неблагоприятно действующих условий жизни и труда (нервно-психическое перенапряжение, малоподвижный образ жизни, переедание, злоупотребление жирной пищей, алкоголем, курение).
Необходимо подробно расспросить о наличии заболеваний ССС у близких родственников (наследственно-семейная предрасположенность к ССЗ).
У женщин расспросить – как протекала беременность, роды, климактерический период, так как именно в этот период наиболее высока вероятность развития ССЗ.
Лекция 6.
Аускультация сердца. Нормальные и патологические тоны сердца.
Экз. вопросы:
2. Механизм обpазования I тона, его хаpактеpистика у здоpового человека, физиологические варианты.
3. Механизм обpазования II тона, его хаpактеpистика у здоpового человека, физиологические варианты.
4. Механизм обpазования III и IV физиологических тонов сеpдца, их хаpактеpистика.
5. Пpичины усиления и ослабления I тона сеpдца в патологии.
6. Пpичины усиления и ослабления II тона сеpдца в патологии.
7. Пpичины усиления и ослабления обоих тонов сеpдца в ноpме и патологии.
8. Расщепление и pаздвоение I тона: пpичины, механизмы формирования в патологии.
9. Расщепление и pаздвоение II тона: пpичины и механизмы возникновения в норме и патологии.
10. Патологические Ш и IV тоны: причины и механизмы обpазования, клиническая характеристика, ФКГ-диагностика.
11. Тон откpытия митpального клапана: причины и механизм образования, клиническая характеристика, ФКГ-диагностика
12. Ритм галопа: ваpианты, причины и механизмы возникновения, клиническая характеристика, ФКГ-диагностика.
13. Маятникообpазный pитм, причины и механизм формирования, клиническая характеристика, диагностическое значение.
Аускультация сердца.
Выделяют две основные фазы сердечного цикла: систолу и диастолу.
Систола – сокращение желудочков. К моменту систолы желудочки наполнены кровью, АВ-клапаны открыты, полулунные закрыты.
Систола начинается с фазы асинхронного сокращения желудочков, когда сокращаются лишь отдельные волокна миокарда, что приводит к повышению давления в полости желудочков и захлопыванию АВ-клапанов.
После закрытия атриовентрикулярных клапанов (период замкнутых клапанов), начинается фаза изометрического напряжения желудочков, в результате чего значительно повышается внутрижелудочковое давление, и открываются полулунные клапаны аорты и легочной артерии.
Начинается период быстрого изгнания крови из желудочков в магистральные сосуды. В начале периода изгнания давление в желудочках намного выше, чем в крупных сосудах. Затем, с увеличением объема крови в магистральных сосудах, давление в желудочках уменьшается, а в магистральных сосудах увеличивается. Это приводит к постепенному уменьшению скорости движения крови из желудочков в аорту и легочную артерию, начинается фаза медленного изгнания.
К концу систолы давление в сосудах оказывается выше, чем в желудочках, что формирует обратный ток крови в сосудах, при этом створки полулунных клапанов наполняются кровью и захлопываются. С момента закрытия полулунных клапанов наступает диастола желудочков.
После закрытия полулунных клапанов начинается фаза изометрического расслабления желудочков. К этому моменту предсердия наполнены кровью, желудочки пустые, клапаны закрыты (период замкнутых клапанов). По градиенту давления кровь из предсердий устремляется в желудочки, открываются АВ-клапаны.
Начинается период наполнения желудочков. В начале этого периода кровь по градиенту давления быстро перемещается в желудочки (период быстрого пассивного наполнения желудочков). По мере заполнения желудочков кровью скорость потока уменьшается – фаза медленного пассивного наполнения желудочков. Для перемещения дополнительного объема крови в самом конце диастолы происходит систола предсердий (период быстрого активного наполнения желудочков).
Во время работы сердца возникают звуковые явления, которые можно выявить при аускультации. Это сердечные тоны. Открытие клапанов сердца в норме не сопровождается появлением звука, тоны сердца образованы закрытием клапанов и колебаниями миокарда и сосудов. При аускультации сердца во всех точках аускультации в норме выслушивается 2 тона.
I тон называется систолическим, так как выслушивается в начале систолы. По механизму образования он состоит из 4-х компонентов:
1. основной компонент – клапанный, образован звуком закрытия створок митрального и трикуспидального клапанов в начале систолы – в фазу асинхронного сокращения, причем сначала закрывается митральный клапан, а чуть позже – трикуспидальный клапан. Но время между закрытием митрального и трикуспидального клапана составляет 0,02 с и ухом не различимо: это время физиологического асинхронизма.
2. мышечный компонент – обусловлен колебаниями миокарда желудочков в фазу изометрического напряжения желудочков;
3. сосудистый компонент – обусловлен колебаниями начальных отделов аорты и легочной артерии под влиянием потока крови, перемещающегося из желудочков в магистральные сосуды в фазу быстрого изгнания.
4. предсердный компонент – обусловлен колебаниями миокарда желудочков во время систолы предсердий. Этот компонент предшествует клапанному компоненту I тона.
II тон называется диастолическим, он выслушивается в начале диастолы.
Состоит из 2-х компонентов:
1. клапанный компонент образован звуком захлопывания створок полулунных клапанов аорты и легочной артерии;
2. сосудистый компонент связан с вибрацией стенок аорты и легочной артерии под влиянием потока крови, направляющейся в сторону желудочков.
Полулунные клапаны захлопываются неодновременно, время между закрытием клапанов аорты и легочной артерии также составляет 0,02 с – это время физиологического асинхронизма.
При анализе сердечных тонов необходимо уметь отличать I и II тоны:
· I тон возникает после более продолжительной паузы, т.е. диастолы, II тон – после короткой паузы, т.е. систолы.
· I тон громче II-го на верхушке и в 4-ой точке аускультации (там находится проекция митрального и трикуспидального клапанов, закрытием которых и образован I тон). I тон более продолжительный и низкий. II тон громче I-го на основании сердца – во 2-й и 3-й точках аускультации (точки проекции полулунных клапанов), он более короткий и высокий.
· При тахикардии, особенно у детей, когда систола равна диастоле, отличить I и II тоны поможет следующий приём: аускультация в сочетании с пальпацией пульса на сонной артерии; тот тон, который совпадает с пульсом на сонной артерии, является I.
III и IV физиологические тоны.
Их появление связано с колебанием миокарда желудочков под влиянием крови, перемещающейся из предсердий в желудочки во время диастолы желудочков. Условиями для возникновения III и IV физиологических тонов является высокий тонус миокарда. Эти тоны можно выслушать у подростков и молодых людей с тонкой грудной стенкой и гиперкинетическим типом гемодинамики (повышенная скорость и увеличение силы, при физической и психической нагрузке). Лучше выслушиваются при непосредственной аускультации на верхушке сердца.
III тон – протодиастолический, он появляется в начале диастолы через 0,14-0,20 с после II тона. При высоком тонусе миокарда в фазу быстрого пассивного наполнения желудочков миокард начинает колебаться, вибрировать под действием тока крови. Это слабый, низкий непродолжительный звук.
IV тон – пресистолический, он появляется в конце диастолы, предшествует I тону. Очень тихий, короткий звук. Выслушивается у лиц при высоком тонусе миокарда желудочков и повышенном тонусе симпатической нервной системы. IV тон обусловлен колебаниями миокарда желудочков при поступлении в них крови в фазе систолы предсердий – фаза активного наполнения желудочков (как 4-й компонент I тона). Чаще выслушивается в вертикальном положении у спортсменов и после эмоциональной нагрузки. Это обусловлено тем, что предсердия чувствительны к симпатическим влияниям, поэтому при повышении тонуса симпатической НС, отмечается некоторое опережение сокращений предсердий от желудочков и поэтому четвертый компонент I тона начинает выслушиваться отдельно от I тона и называется IV тоном.
Изменение звучности тонов сердца.
Одновременное усиление или ослабление I и II тонов обусловлено прежде всего экстракардиальными причинами.
Причины усиления обоих тонов в норме:
1. Тонкая грудная стенка – при слабом развитии мышц и ПЖК
2. Физическое и эмоциональное напряжение, при этом возрастает ЧСС, укорачивается диастола, и снижается диастолическое наполнение желудочков. Сила сокращения желудочков и скорость кровотока при этом повышаются, что приводит к усилению тонов.
В патологии усиление обоих тонов обусловлено экстракардиальными причинами:
1. Снижение воздушности легочной ткани в месте проекции сердца на грудную стенку – пневмосклероз, воспалительная инфильтрация.
2. Воздушная резонирующая полость в легком, прилегающая к сердцу – в ней происходит усиление звука.
3. Опухоль заднего средостения, при которой сердце приближается к грудной стенке.
4. Увеличение ЧСС при лихорадке, тиреотоксикозе – снижается диастолическое наполнение желудочков.
Причины ослабления обоих тонов в норме:
1. Толстая грудная стенка – при избыточном развитии мышц и жировой ткани.
2. Во сне. При этом уменьшается ЧСС, увеличивается диастолическое наполнение желудочков, уменьшается скорость кровотока. В положении на спине сердце отодвигается от передней грудной стенки и звучность тонов ослабевает.
В патологии ослабление I и II тона обусловлено в основном экстракардиальными причинами:
1. Повышение воздушности легочной ткани в месте проекции сердца на грудную стенку – при эмфиземе легких.
2. Левосторонний экссудативный плеврит или пневмоторакс, отодвигающие сердце от передней грудной стенки.
3. Выпотной перикардит.
Интракардиальная причина одновременного ослабления обоих тонов - понижение сократительной способности миокарда желудочков. Причины - миокардиодистрофии, миокардиты, миокардиопатии, кардиосклероз. При этом уменьшается скорость кровотока и сила сокращения миокарда, что ведет к ослаблению I тона, понижается объем поступающей крови в аорту и ЛА, значит, ослабевает II тон.
Аускультация сердца проводится в следующих точках:
1. область верхушки сердца, которая определяется по локализации верхушечного толчка. Это точка проекции митрального клапана;
2. II межреберье у правого края грудины. Здесь выслушивается аортальный клапан;
3. II межреберье у левого края грудины. Здесь выслушивается клапан легочной артерии;
4. Место прикрепления мечевидного отростка к телу грудины. Здесь выслушивается трикуспидальный клапан
5. точка Боткина-Эрба – III межреберье на 1-1,5 см кнаружи от левого края грудины. Здесь выслушиваются звуковые колебания, возникающие при работе аортального клапана, реже – митрального.
При аускультации определяют точки максимального звучания сердечных тонов:
I тона – область верхушки сердца (I тон более громкий, чем II)
II тона – область основания сердца.
Сопоставляется звучность II тона слева и справа от грудины.
У здоровых детей, подростков, молодых людей астенического типа телосложения наблюдается усиление II тона на легочной артерии (справа тише, чем слева). С возрастом наблюдается усиление II тона над аортой (II межреберье справа).
Причины изолированного изменения звучности I или II тона чаще являются интракардиальными.
Усиление I тона связано прежде всего со снижением диастолического наполнения желудочков. Причины:
- митральный стеноз. Утолщение створок митрального клапана ведет к усилению звучности клапанного компонента I тона, снижение диастолического объема крови в ЛЖ приводит к повышению скорости сокращения миокарда и усилению мышечного и сосудистого компонентов I тона. I тон при митральном стенозе называется хлопающий I тон.
- тахикардия
- экстрасистолия. Усиление I тона определяется в момент внеочередного сокращения сердца после короткой диастолы.
- мерцательная аритмия, тахиформа. Укорочение диастолы.
- полная АВ блокада, когда происходит полное разобщение во времени сокращения миокарда желудочков и миокарда предсердий. В момент, когда сокращение предсердий совпадает с сокращением желудочков, происходит усиление I тона – пушечный тон Стражеско.
Если на верхушке I тон по громкости равен II или тише II тона – ослабление I тона. Причины:
- недостаточность митрального или трикуспидального клапана. Отсутствие периода замкнутых клапанов приводит к резкому ослаблению клапанного компонента. Диастолическое переполнение желудочков приводит к ослаблению мышечного и сосудистого компонентов I тона.
- недостаточность аортального клапана – в диастолу в левый желудочек поступает больше крови – уменьшается скорость его сокращения и скорость кровотока.
- стеноз устья аорты – I тон ослабевает за счет выраженной гипертрофии миокарда ЛЖ, понижения скорости сокращения миокарда из-за наличия повышенной постнагрузки.
- заболевания сердечной мышцы, сопровождающиеся понижением сократительной способности миокарда (миокардиты, кардиомиопатии, кардиосклероз), но если понижается сердечный выброс, то уменьшается и II тон.
- гипертрофии миокарда, например, при АГ, гипертрофической кардиомиопатии. При этом снижается скорость сокращения миокарда.
Изменение громкости II тона.
В норме звучность II тона во второй и третьей точках аускультации одинакова. Это объясняется тем, что хотя давление в аорте выше давления в ЛА, но аортальный клапан расположен глубже. Если во второй или третьей точках аускультации происходит усиление II тона – это называется акцентом II тона. Он может быть над аортой или легочной артерией.
Причины акцента II тона над легочной артерией:
1. Физиологическая причина – у детей и молодых людей до 25 лет. Причиной является более поверхностное расположение клапана ЛА и более высокая эластичность аорты, более низкое в ней давление. С возрастом повышается АД в БКК; ЛА отодвигается кзади, акцент II тона над ЛА исчезает.
2. В патологии усиление II тона над ЛА обусловлено повышением давления в МКК и наблюдается при митральных пороках сердца, хронических заболеваниях органов дыхания, первичной легочной гипертензии.
Причины акцента II тона над аортой:
- повышение АД
- атеросклероз аорты, усиление II тона появляется вследствие склеротического уплотнения створок аортального клапана и стенок аорты.
Причины ослабления II тона
на ЛА:
– недостаточность клапана ЛА, стеноз устья ЛА.
Над аортой:
- выраженная артериальная гипотензия
- недостаточность аортального клапана – при этом створки аортального клапана не смыкаются, следовательно, ослабляется клапанный компонент II тона.
- стеноз устья аорты – в результате снижения скорости кровотока через суженное отверстие аортального клапана ослабляется сосудистый компонент II тона.
Расщепление и раздвоение тонов.
У здоровых людей существует асинхронизм в работе правого и левого желудочков, в норме он не превышает 0,02 сек, эта разница ухом неразличима, и мы слышим один тон.
Если время между сокращением правого и левого желудочков увеличивается более 0,02 с, то каждый тон воспринимается не как единый звук. Если время асинхронизма увеличивается в пределах 0,02-0,04 сек – это расщепление. Если время асинхронизма 0,05 сек. и более – это раздвоение – более заметное удвоение тона.
Причины расщепления и раздвоения тонов одинаковы, разница лишь во времени.
Физиологическая причина расщепления и раздвоения I тона:
- можно выслушать в конце выдоха, когда повышается внутригрудное давление и повышается приток крови из сосудов МКК к левому предсердию, в результате чего повышается давление крови на предсердную поверхность митрального клапана. Это замедляет его закрытие, что приводит к выслушиванию расщепления.
Патологическое раздвоение I тона возникает при:
1. блокаде одной из ножек пучка Гиса, это приводит к запаздыванию сокращения одного из желудочков.
2. желудочковой экстрасистоле. При этом желудочек, в котором возник импульс, сокращается быстрее.
3. Выраженная гипертрофия миокарда, чаще левого желудочка (при аортальной гипертензии, стенозе аорты). При этом гипертрофированный желудочек сокращается более медленно.
Расщепление и раздвоение II тона.
Функциональное расщепление или раздвоение II тона наблюдается чаще, чем первого, встречается у молодых людей в конце вдоха или начале выдоха, при физической нагрузке. Причиной является неодновременное окончание систолы левого и правого желудочков.
Патологическое расщепление или раздвоение II тона чаще отмечается на легочной артерии. Механизм связан с повышением давления в МКК и запаздыванием закрытия клапана ЛА по сравнению с аортальным клапаном. Причины – митральные пороки, первичная легочная гипертензия, эмфизема легких и другие хронические заболевания органов дыхания. Как правило, усиление II тона на ЛА сопровождается расщеплением или раздвоением II тона на ЛА.
Патологические III и IV тоны. Условием для их возникновения является резкое снижение сократительной способности миокарда – «дряблый миокард».
III тон возникает через 0,12-0,20 сек. после II тона, то есть в начале диастолы, в фазу быстрого наполнения желудочков. Если миокард желудочков утратил свой тонус, при наполнении кровью полости желудочка мышца его легко и быстро растягивается, стенка желудочка вибрирует, образуется звук. Диагностическое значение патологического III тона - тяжелые миокардиты, миокардиодистрофии.
Патологический IV тон возникает перед I тоном в конце диастолы во время систолы предсердий. Условиями для его возникновения являются: резкое понижение тонуса миокарда желудочков и наличие переполненных предсердий. Быстрое растяжение стенки желудочков, утративших тонус, при поступлении в них большого объема крови в фазе систолы предсердий вызывает колебания миокарда и появляется IV патологический тон.
III и IV тоны лучше выслушиваются на верхушке сердца, на левом боку. С появлением III и IV патологических тонов связано возникновение ритма галопа.
Ритм галопа впервые описан Образцовым в 1912 году – «крик сердца о помощи». Является признаком резкого понижения тонуса миокарда и резкого уменьшения сократительной способности миокарда желудочков. Назван так, потому что напоминает ритм скачущей лошади.
Признаки:
1. тахикардия,
2. ослабление I и II тона,
3. появление патологических III или IV тона.
Выделяют:
· протодиастолический ритм галопа – трехчленный ритм за счет появления III патологического тона,
· пресистолический – за счет появления IV патологического тона,
· мезодиастолический – когда дополнительный тон появляется в середине диастолы (при выраженной тахикардии III и IV тоны сливаются, в середине диастолы выслушивается суммационный тон).
Тон открытия митрального клапана.
– признак митрального стеноза. При митральном стенозе створки митрального клапана сращены между собой, при поступлении крови из предсердий в желудочки открытие митрального клапана сопровождается сильным натяжением створок, образуется звук – тон открытия митрального клапана, он появляется через 0,07-0,12 сек после II тона.
Ритм перепела, или мелодия митрального стеноза – это ритм, обусловленный появлением тона открытия митрального клапана, включающий:
- громкий, хлопающий I тон,
- акцент и расщепление или раздвоение II тона на ЛА,
-тон открытия митрального клапана.
Ритм перепела лучше выслушивается на верхушке сердца.
Маятникообразный ритм.
Условием для его возникновения является резкое снижение тонуса миокарда. При этом обе фазы сердечной деятельности – систола и диастола – уравновешиваются по времени. Это происходит либо за счет укорочения диастолы, либо за счет удлинения систолы. I и II тоны ослаблены и по звучности равны друг другу. Маятникообразный ритм напоминает звук качающегося часового маятника. Если маятникообразный ритм сопровождается тахикардий, это говорит об эмбриокардии, то есть мелодия напоминает биение сердца у плода.
Лекция 7
Аускультация шумов сердца
Экз. вопросы:
14. Классификация шумов сеpдца.
15. Причины и механизм обpазования интракардиальных органических шумов.
16. Оpганические систолические шумы: пpичины, механизм образования, клиническая характеристика,
ФКГ-диагностика.
17. Оpганические диастолические шумы: пpичины, механизм образования, клиническая характеристика, ФКГ-диагностика.
18. Функциональные шумы: причины, механизм образования, клиническая характеристика, отличия от оpганических.
19. Экстpакаpдиальные шумы: причины, механизмы образования, клиническая характеристика, диагностическое значение.
Шумы сердца - это звуки, чаще возникающие при работе сердца в патологии. От тонов они отличаются большей продолжительностью. Механизм образования сердечных шумов связан с переходом ламинарного тока крови в турбулентный.
Причины:
1. морфологические (анатомические изменения в строении сердца, клапанного аппарата, сосудов). Могут быть в виде:
- стенозов (сужений) клапанных отверстий
- недостаточности клапанов – когда клапан не прикрывает полностью просвет клапанного отверстия
- врожденные дефекты в строении сердца – чаще дефект МПП и МЖП.
2. гемодинамические факторы (наличие большого градиента давления между полостями сердца или полостью сердца и сосудом).
3. реологические – понижение вязкости крови – анемии, полицитемии.
Классификация шумов:
1. по месту образования: интракардиальные, экстракардиальные, сосудистые.
2. по причине образования интракардиальные делятся на органические и функциональные.
3. по механизму образования – стенотические, регургитационные.
4. по отношению к фазам сердечного цикла – систолические и диастолические.
5. Выделяют прото-, пре-, мезосистолические (-диастолические), пансистолические (-диастолические).
6. по форме- убывающие, нарастающие, ромбовидные (нарастающе-убывающие) и убывающее-нарастающие.
Органические интракардиальные шумы.
Обусловлены поражением клапанного аппарата сердца, то есть сужением клапанных отверстий или неполным смыканием створок. При этом неполное смыкание может быть вызвано анатомическим поражением или функциональным нарушением, поэтому их делят на органические и функциональные.
Органические шумы являются наиболее важными, так как являются признаком анатомического поражения клапанного аппарата сердца, то есть являются признаком порока сердца.
При выслушивании шума его анализ проводится в последовательности:
- отношение шумов к фазам сердечного цикла
- эпицентр шума
- связь с тонами сердца
- зона иррадиации
- интенсивность, продолжительность, высота, тембр.
- форма.
Органические систолические шумы выслушиваются в том случае, когда на пути тока крови встречается узкое отверстие, при прохождении которого ламинарный кровоток преобразуется в турбулентный.
Систолические органические шумы делятся на регургитационные и стенотические.
Регургитационные возникают при:
1. недостаточности митрального клапана – выслушивается на верхушке сердца, тесно связан с клапанным компонентом I тона. Сопровождается ослаблением I тона и акцентом и расщеплением или раздвоением II тона на ЛА. Хорошо проводится в аксиллярную ямку, лучше выслушивается в положении на левом боку в горизонтальном положении. По характеру убывающий. Продолжительность шума зависит от размеров клапанного дефекта и скорости сокращения миокарда левого желудочка.
2. недостаточности трехстворчатого клапана. Такая же картина выслушивается на основании мечевидного отростка.
3. дефект межжелудочковой перегородки – грубый, пилящий шум. Лучше выслушивается по левому краю грудины в 3-4 межреберье.
Стенотический систолический шум.
Причины:
1. аортальный стеноз.
Выслушивается по 2 межреберье у правого края грудины. Начинается от сосудистого компонента I тона. Сопровождается ослаблением I тона на верхушке и ослаблением II тона на аорте. Иррадиирует с током крови на все крупные артерии (сонные, подключичные артерии, дугу аорты, брюшную аорту). Лучше выслушивается в положении лежа на правом боку. Грубый, пилящий, нарастающе-убывающий («ромбовидный») шум.
2. стеноз легочной артерии – во 2 межреберье слева, по свойствам такой же.
Диастолические шумы.
Выслушивается в тех случаях, когда во время диастолы кровь, поступающая в желудочки, на своем пути встречает суженное отверстие. В отличие от систолических не иррадиируют.
Диастолические шумы регургитации.
Причиной является недостаточность аортального клапана. Шум начинается от сосудистого аортального компонента II тона. Сопровождается ослаблением I тона на верхушке и ослаблением II тона на аорте. Диастолический шум при аортальной недостаточности лучше выслушивается в точке Боткина и во 2 межреберье у правого края грудины. Усиление шума при аортальной недостаточности наблюдается в положении с запрокинутыми за голову руками – симптом Сиротинина-Куковерова. Не иррадиирует.
Диастолический шум во 2 межреберье слева является признаком недостаточности клапана ЛА. Органический порок встречается крайне редко.
Диастолические стенотические шумы.
Причиной является митральный стеноз. Шум сопровождается усилением I тона, акцентом и расщеплением или раздвоением II тона на ЛА, появлением тона открытия митрального клапана (ритм перепела). Шум появляется сразу после тона открытия митрального клапана. Механизм образования связан с поступлением крови в полость левого желудочка через суженное митральное отверстие в фазу быстрого наполнения желудочков. Это мезодиастолический шум. Второй шум связан с усилением скорости кровотока через суженное отверстие митрального клапана в фазу систолы предсердий – это пресистолический шум.
Шум лучше выслушивается на верхушке сердца в вертикальном положении.
Диастолический шум на основании мечевидного отростка – признак стеноза трехстворчатого клапана.
Функциональные шумы.
Выслушиваются при патологических состояниях, не связанных с анатомическими изменениями в клапанном аппарате. Иногда они могут выслушиваться в норме.
Причины:
1. нарушение гемодинамики, что ведет к увеличении скорости кровотока (физиологическое и эмоциональное напряжение, лихорадка. Шумы, которые
выслушиваются у подростков, - физиологические юношеские шумы – при несоответствии роста сосудов в длину и ширину).
2. нарушение реологических свойств крови – при анемии, полицитемии (понижение вязкости крови, появление турбулентных токов).
3. ослабление тонуса папиллярных и циркулярных мышц – при этом створки митрального клапана и трехстворчатого клапана провисают в предсердие, клапаны не полностью закрывают АВ отверстия. Так что во время систолы кровь из желудочка поступает в предсердие, поэтому выслушиваются функциональные шумы.
4. растяжение клапанного отверстия при дилатации полостей сердца или сосудов (аорты, ЛА). Причина – миокардиты, дилятационные кардиомиопатии.
Подавляющее большинство функциональных шумов являются систолическими. Исключение составляют 2 функциональных диастолических шума – шум Грехема-Стилла (относительная недостаточность клапанов ЛА), и шум Флинта – шум функционального митрального стеноза при органической аортальной недостаточности. Механизм его образования связан с тем, что во время диастолы желудочков поток крови, возвращающийся из аорты через неполностью прикрытое отверстие аортального клапана, ударяет о переднюю створку митрального клапана, в результате чего отверстие митрального клапана оказывается суженным – возникает функциональный стеноз митрального отверстия. В отличие от органического шума при митральном стенозе шум Флинта не сопровождается появлением тона открытия митрального клапана, не выслушивается ритм перепела.
Отличие функциональных шумов от органических.
1. функциональные выслушиваются чаще в систолу.
2. они выслушиваются чаще над верхушкой и ЛА
3. отличаются непостоянством, то исчезают, то появляются, возникают в одном положении, исчезают в другом.
4. никогда не занимают всю систолу, чаще выслушиваются в середине, не связаны с тонами сердца.
5. не сопровождаются изменениями громкости тонов, расщеплением и другими признаками пороков сердца.
6. не имеют характерной иррадиации
7. по громкости и тембру они более мягкие, нежные, дующие.
Экстракардиальные шумы.
Шумы, которые возникают синхронно с деятельностью сердца, но не связаны с поражением клапанного аппарата или нарушением внутрисердечной гемодинамики. К ним относятся шум трения перикарда, плевроперикардиальный шум, кардиопульмональный шум.
Шум трения перикарда возникает при:
1. наличии неровностей, шероховатостей на поверхности листков перикарда: при перикардитах, туберкулезе, лейкозной инфильтрации, кровоизлиянии в толщу листков перикарда, уремии – «похоронный звон уремика».
2. повышенная сухость листков перикарда – обезвоживание при упорной рвоте, поносе.
Признаки:
1. выслушивается над зоной абсолютной сердечной тупости
2. выслушивается и в систолу, и в диастолу
3. не проводится в другие места, выслушивается только в месте образования.
4. усиливается при надавливании стетоскопом и при наклоне туловища вперед или в коленно-локтевом положении.
Плевроперикардиальный шум.
Представляет собой шум трения плевры, синхронный с систолой и диастолой. Возникает при левостороннем плеврите с локализацией в области сердца. При сокращении сердца в связи с уменьшением его объема, легкие в месте соприкосновения с сердцем расправляются, происходит трение плевральных листков. Он выслушивается по левому краю относительной сердечной тупости. Усиливается при глубоком дыхании, сопровождается наличием шума трения плевры в других местах, удаленных от сердца.
Кардиопульмональный шум.
Это физиологический экстракардиальный шум. Этот шум связан с тем, что во время систолы сердце уменьшается в объеме и дает возможность расправиться прилегающему к нему участку легкого. Расправление альвеол в связи с вхождением воздуха и образует этот шум. Напоминает слабое везикулярное дыхание, синхронное с работой сердца. Выслушивается чаще по левой границе относительной сердечной тупости при гипертрофии сердца или увеличении скорости сокращения миокарда.
Сосудистые шумы.
После пальпации артерий проводят их аускультацию, стенку артерий стараются не сдавливать. В норме без надавливания стетоскопом над сонной, подключичной, бедренной артерией выслушивается I тон. Над менее крупными сосудами тоны не выслушиваются.
В патологии:
1. При недостаточности аортального клапана над крупными артериями (бедренная) вместо одного I тона выслушивается два тона, что носит название двойного тона Траубе. Его появление обусловлено регургитацией крови из аорты в левый желудочек в диастолу.
2. При надавливании стетоскопом над бедренной артерией вместо одного систолического шума может выслушиваться два – в систолу и диастолу – двойной шум Виноградова-Дюразье.
3. Если над любой артерией без надавливания выслушивается шум - это признак резкого сужения артерии: атеросклероз, врожденная аномалия или сдавление снаружи.
Точки аускультации артерий:
Почечные артерии – при сужении развивается вазоренальная или реноваскулярная почечная артериальная гипертензия. Выслушивается систолический шум по краю прямой мышцы живота на уровне пупка.
Чревная артерия выслушивается чуть ниже и правее мечевидного отростка.
Над венами в норме ни тоны, ни шумы не выслушиваются. При выраженных анемиях в результате резкого разжижения крови над яремными венами выслушивается шум волчка.
Аускультация щитовидной железы. В норме шумы не выслушиваются. При тиреотоксикозах и тиреоидитах вследствие повышения количества сосудов, неравномерно расширяющихся артерий в ткани железы и увеличении скорости кровотока выслушивается систолический шум.
ШУМЫ, СВЯЗАННЫЕ С РАБОТОЙ СЕРДЦА
Эти шумы делятся на внутрисердечные и внесердечные (рис.1).
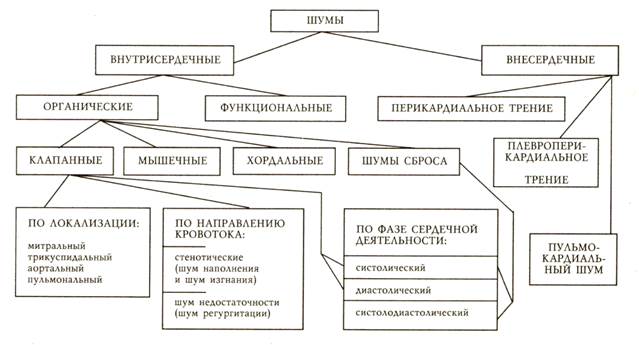
Рис.1. Классификация шумов, образование которых связано с работой сердца.
По Б.С.Шкляру (1972 г.), с дополнениями.
Внутрисердечные шумы.
Эти шумы могут быть органическими и функциональными.
Органические внутрисердечные шумы большей частью обусловлены наличием препятствия для кровотока. Это может быть сужение клапанных отверстий (в этом случае кровоток осуществляется в обычном направлении), недостаточность клапанов (кровоток ретроградный через узкое отверстие между не полностью сомкнувшимися створками клапана), дефекты перегородок (межжелудочковой и межпредсердной), соустья между крупными артериями (незаращение артериального протока).
К мышечным шумам можно отнести следующие:
- шум относительной митральной недостаточности, обусловленной выраженной дилатацией левого желудочка с расширением клапанного кольца и регургитацией крови в предсердие (дилатационная кардиомиопатия, митрализация аортальных пороков, миокардит и др.),
- шум при пролапсе створки митрального клапана у пациентов с острым инфарктом миокарда с вовлечением сосочковой мышцы, т.е. в случаях, когда основной причиной регургитации крови через атриовентрикулярный клапан является патология мышцы сердца, а створки клапана не изменены.
Условно сюда можно отнести и шум при пролапсе митрального клапана, обусловленном дисплазией.
Хордальные шумы обычно объясняют нахождением на пути тока крови хорды при аномалии развития или при разрыве сосочковой мышцы у пациентов с острым инфарктом миокарда. В последнем случае шум непостоянный, т.к. хорда перемещается вместе с частью сосочковой мышцы и во время систолы может не попадать в струю крови или попадать в различных положениях. Однажды в такой ситуации периодически выслушивался дистанционный шум громкостью свыше 6/6 баллов, т.е. невооруженным ухом на расстоянии нескольких метров от пациента.
Функциональные шумы обусловлены ускорением кровотока при отсутствии патологии сердца. Сюда можно отнести анемические шумы и скоростные шумы у быстро растущих детей и юношей.
В последнее время появилось новое название при оценке шумов – физиологические шумы. К ним относят анемические шумы, шумы при лихорадке, тиреотоксикозе, беременности. Все они обусловлены ускорением кровотока. С этим названием трудно согласиться, т.к., кроме беременности, речь идет о патологических состояниях. Лучше эти шумы называть динамическими, как делает ряд авторов.
Многие моменты о происхождении и проведении внутрисердечных шумов можно понять на простом опыте – при аускультации искусственно суженных крупных артерий. Удобно исследовать плечевую артерию (рис.2). У лежащего на спине пациента без патологии сердечнососудистой системы артерию прощупывают на всем протяжении, отмечают ее проекцию на коже дермографом и прижимают пальцем к плечевой кости несколько выше середины плеча. Головку стетоскопа помещают дистальнее сдавления на 1,5-2 см, а степень ее сужения регулируют давлением пальца таким образом, чтобы выслушивался громкий шум. После этого, не меняя степени давления пальцем, выслушивают всю артерию – дистальнее сужения до локтевого сгиба и проксимальнее до подмышечной впадины, а также выслушивают внутреннюю поверхность плеча в обе стороны от артерии на всем протяжении. Обнаруживается следующая аускультативная картина. При равной степени сужения артерии шум лучше всего выслушивается после сужения и хорошо проводится, постепенно ослабевая, до локтевого сгиба. Проксимальнее сдавливающего пальца шум значительно слабее. Шум хорошо проводится в обе стороны от артерии: на равном расстоянии от места сужения он лучше выслушивается в стороны от артерии, чем проксимально.
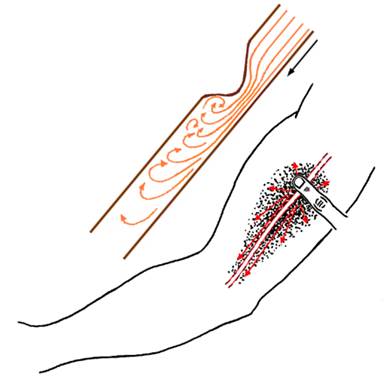
Рис.2. Схема проведения искусственно вызванного артериального стенотического шума.
Этот опыт хорошо демонстрирует выявленные С.Ф.Олейником механизмы образования и проведения стенотических шумов: шум образуется дистальнее места сужения, проводится в стороны от места образования, очень хорошо проводится по току крови и значительно хуже – в противоположном направлении.
Применительно к сердцу эти закономерности сохраняются, но несколько трансформируются вследствие сложного строения органа. Следует обратить внимание на очень важное положение: шум образуется не в узком клапанном отверстии, а после него по току крови. Так, шумы митрального стеноза и аортальной недостаточности образуются в левом желудочке, шум аортального стеноза – в аорте. Вихревой поток крови при митральной недостаточности образуется в левом предсердии.
Но шумы проводятся с места своего образования не только по току крови. Вихревой поток, лежащий в основе образования шума, вызывает колебания окружающих структур сердца, по которым шум проводится на грудную клетку, где проводится аускультация. Например, шум митральной недостаточности образуется в левом предсердии (рис.3), но колебания передаются на створки клапана, а через хорды и сосочковые мышцы – на весь миокард левого желудочка и дальше на ткани грудной клетки. Поэтому шум лучше выслушивается над левым желудочком и латеральнее, в подмышечной области, хотя может быть хорошо слышен и в проекции увеличенного левого предсердия как спереди, так и сзади.
Рис.3. Механизм образования и проведения на грудную клетку шума митральной недостаточности по Олейнику. Красные стрелки указывают направление тока крови в аорту и ретроградно в левое предсердие. Сплошная синяя стрелка обозначает проведение шума к ближайшей точке выслушивания, двойная синяя стрелка – против тока крови на верхушку сердца. Извилистые стрелки показывают проведение вибраций по структурам сердца.
С практической точки зрения важно определять проведение шума в стороны от точки максимальной громкости, точнее – возможность выслушать шум на каком-либо расстоянии от точки максимальной громкости (см. рис.4-7).
Внесердечные шумы обусловлены трением серозных оболочек или являются дыхательными шумами, усиливающимися в ритме сердечной деятельности.
Последовательность аускультации сердца и методические приемы, используемые для решения поставленных задач.
На вопрос о последовательности выслушивания сердца имеются разные точки зрения. Большинство врачей начинают аускультацию с верхушки сердца, где обычно хорошо слышны первый и второй тоны сердца. Если верхушечной толчок не пальпируется, стетоскоп помещают чуть кнутри от левой границы относительной сердечной тупости в пятом межреберье. Здесь оценивают ритм сердечной деятельности, определяют, который тон первый, и оценивают его свойства.
Ритм сердечной деятельности определяют, сравнивая между собой диастолические паузы, которые в большинстве случаев практически равны между собой. У молодых пациентов нередко заметна дыхательная аритмия, когда во время вдоха ритм учащается (диастолические паузы укорачиваются), а во время выдоха урежается (диастолические паузы удлиняются). У взрослых людей дыхательная аритмия мало заметна, но если попросить пациента глубоко дышать, она становится отчетливой.
Который тон первый?
При правильном сердечном ритме систолическая пауза короче диастолической, поэтому тон, слышимый перед короткой паузой, систолический, т.е. первый. Если систолическая и диастолическая паузы равны (маятникообразный ритм) или продолжительность диастолы меняется (мерцание предсердий, частые желудочковые экстрасистолы), единственно надежным способом отличить первый тон от второго является пальпация сонной артерии одновременно с аускультацией сердца. Пульсация ее практически совпадает с первым тоно м . Не следует пальпировать лучевые артерии, т.к. пульс на них заметно запаздывает по сравнению с первым тоном.
Громкость, продолжительность и высота тонов не могут быть критериями для их различения, т.к. в патологии параметры тонов изменяются, иногда даже противоположно нормальным.
Физическая характеристика тонов.
Четко определив I тон, оценивают его на верхушке сердца по громкости и высоте, сравнивая со II тоном и с I тоном здоровых людей такого же возраста и телосложения, что должно быть в памяти врача. При эмфиземе легких I тон оценивают над абсолютной тупостью сердца в положении пациента на правом боку.
Оценить первый тон, обусловленный правым желудочком, в норме не удается. Мощность его в сравнении с левожелудочковым первым тоном очень небольшая. Выслушиваемый над правым желудочком первый тон (у основания мечевидного отростка или на грудине у места прикрепления к ней хряща V ребра справа), по сути дела, является левожелудочковым. Он имеет в этих точках меньшую громкость, чем на верхушке, потому что проводится из левого желудочка через расположенный перед ним правый желудочек.
Затем выслушивают аорту во втором межреберье справа у края грудины, где оценивают аортальный компонент II тона.
После этого проводят аускультацию зоны легочной артерии, начиная от II межреберья вниз до IV ребра у левого края грудины, где врач пытается уловить расщепление II тона на вдохе и оценить его пульмональный компонент (IIР). Аускультация должна быть продолжительной, вначале при спокойном, затем при более глубоком, но бесшумном (!) дыхании пациента, лучше с открытым ртом. Но дыхание не должно быть очень глубоким, т.к. при глубоком вдохе легкое прикрывает сердце и IIP может не выслушиваться. Если расщепления II тона выявить не удалось, несколько раз переставляют стетоскоп из 3-й точки во 2-ю и наоборот, чтобы сравнить громкость II тона на легочном стволе и аорте, т.е. определить наличие или отсутствие акцента II тона.
В пятой точке аускультации сердца, предложенной для выслушивания шума аортальной недостаточности, точнее в зоне Боткина–Эрба, тоны не оцениваются. Эта область является местом наслоения зон аускультации аорты и легочного ствола, и в ней оцениваются лёгочный компонент II тона и шум недостаточности аортального клапана.
Таким образом, для оценки тонов сердца достаточно аускультации левого желудочка (обычно верхушки сердца), аорты во II межреберье у правого края грудины (IIА) и легочного ствола во II-III межреберьях у левого края грудины, где в одной из точек при расщеплении II тона можно хорошо услышать IIP. При отсутствии расщепления II тона он оценивается во II межреберьях справа и слева у края грудины как для сравнения с I тоном, так и для определения физиологического или патологического акцента.
Оценка шумов сердца
Внутрисердечные шумы.
Если ни в одной из трех стандартных точек оценки тонов шумы не выслушиваются и у пациента не выявлено патологии сердца другими способами, можно думать, что шумов действительно нет. Но всегда надо выслушать предсердечную область слева вдоль края грудины от II до V межреберья, где обычно выслушивается любой из шумов сердца.
Шумы проводятся с места своего образования не только по току крови, но и по структурам сердца и тканям грудной клетки.
Вихревой поток, лежащий в основе образования шума, вызывает колебания окружающих структур сердца, по которым шум проводится на грудную клетку, где проводится аускультация. Например, шум митральной недостаточности образуется в левом предсердии (рис.3), но колебания передаются на створки клапана, а через хорды и сосочковые мышцы – на весь миокард левого желудочка и дальше на ткани грудной клетки. Поэтому шум лучше выслушивается над левым желудочком и латеральнее, в подмышечной области, хотя может быть хорошо слышен и в проекции увеличенного левого предсердия как спереди, так и сзади.
Чтобы правильно понять причину появления шума, надо ответить на ряд вопросов:
1. Фаза, в которой выслушивается шум.
2. Точка его максимальной громкости.
3. Локализация шума в фазе (в начале, в середине, в конце) и его продолжительность.
4. Характер и высота шума.
5. Громкость шума:
5.1. Абсолютная максимальная громкость в баллах.
5.2. Изменение громкости в фазе (на ФКГ это форма шума).
5.3. Изменение громкости шума при изменении положения тела и после физической нагрузки, а также в зависимости от дыхания.
6. Зоны проведения шума.
7. Для шумов, возникающих в начале фазы, – начинается он вместе с тоном или после него.
Для ответа на поставленные вопросы врач использует различные методические приемы.
Фазу, в которой выслушивается шум, определяют одновременной пальпацией сонной артерии.
Чтобы ответить на вопрос о точке максимальной громкости шума, надо выслушать всю предсердечную область, азону проведения шума находят выслушиванием от точки максимальной громкости радиально по всем направлениям до исчезновения шума, не ограничиваясь предсердечной областью. Шум аортального стеноза нередко выслушивается и за пределами грудной клетки – на шее и плече справа. Выслушивают также грудную клетку со спины (задние зоны аускультации).
Степень громкости шума при аускультации может быть определена только условно. Здесь много объективных (телосложение пациента, толщина грудной стенки – мышцы, жир, отек и др.) и субъективных моментов. Точность оценки зависит от опыта врача. Имеются рекомендации оценивать громкость, или интенсивность шума по 6-балльной шкале (S.A.Levine, W.P.Harvey, 1959):
Балл (1/6) – очень слабый шум, который может быть услышан даже в тихой комнате не сразу, а после того, как сосредоточишь активное внимание на соответствующей фазе сердечной деятельности – прислушаешься,
Балла (4/6) – громкий шум,
Знание преобладающей частоты шумов, наиболее характерных для поражения какого-либо клапана, важно потому, что слабые шумы определенной высоты лучше выслушиваются соответствующим инструментом, который следует использовать в конкретной ситуации. Так, высокий дующий шум аортальной недостаточности целесообразно выслушивать инструментом с мембраной, непосредственно ухом или стетоскопом с небольшой воронкой, плотно прижатой к телу пациента, когда натянутая кожа становится своеобразной мембраной.
С другой стороны, низкие негромкие шумы (особенно шум митрального стеноза) лучше выслушивать стетоскопом с широкой воронкой и без давления, чтобы не создать искусственную мембрану натяжением кожи.
Особенно важно помнить об этом при диагностике формирующегося порока, когда шум очень слабый и нужно использовать все методические приемы для его выявления.
Все остальные свойства шума (3; 5.2; 7) оцениваются длительным целенаправленным выслушиванием. Человеческое ухо обладает уникальным свойством, позволяющим концентрировать внимание на определенных звуках, фактически не воспринимая других. Это свойство и используется врачом при выслушивании сердца. Определив фазы сердечной деятельности – систолу и диастолу, можно при дальнейшей аускультации сосредоточить актуальное внимание только на определенном тоне (первом, втором или дополнительном, например, на тоне открытия митрального клапана) или на паузе (систолической или диастолической), или даже на части паузы (ранняя, поздняя систола, прото-, мезодиастола, пресистола), выключив из актуального внимания другие звуки. Активно обращая внимание только на систолическую паузу при длительной аускультации в точке максимальной громкости, можно дать оценку систолического шума (продолжительность, громкость, характер и др.), затем можно включить в сферу активного внимания начало систолы (первый тон и раннюю систолу) и ответить на вопрос: начинается шум вместе с тоном или после него. Так же детально выслушивается и диастола.
Не надо забывать о контроле за дыханием больного. Для отличения сердечных шумов от дыхательных надо просить больного не дышать после неглубокого выдоха. Если больной сделает очень глубокий выдох, у него могут от напряжения дрожать мышцы грудной клетки, что создает особый звуковой фон, мешающий аускультации. В других случаях, наоборот, надо выслушивать обязательно при дыхании больного. Это относится ко второму тону на легочной артерии и к шуму трикуспидальной недостаточности. Во время вдоха за счет увеличения притока крови к правому сердцу и усиления систолы громкость систолического шума в зонах правого желудочка и предсердия увеличивается (симптом Риверо-Корвальо).
После оценки и подробного описания шума можно, с учетом результатов других исследований (расспрос, общий осмотр, осмотр и пальпация области сердца, размеры и конфигурация сердца, особенности тонов), сделать вывод о причине шума и поставить диагноз.
Оценка аускультативных данных в диагностике пороков сердца часто играет ведущую роль, поэтому необходимо знать типичные звуковые явления при наиболее часто встречающихся пороках сердца.
В учебных целях целесообразно изобразить тоны и шумы в норме и при различных патологических состояниях графически в специальной тетради или альбоме, а, выслушивая сердце конкретного больного, также делать рисунки аускультативной картины и сравнивать их с ФКГ этого пациента и типичными данными при соответствующей патологии.
В старых руководствах часто изображали тоны сердца знаками, которыми пользуются при анализе стихотворного ритма (– и È), а ритмическую картину работы сердца сравнивали с ямбом и хореем. По-видимому, более целесообразно рисовать схему, отмечая тоны вертикальными линиями, а шумы – заштрихованными геометрическими фигурами в соответствии с изменениями громкости шума в соответствующей фазе (рис.4-8). Размер линий, обозначающих тоны, должен отражать их громкость. Штриховкой показывают шумы таким образом, чтобы их форма соответствовала данным ФКГ.
Внесердечные шумы.
Шум трения перикарда. Перикардиальное трение возникает при трении негладких листков эпикарда и перикарда вследствие отложения на их поверхности фибрина при перикардите. Громкость и характер шума вариабельны. Он может быть едва слышимым и напоминать шелест шелковой ткани, листьев бумаги, царапанье, крепитацию. Более грубый и громкий шум походит на хруст снега. Так как шум связан со смещением сердца во время систолы и диастолы, в нем может быть три составляющих, совпадающих с систолой предсердий, систолой желудочков и с протомезодиастолой. Не все они могут быть слышимы. Шум часто воспринимается как посторонний звук (он такой и есть на самом деле), мешающий аускультации. Лучше всего он выслушивается над тупостью сердца, не прикрытой лёгкими. Иногда его слышно лишь в положении пациента стоя или сидя с наклоном вперед, это бывает при наличии небольшого экссудата. При наклоне вперед сердце соприкасается с перикардом, вытесняя имеющуюся между ними жидкость. Полезно выслушивать лежащего на животе больного, когда он приподнимет грудную клетку, опираясь на локти.
Плевроперикардиальный и плеврокардиальный шумы. Обычно врач встречается с плеврокардиальным шумом. Это шум трения плевры, который возникает или усиливается во время сокращения или расслабления желудочков, так как изменение объема сердца приводит к местному изменению объема прилежащих к сердцу участков легкого и смещению париетального и висцерального листков плевры относительно друг друга. Этот шум усиливается на вдохе, ослабевает или даже исчезает при задержке дыхания. Характерно отсутствие его над абсолютной тупостью сердца. Лучше всего он слышен чуть кнаружи от нее на стороне плеврита или плевропневмонии.
Истинный плевроперикардиальный шум, возникающий от трения негладких поверхностей наружной стороны перикарда и париетальной плевры, по-видимому, большая редкость, так как перикард и париетальная плевра обычно соединены между собой слоем рыхлой соединительной ткани.
Кардиопульмональный (пульмокардиальный) шум. Везикулярный шум, усиливающийся в ритме сердечных сокращений вследствие дополнительного расширения участка легкого, примыкающего к сердцу, во время систолы желудочков (рис. 9). Он чаще слышен слева вдоль границы относительной тупости сердца, иногда в межлопаточном пространстве, исчезает при задержке дыхания.
Сухие хрипы, имитирующие внутрисердечные шумы. В редких случаях единичный сухой хрип в мелком бронхе выслушивается в ритме сердечной деятельности и очень напоминает музыкальный внутрисердечный шум. Он значительно лучше слышен во время вдоха или только во время выдоха. Механизм его образования аналогичен таковому при пульмокардиальном шуме, только возникает не везикулярный шум, а сухой хрип в мелком суженном бронхе. Этот шум не постоянный, но может выслушиваться в течение нескольких часов кряду на небольшом участке грудной клетки, где-либо у границы относительной тупости сердца или сосудистого пучка.
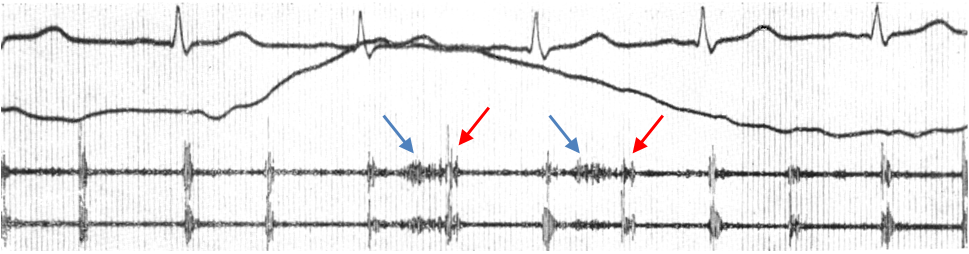
Рис. 9. Кардиопульмональный шум.
Сверху вниз: ЭКГ II отведение. Пневмограмма. ФКГ В1 и С2. В двух первых и двух последних сердечных циклах (выдох) тоны без особенностей, шума нет. На вдохе II тон расщеплен с интервалом 0,4 с (красные стрелки), появляется высокочастотный мезосистолический шум (синие стрелки), приближающийся к веретенообразному.
Запомните
1) При остром ИМ повышение температуры тела и лейкоцитоз выявляются обычно к концу первых суток от начала заболевания и при неосложненном течении инфаркта сохраняются примерно в течение недели.
2) СОЭ увеличивается обычно спустя несколько дней от начала заболевания и может оставаться повышенной на протяжении 2-3 недель и дольше даже при отсутствии осложнений ИМ.
3) Длительное сохранение (более 1 недели) лейкоцитоза или/и умеренной лихорадки у больных острым ИМ свидетельствует о возможном развитии осложнений (пневмония, плеврит, перикардит, тромбоэмболия мелких ветвей легочной артерии и др.).
Следует подчеркнуть, что выраженность всех приведенных лабораторных признаков ИМ прежде всего зависит от обширности очага поражения, поэтому при небольших по протяженности инфарктах эти изменения могут отсутствовать. Необходимо также помнить, что правильная трактовка этих неспецифических показателей возможна только при сопоставлении с клинической картиной заболевания и данными ЭКГ.
Гиперферментемия при остром инфаркте миокарда
Гиперферментемия входит в классическую триаду признаков острого инфаркта миокарда: 1) болевой синдром; 2) типичные изменения ЭКГ; 3) гиперферментемия. Основной причиной повышения активности (и содержания) ферментов в сыворотке крови у больных острым ИМ является разрушение миокардиальных клеток и выход (вымывание) высвобождающихся клеточных ферментов в кровь.
Наиболее ценным для диагностики острого ИМ является определение активности нескольких ферментов в сыворотке крови:
1. креатинфосфокиназы (КФК) и особенно ее МВ-фракции (МВ-КФК);
2. лактатдегидрогеназы (ЛДГ) и ее изофермента 1 (ЛДГ1);
3. аспартатаминотранферазы (АсАТ).
Динамика активности этих ферментов при остром ИМпредставлена в табл. 3.17 и на рис. 3.316.
Таблица 3.17
Изменение активности некоторых ферментов при остром инфаркте миокарда (по И. С. Балаховскому в модификации)
| Фермент | Начало повышения активности, ч | Пик увеличения активности, ч | Возвращениек норме, сутки |
| МВ-фракция КФК | 3–4 | 10–12 | 2 |
| КФК | 6–12 | 24 | 3–4 |
| ЛДГ | 8–10 | 48–72 | 8–14 |
| ЛДГ1 | 8–10 | 24–84 | 10–12 |
| АсАТ | 4–12 | 24–36 | 4–7 |
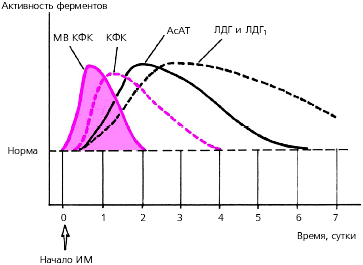
Рис. 3.316. Динамика активности ферментов сыворотки крови при остром инфаркте миокарда. Пунктиром обозначен нормальный уровень ферментов
| Биомаркеры | Время первичного увеличения | Время достижения пиковой концентрации | Длительность повышения |
| Тропонин Т | 3 - 12 ч | 12 ч – 2 дня | 5 – 14 дней |
| Тропонин I | 3 - 12 ч | 24 ч | 5 – 10 дней |
| КФК-МВ (более 25% от общей КФК) | 3 - 12 ч | 24 ч | 2 – 3 дней |
| Миоглобин | 1 - 4 ч | 6 – 7 ч | 24 ч |
Креатинфосфокиназа ( КФК ). Наиболее специфичным лабораторным тестом острого ИМ является определение МВ -фракции КФК ( МВ - КФК ). Ее активность начинает возрастать уже через 3–4 ч, достигает максимума через 10–12 ч и возвращается к исходным цифрам через 48 ч от начала ангинозного приступа. Активность общей КФК приИМ претерпевает сходную динамику: уже к концу первых суток уровень фермента в 3–20 раз превышает норму, а через 3–4 суток от начала заболевания возвращается к исходным значениям (рис. 3.316).
Как известно, КФК в большом количестве содержится в скелетных мышцах, миокарде, головном мозге и щитовидной железе. Поэтому увеличение активности этого фермента в сыворотке крови возможно не только при остром ИМ, но и при целом ряде других клинических ситуаций:
1. при внутримышечных инъекциях;
2. при тяжелой физической нагрузке;
3. после любого хирургического вмешательства;
4. у больных мышечной дистрофией, полимиозитом, миопатией;
5. при повреждениях скелетных мышц, при травмах, судорожном синдроме, длительной иммобилизации;
6. при инсультах и других повреждениях ткани головного мозга;
7. при гипотиреозе;
8. при пароксизмальных тахиаритмиях;
9. при миокардите;
10. при тромбоэмболии легочной артерии;
11. после проведения коронароангиографии;
12. после электроимпульсной терапии (кардиоверсии) и т. д.
В противоположность этому повышение активности МВ-фракции КФК, содержащейся преимущественно в миокарде, специфично для повреждения сердечной мышцы, в первую очередь, для острого ИМ. МВ-фракция КФК не реагирует на повреждение скелетных мышц, головного мозга и щитовидной железы. Тем не менее следует помнить, что любые кардиохирургические вмешательства, включая коронароангиографию, катетеризацию полостей сердца и электроимпульсную терапию, как правило, сопровождаются кратковременным подъемом активности МВ-фракции КФК. В литературе имеются также указания на возможность повышения уровня МВ-КФК при тяжелой пароксизмальной тахиаритмии, миокардитах и длительных приступах стенокардии покоя, расцениваемых как проявление нестабильной стенокардии.
Степень повышения активности МВ-КФК в крови в целом хорошо коррелирует с размером ИМ: чем больше объем поражения сердечной мышцы, тем выше активность МВ-КФК. Следует, однако, иметь в виду, что в ряде случаев при обширных ИМ вымывание ферментов в общий кровоток замедлено, поэтому абсолютное значение активностиМВ-КФК и скорость его достижения могут оказаться меньше, чем при обычном вымывании фермента, хотя и в том, и в другом случае площадь под кривой «концентрация-время» остается одинаковой (рис. 3.317, а, б).
Эти данные послужили основанием для разработки методики неинвазивного определения массы некроза (в граммах) как функции площади под кривой изменения концентрацииМВ-КФК во времени.
Рис. 3.317. Динамика активности МВ-фракции КФК при обширном трансмуральном (а,б) и интрамуральном (в) инфарктах миокарда.
В двух первых случаях площадь под кривой «концентрация–время» одинакова, хотя пиковые значения
активности МВ-КФК отличаются, что связано с различной скоростью вымывания фермента. При интрамуральном инфаркте миокарда площадь под кривой и максимальная ее амплитуда значительно меньше
Запомните
Площадь под кривой «концентрация-время» МВ-КФК отражаетразмеры ИМ, а абсолютные значения активности фермента и время достижения максимума кривой — не только обширность поражения сердечной мышцы, но и скорость вымывания фермента из некротизированного участка сердечной мышцы.
Лактатдегидрогеназа ( ЛДГ ). Активность этого фермента при остром ИМ нарастает медленнее, чем КФК и МВ-КФК, и дольше остается повышенной. Пик активности наступает обычно на 2–3 сутки от начала инфаркта, а возвращение к исходному уровню — только к 8–14 суткам.
Следует помнить, что активность общей ЛДГ повышается также при заболеваниях печени, шоке, застойной недостаточности кровообращения, гемолизе эритроцитов и мегалобластной анемии, тромбоэмболии легочной артерии, миокардите, воспалении любой локализации, коронароангиографии, электроимпульсной терапии, тяжелой физической нагрузке и т. д.
В этом отношении изофермент ЛДГ 1 более специфичен для поражений сердца, в частности, для острого ИМ, хотя он также присутствует не только в мышце сердца, но и в других органах и тканях, включая эритроциты.
Аспартатаминотранфераза ( АсАТ ) также относится к числу ферментов с относительно быстро наступающим пиком повышения активности (24–36 ч от начала инфаркта). Через 4–7 суток концентрация АсАТ возвращается к исходному уровню.
Изменение активности АсАТ также неспецифично для острого ИМ: уровень АсАТ вместе с активностью АлАТ повышается при многих патологических состояниях, в том числе при заболеваниях печени. Все же следует помнить, что при поражениях паренхимы печени в большей степени возрастает активность АлАТ, а при заболеваниях сердца —АсАТ. При ИМ коэффициент Ритиса (отношение АсАТ/АлАТ) больше 1,33, а при заболеваниях печени — меньше 1,33.
Учитывая специфические особенности вымывания различных ферментов из очага некроза и длительность их присутствия в сыворотке крови, необходимо помнить о нескольких принципах ферментативной диагностики острогоИМ.
Запомните
1. Исследование уровня активности КФК и МВ-КФК целесообразно только в течение 1–2 суток, а АсАТ — 4–7 суток от предположительного начала заболевания.
2. Если с момента ангинозного приступа прошло более двух суток, для лабораторного подтверждения ИМ необходимо исследовать в динамике уровень активности ЛДГ, ЛДГ1 и АсАТ вместе с АлАТ и расчетом коэффициента Ритиса.
3. Повышение активности КФК, МВ-КФК, ЛДГ, ЛДГ1, АсАТ не является строго специфичным для острого ИМ, хотя при прочих равных условиях активность МВ-КФК отличается более высокой информативностью.
4. Отсутствие гиперферментемии не исключает развития ИМ.
Окончательная трактовка результатов исследования ферментов в сыворотке крови при остром ИМ возможна только в комплексе с оценкой клинической картины заболевания, изменений ЭКГ и данных других лабораторных и инструментальных методов исследования.
Исследование липидного обмена
Нарушения липидного обмена (гиперлипопротеидемии) являются важнейшим фактором риска атеросклероза и патогенетически связанных с ним заболеваний сердечно-сосудистой системы (инфаркта миокарда, хронических формИБС, инсульта, облитерирующего атеросклероза артерий нижних конечностей и др.). Поэтому исчерпывающая характеристика нарушений липидного обмена является обязательным условием эффективной профилактики этих заболеваний, определяющих, по сути, прогноз жизни, трудоспособность и физическую активность в быту большинства людей преклонного возраста во всех экономически развитых странах.
Напомним, что в плазме (сыворотке) крови присутствуют три основных класса липидов: 1) холестерин (ХС) и его эфиры, 2) триглицериды (ТГ) и 3) фосфолипиды (ФЛ). Наибольшее значение в атерогенезе имеют холестерин и триглицериды. Основной транспортной формой липидов являются, как известно, липопротеиды (ЛП), в которых ХС, ТГ и ФЛ связаны с белками-апопротеинами (подробнее — см. главу 1).
Для характеристики нарушений липидного обмена используют определение: 1) общего количества ХС и ТГ в плазме (сыворотке) крови; 2) содержание отдельных классов липопротеидов (ЛПНП, ЛПОНП и ЛПВП); 3) расчет коэффициента атерогенности. В большинстве случаев этих данных бывает достаточно, чтобы оценить характер и выраженность нарушений липидного обмена, а также степени атерогенности этих нарушений. В последние годы дополнительно к этим исследованиям рекомендуют определять также содержание белков-апопротеинов, входящих в состав ЛП (апо-А, апо-В и др.) и отличающихся различным влиянием на атерогенез, хотя эти методы пока не нашли широкого распространения в клинической практике.
Общее содержание ХС и ТГ в плазме (сыворотке) крови
При различных дислипидемиях может повышаться содержание ХС (гиперхолестеринемия) или ТГ(гипертриглицеридемия). Часто встречается также так называемая комбинированная гиперлипидемия, при которой имеет место повышение концентрации как ХС, так и ТГ.
Одной из наиболее сложных проблем диагностики гиперлипидемий является вопрос о том, какой уровень ХС иТГ считать «нормальным». Как известно, содержание обоих липидов в плазме (сыворотке) крови здоровых людей колеблется в широких пределах и зависит прежде всего от возраста и пола (см. главу 1): с возрастом у здоровых людей уровень ХС и ТГ постепенно возрастает; у мужчин он выше, чем у женщин. Усредненной и весьма условной верхней границей считают для ХС-5,17 ммоль/л (200 мг/дл) и дляТГ-1,7 ммоль/л (150 мг/дл).
В то же время сопоставление этих границ с данными, полученными при обследовании больших популяций здоровых людей, показывает, что у многих из них уровень холестерина существенно превышает 5,17 ммоль/л, а триглицеридов — 1,7 ммоль/л. Дело в том, что атерогенное действие ХС и ТГ существенно возрастает при наличии у обследуемых таких факторов риска атеросклероза как отягощенная наследственность (ИМ, инсульт, внезапная смерть у родственников в возрасте до 55 лет), курение, артериальная гипертензия, сахарный диабет, ожирение (масса тела, на 30% превышающая идеальную массу тела, и др.). У этих лиц «нормативы» ХС и ТГ должны быть значительно снижены.
Многочисленные клинические наблюдения позволили рекомендовать наиболее приемлемые в настоящее время уровни ХС и ТГ, представленные в табл. 3.18. Они включают деление на желательный, погранично высокий и повышенный уровень ХС и ТГ.
Таблица 3.18
Градации уровней холестерина и триглицеридов в плазме (сыворотке) крови
| Липиды | Единицы измерения | Желатель- ный уровень | Пограничновысокий уровень | Повышен- ный уровень |
| ХС | ммоль/л | < 5,17 | 5,17–6,18 | 6,21 |
| мг/дл | < 200 | 200–239 | 240 | |
| ТГ | ммоль/л | < 1,70 | 1,71–2,29 | > 2,30 |
| мг/дл | < 130 | 130–200 | > 200 |
Формально гиперхолестеринемия диагностируется при содержании ХС в плазме (сыворотке) крови, превышающем 6,2 ммоль/л (240 мг/дл), а гипертриглицеридемия — при концентрации ТГ больше 2,3 ммоль/л (200 мг/дл). Однако следует иметь в виду, что сочетание погранично высокого уровня ХС (5,2–6,2 ммоль/л) и ТГ (1,7–2,3 ммоль/л), а иногда даже более низких их концентраций, с другими факторами риска может иметь такое же значение для формирования и прогрессирования атеросклероза, как и более высокий уровень этих липидов, но при отсутствии артериальной гипертензии, сахарного диабета, ожирения, отягощенной наследственности и т. п.
Как было показано выше (см. главу 1), гиперхолестеринемия, гипертриглицеридемия и комбинированная гиперлипидемия встречаются не только при атеросклерозе, но и при многих заболеваниях печени, желчевыводящей системы, почек, эндокринной системы и т. д. Так, повышение уровня ХС и ТГнередко наблюдается при сахарном диабете, нефротическом синдроме, микседеме, обтурационной желтухе, холестатическом синдроме, беременности и других состояниях.
Запомните
Решающее значение для возникновения и прогрессирования атеросклероза имеет соотношение липопротеидов различных классов: ЛПНП и ЛПОНП обладают отчетливым атерогенным, а ЛПВП–антиатерогенным действием. Наиболее высокий риск развития атеросклероза наблюдается у лиц с высоким содержанием ЛПНП и ЛПОНП и низким — ЛПВП.
Коэффициент атерогенности. Для ориентировочной количественной оценки степени риска атеросклероза А. Н. Климовым в 1977 г. был предложен так называемый холестериновый коэффициент атерогенности (КХС), представляющий собой отношение ХС атерогенных и ХСантиатерогенных ЛП:
КХС = ХСЛПНП + ХСЛПОНП / ХСЛПВП ,
Поскольку суммарное количество ХС атерогенных липопротеидов (ЛПНП и ЛПОНП) можно представить как разницу между общим ХС (ХС общий) и ХС ЛПВП, коэффициент атерогенности можно рассчитывать на основании определения только двух показателей — общегоХС и ХС ЛПВП:
КХС = ХСобщ - ХСЛПВП / ХСЛПВП .
Запомните
В норме у мужчин в возрасте 40–60 лет без клинических и других проявлений атеросклероза КХС не превышает 3,0–3,5. Вероятность развития атеросклероза относительно невелика при КХС менее 3,0. Коэффициент атерогенности в пределах 3,0–4,0 ассоциируется с умеренным, а больше 4,0 — с высоким риском атеросклероза.
ОАК
Общий анализ крови при ИЭ обычно выявляет умеренную нормохромную анемию; увеличение СОЭ, иногда до 70-80 мм/ч; характерен лейкоцитоз со сдвигом лейкоцитарной формулы влево.
Биохимический анализ крови
увеличение концентрации сиаловых кислот и диспротеинемия с увеличением уровня гамма-глобулинов.
уваличение ЦИК и гипокомплементемия.
повышение С-реактивного белка.
Ревматоидный фактор обнаруживают у 35-50% больных подострым инфекционным эндокардитом.
Моча
В анализах мочи обнаруживают микрогематурию и протеинурию.
При развитии гломерулонефрита возникает выраженная протеинурия и гематурия.
Гемокультура
Бактериемия при подостром инфекционном эндокардите является постоянной. Количество бактерий в венозной крови составляет от 1 до 200 в 1 мл при подострой форме заболевания. Для выявления бактериемии рекомендуют трижды производить забор венозной крови в объёме 16-20 мл с интервалом 1 ч между первой и последней венепункцией. При выявлении возбудителя необходимо определить его чувствительность к антибиотикам.
Выраженность изменений лабораторных анализов при ревматизме, в первую очередь, зависит от активности процесса. В неактивную фазу заболевания лабораторные данные существенно не меняются, в этот период может быть некоторое увеличение СОЭ и антистрептококковых антител (АСЛ-О, АСГ, АСК). Изменения лабораторных показателей в активную фазу заболевания пропорциональны степени (1, 2, 3) активности ревматизма.
Общий анализ крови — при остром течении и выраженности процесса отмечается лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы влево, моноцитоз,СОЭ до 20 - 30 мм/ч и выше.
В общем анализе мочи при ревматизме существенных изменений не отмечается, возможна небольшая протеинурия и гематурия (микро).
В биохимическом анализе крови повышение уровня фибриногена, серомукоида, сиаловых кислот, церулоплазмина. Нарастает содержание альфа- и гамма-глобулинов, активность некоторых ферментов (АЛТ, лактатдегидрогеназы ЛДГ, малатдегидрогеназы, креатинкиназы и др.). Появляется С-реактивный белок, возрастает НСТ-тест. Активность миелопероксидазы в нейтрофилах снижается.
Иммунологические анализы при ревматизме показывают повышение титра антистрептогиалуронидазы, антистрептолидазы (АСЛ — О), антистрептокиназы, содержание иммуноглобулинов (в основном иммуноглобулина М ииммуноглобулина G). Регистрируется повышение реакции бласттрансформациилимфоцитов, снижение числа Т-лимфоцитов, появление циркулирующих иммунных комплексов и С-реактивного белка.
Рекомендуется провести бактериологический посев из зева для определения чувствительности выделенной флоры к антибиотикам.
I – неинвазивные
• ЭКГ
• Суточное мониторирование ЭКГ по Холтеру
• ЭКГ при нагрузочных пробах (ВЭМ, тредмил-тест, ЧПЭС)
• ЭКГ при фармакологических пробах (проба с добутамином, проба с дипиридамолом)
• Суточное мониторирование АД
• ЭХО-КГ (в покое, стресс-ЭХО-КГ)
• Радиоизотопное исследование перыузии миокарда
• Мультиспиральная КТ сердца и коронарных артерий
• Электронно-лучевая томография сердца
Применение ЭКГ
- Определение частоты и регулярности сердечных сокращений (нарушение автоматизма –нарушения ритма, нарушение возбудимости - экстрасистолии)
- Показывает острое или хроническое повреждение миокарда
- Диагностика коронарной недостаточности - метод скрининга при ИБС (СН, ОИМ), в том числе и при нагрузочных пробах
- Может быть использована для выявления нарушений обмена калия, кальция, магния и других электролитов
- Выявление нарушений внутрисердечной проводимости (блокады)
- Определение гипертрофии предсердий и желудочков
- Определение нарушений метаболизма в сердечной мышце (нарушение в конечной части желудочкового комплекса – зубца Т)
- Может дать информацию о внесердечных заболеваниях, таких как ТЭЛА
Особое значение имеет ЭКГ в диагностики коронарной недостаточности СН, ОИМ (зубец Q, сегмент ST, зубец Т) – можно определить стадию ОИМ, локализацию.
Актуальной проблемой кардиологии является ранняя диагностика коронарогенных поражений миокарда, что связано с ростом внезапной смертности от сердечно-сосудистых заболеваний, особенно у людей молодого возраста. Оценка адекватности коронарного кровотока неинвазивными методами играет важную роль в решении этой проблемы. Простота, доступность, повторяемость позволяет их использовать для выявления скрытой ишемической болезни сердца (ИБС), определения физических возможностей организма для работы в условиях с большими физическими и психоэмоциональными нагрузками, а также как важный критерий трудоспособности у лиц, перенесших обострение ИБС.
ЭКГ используются при проведении нагрузочных проб с целью выявления ИБС, они позволяют диагностировать скрытые формы нарушения сердечного ритма, нарушения адаптационно-метаболического генеза, проявляющиеся в виде признаков изменения фазы реполяризации, различной степени транзиторных блокад, нарушений сердечного ритма. Используемые в настоящее время все нагрузочные пробы можно условно разделить на две группы:
1-я группа — ЭКГ-тесты, провоцирующие ишемию, велоэргометрия, тредмил-тест, кистевая изометрическая проба, информационная, нагрузочная проба методом чреспищеводной электрокардиостимуляции, проба с изопротеренолом, дипиридамолом, эргометрином, добутамином;
2-я группа — ЭКГ-пробы, выявляющие дистрофию миокарда, нейрогенного, эндокринного и обменного генезов, улучшающие функцию сердца (проба с предварительной дачей блокаторов, калия хлорида, нитроглицерина, проба с гипервентиляцией и ортостатическая проба).
Пробы с физической нагрузкой имеют как свои положительные, так и отрицательные стороны.
К положительным можно отнести: доступность, физиологичность выполнения пробы, возможность повторить пробу, точность дозированной мышечной работы, возможность регистрировать ЭКГ непосредственно в условиях выполнения нагрузок,
к отрицательным — не все больные способны выполнять дозированную физическую нагрузку (детренированность, наличие сопутствующих заболеваний, выраженная дыхательная недостаточность, недостаточность кровообращения, артериальная гипертензия, ортопедические дефекты и т.д.).
Эхокардиография
Эхокардиография - диагностическая процедура, при которой используются возможности ультразвуковых волн проникать в ткани и отражаться от них, в результате чего после компьютерной обработки отраженных лучей формируется изображение сердца и его структурных элементов, его мышечной части (миокарда), клапанов сердца и характеристики циркуляции крови между камерами сердца.
Эхокардиография (ЭхоКГ) — это ультразвуковое исследование сердца (определение гипертрофии, сократительной способности), размеров полостей, клапанов, крупных сосудов, систолической и диастолический дисфункции желудочков.
При помощи ЭхоКГ можно определить размеры сердца, измерить толщину желудочков и предсердий, определить величину давления в сердечных камерах, оценить внутрисердечный кровоток, определить структуру крупных сосудов (аорты и легочного ствола), работу клапанного аппарата сердца и всего сердца + определить сократительную способность миокара (рассчитав ФВ). Также с помощью ЭхоКГ определяется наличие рубцовых изменений стенок сердца (следствие перенесенных в прошлом инфарктов миокарда).
ЭхоКГ не имеет противопоказаний, безболезненна, не требует специальной подготовки, не связана с облучением организма пациента рентгеновскими или другими видами радиоактивных излучений, не требует введения каких-либо медицинских инструментов в организм пациента (за исключением ЧПЭхоКГ – чрезпищеводной эхокардиографии), проводится в амбулаторных условиях.
В настоящее время в клинической практике широко используются следующие виды ЭхоКГ:
• Дуплексная ЭхоКГ (позволяет оценить размеры и сократимость предсердий и желудочков сердца, оценить анатомическую структуру их клапанов)
• ДопплерЭхоКГ, в т.ч. цветное доплеровское картирование (позволяет оценить функцию клапанов сердца и диагностировать пороки сердца, в т.ч. врожденные, а также диагностировать повышение давления в легочных сосудах - легочную гипертензию )
• СтрессЭхоКГ (позволяет оценить состояние сократимости отдельных участков сердечной мышцы, что бывает очень важно у больных инфарктом миокарда)
• Чрезпищеводная ЭхоКГ (является необходимой диагностической процедурой перед восстановлением ритма при мерцательной аритмии, т.к. обычная ЭхоКГ не позволяет визуализировать некоторые участки сердца).
ЭхоКГ назначается:
- при ИБС, в том числе и при инфаркте миокарда
- при подозрении на инфекционный эндокарлит
- при артериальной гипертензии
- пороках сердца (врожденных и приобретенных)
- ОРЛ
- ВСД (вегето-сосудистой дистонии)
- нарушениях сердечной проводимости и сердечного ритма
- при наличии шума и болей в сердце невыясненного генеза
- при диагностике опухолей
- при хронической сердечной недостаточности
- кардиомиопатиях
- миокардитах
- перикардитах и др.
Рентгенография
Рентгенологическое исследование позволяет подтвердить наличие кардиомегалии и оценить состояние малого круга кровообращения. Достоверными рентгенологическими признаками кардиомегалии являются: увеличение поперечного размера сердечной тени до 15,5 см и более у мужчин и до 14,5 см и более у женщин; увеличение кардиоторакального индекса (отношения поперечного размера тени сердца к внутреннему поперечному размеру грудной клетки) до 50% и более. У большинства больных острым миокардитом рентгенологические признаки дилатации камер сердца на фоне эффективного лечения значительно уменьшаются или исчезают совсем.
У больных миокардитом с симптомами левожелудочковой недостаточности рентгенологически можно выявить признаки венозного застоя крови в легких: усиление легочного рисунка в верхних отделах легких за счет расширения мелких сосудов; расширение корней легких; горизонтальные линии Керли; выпот в плевральных синусах, чаще справа.
Морфометрические методы
Все изменения, выявленные при лабораторном и иммунологическом обследовании, на ЭКГ и ЭхоКГ, не являются специфичными признаками, характерными для миокардита. Для установления окончательного диагноза необходимо подтверждать воспаление и его последствия морфометрическими методами.
Эндомиокардиальная биопсия
Одним из методов диагностики воспалительного процесса в мышце сердца является эпдомиокарднальпая биопсия (ЭМБ). Показания к ЭМБ достаточно широки. Ее рекомендуют проводить при всех кардиомиопатиях для определения причин дилатации или гипертрофии сердца, а также при констриктивных и рестриктивных заболеваниях. Для морфологического подтверждения диагноза считается необходимым взять 3-7 биоптатов сердца. Основным морфологическим признаком воспаления является наличие клеточной инфильтрации, которая состоит из лимфоцитов, нейтрофилов, эозинофилов и гистиоцитов. Можно выявить отек межклеточного пространства, полнокровие сосудов микроциркуляторпого русла, набухание эндотелия, дистрофические изменения кардиомиоцитов и миокардитический кардиосклероз. Для морфологического подтверждения миокардита используют рекомендованные группой американских морфологов в 1986 г. - “далласские критерии”миокардита (таблица).
| Диагноз миокардита | Гистологические признаки |
| Определенный миокардит | Воспалительная инфильтрация миокарда с некрозом и/или дегенерацией прилегающих миоцитов, не характерных для ИБС |
| Вероятный миокардит | Воспалительные инфильтраты достаточно редки либо кардиомиоциты инфильтрированы лейкоцитами. Нет участков миоцитонекроза. Миокардит не может быть диагностирован в отсутствие воспаления |
| Миокардит отсутствует | Нормальный миокард или имеются патологические изменения ткани невоспалительной природы |
Лекция 8
Лекция 10
Боль
Необходимо отдельно рассматривать боль:
- при заболеваниях печени
- при заболеваниях ЖП и ЖВП
При заболеваниях печени
Геморрагический синдром - состояние, отличительным признаком которого является повышенная кровоточивость в виде кровотечений из слизистых оболочек носа, появления кровоизлияний в кожу и суставы, желудочно-кишечных кровотечений и т.д.
Причины при заболеваниях печени:
1. Снижение синтеза факторов свертывания крови
2. Тромбоцитопения → гиперспленизма
3. Развитие ДВС синдрома, т.к. нарушается обезвреживающая функция печени, при этом токсины и бактериальные клетки способствуют развитию ДВС синдрома с преобладанием гипокоагуляции.
При заболеваниях печени присутствует петехиально-пятнистый (синячковый), или микроциркуляторный тип кровоточивости характеризуемся петехиями, экхимозами на коже и слизистых оболочках, спонтанными (возникающими преимущественно по ночам несимметричными кровоизлияниями в кожу и слизистые оболочки) или возникающими при малейших травмах кровотечениями: носовыми, десневыми, маточными, почечными. Гематомы образуются редко, опорно-двигательный аппарат не страдает. Послеоперационные кровотечения не отмечаются (кроме тонзиллэктомии). Часты и опасны кровоизлияния в мозг; как правило, им предшествуют петехиальные кровоизлияния в кожу и слизистые оболочки. Микроциркуляторный тип наблюдается при тромбоцитопениях и тромбоцитопатиях, при гипо- и дисфибриногенемиях, дефиците факторов X, V и II. Причины возникновения приобретенных тромбоцитопатий являются заболевания печени, чаще всего - цирроз печени. Причинами развития коагулопатий также являются заболевания печени (гепатиты, циррозы). Так при болезнях печени уменьшается содержание белков, участвующих в свертывании и факторов активации свертывания.
Общий осмотр.
Состояние: тяжелое при острых гепатитах, абсцессах, печеночной недостаточности.
Сознание: при печеночной недостаточности ступор, сопор, кома.
Поведение: моторное возбуждение при билиарной колике.
Положение: пассивное при печеночной коме.
Масса тела: снижена особенно в сочетании с гипотрофией мышц плечевого пояса, при печеночной недостаточности на фоне цирроза. Повышена (ожирение) у больных с ЖКБ и при неалкогольной жировой болезни печени.
Кожа: желтушность при гемолитической желтухе - лимонно-желтый оттенок; при паренхиматозной – оранжево-желтый; при механической – зелено-желтый. При хроническом синдроме холестаза из-за нарушения всасывания витамина А и накопления железа и меланина кожа сухая и приобретает грязный, темно-коричневый оттенок с явлениями гиперкератоза.
Печеночные знаки на коже: пальмарная эритема, телеангиэктазии, малиновый язык, малиновые губы, перламутровые ногти, гинекомастия у мужчин, выпадение волос в места естественного роста, признаки феминизации у мужчин – все это признаки печеночной недостаточности. механизм: нарушение обезвреживания в печени эстрогенов и их накопление в организме.
Расчесы (экскориации) – признак зуда. Геморрагии на коже в виде петехий, экхимозов – причины смотри выше.
ПЖК: при печеночной недостаточности на фоне цирроза слабо выражена до полного отсутствия; при неалкогольной жировой болезни печени - ожирение.
Отеки: на ногах – это признак гипопротеинемии, развивающейся как следствие нарушения синтеза белка в печени.
Осмотр по областям.
Веки: ксантомы, ксантелазмы – признак холестаза, их появление связано с отложением липидов в коже.
Глаза: желтушное окрашивание – первый признак истинной желтухи. Кольцо Казера-Флейшера – отложение меди при болезни Вильсона-Коновалова.
Сухость глаз куриная слепота – это дефицит витамина А бывает при холестазе.
Руки: симптом барабанных палочек – признак цирроза; перламутровые ногти – признак печеночной недостаточности.
Печеночный запах изо рта, малиновый язык, малиновые губы – признаки печеночной недостаточности.
Отпечатки зубов на языке – признак гипопротеинемии, печеночной недостаточности.
Осмотр живота.
Изменения формы и размеров:
Лягушачий – небольшое количество жидкости (ненапряженный асцит)
Круглый, с выбухающим пупком – напряженный асцит (большой объем жидкости)
Симметричность:
Выбухание в правом подреберье – выраженная гепатомегалия, паразитарные кисты, опухоли. В левом подреберье – спленомегалия.
Расширение вен передней брюшной стенки – «голова медузы» - при портальной гипертензии. Бледные стрии внизу живота – признак асцита. Гиперпигментация в правом подреберье – от частого применения грелки при билиарной колике. Послеоперационные рубцы – в правом подреберье после холецистэктомии, в левом – после спленэктомии.
Перкуссия живота
Цели: определение размеров печени и селезенки и определение свободной жидкости.
Перкуссия печени.
Нижняя граница смещена вниз:
1. Увеличение печени (гепатит, цирроз, рак, застойная печень)
2. Опущение печени (при низком стоянии диафрагмы и при эмфиземе)
Нижняя граница смещена вверх:
1. Уменьшение размеров печени (острая дистрофия печени, конечные стадии цирроза)
2. Высокое стояние диафрагмы (асцит, метеоризм, беременность)
Верхние границы смещены вниз:
1. Низкое стояние диафрагмы
2. Поддиафрагмальный абсцесс
3. Правосторонний пневмоторакс
4. Правосторонний гидроторакс
Верхние границы смещены вверх:
1. Рак печени
2. Эхинококк печени
3. Высокое стояние диафрагмы (асцит, метеоризм, беременность)
Пальпация печени
Увеличение печени:
1. Гепатиты, циррозы, рак
2. Застойная печень при правожелудочковой СН
3. Заболевания системы крови (лейкозы, ЛГМ, анемии)
4. Некоторые острые и хронические инфекционные заболевания
Выраженное уплотнение печени:
1. Рак
2. Цирроз
3. Хронические гепатиты
Крупная бугристость поверхности и края печени:
1. Рак
2. Эхинококк печени
3. Сифилитическое поражение печени
Резкая болезненность печени при пальпации:
1. Значительное и быстрое растяжение капсулы печени (СН, заболевания внутрипеченочных желчных путей с затруднением оттока желчи из печени)
2. Переход активного воспалительного процесса в печени на серозный покров органа (перигепатиты)
Дополнительные симптомы
Симптом Кера: значительное усиление болевой чувствительности на вдохе при пальпации желчного пузыря большим пальцем правой руки (при холециститах).
Симптом Мерфи: значительное усиление боли на вдохе при глубоком погружении пальцев правой руки врача в область желчного пузыря (при этом больной находится в положении сидя, а исследующий сзади от больного) (при холециститах).
Симптом Ортнера: болезненность при поколачивании локтевой частью кисти по правой реберной дуге при задержке больным дыхания на вдохе (при холециститах, ЖКБ, при гепатитах, циррозах).
Симптом Лепене: болезненность при легком поколачивании ребром ладони в области правого подреберья. Диагностическое значение как при с-ме Ортнера.
Симптом Мюсси (правосторонний френикус-симптом) – болезненность при надавливании между ножками правой грудинно-ключично-сосцевидной мышцы у верхнего края ключицы ( при заболеваниях желчного пузыря и печени, когда в патологический процесс вовлечена область диафрагмы и диафрагмального нерва).
Лекция: ЛАБОРАТОРНЫЕ СИНДРОМЫ ПРИ ЗАБОЛЕВАНИЯХ ПЕЧЕНИ
Лабораторные методы исследования в диагностике и лечении больных с заболеваниями печени позволяет врачу точно оценить сложные и многообразные функции печени, такие как:
- обезвреживание различных чужеродных веществ (ксенобиотиков), в частности аллергенов, ядов и токсинов путём превращения их в более безвредные, менее токсичные или легче удаляемые из организма соединения;
- обезвреживание и удаление из организма избытков гормонов, медиаторов, витаминов, а также токсичных промежуточных и конечных продуктов обмена веществ, например аммиака, фенола, этанола, ацетона и кетоновых кислот;
- участие в процессах пищеварения, а именно обеспечение энергетических потребностей организма глюкозой, и конвертация различных источников энергии (свободных жирных кислот, аминокислот, глицерина, молочной кислоты и др.) в глюкозу (так называемый глюконеогенез);
- пополнение и хранение быстро мобилизуемых энергетических резервов в виде депо гликогена и регуляция углеводного обмена;
- пополнение и хранение депо некоторых витаминов (особенно велики в печени запасы жирорастворимых витаминов А, D, водорастворимого витамина B12), а также депо катионов ряда микроэлементов — металлов, в частности катионов железа, меди и кобальта;
- участие в процессах кроветворения, в частности синтез многих белков плазмы крови — альбуминов, альфа- и бета-глобулинов, транспортных белков для различных гормонов и витаминов, белков свёртывающей и противосвёртывающей систем крови и многих других; печень является одним из важных органов гемопоэза в пренатальном развитии.
- синтез холестерина и его эфиров, липидов и фосфолипидов, липопротеидов и регуляция липидного обмена;
- синтез желчных кислот и билирубина , формирование желчи;
- также служит депо для довольно значительного объёма крови, который может быть выброшен в общее сосудистое русло при кровопотере или шоке за счёт сужения сосудов, кровоснабжающих печень.
- синтез гормонов и ферментов, которые активно участвуют в преобразовании пищи в 12-перстной кишке и прочих отделах тонкого кишечника;
«Функциональные пробы печени» - это в основном биохимические, а также радионуклидные тесты, свидетельствующие о функции и целостности основных структур печени.
Нуклеотидаза в сыворотке
Уровень активности в норме 2-17 МЕ/л*.
Относится к фосфатазам. Повышается при холестазах любой локализации. Главное отличие от ЩФ - отсутствие реакции 5-нуклеотидазы на костные заболевания. Особенно целесообразно ее определение у детей для дифференцирования физиологического повышения ЩФ от такового при заболеваниях печени.
Церулоплазмин (медьсодержащая оксидаза) - главный медьсодержащий белок плазмы. Относится к альфа-2-глобулинам.
Норма содержания в сыворотке у взрослых 300-580 мг/л*.
Низкие уровни в сыворотке крови отмечаются при:
- болезни Вильсона-Коновалова (гепатоцеребральной дегенерации) вследствие нарушения его синтеза в печени;
- нефротическом синдроме;
- заболеваниях ЖКТ;
- тяжелых заболеваниях печени из-за его потерь и нарушения синтеза.
Возрастание уровня наблюдается при:
- острых и хронических инфекционных заболеваниях;
- циррозе печени;
- гепатитах;
- инфаркте миокарда;
- системных заболеваниях;
- лимфогранулематозе;
- злокачественные новообразования. Успешная химио- и лучевая терапия сопровождается нормализацией уровня церулоплазмина.
* - Примечание редакции сайта: показатели нормальных величин могут отличаться в разных лабораториях.
Синдром холестаза – это наиболее частое клиническое проявление патологических процессов, протекающих в печени и характеризующихся уменьшением поступления желчи в ДПК вследствие нарушения желчеобразования, экскреции и/или выведения на каком-либо участке от гепатоцита до устья Фатерова сосочка.
Причины холестаза.
Внутрипеченочные.
Острые альтеративные процессы в гепатоцитах:
1. вирусный гепатит;
2. алкогольный гепатит (алкогольная жировая дистрофия);
3. лекарственный гепатит;
4. гепатоз беременных.
Хронические альтеративные процессы в гепатоцитах:
1. хронический агрессивный гепатит;
2. первичный билиарный цирроз;
3. склерозирующий холангит;
4. генерализованная инфекция (хрониосепсис);
5. послеоперационные состояния;
6. прочие нарушения.
Синдром «шунтирования»
Лабораторные маркеры синдрома - повышение содержания аммиака, фенолов, свободных
аминокислот.
Встречается не только при развитии портоковальных анастомозов вследствие портальной гипертензии (например, при циррозе печени), но и при выраженных паренхиматозных поражениях печени, например, при жировой дистрофии печени, хроническом агрессивном гепатите, острой желтой атрофии печени и др. Следует помнить, что содержание аммиака в сыворотке крови может быть увеличено при почечном ацидозе, хронической почечной недостаточности, наследственных дефектах ферментов синтеза мочевины и др.
Индикаторы шунтирования печени.
Имеются в виду вещества, которые в норме поступают из кишечника по системе воротной вены в печень и там инактивируются. При портокавальном шунтировании крови они появляются в активной циркуляции. Чем выше их концентрация в плазме крови, тем больше шунт. Маркерами шунтирования печени являются: 1) аммиак и его производные; 2) фенол; 3) аминокислоты — тирозин, фенилаланин, триптофан; 4) жирные кислоты с короткой цепью.
В норме концентрация аммиака в крови до 70 мкмоль/л. Можно проводить пробу с нагрузкой хлоридом аммония. Аммиак оказывает выраженное токсическое действием на ЦНС, особенно на фоне метаболического алкалоза.
Фенол (в норме концентрация в крови до 50 мкмоль/л) характеризуется выраженным токсическим действием на мозг, вырабатывается в кишечнике под воздействием микробов кишечного происхождения. По мнению G. Branner и соавт. (1983), работавших над созданием искусственной печени, фенол можно рассматривать как высокотоксичное вещество, хорошо моделирующее гепатогенную энцефалопатию.
Ароматические аминокислоты, превращаясь в тирамин и октопамин, выполняют роль ложных нейротрансмиттеров, вытесняющих допамин и норадреналин с рецепторов. Антагонистами ароматических аминокислот в известной мере являются аминокислоты с разветвленной структурой — лейцин, изолейцин, валин. Последние утилизируются в организме в процессе глюконеогенеза, особенно в клетках мозга. В норме соотношение валин + лейцин + изолейцин/фенилаланин +тирозин = 3—3,5. При портопеченочной недостаточности оно обычно < 1,0. Такой профиль аминокислот считается характерным для шунтовой энцефалопатии. Из триптофана образуются индол и скатол, которые также способствуют энцефалопатии.
Жирные кислоты с короткой цепью — масляная (бутановая — С4), валериановая (пентановая — С5), капроновая (гексановая — С6), каприловая (октановая — С8) — также являются высокотоксичными для головного мозга, особенно масляная и валериановая.
Лекция № 11
Физические свойства
Цвет – от светло- до темно-желтого
Прозрачность – полная
Запах – слабый специфический
Реакция – слабокислая, рН = 5,5-6,0
Относительная плотность – утром 1018 и более
Химические свойства
Белок – не более 0,033 г/л
Сахар – реакция отрицательная
Кетоновые тела – реакция отрицательная
Билирубин – реакция отрицательная
Уробилин - реакция отрицательная
Протеинурия
В общем анализе мочи здоровых людей белок отсутствует или следы (не больше 0,033 г/л)
Метод определения белка с сульфасалициловой кислотой дает ложно (+) результаты при лечении пенициллинами, цефалоспоринами, наличии в моче йодсодержащих рентгеноконтрастных веществ, длительном стоянии мочи из-за распада форменных элементов.
Более точное представление о потере белка с мочой дает суточная протеинурия – в норме за сутки выделяется до 30-50 мг белка (у 10-15% здоровых лиц суточная протеинурия достигает 150 мг.)
Современными методами исследования в норме в моче выявляется свыше 30 белков сыворотки крови - это плазменные белки:
Низкомолекулярные
Преимущественно альбумины
Виды протеинурий
I . По происхождению
Бывает функциональная и патологическая
Функциональная:
Ортостатическая
Возникает у 12-40% детей, подростков, молодых лиц до 20 лет
При длительном стоянии или ходьбе
Быстро исчезает в горизонтальном положении
Клубочковая, неселективная
Лихорадочная
Чаще у детей, стариков
Клубочковая
Идиопатическая
Застойная протеинурия ??? - скорее, это патологическая протеинурия (у Шилова отсутствует)
Выявляется при ХСН
Патологическая
Отмечается при заболеваниях почек, мочевыводящих путей и других систем
Ренальная
По механизму возникновения может быть клубочковой, канальцевой и смешенной.
А) Клубочковая
Возникает при поражении базальной мембраны клубочков и повышенной фильтрации плазменных белков через клубочковые капилляры (альбуминов, трансферрина, гамма-глобулина)
Причины: гломерулонефриты, диабетическая нефропатия, амилоидоз, АГ, застойная почка, тромбоз почечных сосудов.
Содержание белка 0,1-20 г в сутки
Сочетается с эритроцитами и цилиндрами в мочевом осадке
Б) Канальцевая (тубулярная)
Развивается при недостаточной реабсорбции в проксимальном отделе почечных канальцев преимущественно низкомолекулярных белков.
Причины: тубулопатии врожденные и приобретенные (пиелонефрит, интерстициальный нефрит, интоксикация солями тяжелых металлов – висмут, кадмий, ртуть, свинец, лекарственными препаратами – салицилаты, тетрациклины и др. )
Содержание белка до 2 г в сутки.
В) Смешенная
Поражаются одновременно клубочки и канальцы при гламерулонефритах, нефропатиях и особенно интерстициальном нефрите.
Постренальная протеинурия
Имеет внепеченочное происхождение
При инфекционно-воспалительном поражении мочевыделительной системы (лоханки, мочеточники, мочевой пузырь, простата) протеинурия обусловлена попаданием в мочу эксудата, богатого белком.
При выраженной лейкоцитурии и особенно гематурии длительное стояние мочи приводит к появлению в ней белка вследствие распада клеточных элементов.
Содержание белка до 1 г в сутки.
Селективная
Выявляются низкомолекулярные белки с молекулярной массой до 65 тысяч кДа, главным образом, альбумины.
Неселективная
Содержатся средне- и высокомолекулярные белки
Селективная протеинурия прогностически благоприятнее, чем неселективная, так как наблюдается при менее тяжелых формах гломерулонефрита и лучше реагирует на лечение глюкокортикоидами .
Микроальбуминурия
Содержание белка от 30 до 300 мг в сутки
Определяется с помощью особой методики
Является ранним маркером поражения почек при АГ и СД, достоверным признаком генерализованной эндотелиальной дисфункции, наличие которых прогностически неблагоприятно у больных ССЗ.
Низкая
От 300 мг до 1 г в сутки
Причины хронический гломерулонефрит, гипернефрома, МКБ и др.
Умеренная
Содержание белка 1-3 г в сутки
Причины гломерулонефриты, острая инфекция мочевых путей.
Высокая (нефротическая)
В моче содержится больше 3 г в сутки
Чаще является признаком нефротического синдрома (гломерулонефрит, амилоидоз, СД и др.)
Гематурия
В осадке мочи в норме могут быть единичные эритроциты (0-1) в препарате.
Если находят даже единичные эритроциты в каждом поле зрения, это патологический признак – гематурия.
Эритроциты в моче бывают свежие (неизмененные) – круглые безъядерные клетки желтого цвета за счет присутствия гемоглобина и измененные – в виде бесцветных (из-за утраты гемоглобина) одно- и двухконтурных колец (тени эритроцитов) или неровных зазубренных дисков в зависимости от реакции и относительной плотности мочи.
Виды гематурии
I . По происхождению
Выделяют преренальную, ренальную, и постренальную гематурию
Преренальная гематурия
Связана с нарушением гемостаза при тромбоцитопении, тромбоцитопатии, гемофилии, ДВС-синдроме, передозировке антикоагулянтов.
Ренальная гематурия
Является симптомом заболевания почек
По механизму возникновения может быть гломерулярной и негломерулярной
А) Гломерулярная гематурия обусловлена повышенной проницаемостью базальной мембраны клубочков при ее иммунновоспалительном повреждении или аномалиях развития.
Причины :
· гломерулонефриты, первичные и вторичные (при системных заболеваниях СКВ, ИЭ, васкулиты и др.)
· нефропатии
Б) Негломерулярная гематурия наблюдается при деструкции почечной ткани
· опухоли почки с распадом,
· абсцессе,
· инфаркте
· травме почки
· некрозе почечных сосочков (прием анальгетиков, туберкулез почек, алкоголь)
· гидронефрозе
· и т.д.
Постренальная гематурия
Характерна для повреждения слизистой оболочки мочевыводящих путей при МКБ, инфекции, опухоли, травме, лекарственной терапии (циклофосфановый цистит)
II . По интенсивности
Микрогематурия
Цвет мочи не изменен – до 100 в поле зрения
Иногда выявляется у здоровых лиц после длительной ходьбы или бега (у солдат, спортсменов-бегунов) – маршевая микрогематурия. Ее наличие не увеличивает риска развития хронических прогрессирующих заболеваний почек.
Чаще выявляется количественными методами исследования мочевого осадка по Нечипоренко .
Макрогематурия
Моча мутная – в виде «мясных помоев»
Если кровь свежая, то моча имеет алый цвет
Содержание эритроцитов более 100 в поле зрения
У здоровых лиц макрогематурия никогда не выявляется
III . По локализации
Может быть одно- и двухсторонней
Лейкоцитурия
В мочевом осадке обнаруживается в норме до 3 лейкоцитов поле зрения у мужчин, до 5 – у женщин
Если лейкоцитов больше 3-5 в поле зрения, это лейкоцитурия
Если лейкоцитов выявляется больше 60 и сплошь (подсчет затруднен) в поле зрения, это пиурия (гой в моче). Макроскопически в такой моче отмечаются помутнение, комочки и хлопья.
Общий анализ мочи имеет малую диагностическую ценность в выявлении лейкоцитурии в отличие от количественных методов Нечипоренко и др., которые позволяют определить наличие даже небольшой лейкоцитурии, оценить степень выраженности и динамику лейкоцитурии.
По Нечипоренко о наличии лейкоцитурии свидетельствует число лейкоцитов в 1 мл мочи больше 2 тысяч, по Аддис-Каковскому – за сутки больше 2 млн
В окрашенных мазках мочи удается выделить отдельные формы лейкоцитов нейтрофилы, лимфоциты, эозинофилы, подсчитать их процентное количество, что имеет определенное диагностическое значение
Причины лейкоцитурии
II . Заболевания почек
1. Инфекционно-воспалительные:
Острый и хронический пиелонефрит, туберкулез почек
2. Асептические:
Гломерулонефриты, интерстициальный нефрит (подагра, лекарства), амилоидоз, хроническое отторжение почечного трансплантата.
После обнаружения лейкоцитурии определяют ее источник – из мочевых путей или почек, для чего проводятся следующие исследования:
· Трехстаканная проба, трактовка как при гематурии
· Цистоскопия и раздельное исследование мочи, взятой из мочевого пузыря и лоханок при их катеризации
· Другие инструментальные методы исследования внутривенная, урография, УЗИ, радиоизотопные, биопсия и т.д.
Если исключено поражение нижних мочевых путей , на II этапе разграничивают инфекционную и асептическую лейкоцитурию
Признаки инфекционной лейкоцитурии :
· Выраженная пиурия
· Преобладание нейтрофилов среди лейкоцитов, 90% и более
· В осадке мочи отмечаются лейкоцитарные и зернистые цилиндры, бактерии
· При посеве мочи выявляется высокая степень бактериурии – число микробных тел в 1 мл мочи больше 100 тысяч
Признаки асептической лейкоцитурии :
· Умеренная – до 30-40 в поле зрения
· Преобладают лимфоциты – 20% и более среди всех лейкоцитов мочевого осадка (особенно много лимфоцитов отмечается при волчаночном нефрите – до 65-80%)
· В осадке мочи находятся лейкоцитарные, гиалиновые и восковидные цилиндры
· Бактериурия отсутствует
Гематурический синдром
Отмечается изолированная гематурия, хотя при макрогематурии может быть низкая протеинурия (до 1 г в сутки), но цилиндров никогда не бывает
Причины: МКБ, опухоль, инфаркт, травма почек, туберкулез почек и мочевых путей, тромбоз почечных вен, опухоль мочевого пузыря, геморрагический цистит, геморрагические диатезы, передозировка антикоагулянтов.
Проба Зимницкого
У здорового человека относительная плотность в утренней порции мочи, превышающая 1018, свидетельствует о сохранной способности почек к концентрированию мочи.
Проба Зимницкого позволяет определить способность почек не только концентрировать, но и разводить мочу.
Проба Зимницкого в отличие от других проб физиологична, так как проводится при обычной физической активности больного, стандартном пищевом и водном режиме (разрешается выпивать примерно 1200 мл жидкости в сутки).
При ХПН проба Зимницкого изменяется раньше, чем происходит увеличение креатинина в крови.
Критерии оценки пробы Зимницкого и ее данные в норме:
Суточный диурез
В норме должен составлять 75-80% от объема выпитой жидкости = 800-1800 мл
Изменения этого соотношения проявляется полиурией, олигурией, анурией.
Креатинин сыворотки крови
В норме для женщин 44-88 мкмоль/л, для мужчин 88-110
Это конечный продукт метаболизма белков. Образуется в мышечной ткани из креатинфосфата, выделяется только почками преимущественно путем клубочковой фильтрации и является составной частью мочи.
На концентрацию креатинина в крови влияют различные факторы:
· Возраст
· Пол
· Характер питания (при вегетарианской диете креатинин в крови уменьшается, при мясной - возрастает)
· Мышечная масса – при развитой мускулатуре креатинин увеличивается
· Лекарственные препараты триметоприм, циметидин, фибраты, цефалоспорины увеличивают уровень креатинина в крови
Поэтому величина креатинина сыворотки крови недостаточно четко отражает состояние депурационной (азотовыделительной) функции почек – у 40% больных со сниженной функцией почек по данным скорости клубочковой фильтрации креатинин крови оказывается нормальным.
Такие показатели азотистого обмена, как мочевина и остаточный азот сыворотки крови, являются еще менее чуткими индикаторами почечных функций, чем креатинин. Они могут увеличиваться при нормальной функции почек вследствие повышенного катаболизма белков при инфекциях, тканевом распаде, белковой пищевой нагрузке.
При оценке функционального состояния почек учитываются также
Показатели электролитного состава крови: калий, натрий, хлор, кальций, фосфор.
В норме:
Калий 3,5-5,3 ммоль/л ,при ТХПН
Натрий 130-157
Хлор 95-110
Кальций 2,3-2,75
Фосфор
Показатели кислотно-щелочного равновесия крови (КЩР): рН и другие
В норме рН=7,3-7,4, в терминальной стадии ХПН отмечается ацидоз
I. Визуализирующие
УЗИ почек и мочевыводящих путей (чашечки, лоханки, мочевой пузырь и предстательная железа)
Рентгенологические
1. Обзорная рентгенография органов брюшной полости (почек и мочевых путей)
2. Экскреторная (внутривенная) урография
3. Инфузионная урография
4. Ретроградная (восходящая) пиелография
5. Ангиография почечных артерий
6. Компьютерная томография, магнитно-резонансная томография почек
Радиоизотопные
1. Радиоизотопная ренография
2. Сканирование почек
3. Сцинтиграфия почек
Эндоскопические
1. Цистоскопия
2. Хромоцистоскопия
3. Катетеризация мочевого пузыря, мочеточников и лоханки
II . Морфологические (микроструктура)
Пункционная биопсия почек
ЛЕКЦИЯ 1
ПРОПЕДЕВТИКА ВНУТРЕННИХ БОЛЕЗНЕЙ. ЦЕЛЬ И ЗАДАЧИ ДИСЦИПЛИНЫ. ЭТИКА И ДЕОНТОЛОГИЯ.
ОБЩИЙ ПЛАН ОБСЛЕДОВАНИЯ БОЛЬНОГО.
ПОНЯТИЕ О КЛИНИЧЕСКОМ МЫШЛЕНИИ.
1. Вступительная часть
1.1. Поздравления с началом учебного года и началом изучения первого раздела внутренних болезней – пропедевтики внутренних болезней.
1.2. Основные требования к студентам на кафедре
1.3. План изучения дисциплины
1.4. Уровни изучения дисциплины
2. Пропедевтика внутренних болезней как клиническая дисциплина.
Цели и задачи пропедевтики внутренних болезней.
Значение пропедевтики внутренних болезней в системе подготовки врача.
Методы изучения пропедевтики внутренних болезней.
Основные разделы дисциплины.
3. Клинические понятия, используемые при изучении пропедевтики внутренних болезней:
Симптом – его определение.
Виды симптомов (субъективные, объективные; специфические, неспецифические; патогномоничные).
Методы выявления симптомов.
Синдром:
3.2.1. Определение синдрома
3.2.2. Виды синдромов
Понятие болезни
Понятие о патогенезе
4. Понятие о диагностическом (клиническом) мышлении.
Современные требования к врачебному диагнозу.
Принципы диагностического мышления.
Методы диагностического мышления.
Синдромный принцип диагностического мышления.
5. Основные положения этики и деонтологии.
6. заключение
Уважаемые студенты!
Поздравляем Вас с началом учебного года. На 3 курсе для Вас начинается долгий и интересный путь, направленный на освоение новой для Вас дисциплины – внутренние болезни. На нашей кафедре – пропедевтики внутренних болезней – Вы начинаете делать первые шаги на врачебном поприще, для того чтобы после окончания академии стать достойными врачами. Вам необходимо будет овладеть очень сложной и важной наукой взаимоотношений с больными, научиться проводить расспрос, осмотр, правильно провести физикальное обследование больного (осмотр, пальпация, перкуссия, аускультация), грамотно назначить и в дальнейшем интерпретировать полученные результаты лабораторных и инструментальных методов исследования, что в последующем поможет Вам обосновать немедикаментозную и медикаментозную терапию Вашему пациенту. Все это имеет только одно направление, цель которого – выздоровление больного.
Основные требования к студентам на кафедре:
- на практические занятия и лекции приходить в халате и сменной обуви;
- отключать на период занятий и лекций мобильные телефоны;
- иметь при себе фонендоскоп, тетрадь и ручку;
- не опаздывать и не пропускать занятия и лекции;
- пропущенные контрольные занятия будут вынесены в качестве дополнительных вопросов на экзамен.
План изучения дисциплины – пропедевтики внутренних болезней складывается их двух больших частей:
- общая часть, где Вы получите общие представления о внутренних болезнях и задачах клинической медицины; освоите методы клинического обследования больного и общую симптоматологию заболеваний внутренних органов;
- специальная часть, где будут подробно изложены все методы клинического обследования больного по системам (система дыхания, кровообращения, пищеварения, мочеотделения, крови, костно-мышечная система, желез внутренней секреции и обмена веществ).
Уровни изучения дисциплины:
Пропедевтика внутренних болезней (от греческого «propaideueo» - предварительно обучаю) – это подготовительный вводный курс во внутренние болезни, систематически изложенный в сжатой и логичной форме.
Цели и задачи пропедевтики внутренних болезней - предполагают обучение основным и наиболее значимым дополнительным методам обследования больного.
Важным разделом дисциплины является семиотика – учение о признаках (симптомах) болезней. Большое внимание в пропедевтике внутренних болезней уделяется также и различным синдромам (или симптомокомплексам). При этом под синдромом понимается совокупность симптомов, объединенных единым патогенезом.
Одной из важных задач пропедевтики внутренних болезней является воспитание у будущего врача высоких морально-нравственных качеств, его готовности всегда прийти на помощь больному человеку.
Наука о взаимоотношении врача и больного, о профессиональном долге носит название – медицинской деонтологии (от греч. deon, deontos – долг, должное + logos - учение). Многие принципы медицинской деонтологии (в частности, сохранение врачебной тайны) студенты должны соблюдать при общении с больным уже в процессе изучения пропедевтики внутренних болезней.
Значение пропедевтики внутренних болезней в системе подготовки врача невозможно переоценить. В курсе пропедевтики внутренних болезней изучаются симптомы и признаки болезни, методы их выявления; студент овладевает логикой построения диагноза. Знание пропедевтики необходимо для дальнейшего изучения не только терапии, но и других клинических дисциплин: уметь распознавать симптомы заболевания, знать основные диагностические методы, владеть методологией диагноза должен не только терапевт, но и хирург, гинеколог, невропатолог и врачи всех других специальностей.
Дата: 2018-11-18, просмотров: 693.