Схема истории болезни на кафедре Факультетской Хирургии № 1
ОБЩИЕ СВЕДЕНИЯ О БОЛЬНОМ
Фамилия, имя, отчество больного.
Возраст.
Образование.
Профессия.
Место работы.
Место жительства.
Дата и час поступления в стационар.
Кем направлен больной.
Диагноз направившего учреждения.
Диагноз при поступлении.
Клинический диагноз: а) основное заболевание; б) осложнения основного заболевания; в) сопутствующие заболевания.
Операция (название, дата, если больной не оперирован, отметить – не было).
Осложнения операции.
Дата выписки.
ЖАЛОБЫ БОЛЬНОГО
Излагаются на момент курации.
Вначале перечисляются жалобы, обусловленные основным заболеванием, а затем, связанные с сопутствующими болезнями. Их изложение должно быть лаконичным и конкретным.
Болевой синдром нуждается в тщательной детализации: необходимо указать локализацию и интенсивность болей, причинную зависимость (связь с приемом пищи, физическими, психоэмоциональными факторами и т.д.), их иррадиацию, сочетание с диспепсическими, дизурическими, кишечными расстройствами, температурную реакцию организма.
При ряде хронических заболеваний органов брюшной полости, сопровождающихся приступами болей в анамнезе, жалоб со стороны больных на момент курации может не быть. Тем не менее и в подобных случаях в данном разделе следует дать подробное описание этих приступов с указанием их периодичности и продолжительности, вариантов купирования.
ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
В данном разделе описывают динамику развития заболевания от момента первых его проявлений до поступления больного в стационар. Следует указать на причины, вызвавшие заболевание.
В этот раздел истории болезни должны быть вынесены сведения о предыдущем амбулаторном, стационарном и курортном лечении. Необходимо изучить имеющиеся у больного на руках документы, характеризующие течение болезни (справки, выписки, лабораторные анализы, данные инструментальных методов исследования и т.п.) и соответствующую информацию занести в историю болезни.
В тех случаях, когда студент начинает курировать больного, уже находящегося в лечебном учреждении на протяжении определенного времени, в настоящем разделе должны содержаться сведения о проведенных с момента поступления пациента лечебных мероприятиях и их эффективности, изменениях в его состоянии, результатах обследования и предполагаемом диагнозе.
ИСТОРИЯ ЖИЗНИ БОЛЬНОГО
В хронологическом порядке приводятся краткие биографические данные с указанием местности, где родился больной, возраста и состояния здоровья родителей при его рождении, социального положения и состава семьи; условия вскармливания и особенности развития, отношение к учебе, характер трудовой деятельности.
Характеристика работы (режим труда, санитарно-гигиеническая оценка рабочего помещения, наличие профессиональных вредностей).
Питание (регулярность приема, качество и количество принимаемой пищи, особенности пережевывания, быстрота употребления). Отношение к острым блюдам, горячей пище.
У женщин собирают гинекологический анамнез: наличие менструаций, менопауза; время установления менструаций, их характеристика (регулярность, продолжительность, обильность, болезненность и т.д.), точный срок последней менструации; количество беременностей, выкидышей, абортов, родом.
Семейное положение, количество детей, их здоровье.
Жилищно-бытовые условия (площадь помещения, количество проживающих, санитарная характеристика его).
Перенесенные заболевания, оперативные вмешательства (с обязательным указанием возраста и года). Следует обратить особое внимание на такие болезни, как туберкулез, ревматизм, гепатиты, сахарный диабет, болезни сердечно-сосудистой системы, венерические заболевания. У женщин выясняются перенесенные гинекологические заболевания.
Наследственность (судьба родителей, заболевания в семье злокачественными новообразованиями, болезнями обмена, психическими болезнями и др.).
Аллергологический анамнез (повышенная чувствительность к тем или иным запахам, продуктам, непереносимость лекарственных препаратов и т.д.).
Вредные привычки (курение, алкоголь, наркомания, злоупотребление чаем или кофе). Продолжительность подобных влечений, количество или объем, частота употребления вредных ингредиентов.
Органы дыхания
Описание начинают с упоминания жалоб (либо их нет, либо они изложены выше - в разделе "ЖАЛОБЫ").
Оценивают возможность дыхания через нос (свободное, затрудненное); констатируют такие клинические проявления, как ощущение сухости в носу, наличие отделяемого из носа (с учетом характера и количества выделений), носовые кровотечения (с оценкой провоцирующих моментов, объема, продолжительности кровотечений); анализируют качество обоняния (нормальное, ухудшено, потеряно).
Обращают внимание на чистоту, тембр голоса; исследуют болезненность в области корня носа, лобных пазух и гайморовых полостей; проводят мануальное обследование гортани (уточняют форму, наличие припухлостей, болезненности).
Осмотр
Форма грудной клетки (коническая, цилиндрическая, паралитическая, рахитическая - "куриная грудь", воронкообразная, кифосколиотическая). Симметричность обеих ее половин (отсутствие выбуханий, западений, втяжений, одинаковый уровень расположения ключиц и лопаток). Выраженность над- и подключичных ямок, ширина межреберных промежутков, плотность прилегания лопаток к грудной стенке, форма эпигастрального угла (острый, тупой). Ритм дыхания (правильный, патологический - дыхание Куссмауля, Чейн-Стокса), число дыханий в минуту, синхронность движений обеих половин грудной клетки, участие вспомогательных мышц в акте дыхания. Тип дыхания (брюшной, грудной, смешанный). Изменения межреберных промежутков при глубоком дыхании (полное сглаживание или западение на определенных участках грудной стенки) и положения лопаток (отставание от грудной стенки).
Перкуссия
Сравнительная перкуссия симметричных участков легких с определением характера перкуторного звука (ясный легочный, коробочный, тимпанит, притупление, тупость).
Топографическая перкуссия с исследованием высоты выстояния верхушек легких (спереди над ключицей, сзади - на уровне остистого отростка VII шейного позвонка), ширины полей Кренига. Определение нижних границ легких по окологрудинной, срединноключичной, передней, средней и задней подмышечным, лопаточной, паравертебральной линиям. При этом следует помнить, что определение нижней границы левого легкого начинают с передней подмышечной линии. Исследуется дыхательная экскурсия нижнего легочного края по срединноключичной, средней подмышечной и лопаточной линиям.
Пальпация
Выявление болезненных участков, эластичности грудной клетки; измерение длины окружности (на уровне сосков или IV ребер спереди и углов лопаток сзади) на высоте максимального вдоха и выдоха, определение максимальной дыхательной экскурсии грудной клетки. Сравнительное изучение характера голосового дрожания (неизмененное, ослабленное, усиленное) с указанием зон его изменений.
Аускультация легких
Характеристика дыхательных шумов (нормальное везикулярное) дыхание, его усиление или ослабление, жесткое, бронхиальное, смешанное, амфорическое дыхание, отсутствие дыхательных! шумов), констатация хрипов (сухие, крепитирующие, влажные и др.), шума трения плевры; оценка бронхофонии (голосовой шум одинаков с обеих сторон, ослаблен или усилен на определенных участках).
СЕРДЕЧНО-СОСУДИСТАЯ СИСТЕМА
В тех случаях, когда жалобы изложены в соответствующем разделе ("ЖАЛОБЫ"), их не повторяют. Достаточно фразы "жалобы изложены выше". Отсутствие жалоб заменяют фразой "жалоб нет".
Осмотр
Наличие деформации сердечной области, усиленной пульсации в области сердца, яремной ямки, визуализация верхушечного и сердечного толчка.
Пальпация
Характеристика верхушечного толчка (локализация, сила, степень распространения - ограниченный, разлитой), сердечного толчка (при его обнаружении).
Перкуссия
Определение границ (правой, левой и верхней) относительной и абсолютной тупости сердца, поперечного размера притупления на аорте в сантиметрах.
Аускультация сердца
Характеристика тонов (ясные, глухие, усиленные, ослабленные, расщепленные и т.д.), наличие шумов (с учетом локализации, интенсивности, отношения к фазам сердечной деятельности - систолический, диастолический и т.п., мест проведения), частота сердечных сокращений.
Исследование сосудов
Исследуют пульс на лучевых артериях (частоту, ритм, напряжение, наполнение). При аритмиях обращают внимание на величину дефицита пульса. Измеряют артериальное давление. Определяют пульс на остальных, доступных для пальпации артериях (височных, общих сонных, плечевых, бедренных, подколенных, задних большеберцовых, дорсальных артериях стоп, брюшной аорте). Проводят аускультацию сонных, бедренных артерий, брюшной аорты (для выявления или исключения сосудистых шумов). При обнаружении в проекции артерий пульсирующих образований указывают их локализацию, размеры, консистенцию, чувствительность к пальпации, характер перкуторных и аускультативных данных.
Осмотр вен нижних конечностей проводят в положении больного стоя. Производят пальпацию по ходу подкожных вен с целью обнаружения уплотнений и болезненности. В случае изменения венозного рисунка указывают локализацию и протяженность измененных отрезков вен.
При выявлении патологии периферических сосудов проводят специальные пробы. Так, при варикозной болезни проводят пробы, отражающие функциональное состояние клапанного аппарата подкожных вен (Троянова-Тренделенбурга, Гаккенбруха), перфорантных вен (Шейниса, Тальмана), а также пробы, дающие представление о проходимости глубоких вен (Дельбе Пертеса, Пратта-1). При облитерирующих заболеваниях, с помощью проб Гольдфламма и Самюэльса, симптомов плантарной ишемии, прижатия пальца, коленного феномена Панченко констатируют недостаточность артериального кровообращения нижних конечностей.
Органы пищеварения
Констатируют отсутствие или наличие жалоб, изложенных в соответствующем разделе.
Опрос
Выясняют особенности аппетита (хороший, средний, усиленный, его отсутствие), наличие жажды, количество употребляемой в течение суток жидкости, характер жевания, глотания, прохождения пищи по пищеводу; уточняют регулярность дефекации, вид испражнений (оформленные, кашицеобразные, жидкие и т.д.), цвет каловых масс, наличие в них патологических выделений.
Осмотр полости рта
Определяют запах изо рта, оценивают цвет губ, состояние слизистых оболочек внутренней поверхности губ, щек, десен, твердого и мягкого неба (окраска, изъязвления, афты, припухлости, налеты, кровоточивость из десен и т.д.), состояние зубов (количество недостающих, кариозных, пломбированных, протезированных) с указанием челюсти и порядкового их номера. Для удобства регистрации кариозных зубов можно пользоваться следующей схемой:
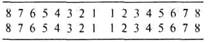
(при этом пораженные зубы обводят кружками).
Описывают состояние языка (величина, форма, положение по отношению к средней линии, окраска, степень влажности, обложенность, выраженность сосочков, наличие дефектов слизистой). При осмотре зева выясняют состояние небных дужек, уточняют величину миндалин, цвет их слизистой, наличие налетов и гнойных пробок.
Осмотр живота
Обращают внимание на форму, конфигурацию и симметричность живота (равномерно или неравномерно вздут, втянут и т.д.), участие его в акте дыхания, наличие видимых грыжевых выпячиваний (по ходу средней линии, в пупочной, паховых областях - особенно при кашле и натуживании), расширенных вен передней брюшной стенки, диастаза прямых мышц живота, видимой перистальтики желудочно-кишечного тракта (с указанием локализации), пигментации кожи и рубцов (если они не описаны в разделе "STATUS PRAESENS").
Глубокая пальпация живота
Ведется с таким расчетом, что болезненный участок обследуется в последнюю очередь. В ходе пальпации определяют болезненные участки, защитное напряжение мышц передней брюшной стенки, выявляют новообразования и воспалительные инфильтраты. В случае обнаружения опухолей необходимо уточнить, исходят ли они из брюшной стенки или расположены интраперитонеально (пальпация живота в положении больного на приподнятых локтях). Дается характеристика опухолевидным образованиям (локализация, размеры, консистенция, смещаемость, болезненность и т.д.). Оценивается симптом Щеткина-Блюмберга.
Аускультация
Оценивается характер кишечной перистальтики - нормальная, усилена, ослаблена, отсутствует. Обращают внимание на патологические кишечные шумы.
Скользящая глубокая методическая пальпация ободочной кишки по Образцову-Стражеско
Уточняют расположение пальпируемых отделов ободочной кишки, определяют их диаметр, тонус, контуры, болезненность, консистенцию, подвижность. Выявляют плеск в кишечнике.
Желудок
Следует попытаться доступными методами (перкуссия, глубокая пальпация и др.) определить границы большой и малой Кривизны; уточнить наличие шума плеска, связанного с нарушением эвакуации из желудка (помнить о возможности выявления шума плеска у здорового человека после приема пищи).
Печень, желчный пузырь
Определение верхней перкуторной границы абсолютной печеночной тупости (по окологрудинной, срединноключичной и передней подмышечной линиям), нижней границы печени (по передней срединной, срединноключичной и передней подмышечной линиям), размеров печени по Курлову (по правой срединноключичной, передней срединной линиям, косой размер - по краю левой реберной дуги).
Особенности пальпаторного обследования печени (болезненность, консистенция), характер прощупываемого передне-нижнего края печени (острый, закругленный, неровный, бугристый, плотный, эластичный).
Пальпация желчного пузыря (в случае обнаружения пузыря описать его форму, консистенцию, болезненность, смещаемость; при непальпируемом пузыре обращают внимание на болезненность в точке желчного пузыря). Оценивают результаты проведения симптомов Грекова-Ортнера, Мерфи, Мюсси-Георгиевского.
Поджелудочная железа
Пальпация по ходу поджелудочной железы с определением болезненности, инфильтратов, опухолевидных образований. Оценка результатов проведения симптомов Воскресенского, Шоффара, Дежардена, Мейо-Робсона.
Селезенка
Определение перкуторных границ органа (с указанием ребер, между которыми она расположена), размеры поперечника и длинника в сантиметрах. В случае пальпаторного выявления селезенки отмечают ее консистенцию, подвижность, чувствительность к пальпации, характер поверхности (гладкая, бугристая).
Прямая кишка
Исследование начинают с осмотра области заднего прохода (наличие или отсутствие мацерации, гиперемии кожных покровов перианальной области, наружных геморроидальных узлов, остроконечных кондилом, анальных трещин, свищей и т.д.). Затем производят пальпацию области заднего прохода (уточнение консистенции и болезненности видимых припухлостей и образований, степени развития рубцового процесса по ходу свищей и т.д.). В ходе пальцевого исследования прямой кишки определяют тонус сфинктера, уплотненные геморроидальные узлы, воспалительные инфильтраты, опухоли. У мужчин обследуют предстательную железу (уточняют ее форму, величину, консистенцию, болезненность).
Мочеполовая система
Уточняют характер мочеиспускания (свободное, затрудненное, болезненное, безболезненное, его частоту в дневное и ночное время).
Наличие припухлостей в поясничных областях. Характеристика симптома Пастернацкого. Прощупывание почек в вертикальном и горизонтальном положениях больного. В случае пальпируемости почек определяют их размеры, болезненность, характер поверхности. Выявляют болезненность по ходу мочеточников (с указанием конкретной локализации), выполняют пальпацию и перкуссию области мочевого пузыря, обращая внимание на высоту выстояния его дна над лоном.
У мужчин производят осмотр наружных половых органов, исследуют состояние мошонки и наружных отверстий паховых каналов, ощупывают яички, придатки, семенные канатики (получение информации о величине, консистенции, болезненности). При необходимости обследуют через прямую кишку предстательную железу (если не проводилось пальцевого исследования прямой кишки - см. раздел "ОРГАНЫ ПИЩЕВАРЕНИЯ").
У женщин в целом ряде случаев возникает необходимость в проведении бимануального влагалищного исследования с целью определения величины влагалища, болезненности и нависания его сводов, положения, величины и подвижности матки, состояния шейки и придатков матки, оценки характера выделений из влагалища.
НЕРВНО-ПСИХИЧЕСКИЙ СТАТУС
Оценивают уровень сознания больного (ясное, спутанное, подавленное и т.д.), способность его вступать в контакт (легко, с трудом, не вступает в контакт), степень интеллекта (нормальный, сниженный, слабоумие и т.д.), характер речи (нормальная, дизартрия, заикание и т.д.).
Выявляют нарушения со стороны болевой, температурной и тактильной чувствительности, двигательной сферы (парезы, параличи, фибриллярные подергивания и др.), изменения зрения, слуха и обоняния, зрачковых рефлексов.
ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ
Указать предположительный диагноз заболевания.
ПЛАН ОБСЛЕДОВАНИЯ
Естественно, что в каждом конкретном случае, он определяется спецификой заболевания. Тем не менее, существуют элементы обследования, обязательные для каждого планового больного хирургического профиля, в частности:
1. Общие анализы крови и мочи
2. Биохимическое исследование крови (определение уровня белка, калия, натрия, кальция, глюкозы, билирубина, креатинина, мочевины, ACT, AJIT)
3. Коагулограмма (определение времени свертывания крови и кровотечения, протромбинового индекса, активированного времени рекальцификации, фибринолитической активности, концентрации фибриногена)
4. Определение группы крови и резус фактора
5. Исследование серологических реакций (RW, антител к ВИЧ, маркеров вирусных гепатитов, включая антитела к HBs-антигену)
6. Рентгеноскопия органов грудной клетки (флюорография легких)
7. ЭКГ
В целом ряде случаев указанный "стандартный" план обследования дополняется другими современными лабораторными, рентгенологическими, инструментальными и функциональными исследованиями, обеспечивающими постановку клинического диагноза.
КЛИНИЧЕСКИЙ ДИАГНОЗ
Основное заболевание.
Сопутствующие заболевания.
ОБОСНОВАНИЕ ДИАГНОЗА
Проводится обоснование диагноза основного заболевания и его осложнений. Оно строится на основании жалоб, анамнеза заболевания, данных объективного обследования, а также результатов лабораторных и дополнительных методов исследования.
Каждому из этих факторов принадлежит определенная роль в обосновании диагноза.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Дифференциальная диагностика проводится со всеми похожими заболеваниями. В дифференциальном диагнозе необходимо четко отразить, чем отличается каждое из сходных заболеваний от заболевания у курируемого больного. Для этого используют принцип сопоставления наиболее важных признаков в сравниваемых заболеваниях, а также результаты дополнительных исследований. Недопустимо проведение отвлеченного дифференциального диагноза, когда забывается принцип сравнения клинических проявлений данного страдания с тем или иным дифференцируемым заболеванием.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
С современных позиций анализируются причины данного заболевания в целом, дается трактовка патогенетических механизмов его развития. Для этого используется дополнительная медицинская литература. Изложение не должно быть простой копией материала, переписанного из того или иного литературного источника. Желательно, чтобы оно носило аналитический характер, подчеркивало способность студента творчески мыслить при обобщении литературных данных.
В конце данного раздела необходимо указать на причины, которые привели к развитию болезни курируемого больного целесообразно дать обобщающую картину механизма развития болезни у пациента с указанием главных и второстепенных звеньев этого механизма.
ДНЕВНИКИ
Составляются студентом в те дни, когда он находится в клинике. В каждом из дневников отражается динамика заболевания за прошедшие сутки или дни. Описываются жалобы больного, дается оценка общего его состояния. Кратко излагаются объективные данные по системам. При этом, особое внимание обращается на описание той области, где локализуется орган, пораженный патологическим процессом.
ПРЕДОПЕРАЦИОННЫЙ ЭПИКРИЗ
В целом ряде случаев на период курации выпадает и день выполнения больному операции. Предоперационный эпикриз должен предшествовать оперативному вмешательству. Для плановых больных его оформляют накануне операции.
В предоперационном эпикризе указывают фамилию, имя, отчество, возраст больного, дату его поступления в клинику, жалобы. Коротко излагают историю настоящего заболевания.
Дается оценка состояния больного при поступлении с кратким описанием данных объективного исследования по системам. Приводятся результаты проведенного обследования и характер установленного диагноза. Обосновывается необходимость оперативного вмешательства, уточняется конкретная методика операции. Констатируют согласие больного на операцию. Акцентируется внимание на имеющихся противопоказаниях к оперативному вмешательству, особенностях и результатах их коррекции в предоперационном периоде. Уточняют вид обезболивания.
ПРОТОКОЛ ОПЕРАЦИИ
Указывается название оперативного вмешательства, дата, время его выполнения и вид обезболивания. Протокол переписывается из истории болезни. Куратор может внести в него коррективы, более подробно детализирующие ход оперативного вмешательства, если он лично участвовал в операции. Описывается макропрепарат. Указываются фамилии оперирующих хирургов, операционной сестры, врача-анестезиолога.
ДНЕВНИКИ ПОСЛЕ ОПЕРАЦИИ
Общие требования к дневникам изложены выше. В то же время их содержание должно быть дополнено данными перевязок, в ходе которых обращают внимание на состояние операционного шва, отсутствие или наличие воспалительной инфильтрации и т.д. При описании послеоперационной раны отмечают ее размеры, характер отделяемого, наличие участков некроза, состояние грануляций, особенности эпителизации, уточняют объем манипуляций, выполняемых при перевязке (санация раны, иссечение участков некроза, дренирование, тампонирование, наложение повязки и т.п.). В дневниках должна содержаться информация и о температурной реакции больного.
ЭПИКРИЗ
Это краткое изложение всей истории болезни. Оно почти полностью дублирует содержание предоперационного эпикриза, включая информацию об установленном диагнозе. Далее отмечают дату проведения операции, характер интраоперационных находок, вид операции, данные гистологического исследования препарата. Указывают на особенности течения послеоперационного периода (гладкое, осложненное). При наличии тех или иных осложнений перечисляют проведенные лечебные мероприятия по их коррекции. Констатируют дату снятия швов, описывают особенности заживления раны (первичным, вторичным натяжением). Отмечают дату выписки, состояние больного на момент выписки, намечают рекомендации (режим, объем физических нагрузок, диета, характер предстоящего амбулаторного лечения, целесообразность санаторно-курортного лечения и т.д.). Если к моменту окончания курации больной не выписан, следует указать на дальнейшие перспективы пребывания его в стационаре (ожидание операции, окончание курса консервативной терапии, лечение осложнений и т.д.). Если у оперированного больного при гладком послеоперационном течении еще не сняты швы с раны, куратор должен наметить дату их снятия, а также ориентировочные сроки выписки больного из стационара. И в этом случае он определяет характер рекомендаций, назначаемых больному при выписке.
В случае смерти больного описывается протокол вскрытия. Проводится сопоставление клинических данных с секционными находками.
ПРОГНОЗ
Отмечается прогноз дальнейшего течения и исхода болезни в отношении выздоровления, жизни и трудоспособности (благоприятный, сомнительный, неблагоприятный). Информация по данному вопросу может быть получена куратором при использовании дополнительной литературы.
ИСПОЛЬЗОВАННАЯ ЛИТЕРАТУРА
Приводится по правилам библиографии. Должны быть указаны: порядковый номер, фамилия автора, его инициалы, полное название книги или журнала, название статьи, место и год издания, том, количество или номера страниц.
Например:
1. Хирургические болезни (под редакцией М.И.Кузина). - М.: Медицина, 1995-640 с.
2. Савельев B.C., Кошкин В.М. Критическая ишемия нижних конечностей. — М.:Медицина, 1997. — 160 с.
3. Чиссов В.И., Дарьялова С.Л., Вашакмадзе Л.А. и др. Комбинированное лечение рака желудка. — Хирургия, 1997, N 6, с. 4-9.
Схема истории болезни на кафедре Факультетской Хирургии № 1
ОБЩИЕ СВЕДЕНИЯ О БОЛЬНОМ
Фамилия, имя, отчество больного.
Возраст.
Образование.
Профессия.
Место работы.
Место жительства.
Дата и час поступления в стационар.
Кем направлен больной.
Диагноз направившего учреждения.
Диагноз при поступлении.
Клинический диагноз: а) основное заболевание; б) осложнения основного заболевания; в) сопутствующие заболевания.
Операция (название, дата, если больной не оперирован, отметить – не было).
Осложнения операции.
Дата выписки.
ЖАЛОБЫ БОЛЬНОГО
Излагаются на момент курации.
Вначале перечисляются жалобы, обусловленные основным заболеванием, а затем, связанные с сопутствующими болезнями. Их изложение должно быть лаконичным и конкретным.
Болевой синдром нуждается в тщательной детализации: необходимо указать локализацию и интенсивность болей, причинную зависимость (связь с приемом пищи, физическими, психоэмоциональными факторами и т.д.), их иррадиацию, сочетание с диспепсическими, дизурическими, кишечными расстройствами, температурную реакцию организма.
При ряде хронических заболеваний органов брюшной полости, сопровождающихся приступами болей в анамнезе, жалоб со стороны больных на момент курации может не быть. Тем не менее и в подобных случаях в данном разделе следует дать подробное описание этих приступов с указанием их периодичности и продолжительности, вариантов купирования.
ИСТОРИЯ НАСТОЯЩЕГО ЗАБОЛЕВАНИЯ
В данном разделе описывают динамику развития заболевания от момента первых его проявлений до поступления больного в стационар. Следует указать на причины, вызвавшие заболевание.
В этот раздел истории болезни должны быть вынесены сведения о предыдущем амбулаторном, стационарном и курортном лечении. Необходимо изучить имеющиеся у больного на руках документы, характеризующие течение болезни (справки, выписки, лабораторные анализы, данные инструментальных методов исследования и т.п.) и соответствующую информацию занести в историю болезни.
В тех случаях, когда студент начинает курировать больного, уже находящегося в лечебном учреждении на протяжении определенного времени, в настоящем разделе должны содержаться сведения о проведенных с момента поступления пациента лечебных мероприятиях и их эффективности, изменениях в его состоянии, результатах обследования и предполагаемом диагнозе.
ИСТОРИЯ ЖИЗНИ БОЛЬНОГО
В хронологическом порядке приводятся краткие биографические данные с указанием местности, где родился больной, возраста и состояния здоровья родителей при его рождении, социального положения и состава семьи; условия вскармливания и особенности развития, отношение к учебе, характер трудовой деятельности.
Характеристика работы (режим труда, санитарно-гигиеническая оценка рабочего помещения, наличие профессиональных вредностей).
Питание (регулярность приема, качество и количество принимаемой пищи, особенности пережевывания, быстрота употребления). Отношение к острым блюдам, горячей пище.
У женщин собирают гинекологический анамнез: наличие менструаций, менопауза; время установления менструаций, их характеристика (регулярность, продолжительность, обильность, болезненность и т.д.), точный срок последней менструации; количество беременностей, выкидышей, абортов, родом.
Семейное положение, количество детей, их здоровье.
Жилищно-бытовые условия (площадь помещения, количество проживающих, санитарная характеристика его).
Перенесенные заболевания, оперативные вмешательства (с обязательным указанием возраста и года). Следует обратить особое внимание на такие болезни, как туберкулез, ревматизм, гепатиты, сахарный диабет, болезни сердечно-сосудистой системы, венерические заболевания. У женщин выясняются перенесенные гинекологические заболевания.
Наследственность (судьба родителей, заболевания в семье злокачественными новообразованиями, болезнями обмена, психическими болезнями и др.).
Аллергологический анамнез (повышенная чувствительность к тем или иным запахам, продуктам, непереносимость лекарственных препаратов и т.д.).
Вредные привычки (курение, алкоголь, наркомания, злоупотребление чаем или кофе). Продолжительность подобных влечений, количество или объем, частота употребления вредных ингредиентов.
Дата: 2018-12-21, просмотров: 302.