ИСТОРИЯ БОЛЕЗНИ
В ОТДЕЛЕНИЯХ ТЕРАПЕВТИЧЕСКОГО ПРОФИЛЯ
Тула 2008
УДК 616-09
БКК 54.1
С 92
Составитель:
доцент кафедры внутренних болезней Медицинского института Тульского Государственного университета, к.м.н. Д.В.Щербаков
С92 История болезни в отделениях терапевтического профиля/Сост. Д.В.Щербаков.- 1-е изд.- Т., 2008.-40с.
В методическом руководстве представлен алгоритм оформления истории болезни пациентов, находящихся в отделениях терапевтического профиля, приведен пример конкретной истории болезни. Пособие предназначено для студентов старших курсов медицинских вузов.
УДК 616-09
БКК 54.1
Введение
В работе врача много времени отводится на работу с медицинской документацией. Главный документ, с которым Вам предстоит иметь дело ежедневно – история болезни пациента. История болезни – документ, имеющий большое практическое, научное и юридическое значение. В ней содержатся все необходимые сведения о больном, развитии его заболевания, результаты клинического и инструментального обследования, а также о проводимой терапии и ее эффективности.
Данное пособие поможет Вам написать итоговую историю болезни, которая будет рассматриваться на Итоговом Государственном экзамене. Оценивая итоговую историю болезни, экзаменационная комиссия вынесет суждение о способности выпускника медицинского института работать с больным, получать медицинскую информацию и всесторонне ее анализировать.
Прежде, чем Вы начнете работать с больным и оформлять историю болезни, позвольте напомнить ряд общих положений, знание которых сделает Вашу работу более осмысленной.
Диагностика болезни всегда основывается на фактах, которыми располагает врач. Эти факты характеризуют отклонения в строении и функционировании органов и систем в организме в результате заболевания.
Информацию обо всех этих изменениях можно получить из трех источников – этапов диагностического поиска:
1. Беседа с больным (выяснение жалоб, анамнеза болезни и жизни);
2. Непосредственное исследование больного (осмотр, пальпация, перкуссия, аускультация);
3. Лабораторно-инструментальное исследование.
Во время сбора информации постепенно возникают диагностические гипотезы, однако развернутый клинический диагноз формулируется после сбора всей информации о больном.
Ниже приводится структура, а затем конкретный пример правильно оформленной истории болезни.
СХЕМА ИСТОРИИ БОЛЕЗНИ
I. ОБЩИЕ СВЕДЕНИЯ (АНКЕТНЫЕ ДАННЫЕ)
1.Фамилия, имя, отчество
2. Пол
3.Возраст
4. Постоянное место жительства
5.Место работы, профессия или должность
6.Дата поступления в стационар
II. ЖАЛОБЫ БОЛЬНОГО
В связи с тем, что обследование больного студентом, как правило, по времени происходит позже его поступления в клинику, больной может и не предъявлять жалобы на момент осмотра. Поэтому при оформлении студенческой истории болезни следует описывать жалобы на момент поступления больного в клинику.
Жалобы (при поступлении в клинику). Основные и второстепенные жалобы с их детализацией. К основным жалобам следует отнести те, которые являются важными симптомами данного заболевания и указывают в той или иной мере на локализацию процесса. К второстепенным жалобам относятся субъективные ощущения, указывающие лишь на наличие заболевания, но не специфичные для определенной болезни (общая слабость, озноб и т.д.), либо те жалобы, которые связаны с сопутствующим заболеванием.
Жалобы в зависимости от преимущественного поражения различных органов и систем могут быть следующими:
1. При заболеваниях, сопровождающихся поражением кожи и слизистых оболочек: зуд, боль, высыпания, изъязвления, кровоточивость и т.д.
2. При заболеваниях, сопровождающихся поражением лимфатических узлов: увеличение их размеров, локализация поражения, боли, нагноение и т.д.
3. При заболеваниях, сопровождающихся поражением мышц: боли (их локализация и связь с движениями), нарушение движения и т.д.
4. При поражении костей (позвоночник, ребра, грудина, трубчатые кости): боли (их локализация, характер и время появления).
5. При поражении суставов: боли (в покое или при движении, днем или ночью), нарушение функции, локализация поражения, чувство жара в суставах и т.д.
6. При заболеваниях органов дыхания: носовое дыхание (свободное, затрудненное), характер и количество отделяемого из носа (слизь, гной, кровь). Боли в области околоносовых пазух. Боли при разговоре и глотании. Изменения голоса. Боли в грудной клетке: локализация, характер, связь с дыханием и кашлем. Одышка, ее характер и условия возникновения. Удушье, время его появления, продолжительность, сопутствующие явления. Кашель (сухой, влажный), время его появления и продолжительность. Мокрота, ее отхождение, количество, свойства (примеси, слоистость). Кровохарканье, условия его появления.
7. При заболеваниях сердечно-сосудистой системы: боли за грудиной и в области сердца (точная локализация, характер, длительность, иррадиация, чем сопровождаются, причины и условия возникновения, успокаивающие влияния), одышка (степень выраженности, характер), сердцебиение, перебои в работе сердца, головные боли, головокружение, отеки, изменение диуреза.
8. При заболеваниях органов пищеварения: аппетит, вкус, запах изо рта, слюноотделение, жажда, жевание, глотание, изжога, отрыжка, тошнота, рвота (характер рвотных масс), время их возникновения и зависимость от количества и качества принятой пищи, боль (локализация, характер, сила, продолжительность, зависимость от времени приема пищи, от движения и физического напряжения, иррадиация, способы успокоения боли), вздутие живота, тяжесть, урчание, переливание, деятельность кишечника (стул), число дефекаций, тенезмы (ложные позывы), зуд в области заднего прохода, геморрой, выпадение прямой кишки, отхождение газов, свойства испражнений (количество, консистенция, слизь, кровь), похудание.
9. При заболеваниях системы мочеотделения: боли в области поясницы и мочевого пузыря (их характер и иррадиация), учащение и болезненность мочеиспускания, количество и цвет мочи, отеки, головные боли.
10. При заболеваниях кроветворной и эндокринной систем: боли в костях, горле, повышение температуры, общая слабость, кровоточивость, увеличение лимфатических узлов, тяжесть в подреберьях, жажда, сухость во рту, повышение аппетита (булимия), учащенное мочеиспускание, зуд во влагалище, похудание или ожирение, сонливость или бессонница, слабость в конечностях, потливость или сухость кожи.
III. АНАМНЕЗ (ANAMNESIS)
Бытовой анамнез
Условия жизни, начиная с детства. Жилище: теплое, сырое, холодное, светлое, его площадь и число живущих в нем, коммунальные услуги, этаж. Одежда и обувь. Питание на протяжении всей жизни: характер и полноценность пищи, регулярность приема пищи, употребление большого количества жидкости, поваренной соли, крепкого чая и т.д. Отдых, продолжительность и достаточность. Занятия физкультурой и спортом.
Трудовой анамнез
С каких лет началась трудовая жизнь, профессия и условия труда на протяжении всей жизни. Имелись ли вредные условия труда и на протяжении какого времени.
Гинекологический анамнез
У женщин — время появления менструаций, их регулярность, болезненность, продолжительность. Сколько всего было беременностей и родов, искусственных абортов, самопроизвольных абортов (выкидышей). Масса детей при рождении. Климакс, время его появления и признаки.
Перенесенные заболевания
Какие заболевания перенес (начиная с детства), в каком возрасте и их последствия. Ранения, операции, контузии. Венерические заболевания.
Психические травмы. Отравления. Контакт с инфекционными больными (эпидемиологический анамнез). Имеется ли инвалидность, с какого времени и какой группы, как часто выдавался «Листок нетрудоспособности».
Нозологии, имеющие причинно-следственную связь с основным заболеванием, необходимо указать в разделе анамнеза настоящего заболевания (ангины и гломерулонефрит, ревматическая лихорадка и митральный порок сердца).
Аллергологический анамнез
Указать наличие (отсутствие) непереносимости лекарственных препаратов, вакцин, сывороток, пищевых продуктов. (При каких условиях появляется аллергическая реакция и в чем она выражается).
Наличие аллергических заболеваний (бронхиальная астма, крапивница, экзема и др.) в анамнезе у больного и его родственников. Предшествующее применение антибиотиков. Прививки.
Общий осмотр
Общее состояние (хорошее, удовлетворительное, средней тяжести, тяжелое), температура тела.
Положение больного в постели (активное, вынужденное, пассивное).
Сознание (ясное; помраченное: ступор, сопор, кома, бред).
Выражение лица (не отражающее каких-либо болезненных процессов, тоскливое, возбужденное, безразличное).
Рост, масса тела, телосложение, конституция.
Кожа и слизистые оболочки: окраска кожи и видимых слизистых оболочек. Влажность кожи, ее тургор, эластичность, сыпи, кровоизлияния, рубцы, шелушение, язвы, «сосудистые звездочки». Волосы и ногти.
Подкожная клетчатка, степень развития подкожной клетчатки (чрезмерная, умеренная, слабая), толщина кожной складки (в см) у нижнего угла лопатки. Отеки: локализация, плотность. Подкожная эмфизема. Щитовидная железа (степень и характер увеличения).
Лимфатические узлы (подчелюстные, над- и подключичные, шейные, подмышечные, паховые): прощупываемость, величина, форма, консистенция, подвижность, болезненность, спаянность друг с другом и с подлежащими тканями.
Мышцы: развитие (хорошее, удовлетворительное, атрофия, болезненность при ощупывании, тонус, уплотнения, контрактуры, асимметричность отдельных мышечных групп).
Кости (позвоночник, ребра, трубчатые): искривления, утолщения, узуры, болезненность при ощупывании и поколачивании.
Суставы: конфигурация, припухлость (окружность в см), изменение наружных покровов, болезненность при ощупывании и движении. Функция суставов: сохранена, нарушена (активные и пассивные движения, анкилоз), хруст при движении. Наличие выпота в суставах.
Органы дыхания
Осмотр: форма носа, гортани, шеи, форма грудной клетки, ее деформация, асимметрия; тип, ритм, частота и глубина дыхания, характер одышки (экспираторная, инспираторная, смешанная), равномерность и симметричность дыхательных движений обеих сторон грудной клетки. Участие дополнительной дыхательной мускулатуры в акте дыхания.
Пальпация грудной клетки: резистентность, болезненные места, отечность кожи, голосовое дрожание (одинаковое с обеих сторон, ослабленное, усиленное с указанием места изменения). Пальпаторное восприятие шума трения плевры.
Перкуссия- данные сравнительной перкуссии: характер перкуторного звука (легочный, коробочный, тимпанический, тупой, звуки смешанного ха-рактера, с оттенком), различные изменения перкуторного звука над легкими; данные топографической перкуссии: высота стояния верхушек, ширина верхушечных полей (поля Кренига), нижние границы легких, активная подвижность нижнего края легких, полулунное пространство Траубе.
Аускультация. Дыхательные шумы: основные (везикулярное и бронхиальное дыхание, его разновидности) и дополнительные (хрипы сухие и влажные с указанием калибра, крепитация, шум трения плевры). Бронхофония (неизмененная — одинаковая с обеих сторон).
Сердечно-сосудистая система
Исследование сердца
Осмотр сердечной области: сердечный горб, видимая пульсация в области сердца, основания сердца, яремной ямки, подложечной области.
Осмотр артерий и вен: «пляска каротид», извитость артерий, наполнение и пульсация шейных вен в покое и при пробе Плеша.
Пальпация: верхушечный толчок, его локализация, распространенность, сила, высота, направление (выпячивающий, втягивающий), сердечный толчок, симптом «кошачьего мурлыканья» (fremissement cataire), его локализация и отношение к сердечному циклу.
Перкуссия сердца: границы относительной тупости сердца (правая, верхняя, левая), конфигурация тупости (нормальная, митральная, аортальная), размеры поперечника в см, ширина сосудистого пучка в см, границы абсолютной тупости сердца (правая, верхняя, левая).
Аускультация сердца (проводится по всем 6 точкам). Тоны сердца: громкость (нормальной громкости, усиленные, ослабленные), расщепление и раздвоение, III тон сердца. Наличие (или отсутствие) акцента II тона на основании сердца. Щелчок открытия митрального клапана (ритм перепела). Маятникообразный ритм, ритм галопа (пресистолический, протодиастолический). Шумы: локализация, отношение к фазам сердечного цикла, громкость, характер, тембр, продолжительность, направление проведения. Экстракардиальные шумы (шум трения перикарда, плевроперикардиальный шум).
Исследование сосудов
Свойства пульса на лучевых артериях. Синхронность, одинаковость выраженности пульса на обеих руках, частота, ритм, наполнение, напряжение, величина, скорость и высота пульса. Дефицит пульса. Капиллярный пульс на обеих руках. Пальпация аорты (в яремной ямке, брюшной аорты), вен (венный пульс).
Аускультация сосудов: симптом волчка, шум Виноградова—Дюрозье, стенотические шумы на других артериях, симптом Куковерова—Сиротинина.
Артериальное давление на обеих руках и ногах (в мм рт.ст.).
Органы пищеварения
Отметить наличие запаха изо рта (ацетона, мочевины, гнилостный).
Осмотр: полость рта (зубы, десны, язык, глотка и миндалины), живот - его конфигурация, окружность в см, состояние пупка, наличие расширенных подкожных вен, движение брюшной стенки при акте дыхания, наличие рубцов, грыжевых образований.
Перкуссия: характер перкуторного звука (тимпанический, притупленно-тимпанический), определение свободной жидкости в полости живота.
Пальпация: данные поверхностной пальпации — состояние мышц живота (тонус, напряжение мышц, расхождение прямых мышц живота, грыжа), болезненность при пальпации и ее локализация, симптом Щеткина-Блюмберга, шум плеска, флюктуация; данные глубокой пальпации живота — глубокой методической скользящей пальпации по Образцову—Стражеско (прощупываемость кишечника, большой кривизны желудка, пальпируемость привратника, расположение, форма, подвижность, болезненность, урчание и т.д.), пальпация поджелудочной железы, болевые точки.
Аускультация: выслушивание кишечных шумов, определение нижней границы желудка методами перкуторной пальпации, аускульто-аффрикции.
Печень и желчные пути
Осмотр: выпячивание, деформация в области печени.
Перкуссия: размеры печеночной тупости по правой среднеключичной линии, срединной линии тела, левой реберной дуге (размеры печени по Курлову).
Пальпация: размеры печени, край, поверхность, консистенция, болезненность; желчный пузырь: его прощупываемость, болезненность, болевые симптомы холецистита.
Селезенка
Осмотр: выпячивание, деформация в области селезенки.
Перкуссия: перкуторные границы селезенки.
Пальпация: размеры, консистенция, характер края и поверхности.
Аускультация (для выявления периспленита).
Мочевыводящая система
Осмотр области почек.
Пальпация почек, мочевого пузыря. Болезненность при пальпации в области почек, симптом Пастернацкого.
Перкуссия: определение верхнего края мочевого пузыря.
V. КЛИНИЧЕСКИЙ ДИАГНОЗ (ПРЕДВАРИТЕЛЬНЫЙ) И ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
В структуре диагноза выделяется: а) диагноз основного заболевания; б) осложнения основного заболевания, в) сопутствующие заболевания (имеющие клиническое значение).
Диагноз формулируется в версии МКБ-10.
Если куратору диагноз ясен сразу после опроса и объективного исследования пациента, необходимо дать краткое обоснование основного (предварительного) диагноза с подробным анализом жалоб больного, клинических симптомов и синдромов, с указанием их патогенетической взаимосвязи (т.е. провести доказательство нозологического диагноза).
Если диагноз не ясен, врач обосновывает дифференциальный диагноз, а также необходимые дополнительные исследования, и только при получении последних формулирует клинический (предварительный) диагноз.
VI. ПЛАН ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ
План лечения разрабатывается исходя из предварительного диагноза с целью уточнения окончательного клинического диагноза, а при необходимости и проведения дифференциального диагноза.
План обследования состоит из нескольких разделов:
1. Обязательные исследования (Общий анализ крови, общий анализ мочи, реакция Вассермана, ЭКГ, рентгенография легких.
2. Дополнительные исследования, необходимые для дифференциальной диагностики и уточнения диагноза (Например, у легочных больных к обязательным клиническим анализам добавляется общий анализ мокроты и др.)
3. Консультации специалистов (офтальмолог, уролог и др.)
С учетом требований страховой медицины при планировании диагностических и лечебных процедур необходимо учитывать утвержденные Министерством Здравоохранения и Социального Развития «Медико-экономические стандарты медицинской помощи». При назначении дополнительных исследований, выходящих за рамки «Стандартов…», следует обосновывать их необходимость в истории болезни.
XI. ДНЕВНИКИ КУРАЦИИ
В истории болезни пишется дневник (не менее трех записей), в котором отмечается состояние больного, динамика его жалоб и данных физического обследования.
Дневник содержит следующие положения:
Дата:
Жалобы больного:
Данные физического обследования:
Назначения (режим, стол, лекарственные препараты)
Необходимо отразить особенности статуса больного на момент наблюдения, наличие (отсутствие) динамики и в чем она выражается. Отмечается частота дыхания, пульса, величина артериального давления.
В дневнике обсуждаются результаты полученных данных, параклинических исследований, эффективность проводимой терапии.
Заканчивается дневниковая запись подписью куратора.
XII. ЭПИКРИЗ
После дневника в истории болезни помещается эпикриз – обобщение всех данных в период пребывания больного в стационаре. В эпикризе КРАТКО в нижеуказанном виде отображаются жалобы, анамнез, физические и лабораторно-инструментальные данные и их динамика в процессе лечения, даются врачебные рекомендации.
Больной (Ф.И.О.)___________ ____лет, находился в _______отделении ___________больницы с ____________по___________200_г.
Клинический диагноз:
Поступил с жалобами:
Данные анамнеза:
При физическом исследовании больного:
Данные лабораторных и инструментальных исследований:
В период пребывания в стационаре проведены консультации специалистов:
Больному проводилось следующее лечение:
В результате проведенного лечения отмечалась следующая динамика…
Больной выписывается со следующими рекомендациями (указывается режим, диета, медикаменты с точной дозой, кратностью и продолжительностью приема)…
Подпись куратора___________
Образец ОФОРМЛЕНИЯ истории болезни
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯ РФ
ТУЛЬСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ
МЕДИЦИНСКИЙ ИНСТИТУТ
КАФЕДРА ВНУТРЕННИХ БОЛЕЗНЕЙ
ИСТОРИЯ БОЛЕЗНИ
Выполнил: студент группы 930122.1
Иванов Дмитрий Анатольевич
Проверил: доцент кафедры ВБ
Щербаков Денис Валериевич
Время курации с «09»сентября 2008г по «23»сентября 2008 года
Тула, 2008
II. ЖАЛОБЫ БОЛЬНОГО
(при поступлении в клинику) на интенсивный приступообразный кашель до тошноты, усиливающийся в ночные и ранние утренние часы, сопровождающийся посинением губ, ощущение заложенности в грудной клетке, слышные на расстоянии хрипы, одышку при минимальной физической нагрузке, частые головные боли.
III. АНАМНЕЗ (ANAMNESIS)
Бытовой анамнез
Живет в частном доме со всеми коммунальными удобствами. Одежда и обувь соответствуют сезону, гигиеничные. Питание в течение жизни полноценное, регулярное. Диету не соблюдает. Отдыхает ежегодно. Спортом не занимается.
Трудовой анамнез
После окончания института с 25 лет работает экономистом на молочном комбинате. Работа не связана с производственными вредностями, но требует психоэмоционального напряжения.
Гинекологический анамнез
Менструации с 13 лет, регулярные, умеренно болезненные, продолжительность - 5дней. Половая жизнь с 19 лет. Беременностей – 3, родов –2, искусственных абортов - 1.
Перенесенные заболевания
У больной врожденный вывих бедра.
В возрасте 3 лет ветряная оспа. В возрасте 19 лет перенесла правостороннюю пневмонию (простудилась в колхозе). Лечилась стационарно. Получала антибиотики. Выписана с выздоровлением.
Венерических заболеваний не было. Переливаний крови не было.
Аллергологический анамнез
У мамы бронхиальная астма. У детей пищевая аллергия на яйца, цитрусовые, мед, проявляется крапивницей. Бронхиальной астмой дети не страдают.
Лекарственные препараты переносит хорошо.
Общий осмотр
Общее состояние средней тяжести, температура тела 36,4С.
Положение больного в постели активное.
Сознание ясное. Выражение лица не отражающее каких-либо болезненных процессов. Телосложение правильное, нормостенический тип конституции. Рост 160 см, масса тела — 76 кг. Нарушений осанки и походки не отмечается.
Кожные покровы бледно-розовой окраски. Умеренно выраженный цианоз губ. Кожа умеренной влажности, чистая, эластичность ее хорошая. Ногти не изменены.
Подкожно-жировой слой развит избыточно (толщина кожной складки на животе на уровне пупка — 5 см), распределен равномерно. Отеков нет. Щитовидная железа не увеличена.
Лимфатические узлы при осмотре не видны. При пальпации определяются подчелюстные лимфатические узлы, размером с горошину, эластической консистенции, безболезненные, не спаянные с окружающими тканями. Другие группы лимфатических узлов не пальпируются.
Общее развитие мышечной системы удовлетворительное. Болезненность при пальпации мышц отсутствует. Тонус мышц одинаков с обеих сторон. Мышечная сила удовлетворительная.
При обследовании костей черепа, грудной клетки, позвоночника, конечностей болезненность и деформации не отмечаются.
Суставы правильной конфигурации, безболезненные. Активные и пассивные движения в полном объеме.
Органы дыхания
Осмотр:
Носовое дыхание свободное. Форма носа не изменена.
Грудная клетка правильной конфигурации, нормостенического типа, без деформаций, симметричная. Тип дыхания — смешанный. Дыхание ритмичное. Частота дыхания — 25 минуту. Дыхательные движения обеих сторон грудной клетки средние по глубине, равномерные и симметричные. Вспомогательная дыхательная мускулатура участвует в акте дыхания.
Пальпация грудной клетки:
Грудная клетка безболезненна при пальпации. Эластичность грудной клетки снижена. Голосовое дрожание одинаковое с обеих сторон.
Перкуссия
При сравнительной перкуссии легких выявляется ясный легочный звук.
Данные топографической перкуссии:
Высота стояния верхушек:
Спереди: справа — на 4 см выше уровня ключицы,
Слева — на 4 см выше уровня ключицы
Сзади: на уровне остистого отростка VII шейного позвонка
Ширина полей Кренига: справа — 6 см, слева — 6 см.
Нижние границы легких:
| Топографические линии | Справа | Слева |
| Окологрудинная | V межреберье | - |
| Среднеключичная | VI ребро | - |
| Передняя подмышечная | VII ребро | VII ребро |
| Средняя подмышечная | VIII ребро | VIII ребро |
| Задняя подмышечная | IX ребро | IX ребро |
| Лопаточная | X ребро | X ребро |
| Околопозвоночная | Остистый отросток XI грудного позвонка | Остистый отросток XI грудного позвонка |
Подвижность нижних краев легких (в см)
| Топографические линии | Справа | Слева |
| Среднеключичная | - | |
| Средняя подмышечная | ||
| Лопаточная |
Аускультация
При аускультации над легкими на фоне жесткого дыхания выслушиваются сухие разнокалиберные хрипы, усиливающиеся при форсированном выдохе. Бронхофония не изменена, одинаковая с обеих сторон.
Сердечно-сосудистая система
Исследование сердца
Осмотр и пальпация
Область сердца не изменена.
Верхушечный толчок не визуализируется, пальпируется в V межреберье, по левой среднеключичной линии, ограниченный, низкий, неусиленный, нерезистентный.
Сердечный толчок отсутствует.
Перкуссия сердца:
Границы относительной тупости сердца:
правая - 1 см кнаружи от правого края грудины (в IV межреберье),
верхняя — на уровне 3-го межреберья,
левая — на уровне левой среднеключичной линии (в V межреберье).
Поперечник относительной тупости сердца: 3+9=12 см. Конфигурация сердца не изменена.
Границы абсолютной тупости сердца:
правая — левый край грудины,
верхняя - на уровне IV ребра,
левая — 1 см внутри от левой среднеключичной линии.
Поперечник абсолютной тупости сердца — 6 см.
Ширина сосудистого пучка — 6 см.
Аускультация сердца
Тоны сердца ясные. Частота сердечных сокращений 102 в 1 минуту. Ритм сердечных сокращений правильный. Шумов нет.
Исследование сосудов
Пульс 102 удара в 1 минуту, ритмичный, удовлетворительного наполнения и напряжения, нормальной величины, одинаковый на обеих руках.
При аускультации артерий патологические изменения не выявлены.
Артериальное давление: на левой руке 150/100 мм рт.ст., на правой руке - 155/100 мм рт.ст.
При исследовании вен — без особенностей.
Органы пищеварения
Запаха изо рта нет. Слизистая оболочка ротовой полости розовой окраски, миндалины не увеличены. Десны бледно-розового цвета, кариозных зубов нет.
Язык розовой окраски, влажный, чистый, сосочки выражены хорошо.
Живот увеличен за счет подкожно-жировой клетчатки, симметричен. Окружность живота на уровне пупка 100 см. Мышцы брюшной стенки участвуют в акте дыхания. При перкуссии живота определяется тимпанический звук.
При поверхностной пальпации живот мягкий, безболезненный. Симптом раздражения брюшины (Щеткина—Блюмберга) отрицательный.
Сигмовидная кишка пальпируется в левой подвздошной области на протяжении 12 см цилиндрической формы, диаметром 2,5 см, плотно-эластической консистенции, гладкая, подвижная, безболезненная, не урчащая.
Слепая кишка пальпируется в правой подвздошной области на протяжении 10 см цилиндрической формы, диаметром 4 см, плотноэластической консистенции, гладкая, подвижная, безболезненная, урчащая при пальпации.
Остальные отделы толстой кишки не пальпируются.
Методами перкуссии, глубокой пальпации, перкуторной пальпации и аускульто-аффрикции нижняя граница желудка определяется на 3,5 см выше пупка
Малая кривизна желудка и привратник не пальпируются.
Поджелудочная железа не пальпируется.
При аускультации живота выслушиваются перистальтические кишечные шумы.
При осмотре области селезенки выпячиваний и деформации нет. При перкуссии селезенки по X ребру — длинник 9 см, поперечник 4 см (между IX и XI ребрами).
Печень и желчные пути
Выпячивания, деформации в области печени не выявляются.
Размеры печеночной тупости по Курлову:
по среднеключичной линии — 10 см
срединной линии тела — 9 см
по левой реберной дуге - 8 см
Печень пальпируется на 1 см ниже края правой реберной дуги на глубоком вдохе, край печени мягкий, острый, ровный, гладкий, безболезненный.
Желчный пузырь не пальпируется.
Селезенка
Селезенка не пальпируется.
Мочевыводящая система
При осмотре области почек патологические изменения не выявляются. Почки не пальпируются. Симптом Пастернацкого отрицательный с обеих сторон. Мочевой пузырь перкуторно не выступает над лобком, не пальпируется.
V. КЛИНИЧЕСКИЙ ДИАГНОЗ (ПРЕДВАРИТЕЛЬНЫЙ) И ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
ПРЕДВАРИТЕЛЬНЫЙ ДИАГНОЗ:
| Основной: | Бронхиальная астма, обострение. |
| Осложнение основного диагноза: | Нарушение функции внешнего дыхания. |
Дифференциальный диагноз проводится с болезнями, проявляющимися бронхообструктивным синдромом неаллергической природы, такими как:
· хроническая обструктивная болезнь легких (ХОБЛ);
· сердечная астма;
· истероидные нарушения дыхания (истероидная астма);
· механическая закупорка верхних дыхательных путей (обтурационная астма);
а также с заболеваниями аллергической природы: полинозы.
В случае ХОБЛ бронхообструктивный синдром сохраняется стойко и не носит обратимого характера даже после курса терапии кортикостероидами, а в мокроте нет эозинофилов.
В случае сердечной астмы,возникающей как пароксизмальное проявление левожелудочковой недостаточности при ИБС, гипертонической болезни, пороках сердца и кардиомиопатиях характерны преимущественно ночные приступы удушья, часто аритмия, над задненижними отделами легких выслушиваются мелкопузырчатые хрипы, при прогрессировании состояния пенистая мокрота – отек легких. В отличие от бронхиальной астмы затруднены обе фазы дыхания, нет явного опущения диафрагмы.
При истероидной астме нет объективных признаков бронхообструктивного синдрома (сухие хрипы при аускультации и т.д.).
Обтурационная астма – симптомокомплекс удушья, в основе которого лежит механическое нарушение проходимости дыхательных путей вследствие опухоли, инородного тело, рубцового стеноза, аневризма аорты. Обтурационная астма характеризуется инспираторным характером одышки.
VI. ПЛАН ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ
Для уточнения диагноза, а также типа бронхиальной астмы, выраженности бронхиальной обструкции, выявления осложнений необходимо провести следующие исследования:
1. Обязательные исследования:
Общий анализ крови, общий анализ мочи, реакция Вассермана, ЭКГ, рентгенография легких.
2. Дополнительные исследования:
Биохимическое исследование крови (холестерин, билирубин); аллергологическое обследование, пневмотахография (спирография), общий анализ мокроты.
3. Консультации:
Консультация гинеколога, аллерголога.
Общий анализ мокроты
А. Физические свойства:
Цвет: светло-желтыйЗапах: специфический
Консистенция: вязкая Характер:слизистый
Б. Микроскопические свойства:
Эпителий:
Плоский: в незначительном количестве;
Альвеолярный: макрофаги 0-8 в поле зрения;
Мерцательный: 0-2 в поле зрения;
Полиморфный: –
Лейкоциты 8-15 в поле зрения Эритроциты – 0
Эозинофилы 2-7 в поле зрения
Спирали Куршмана найдены
Кристаллы Шарко-Лейдена –
Эластические волокна –
Палочки Коха не обнаружены
 Пневмотахограмма (серая область) + проба с беротеком (белый график).
Пневмотахограмма (серая область) + проба с беротеком (белый график).
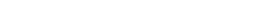 Заключение Резко выраженные смешанные нарушения ФВД с преобладанием признаков бронхообструктивного синдрома. Проба с бронхолитиком положительная – прирост ОФВ1 21,61% к исходному.
Заключение Резко выраженные смешанные нарушения ФВД с преобладанием признаков бронхообструктивного синдрома. Проба с бронхолитиком положительная – прирост ОФВ1 21,61% к исходному.
По МКБ 10.
J45 БА (Исключается ХОБЛ, заболевания легких обусловленные воздействием экзогенных веществ –альвеолиты и т.д.)
J45.0 Преимущественно атопическая БА (выявлен внешний аллерген)
J45.1 Неаллергическая БА (эндогенная + аспириновый вариант)
J45.8 Смешанная БА ( когда трудно установить форму)
J45.9 БА неуточненная (поздно возникшая астма и др. случаи, когда трудно установить форму)
J46 Астматический статус (острая тяжелая астма как временный диагноз)
Принципиально разделяют 2 формы БА:
Экзогенная(апопическая) когда установлен аллерген. Чаще возникает в детстве у детей с атопией (экзема, ринит)
Эндогенная (идеопатическая) Приступы возникают под действием внутренних стимулов (чаще это пневмония, ХБ, ОРЗ, не установлен аллерген, IgE-нормальные)
XI. ДНЕВНИКИ КУРАЦИИ
10.09.04. (вторые сутки госпитализации) Жалобы на приступ удушья в ранние утренние часы, который больная купировала ингаляцией беротека из дозированного ингалятора. Сохраняется одышка при ходьбе по коридору.
Объективно состояние средней степени тяжести. ЧДД 20 в мин. В легких на фоне жесткого дыхания большое количество рассеянных сухих хрипов усиливающихся при форсированном выдохе.
Тоны сердца ритмичные. ЧСС 90 в мин. АД 145/95 мм.рт.ст.
Живот мягкий, безболезненный. Терапия плановая.
Иванов
15.09.04. (седьмые сутки госпитализации) Отмечает уменьшение кашля. Отходит умеренное количество светлой мокроты. Приступов удушья в предутренние часы не было 2 дня.
Объективно состояние удовлетворительное. ЧДД 18 в мин. В легких на фоне жесткого дыхания единичные сухие хрипы при форсированном выдохе.
Тоны сердца ритмичные. ЧСС 75 в мин. АД 130/80 мм.рт.ст.
Живот мягкий, безболезненный.
Иванов
22.09.04. Приступов удушья нет. Одышка при физической нагрузке не беспокоит. Объективно состояние удовлетворительное. ЧДД 18 в мин. В легких жесткое дыхание. В легких на фоне жесткого дыхания единичные сухие хрипы при форсированном выдохе, исчезающие после ингаляции беротека. Тоны сердца ритмичные. ЧСС 70 в мин. АД 125/80 мм.рт.ст.
Живот мягкий, безболезненный.
Иванов
XII. ЭПИКРИЗ
Больная Дергалова Надежда Борисовна 50лет находилась на лечении в пульмонологическом отделении Тульской областной клинической больницы с 09.09.2008г. по 24.09.2008г.
Клинический диагноз:
| Основной: | Бронхиальная астма, экзогенная, средней степени тяжести, обострение. |
| Осложнение основного диагноза: | Нарушение функции внешнего дыхания 3 степени по обструктивному типу. |
| Сопутствующий: | Бытовая аллергия к домашней пыли, перу подушки. |
Поступила с жалобами на интенсивный кашель в любое время суток, ощущение заложенности в грудной клетке, слышные на расстоянии хрипы, одышку при минимальной физической нагрузке, частые головные боли.
Данные анамнеза: В течение 8 лет страдает бронхиальной астмой. Назначена базисная терапия (беклоджет 1000 мкг в сутки), которую больная самостоятельно отменила. Настоящее ухудшение около месяца после ОРВИ. Госпитализирована для коррекции терапии.
При физическом исследовании больного над легкими на фоне жесткого дыхания выслушиваются сухие разно
Дата: 2016-10-02, просмотров: 338.