2.6.1. Выбор лечебной тактики: лечение больных с аневризмами аорты только хирургическое.
Виды оперативных вмешательств
Аневризма восходящего отдела грудной аорты - оперативное лечение показано при нарастающих гемодинамических нарушениях, обусловленных недостаточностью аортального клапана и/или прогрессирующим расширением восходящей аорты. Операция заключается в протезировании восходящей аорты и аортальных клапанов.
Аневризма дуги аорты- аллопротезирование дуги аорты и ее ветвей.
Аневризма нисходящего отдела грудной аорты- иссечение аневризмы с аллопротезированием.
2.6.3. Возможные послеоперационные осложнения:
-внутриполостное кровотечение;
- динамическая кишечная непроходимость;
- тромбоэмболические осложнения;
- острая сердечно – легочная недостаточность
Неотложные состояния
Расслоением аорты называется расхождение (разделение) медии аорты на два слоя за счет попадания внутри просветной крови через разрыв интимы и возникновения патологического сообщения между истинным просветом аорты и образовавшимся каналом в среднем слое аорты, называемым ложным просветом.
При расслоении аорты отмечают периоды:
· острый (до 48 часов с момента расслоения);
· подострый (до 2 – 4недель);
· хронический (до 2 месяцев с момента расслоения).
Типы расслоения аорты по локализации и протяженности представлены двумя классификациями:
De Bakey (1965 г.) разделил расслоения аорты следующим образом:
I тип – расслоение начинается в восходящем отделе, переходит через дугу в нисходящий отдел, а далее может распространяться на любом протяжении;
II тип – расслоение захватывает только восходящую аорту;
IIIа тип – расслоение начинается ниже устья левой подключичной артерии и распространяется в пределах нисходящего отдела аорты;
IIIb тип – расслоение такое же, как и при IIIa, но распространяется через аортальное отверстие диафрагмы на брюшную аорту.
Второй оригинальной классификацией явилась классификация Стэнфордского университета, предложенная Daily P.O. и соавт. в 1970 г.:
· тип А – любое расслоение, вовлекающее восходящую аорту;
· тип В – любое расслоение, располагающееся ниже уровня отхождения левой подключичной артерии.
Клиническая картина расслоения аорты характеризуется острым, практически мгновенным началом на фоне повышения артериального давления с развитием интенсивного болевого синдрома, выраженного настолько, что внешне, несмотря на гипертензию, больной выглядит как находящийся в колаптоидном состоянии (заторможенность, фиксация взора, холодный липкий пот, слабая периферическая пульсация). Снижение артериального давления приводит к приостановке расслоения аорты и уменьшению выраженности болевого синдрома со стабилизацией общего состояния, но затем возможно нарастание этого процесса вновь и вновь.
Локализация боли зависит от места начала расслоения: за грудиной – при I и II типах, в межлопаточной области – при III типе.
Отмечается проявление ишемии прочих органов и систем: коронарная недостаточность, инсульт или преходящее нарушение мозгового кровообращения, парапарез или параплегия, клиника мезентериального тромбоза, острой почечной недостаточности, острой артериальной непроходимости нижних конечностей.
Диагностика. При физикальной диагностике необходимо обращать внимание на различие пульсации между артериями верхних или верхних и нижних конечностей, наличие признаков тампонады сердца (парадоксальная пульсация, ослабление тонов сердца) и аортальной недостаточности (диастолический шум).
Тактика ведения больного заключается в ургентной госпитализации в стационары сосудистого профиля в палаты интенсивной терапии и выполнении следующих мероприятий:
· медикаментозная терапия;
· выполнение диагностических исследований;
· подготовка к возможной операции.
Больному с подозрением на расслоение аорты устанавливают центральный венозный катетер большого диаметра и максимально быстро начинают введение b – блокаторов и вазодилятаторов для замедления ритма и снижения АД. Частота сердечных сокращений должна колебаться в пределах 60 – 70 ударов в 1 минуту, а систолическое давление необходимо поддерживать в пределах 90 – 100 мм рт. ст. Одновременно с введением артериального катетера в лучевую артерию, катетера Свана – Ганца - в легочную налаживают ЭКГ – мониторирование, проводят катетеризацию мочевого пузыря с определением почасового диуреза, выполняют рентгенологическое исследование органов грудной клетки. Проводят сбор анамнеза и проводят физикальный осмотр с учетом неврологического статуса и проходимости конечностей. Последнее обстоятельство важно для выбора схемы подключения АИК. Болевой синдром контролируют на основании частоты сердечных сокращений и АД, но если они снижены до указанных пределов, а боли сохраняются, то вводят наркотические анальгетики. В обязательном порядке обеспечивают ингаляцию кислорода, устанавливают группу крови, определяют и мониторируют уровень гемоглобина, гематокрита, электролитов, газового состава и основных биохимических показателей крови. Следует избегать переливания большого объёма жидкостей из – за опасности повышения АД вследствие гиперволемии.
Прежде чем начинать диагностические мероприятия, необходимо провести дифференциальную диагностику между острым расслоением аорты и острой ишемией миокарда. Окончательное и быстрое решение данного вопроса жизненно важно для таких больных, поскольку необходимое при коронарной недостаточности немедленное введение тромболитиков приведет к фатальному исходу расслоения.
Цель диагностической стратегии при остром расслоении – прежде всего выявление расслоенной мембраны и её дифференциация с интрамуральной гематомой, т.е. подтверждение или исключения диагноза собственно расслоения. Вторым принципиальным моментом в диагностике острых расслоений является определение локализации процесса. В случае выявления мембраны при остром проксимальном расслоении операция является абсолютно показанной без дополнительной диагностики в отсутствие осложняющих факторов, так как состояние дуги аорты и устьев коронарных артерий может быть адекватно оценено интраоперационно.
Больных с нестабильной гемодинамикой и отсутствием эффекта от первичных немедленных медикаментозных воздействий при подозрении на проксимальное расслоение переводят в операционную, где после начала общей анестезии одновременно с подготовкой к хирургическому вмешательству (подключение линий мониторирования) выполняют чреспищеводную ЭхоКГ. При подтверждении диагноза производят операцию. В случае исключения диагноза расслоения или затруднительности визуализации аорты больной после стабилизации или начала относительной контролируемости состояния может быть переведен в блок интенсивной терапии для дальнейшего лечения или перемещен в другие диагностические кабинеты (КТ, ангиография).
При относительно стабильном состоянии пациентов с острым расслоением аорты методом выбора в диагностике является та же чреспищеводная ЭхоКГ. Следующее место по доступности, быстроте, аккуратности и распространенности занимает КТ с контрастированием, причем использование спирального КТ с трехмерной реконструкцией, возможно, повысит точность метода. Применение МРТ при остром расслоении аорты ограничено, хотя по точности этот метод диагностики даже несколько опережает чреспищеводную ЭхоКГ. Использование МРТ возможно в редких случаях острого расслоения только у полностью стабильных пациентов, способных обойтись значительное время без медикаментозной поддержки и мониторинга. Кроме того, данная методика иногда абсолютно необходима при остром расслоении для выявления состояния дуги аорты (невозможность визуализации при чреспищеводной ЭхоКГ) в случае подозрения на ретроградное расслоение при III и В-типах расслоения.
Частота использования ангиографии при острых расслоениях постепенно снижается прежде всего из-за травматичности метода для крайне тяжелых пациентов. Тем не менее, если учитывать состояние (проходимость) ветвей аорты при расслоении, ангиография остается методом выбора. О необходимости выполнения коронарографии при остром расслоении единого мнения ухирургов нет. С одной стороны, ряд авторов считают, что у 10—30 % пациентов с поражением коронарных артерий и проксимальным расслоением аорты интраоперационная оценка вполне достаточна для решения вопроса об одномоментной реваскуляризации миокарда. С другой стороны, было доказано, что выполнение одномоментного аортокоронарного шунтирования у больных с проксимальным расслоением аорты не влияло на госпитальную выживаемость, хотя отдаленная выживаемость у больных с сопутствующей ИБС без реваскуляризации миокарда была достоверно ниже.
Показания к оперативному лечению:
▲ при остром проксимальном расслоении аорты показана экстренная операция из-за крайне высокого риска разрыва аорты или тампонады сердца. При выраженной тампонаде сердца и гипотензии во время подготовки к операции для восстановления жизненно важных функций организма показана пункция перикарда с постепенным дренированием для профилактики возможного разрыва аорты вследствие резкого возрастания АД. Неврологический дефицит не является противопоказанием к операции, так как у большинства пациентов происходит его полный регресс после вмешательства;
▲ при хроническом проксимальном расслоении аорты показано плановое оперативное вмешательство вне зависимости от размера аорты, симптоматики, обусловленной расширением аорты, осложнений вследствие произошедшего острого расслоения или выполненных ранее хирургических вмешательств;
▲ при остром дистальном расслоении аорты оперативное лечение считается показанным в случае рефрактерности артериальной гипертензии или болевого синдрома к медикаментозной терапии, рецидиве болей, увеличении диаметра аорты свыше 5 см, возникновении осложнений, связанных с нарушением проходимости ветвей аорты (почечная недостаточность, парапарез/параплегия, ишемия конечностей и/или кишечника), разрыве аорты;
▲ при хроническом дистальном расслоении аорты оперативное лечение показано больным с симптомным течением заболевания, при размерах аорты более 5см и при росте диаметра аорты более 1 см в год.
Операции на проксимальной грудной аорте при дегенеративных заболеваниях.
Кпринципиальным вопросам, возникающим при планировании оперативной тактики во время указанных вмешательств, относятся два: насколько сохранена синотубулярная борозда и насколько выражены аневризматические изменения дуги аорты. При сохранении синотубулярной борозды достаточно линейного протезирования восходящей аорты в зависимости от состояния аортального клапана, дополненного раздельным протезированием. В обратной ситуации, при расширении корня аорты, показано протезирование аортального клапана и восходящей порции аорты клапансодержащим кондуитом.
Если дистальная порция восходящей аорты имеет нормальный размер или умеренно расширена на уровне безымянной артерии, то может быть наложен прямой дистальный анастомоз с проксимальной порцией дуги или косой под зажимом, расположенным от точки тотчас проксимальнее устья брахиоцефального ствола и косо захватывающим проксимальную часть нижней полуокружности дуги аорты. При аневризматическом расширении большей части дуги необходимо использование глубокой гипотермии с остановкой кровообращения и ретроградной перфузией головного мозга. При расширении проксимального отдела нисходящей грудной аорты или необходимости применения техники «хобот слона» необходима имплантация ветвей дуги аорты в протез дуги на площадке, а если расширение оканчивается проксимальнее левой подключичной артерии, то возможно формирование дистального анастомоза с косо срезанным линейным протезом или с таковым, выкроенным в виде языка, анастомозированным кпереди и сзади ветвей дуги, когда сам анастомоз завершается на уровне отхождения безымянной артерии.
Линейное протезирование восходящей аорты.
Операцию начинают со срединной стернотомии, вскрывают полость перикарда на всем протяжении по его передней поверхности, на его рассеченные края накладывают держалки и разводят (рис. 3). Подключают АИК по схеме правое предсердие (или полые вены) — проксимальная часть дуги аорты (реже бедренная артерия). Аорту пережимают тотчас проксимальнее уровня отхождения брахиоцефального ствола, вскрывают полость аневризмы и аорту полностью пересекают сразу над верхними точками прикрепления коммисур аортального клапана и проксимальнее аортального зажима. Полное пересечение аорты облегчает контроль за герметичностью анастомоза и снижает риск развития ложных аневризм в отдаленном периоде. Производят ревизию аортального клапана и подтверждают его состоятельность. Первым накладывают дистальный анастомоз с линейным протезом нитью пролен 3—0 непрерывным обвивным швом, вначале сшивают заднюю стенку, затем переднюю. Проксимальный анастомоз выполняют таким же образом. Больного переводят в положение Тренделенбурга, эвакуируют воздух, начинают параллельное икуственное кровообращение (ИК), во время которого контролируют герметичность анастомозов. После восстановления сердечных сокращений и постепенной стабилизации гемодинамики параллельно снижают объем перфузии, а затем аорту деканюлируют. Далее деканюлируют правые отделы сердца, осуществляют гемостаз и остатками аневризматического мешка укрывают протез. Перикардотомическое отверстие закрывают заплатой. Дренируют полость перикарда и переднее средостение через контрапертуры ниже мечевидного отростка. Стальной проволокой сводят края грудины. Разрез грудины полностью укрывают мышечно-фасциальными швами и зашивают кожу.

Рис. 3.Линейное протезирование восходящей аорты.
Раздельное протезирование аортального клапана и восходящей аортыпоказано больным при сочетании аортального порока и аневризмы восходящей аорты без расширения аортального кольца. После вскрытия полости аневризмы и пересечения аорты, как описано выше, иссекают створки аортального клапана и имплантируют его протез с использованием стандартной техники. Далее ход операции полностью повторяет линейное протезирование восходящей аорты. При более выраженном аннулярном расширении, особенно у пожилых пациентов, допустимо использовать технику, разработанную M.N. Wheat (1964), когда аорту пересекают проксимально тотчас над фиброзным кольцом с оставлением стенок, выкроенных над устьями коронарных артерий. В этой ситуации первоначально накладывают проксимальный анастомоз с обрезанным соответственно ходу линии резекции аорты линейным протезом, так что устья коронарных артерий как бы инкорпорируются в анастомоз и укрываются им. Для усиления проксимального анастомоза в швы захватывают протез аортального клапана.
Протезирование аортального клапана и восходящей аорты клапансо-держащим кондуитом
Показано пациентам с расширением кольца аортального клапана, синотубулярной борозды или синусов Вальсальвы. После начала ИК, пережатия аорты и остановки сердца восходящую аорту пересекают в дистальном отделе, иссекают створки аортального клапана с оставлением 1—2 мм ободка на фиброзном кольце, накладывают швы на комиссуры и измеряют диаметр клапанного кольца для подбора кондуита.
Далее ход вмешательства зависит от выбора способа оперативной коррекции. Существуют три классические методики протезирования восходящей аорты клапансодержащим кондуитом, различающиеся по технике включения в кровоток коронарных артерий.
При методике Бенталла—Де Боно устья коронарных артерий непосредственно, в своей естественной позиции в стенке аневризматического мешка, анастомозируют с отверстиями в стенке кондуита.
Было также предложено выкраивать устья коронарных артерий на площадках и производить мобилизацию начальных отделов венечных артерий на протяжении, что позволяет увеличить длину сосудов и свободно реплантировать их в стенку аортального протеза.
Третьей классической методикой является техника Каброля, когда устья коронарных артерий анастомозируют с 8- или 10-миллиметровым линейным протезом, который подшивают по типу бок в бок к кондуиту. Первоначально последний анастомоз размещали на передней поверхности аортального протеза, затем методика была усовершенствована и анастомоз стали накладывать с задней поверхностью кондуита.
Методика Каброля значительно облегчает доступ к коронарным анастомозам и линии шва на клапанном кольце при необходимости дополнительного гемостаза, но в дальнейшем за счет анастомоза бок в бок между линейным протезом к коронарным артериям и кондуитом остается высокой вероятность перегиба первого протеза вплоть до развития окклюзии какой-либо из браншей к коронарным артериям.
Для устранения приведенных недостатков L.G. Svensson (1997 г.) предложил включать в кровоток левую венечную артерию протезом от кондуита, а правую — реплантировать на площадке (рис.4). Последняя методика позволяет легко визуализировать все анастомозы, исключает риск перегиба коронарной бранши, делает возможным полное поперечное пересечение аорты (не требуется окутывания кондуита из-за надежности гемостаза), что снижает риск развития ложных аневризм анастомозов в отдаленном периоде.

Рис. 4. Протезирование аортального клапана и восходящей аорты клапансодержащим кондуитом в модификации Svensson.
Протезирование дуги аорты.
После канюляции бедренной артерии выполняют полную продольную стернотомию, канюлируют раздельно полые вены, начинают ИК, больного охлаждают, а после исчезновения активности мозга, по данным ЭЭГ, останавливают кровообращение и начинают ретроградную перфузию мозга.
Дугу аорты выделяют только по переднебоковой поверхности максимально близко к адвентиции, чтобы не повредить диафрагмальный, возвратный глоточный и блуждающий нервы, а также случайно не вскрыть левую плевральную полость. Ветви дуги не требуют мобилизации, кроме специальных показаний (вовлечение в аневризматический процесс, стеноз или окклюзия), поскольку их выделение может сопровождаться кровотечением, а устья хорошо визуализируются и из просвета аорты. Во время охлаждения к аортальному протезу подшивают непрерывным обвивным швом нитью пролен 4—0 линейный 10-миллиметровый протез по типу конец в бок для артериальной перфузии. Больного переводят в положение Тренделенбурга, после чего вскрывают просвет дуги аорты на 1 см от устий брахиоцефальных артерий. Дистально разрез по переднелатеральной поверхности дуги продлевают до уровня, на котором возможно резецировать расширенный сегмент полностью. На границе между восходящим отделом и дугой аорту полностью пересекают (рис. 5. а).
Дальнейший ход операции зависит от характера вовлечения дуги аорты. Если поражение не распространяется на нисходящую грудную аорту и/или не требуется выполнения реконструкции по технике «хобот слона», то дистальную порцию дуги в месте перешейка аорты полностью не пересекают и возможны два варианта реконструкции. В случае, если аневризма дуги аорты заканчивается до уровня отхождения левой подключичной артерии, между косо срезанным аортальным протезом и косо пересеченной дугой аорты от точки проксимальнее устья безымянной артерии до нижней точки окружности дуги на уровне левой подключичной артерии накладывают дистальный косой анастомоз по типу конец в конец. При распространении аневризмы до уровня левой подключичной артерии дистальную часть аортального протеза выкраивают в виде языка с шириной среза по верхней поверхности 2 см. При обоих указанных вариантах в первую очередь накладывают шов по задней, а затем по передней поверхности анастомоза.
При вовлечении в аневризматический процесс начального отдела нисходящей грудной аорты, но не более чем в проксимальной трети, указанный отдел аорты полностью пересекают ниже аневризмы, первым этапом накладывают обвивным швом анастомоз между нисходящей аортой и аортальным протезом по типу конец в конец. Далее ветви дуги аорты резецируют на единой площадке и реплантируют в овальное окно, вырезанное по верхней поверхности протеза (см. рис. 5 б). В данной ситуации для облегчения доступа к проксимальному отделу нисходящей аорты возможно дополнение стернотомии переднелатеральным доступом слева.
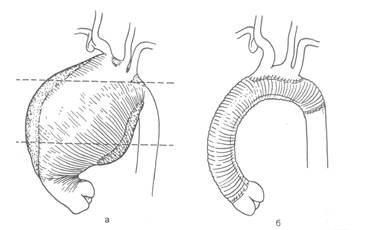
Рис. 5. Протезирование восходящего отдела и дуги аорты при распространении аневризмы дуги аорты до уровня перешейка аорты;
а — локализация аневризмы; б — схема операции.
Операции на проксимальной грудной аорте при остром расслоении.
При любом остром расслоении, захватывающем восходящую аорту, после подключения АИК по схеме полые вены — бедренная артерия больного охлаждают до состояния глубокой гипотермии, останавливают кровообращение и начинают ретроградную перфузию головного мозга.
Только после этого вскрывают просвет восходящей аорты последовательным рассечением наружного и внутреннего расслоенных цилиндров, составляющих стенку аорты, и последнюю пересекают полностью проксимально над аортальным клапаном (на 1 см выше верхних точек прикрепления коммиссур) и дистально в месте перехода в дугу.
Если при ревизии дуга аорты оказывается интактной (не расслоена) или «тактически интактной» (при наличии расслоения дуги нет разрывов интимы, аневризматического расширения, расслоение не продолжается в дистальные отделы грудной аорты, не нарушена проходимость ветвей дуги), то сшивают непрерывным обвивным или матрацным швом интимальный и адвентициальный слои аорты сразу проксимальнее брахиоцефального ствола, а затем накладывают дистальный косой анастомоз между протезом восходящей аорты и дугой аорты от точки проксимальнее устья брахиоцефального ствола до нижней поверхности дуги аорты.
При расслоении восходящей аорты с переходом на дугу, сопровождающимся значительными разрывами интимы в дуге аорты или её расширением, требуется протезирование дуги аорты. В этой ситуации аорту пересекают сразу за левой подключичной артерией, сшивают, как описано выше, наружный и внутренний ее слои и накладывают дистальный анастомоз с линейным аортальным протезом. Брахиоцефальные артерии резецируют на площадке, которую прошивают циркулярно по краю для сопоставления расслоенных слоев аорты. Шов укрепляют тефлоновой полоской, выкроенной в виде овала и укладываемой по периметру площадки. Далее сформированную площадку с устьями ветвей дуги аорты реплантируют непрерывным обвивным швом в аортальный протез.
При поражении аортального клапана за счет расслоения, особенно распространяющегося на корень аорты или межжелудочковую перегородку, наличии низкой фенестрации в самой проксимальной точке расслоения, врожденных или приобретенных пороков аортального клапана, врожденных заболеваниях соединительной ткани показано протезирование аортального клапана.
Дата: 2016-10-02, просмотров: 297.