Вопрос 37
В качестве экономического посредника на рынке медицинских услуг выступает территориальный фонд ОМС.
В современном мире финансовое обеспечение здравоохранения осуществляется за счет бюджетных источников, средств работодателей, средств населения. Доля каждого из них в общем объеме средств, выделяемых обществом на здравоохранение, предопределяет модель финансирования отрасли. В настоящее время имеются три такие модели. Бюджетно-страховая модель. В рамках ее здравоохранение финансируется из целевых взносов работодателей, работников и бюджетных средств. Это наиболее распространенная модель. Финансирование осуществляется главным образом за счет бюджетных средств.
Предпринимательская модель, в рамках которой финансовое обеспечение осуществляется за счет продаж населению медицинскими учреждениями медицинских услуг и за счет средств фондов добровольного медицинского страхования. До 1991 г. в нашей стране в финансировании здравоохранения действовала бюджетная модель. Главным источником финансовых ресурсов, направляемых на здравоохранение, были бюджетные средства. Доля их в общем объеме средств составляла примерно 85%. Эти средства передавались в основном медицинским учреждениям, подведомственным Министерству здравоохранения . Вторым источником финансовых ресурсов были средства ведомств и подведомственных им предприятий. Доля этих средств составляла примерно 15%. Эти средства передавались ведомственным медицинским учреждениям. Третьим источником финансовых ресурсов были средства населения. Их доля была крайне незначительна, так как население оплачивало лишь зубопротезирование и в небольшом объеме некоторые платные, в основном не жизненно важные медицинские услуги. С введением обязательного медицинского страхования (ОМС) в финансировании здравоохранения в России появились новые источники. Таким образом, источниками финансовых ресурсов стали:
· - бюджетные средства;
· - взносы работодателей на ОМС;
· - средства населения;
· - средства ведомств и предприятий на содержание ведомственных лечебно-профилактических учреждений (ЛПУ).
38
Одноканальная система финансирования предполагает, что основная часть финансовых средств, поступающих в учреждение здравоохранения, идет из фонда обязательного медицинского страхования. Финансирование учреждения в рамках данной системы основывается на принципах подушевого финансирования (получение средств за всех прикрепленных граждан) и оплаты за непосредственные результаты деятельности (объем оказанных услуг).
В соответствии с Концепцией развития здравоохранения до 2020 г. и Перечнем поручений Президента РФ по вопросам развития российского здравоохранения и образования в субъектах РФ, стратегической целью реформы здравоохранения является переход на одноканальное финансирование и внедрение подушевого принципа оплаты медицинской помощи.
В настоящее время в России функционирует бюджетно-страховая модель финансирования государственной системы здравоохранения. Эта модель основана на привлечении средств бюджетной системы РФ (всех уровней) и средств обязательного медицинского страхования. Многоканальность финансирования здравоохранения снижает управляемость отрасли и создает трудности в осуществлении контроля над рациональным и целевым расходованием средств и качеством оказания медицинской помощи.
В «Основных направлениях деятельности Правительства РФ на период до 2012 г.» предусмотрено увеличение доли средств обязательного медицинского страхования в финансировании здравоохранения к 2012 г. до 70%. Указом Президента РФ от 28.06.2007 №825 «Об оценке эффективности деятельности органов исполнительной власти субъектов Российской Федерации» доля средств ОМС в расходах консолидированного бюджета субъекта введена в перечень показателей оценки эффективности деятельности губернаторов.
Переход к преимущественно одноканальной форме финансирования здравоохранения предполагает, что основная часть средств будет направляться из системы ОМС, при этом оплата медицинской помощи будет осуществляться по конечному результату на основе комплексных показателей объема и качества оказанных услуг.
Одноканальное финансирование обладает рядом преимуществ. Во-первых, оно обеспечит финансирование всей медицинской помощи в полном объеме с учетом реальных затрат. В настоящее время тарифы в системе ОМС формируются на основе планируемых объемов медицинской помощи и выделяемого финансирования. Одноканальное финансирование позволит заменить данный подход расчетом стоимости лечения по законченному случаю по стандартам медицинской помощи. Переход к оплате за проделанную работу приведет к изменению структуры и качества самой медицинской помощи.
Существующая значительная дифференциация обеспеченности территориальных программ государственных гарантий по субъектам РФ определяет различный уровень доступности и качества оказываемой медицинской помощи. Экстерриториальность и равнодоступность медицинской помощи при переходе на одноканальное финансирование будут обеспечиваться введением единых федеральных стандартов оказания стационарной медицинской помощи и подушевого финансирования амбулаторно-поликлинической медицинской помощи.
В-третьих, переход на одноканальное финансирование позволит повысить эффективность расходования бюджетных средств в системе здравоохранения, что особенно актуально в сложившихся экономических условиях. добровольный медицинский страхование здравоохранение
В 2007-2008 гг. в 19 субъектах РФ осуществлялся пилотный проект, основными направлениями которого были:
- перевод учреждений здравоохранения субъектов РФ на преимущественно одноканальное финансирование через систему обязательного медицинского страхования. Внедрение одноканального финансирования происходило в 12 субъектах РФ;
- введение в стационаре механизма оплаты медицинской помощи на основе нормативов финансовых затрат, рассчитанных по стандартам медицинской помощи, с объемов оказанной помощи с учетом конечного результата. Данный механизм отрабатывался в 14 субъектах РФ;
- внедрение элементов частичного аккумулирования средств на уровне амбулаторно-поликлинического учреждения (частичное фондодержание) путем финансирования по подушевому нормативу с созданием системы внутри- и межучрежденческих взаиморасчетов. Внедрение происходило в 11 субъектах РФ;
- реформирование оплаты труда медицинских работников с учетом объема и качества оказанной медицинской помощи. Мотивационная система оплаты труда медицинских работников отрабатывалась в 14 регионах;
- совершенствование учета объемов оказанной медицинской помощи (введение системы персонифицированного учета) в системе обязательного медицинского страхования. Персонифицированный учет объемов оказанной помощи отрабатывался практически во всех субъектах, 18 субъектов его реализовывали.
В пилотном проекте приняли участие 30% всех лечебно-профилактических учреждений в 19 субъектах РФ, которые работают в системе обязательного медицинского страхования.
Организационная схема финансирования пилотного проекта состояла в следующем: 5,4 млрд. руб. направлялись из федерального бюджета в Федеральный фонд медицинского обязательного страхования, а затем - в бюджеты территориальных фондов. Кроме того, в бюджетах субъектов РФ - участников пилотного проекта предусматривались средства на его софинансирование в размере около 3 млрд. руб.
В ходе реализации пилотного проекта отрабатывались механизмы консолидации средств бюджетов всех уровней в системе ОМС и было достигнуто, в среднем, соотношение средств ОМС и бюджета 58% к 42%.
В соответствии с Правилами финансирования в бюджеты участников пилотного проекта направлялось дополнительно 25% от суммы счетов за оказанную медицинскую помощь. При этом определялась только доля расходов на оплату труда медицинских работников, участвовавших в оказании медицинской помощи (в размере не ниже 40%). Остальные направления расходов - обеспечение медикаментами, медицинским оборудованием, инвентарем, изделиями медицинского назначения - субъекты определяли самостоятельно.
Введение одноканального финансирования предполагает поэтапный переход на полный тариф оплаты медицинских услуг. В субъектах РФ, участвовавших в реализации пилотного проекта, наблюдалось повышение тарифа обязательного медицинского страхования сверх пяти «защищенных» статей в среднем на 12%. Причем, наряду с приобретением медицинского оборудования, расширение тарифа происходило по статьям, связанным с содержанием медицинских учреждений и переводом ряда непрофильных функций на аутсорсинг.
Вынос непрофильных функций, экономия на затратах свидетельствуют о более эффективном расходовании финансовых средств. Кроме того, система финансирования по расширенному тарифу помогает главным врачам эффективнее распоряжаться заработанными средствами, определяя приоритетные статьи расходов (ремонт оборудования, закупка недорогого оборудования, повышение квалификации медицинских работников и т.д.).
Пилотный проект предполагал также внедрение механизма финансирования стационарной медицинской помощи в соответствии с нормативами затрат, рассчитанными на основе стандартов медицинской помощи и с учетом ее качества. Целью внедрения стандартов является обеспечение равных прав граждан на получение качественной медицинской помощи независимо от места ее оказания на всей территории РФ. Внедрение федеральных стандартов поставило, кроме того, вопрос о единообразии оснащения лечебных учреждений.
В ходе реализации пилотного проекта совершенствовались подходы к оплате амбулаторно-поликлинических услуг. Если для стационаров основным способом оплаты был выбран федеральный стандарт, то для поликлиник - подушевой норматив финансирования на прикрепленное население. Финансирование по подушевому нормативу предполагает две модели.
Первая модель:
- поступление в виде подушевого финансирования только на собственную деятельность поликлиники, ее мотивация к профилактической работе, отслеживанию уровня госпитализации своего населения и аккумулированию всех сэкономленных средств (при сохранении качественных показателей) в самой поликлинике.
Вторая модель:
- фондодержание, т.е. способ финансирования, при котором подушевой норматив включает средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения и дополнительные средства для взаиморасчетов за медицинские услуги, оказанные прикрепленным гражданам в других учреждениях.
Элементы частичного фондодержания внедряли 11 субъектов РФ. Амбулаторно-поликлиническим учреждениям выделялся дифференцированный подушевой норматив финансирования, который включал средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения, оплату консультативной и лечебно-диагностической деятельности, а также дополнительные финансовые средства для возмещения расходов на плановую стационарную и стационарозамещающую помощь, оказанную гражданам, застрахованным по ОМС и прикрепленным к амбулаторно-поликлиническому учреждению. При этом данный норматив претерпел существенные методологические изменения, поскольку появился дополнительный набор коэффициентов, который позволил дифференцировать подушевой норматив: половозрастная структура, отдаленность территорий, участков, коэффициент урбанизации.
Основными задачами введения системы фондодержания на уровне амбулаторно-поликлинических учреждений являются:
- стимулирование расширения объема деятельности амбулаторно-поликлинического учреждения;
- стимулирование координирующей деятельностей врачей первичного звена (участковых врачей и врачей общей практики);
- сдерживание затратного механизма оказания медицинской помощи;
- стимулирование профилактической направленности работы первичного звена.
Внедрение нового способа оплаты амбулаторной медицинской помощи на основе подушевого финансирования позволило создать условия для укрепления финансово-экономической деятельности ЛПУ, что сопровождалось увеличением оплаты 1 койко-дня на 34,8% и 1 посещения - на 70,2%.
Кроме того, субъекты РФ, принимавшие участие в пилотном проекте, осуществляли реформирование оплаты труда медицинских работников в зависимости от конечных результатов. Это производилось посредством включения дополнительных выплат к базовой ставке, ежегодно индексируемой и направленной на обеспечение заинтересованности медицинских работников в улучшении качества оказываемых ими медицинских услуг.
Оплата труда медицинских работников в зависимости от конечных результатов предполагает выплаты компенсационного характера с применением повышающих коэффициентов и выплаты стимулирующего характера. Выплаты компенсационного характера предполагают применение коэффициентов, отражающих условия работы медицинского персонала, их квалификацию, а также коэффициент качества, учитывающий конечные результаты деятельности медицинских работников. Выплаты стимулирующего характера направлены на оплату видов работ, не входящих в должностные обязанности, они имеют как регулярный, так и разовый характер.
По данным территориальных фондов обязательного медицинского страхования, принимавших участие в пилотном проекте, была доказана эффективность одноканального финансирования. Об этом свидетельствуют показатели увеличения размера подушевого финансирования, сокращение количества обоснованных жалоб населения на качество медицинской помощи, на взимание платы за лекарственное обеспечение и за помощь, оказанную по программам ОМС в медицинских организациях. Внедрение преимущественно одноканального финансирования здравоохранения позволяет реализовать механизмы экономической заинтересованности, способствует расширению ресурсосберегающих технологий и рациональному использованию имеющихся финансовых средств.
Позитивный опыт реализации пилотного проекта лег в основу изменений, готовящихся в настоящее время для внесения в законодательные акты. Они призваны преобразовать систему обязательного медицинского страхования в России.
39
По мнению большинства специалистов, существующая система ОМС не справляется с решением возложенных на нее задач улучшения состояния здоровья нации. Необходимость формирования новой нормативной правовой базы в области обязательного медицинского страхования граждан России становится все более актуальной задачей. Все те принципы, которые были заложены в эту систему, в условиях дефицита средств просто не срабатывают: по стимулированию врачей в оказании качественной и эффективной медицинской помощи, не оказывают влияния на сдерживание неформальных соплатежей за медицинскую помощь и не обеспечивают реализации прав граждан на выбор врача и лечащей организации в тем случаях, когда это действительно оправдано с медицинской и социальной точки зрения.
В 2007-2008 гг. в 19 субъектах РФ осуществлялся пилотный проект, основными направлениями которого были:
- перевод учреждений здравоохранения субъектов РФ на преимущественно одноканальное финансирование через систему обязательного медицинского страхования. Внедрение одноканального финансирования происходило в 12 субъектах РФ;
- введение в стационаре механизма оплаты медицинской помощи на основе нормативов финансовых затрат, рассчитанных по стандартам медицинской помощи, с объемов оказанной помощи с учетом конечного результата. Данный механизм отрабатывался в 14 субъектах РФ;
- внедрение элементов частичного аккумулирования средств на уровне амбулаторно-поликлинического учреждения (частичное фондодержание) путем финансирования по подушевому нормативу с созданием системы внутри- и межучрежденческих взаиморасчетов. Внедрение происходило в 11 субъектах РФ;
- реформирование оплаты труда медицинских работников с учетом объема и качества оказанной медицинской помощи. Мотивационная система оплаты труда медицинских работников отрабатывалась в 14 регионах;
- совершенствование учета объемов оказанной медицинской помощи (введение системы персонифицированного учета) в системе обязательного медицинского страхования. Персонифицированный учет объемов оказанной помощи отрабатывался практически во всех субъектах, 18 субъектов его реализовывали.
В пилотном проекте приняли участие 30% всех лечебно-профилактических учреждений в 19 субъектах РФ, которые работают в системе обязательного медицинского страхования.
Организационная схема финансирования пилотного проекта состояла в следующем: 5,4 млрд. руб. направлялись из федерального бюджета в Федеральный фонд медицинского обязательного страхования, а затем - в бюджеты территориальных фондов. Кроме того, в бюджетах субъектов РФ - участников пилотного проекта предусматривались средства на его софинансирование в размере около 3 млрд. руб. В ходе реализации пилотного проекта отрабатывались механизмы консолидации средств бюджетов всех уровней в системе ОМС и было достигнуто, в среднем, соотношение средств ОМС и бюджета 58% к 42%.
В соответствии с Правилами финансирования в бюджеты участников пилотного проекта направлялось дополнительно 25% от суммы счетов за оказанную медицинскую помощь. При этом определялась только доля расходов на оплату труда медицинских работников, участвовавших в оказании медицинской помощи (в размере не ниже 40%). Остальные направления расходов - обеспечение медикаментами, медицинским оборудованием, инвентарем, изделиями медицинского назначения - субъекты определяли самостоятельно.
Введение одноканального финансирования предполагает поэтапный переход на полный тариф оплаты медицинских услуг. В субъектах РФ, участвовавших в реализации пилотного проекта, наблюдалось повышение тарифа обязательного медицинского страхования сверх пяти «защищенных» статей в среднем на 12%. Причем, наряду с приобретением медицинского оборудования, расширение тарифа происходило по статьям, связанным с содержанием медицинских учреждений.
Пилотный проект предполагал также внедрение механизма финансирования стационарной медицинской помощи в соответствии с нормативами затрат, рассчитанными на основе стандартов медицинской помощи и с учетом ее качества. Целью внедрения стандартов является обеспечение равных прав граждан на получение качественной медицинской помощи независимо от места ее оказания на всей территории РФ. Внедрение федеральных стандартов поставило, кроме того, вопрос о единообразии оснащения лечебных учреждений.
В ходе реализации пилотного проекта совершенствовались подходы к оплате амбулаторно-поликлинических услуг. Если для стационаров основным способом оплаты был выбран федеральный стандарт, то для поликлиник - подушевой норматив финансирования на прикрепленное население. Финансирование по подушевому нормативу предполагает две модели.
Первая модель: поступление в виде подушевого финансирования только на собственную деятельность поликлиники, ее мотивация к профилактической работе, отслеживанию уровня госпитализации своего населения и аккумулированию всех сэкономленных средств (при сохранении качественных показателей) в самой поликлинике.
Вторая модель: фондодержание, т.е. способ финансирования, при котором подушевой норматив включает средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения и дополнительные средства для взаиморасчетов за медицинские услуги, оказанные прикрепленным гражданам в других учреждениях.
Элементы частичного фондодержания внедряли 11 субъектов РФ. Амбулаторно-поликлиническим учреждениям выделялся дифференцированный подушевой норматив финансирования, который включал средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения, оплату консультативной и лечебно-диагностической деятельности, а также дополнительные финансовые средства для возмещения расходов на плановую стационарную и стационарозамещающую помощь, оказанную гражданам, застрахованным по ОМС и прикрепленным к амбулаторно-поликлиническому учреждению. При этом данный норматив претерпел существенные методологические изменения, поскольку появился дополнительный набор коэффициентов, который позволил дифференцировать подушевой норматив: половозрастная структура, отдаленность территорий, участков, коэффициент урбанизации.
Основными задачами введения системы фондодержания на уровне амбулаторно-поликлинических учреждений являются:
- стимулирование расширения объема деятельности амбулаторно-поликлинического учреждения;
- стимулирование координирующей деятельностей врачей первичного звена (участковых врачей и врачей общей практики);
- сдерживание затратного механизма оказания медицинской помощи;
- стимулирование профилактической направленности работы первичного звена.
Внедрение нового способа оплаты амбулаторной медицинской помощи на основе подушевого финансирования позволило создать условия для укрепления финансово-экономической деятельности ЛПУ, что сопровождалось увеличением оплаты 1 койко-дня на 34,8% и 1 посещения - на 70,2%.
Кроме того, субъекты РФ, принимавшие участие в пилотном проекте, осуществляли реформирование оплаты труда медицинских работников в зависимости от конечных результатов. Это производилось посредством включения дополнительных выплат к базовой ставке, ежегодно индексируемой и направленной на обеспечение заинтересованности медицинских работников в улучшении качества оказываемых ими медицинских услуг.
Оплата труда медицинских работников в зависимости от конечных результатов предполагает выплаты компенсационного характера с применением повышающих коэффициентов и выплаты стимулирующего характера. Выплаты компенсационного характера предполагают применение коэффициентов, отражающих условия работы медицинского персонала, их квалификацию, а также коэффициент качества, учитывающий конечные результаты деятельности медицинских работников. Выплаты стимулирующего характера направлены на оплату видов работ, не входящих в должностные обязанности, они имеют как регулярный, так и разовый характер.
По данным территориальных фондов ОМС, принимавших участие в пилотном проекте, была доказана эффективность одноканального финансирования. Об этом свидетельствуют показатели увеличения размера подушевого финансирования, сокращение количества обоснованных жалоб населения на качество медицинской помощи, на взимание платы за лекарственное обеспечение и за помощь, оказанную по программам ОМС в медицинских организациях. Внедрение преимущественно одноканального финансирования здравоохранения позволяет реализовать механизмы экономической заинтересованности, способствует расширению ресурсосберегающих технологий и рациональному использованию имеющихся финансовых средств.
Позитивный опыт реализации пилотного проекта лег в основу изменений, готовящихся в настоящее время для внесения в законодательные акты. Они призваны преобразовать систему обязательного медицинского страхования в России.
40
Органы управления здравоохранения и другие государственные органы и организации в пределах своей компетенции осуществляют контроль за организацией и качеством выполнения платных медицинских услуг населению, а также за правильностью взимания платы с населения.
Платные медицинские услуги оказываются в рамках договоров с пациентами, организациями, страховыми компаниями в устной или письменной форме. Договор ДМС может заключить как физическое лицо (прямая оплата), так и юридическое лицо (оплата работодателем полиса ДМС). Последний вариант предпочтительнее, поскольку в этом случае сам пациент не платит.
Коллективный договор ДМС заключается руководителем организации для обеспечения социальной защиты (расходов на медицинские услуги) членов коллектива (всех, групп риска, ответственных работников). В этом случае размер страховой суммы уменьшает налогооблагаемую базу налога на прибыль, что достаточно выгодно организации.
В последнее время наблюдается тенденция к постепенному увеличению доли физических лиц, заключающих договора ДМС. Постоянным клиентам, как правило, страховые компании предоставляют различные скидки и надбавки (бонусы) - в частности, при продлении договора на 2-й год скидки составляют 10%. К числу бесплатных бонусов, используемых в качестве средства привлечения клиентов, страховые компании относят:
- круглосуточное оказание неотложной медицинской помощи для всех застрахованных, выезжающих в другие регионы России, с использованием специалистов собственных сервисных служб;
- получение скидок при оформлении санаторно-курортных и туристических путевок;
- скидка в размере 50% всем застрахованным и их родственникам при оплате лекарств в базовых аптеках;
- скидки на лечение ближайших родственников и т.д.
41
42
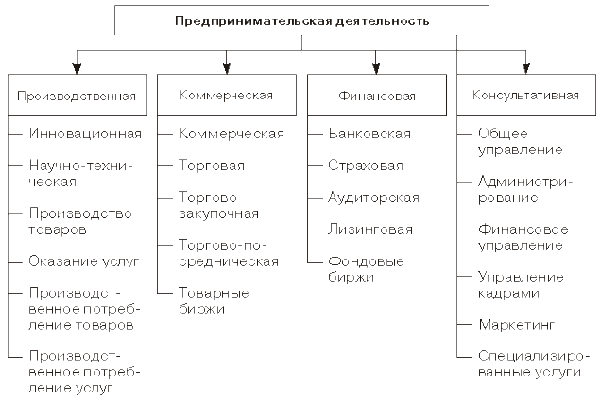
Предпринимательством в здравоохранении следует считать деятельность организаций и частных лиц, направленную на укрепление и улучшение состояния здоровья граждан, позволяющую возместить затраты на осуществление этой деятельности и периодически получать прибыль за счет потребителей медицинских услуг или финансирующих их лечение лиц и организаций.
189
Необходимо учитывать, что в любой деятельности кто-тодолжен возмещать, компенсировать, принимать на себя издержки, расходы, связанные с этой деятельностью, иначе ее просто нельзя осуществить. Если расходы не принимают на себя государство и общество, то их вынужден нести потребитель медицинских услуг или другие заинтересованные лица.
Необходимость образования прибыли в медицинском предпринимательстве связана в основном не с желанием предпринимателей получать «прибавочный продукт», а с необходимостью затрат на развитие деятельности.
Обычно цены на предпринимательские услуги в здравоохранении формируются не на основе критерия прибыльности, а исходя из социальной доступности. Довольно часто человек, занимающийся предпринимательской медицинской деятельностью, получая прибыль за счет предоставления услуг состоятельным клиентам, снижает цены другим клиентам, что может приводить к потере прибыли, если не компенсируется ростом оказываемых услуг.
Материальная основа любой предпринимательской деятельности – производственные ресурсы (природные, трудовые и средства производства). Будучи вовлеченными в предпринимательство, они становятся его факторами. Помимо них, к основным факторам предпринимательства относятся научные и информационные ресурсы.
Конечным продуктом предпринимательской деятельности в здравоохранении может быть товар (т.е. вещь, предназначенная для продажи, - медико-производственноеоборудование, инструменты, лекарства), так и услуга (консультационная,лечебно-диагностическая,страховая).
Предпринимательство в здравоохранительной сфере – это не только чисто производственное предпринимательство (ориентированное на оказание медицинских и сервисных услуг, изготовление лекарственных средств,медико-производственногооборудования, инструментов), но и торговое, финансовое, страховое и посредническое предпринимательство.
Торговое предпринимательство в сфере здравоохранения – этокупля-продажатоваров медицинского назначения. Для понимания сути данного вида предпринимательства следует обратить внимание, на то, что продуктом предпринимательской деятельности здесь является не товар, а услуга, которую продавец оказывает покупателю, помогая приобрести ему данный товар. При осуществлении любой торговой операции неизбежны разного рода расходы: на поиск и покупку товаров нужного
190
Вида, доставку товаров в торговую точку или непосредственно покупателю, продажу товаров, а в ряде случаев – послепродажное (гарантийное) обслуживание покупателей. Все расходы, а вместе с ними и предпринимательская прибыль учитываются в торговой наценке к стоимости продаваемого товара и в конечном счете оплачиваются покупателем.
Финансовое предпринимательство, в силу его особой значимости для рыночной экономики выделяют в самостоятельный вид, но, по сути, оно является лишь одним из видов торгового предпринимательства, только объектом купли-продажи здесь является специфический товар – денежные средства. К наиболее известным разновидностям предпринимательства в финансовой сфере относится вложение средств или предоставление кредитов для осуществления предпринимательской деятельности. Предприниматели-кредиторы предоставляют денежные средства в долг приобретателям кредитов (хозяйствующим субъектам рынка медицинских услуг и товаров медицинского назначения) под определенный кредитный процент, из которого образуется предпринимательская прибыль.
Страховое предпринимательство – это продажа особой услуги – страховой защиты. Заключая договор страхования, предпринимательстраховщик обязуется на определенных условиях, зафиксированных в договоре страхования, полностью или частично компенсировать застрахованному лицу потери, которые тот может понести в течение срока действия договора. За это страховщик взимает со страхователя определенную страховую плату.
Наиболее распространенными являются следующие виды страхования:
Жизни
Имущества
Риска и ответственности.
Субъекты медицинского предпринимательства заинтересованы в совершенствовании и развитии систем страхования здоровья как важнейшего источника финансирования здравоохранения, страхования имущества, используемого в медико-производственнойдеятельности, страхования профессионального риска и ответственности (как средства социальной защиты врачей и других работниковмедико-социальногокомплекса).
Здравоохранении.
191
Инструментом служат рекламные и другие маркетинговые услуги. Главный фактор посреднического предпринимательства – информация, причем самая разнообразная. Успешная посредническая деятельность невозможна без умения вести деловые переговоры. Хороший посредник обычно легко ориентируется в вопросах права. С развитием рыночных отношений в здравоохранении возрастает потребность в
Общеэкономическая – проявляется в участии хозяйствующих субъектов рынка медицинских услуг и товаров медицинского назначения в общественном разделении труда и обеспечении потребностей в товарах медицинского назначения
Частное предпринимательство
192
Обеспечивающая систематическое получение дохода, позволяющего компенсировать нехватку государственных и страховых финансовых средств для функционирования и развития медицинской организации, а так же увеличения заинтересованности ее работников в достижении эффективных результатов.
Использование предпринимательского потенциала ЛПУ предполагает внедрение и применение рыночных принципов хозяйствования, в том числе развитие и поддержание конкурентоспособности, необходимого для обеспечения лидерства или соответствующего объема рынка, проявление деловой инициативы и активности, обеспечение внутренней гибкости.
Предпринимательская деятельность – это деятельность, нацеленная на извлечение прибыли (ст. 298 ГК РФ). Извлечение прибыли для ЛПУ не является целью, т.к. в здравоохранении главное - оказание качественной медицинской помощи населению и удовлетворение его потребностей в медицинских услугах. Целью предпринимательской деятельности некоммерческой организации (ЛПУ) не является извлечение прибыли
(ст.24 ГК РФ).
Занимаясь предпринимательской деятельностью ЛПУ решает ряд задач (за исключением получения прибыли), решение которых приводит к значимым для учреждения результатам
43
1 2 3 4 5 6 7 8 9 10 11 12 13 14 Следующая >< Предыдущая15 16 17
ИНФОРМАЦИЯ, НЕОБХОДИМАЯ ДЛЯ ОПРЕДЕЛЕНИЯ КОЭФФИЦИЕНТА ДОСТИЖЕНИЯ РЕЗУЛЬТАТА (КДР)
-1. произведение показателей результативности и дефектов
+2. разность сумм показателей результативности и дефектов
-3. сумма показателей результативности и дефектов
+4. сумма оценок нормативных значений показателей (в баллах)
ИНФОРМАЦИЯ, НЕОБХОДИМАЯ ДЛЯ ОПРЕДЕЛЕНИЯ СРЕДНЕГО ЧИСЛА ДНЕЙ РАБОТЫ КОЙКИ В ГОДУ
-1. число больных, лечившихся в стационаре
+2. число среднегодовых коек
+3. число койко-дней, фактически проведенных больными в стационаре
-4. средние сроки лечения в стационаре
-5. плановое число дней работы койки в году
ИНФОРМАЦИЯ, НЕОБХОДИМАЯ ДЛЯ ОПРЕДЕЛЕНИЯ СРЕДНЕЙ ДЛИТЕЛЬНОСТИ ПРЕБЫВАНИЯ БОЛЬНОГО В СТАЦИОНАРЕ
+1. число больных, выбывших из стационара
-2. число среднегодовых коек
+3. число проведенных больными койко-дней
-4. плановое число дней работы койки в году
ИНФОРМАЦИЯ, НЕОБХОДИМАЯ ДЛЯ ОПРЕДЕЛЕНИЯ ПОКАЗАТЕЛЯ ЛЕТАЛЬНОСТИ В СТАЦИОНАРЕ
+1. число умерших в стационаре
-2. число больных на начало года
-3. число больных на конец года
+4. число выбывших из стационара больных
Вопрос 37
В качестве экономического посредника на рынке медицинских услуг выступает территориальный фонд ОМС.
В современном мире финансовое обеспечение здравоохранения осуществляется за счет бюджетных источников, средств работодателей, средств населения. Доля каждого из них в общем объеме средств, выделяемых обществом на здравоохранение, предопределяет модель финансирования отрасли. В настоящее время имеются три такие модели. Бюджетно-страховая модель. В рамках ее здравоохранение финансируется из целевых взносов работодателей, работников и бюджетных средств. Это наиболее распространенная модель. Финансирование осуществляется главным образом за счет бюджетных средств.
Предпринимательская модель, в рамках которой финансовое обеспечение осуществляется за счет продаж населению медицинскими учреждениями медицинских услуг и за счет средств фондов добровольного медицинского страхования. До 1991 г. в нашей стране в финансировании здравоохранения действовала бюджетная модель. Главным источником финансовых ресурсов, направляемых на здравоохранение, были бюджетные средства. Доля их в общем объеме средств составляла примерно 85%. Эти средства передавались в основном медицинским учреждениям, подведомственным Министерству здравоохранения . Вторым источником финансовых ресурсов были средства ведомств и подведомственных им предприятий. Доля этих средств составляла примерно 15%. Эти средства передавались ведомственным медицинским учреждениям. Третьим источником финансовых ресурсов были средства населения. Их доля была крайне незначительна, так как население оплачивало лишь зубопротезирование и в небольшом объеме некоторые платные, в основном не жизненно важные медицинские услуги. С введением обязательного медицинского страхования (ОМС) в финансировании здравоохранения в России появились новые источники. Таким образом, источниками финансовых ресурсов стали:
· - бюджетные средства;
· - взносы работодателей на ОМС;
· - средства населения;
· - средства ведомств и предприятий на содержание ведомственных лечебно-профилактических учреждений (ЛПУ).
38
Одноканальная система финансирования предполагает, что основная часть финансовых средств, поступающих в учреждение здравоохранения, идет из фонда обязательного медицинского страхования. Финансирование учреждения в рамках данной системы основывается на принципах подушевого финансирования (получение средств за всех прикрепленных граждан) и оплаты за непосредственные результаты деятельности (объем оказанных услуг).
В соответствии с Концепцией развития здравоохранения до 2020 г. и Перечнем поручений Президента РФ по вопросам развития российского здравоохранения и образования в субъектах РФ, стратегической целью реформы здравоохранения является переход на одноканальное финансирование и внедрение подушевого принципа оплаты медицинской помощи.
В настоящее время в России функционирует бюджетно-страховая модель финансирования государственной системы здравоохранения. Эта модель основана на привлечении средств бюджетной системы РФ (всех уровней) и средств обязательного медицинского страхования. Многоканальность финансирования здравоохранения снижает управляемость отрасли и создает трудности в осуществлении контроля над рациональным и целевым расходованием средств и качеством оказания медицинской помощи.
В «Основных направлениях деятельности Правительства РФ на период до 2012 г.» предусмотрено увеличение доли средств обязательного медицинского страхования в финансировании здравоохранения к 2012 г. до 70%. Указом Президента РФ от 28.06.2007 №825 «Об оценке эффективности деятельности органов исполнительной власти субъектов Российской Федерации» доля средств ОМС в расходах консолидированного бюджета субъекта введена в перечень показателей оценки эффективности деятельности губернаторов.
Переход к преимущественно одноканальной форме финансирования здравоохранения предполагает, что основная часть средств будет направляться из системы ОМС, при этом оплата медицинской помощи будет осуществляться по конечному результату на основе комплексных показателей объема и качества оказанных услуг.
Одноканальное финансирование обладает рядом преимуществ. Во-первых, оно обеспечит финансирование всей медицинской помощи в полном объеме с учетом реальных затрат. В настоящее время тарифы в системе ОМС формируются на основе планируемых объемов медицинской помощи и выделяемого финансирования. Одноканальное финансирование позволит заменить данный подход расчетом стоимости лечения по законченному случаю по стандартам медицинской помощи. Переход к оплате за проделанную работу приведет к изменению структуры и качества самой медицинской помощи.
Во-вторых, одноканальное финансирование нацелено на обеспечение принципа экстерриториальности, т.е. доступности медицинских услуг для всех граждан РФ независимо от места жительства.
Существующая значительная дифференциация обеспеченности территориальных программ государственных гарантий по субъектам РФ определяет различный уровень доступности и качества оказываемой медицинской помощи. Экстерриториальность и равнодоступность медицинской помощи при переходе на одноканальное финансирование будут обеспечиваться введением единых федеральных стандартов оказания стационарной медицинской помощи и подушевого финансирования амбулаторно-поликлинической медицинской помощи.
В-третьих, переход на одноканальное финансирование позволит повысить эффективность расходования бюджетных средств в системе здравоохранения, что особенно актуально в сложившихся экономических условиях. добровольный медицинский страхование здравоохранение
В 2007-2008 гг. в 19 субъектах РФ осуществлялся пилотный проект, основными направлениями которого были:
- перевод учреждений здравоохранения субъектов РФ на преимущественно одноканальное финансирование через систему обязательного медицинского страхования. Внедрение одноканального финансирования происходило в 12 субъектах РФ;
- введение в стационаре механизма оплаты медицинской помощи на основе нормативов финансовых затрат, рассчитанных по стандартам медицинской помощи, с объемов оказанной помощи с учетом конечного результата. Данный механизм отрабатывался в 14 субъектах РФ;
- внедрение элементов частичного аккумулирования средств на уровне амбулаторно-поликлинического учреждения (частичное фондодержание) путем финансирования по подушевому нормативу с созданием системы внутри- и межучрежденческих взаиморасчетов. Внедрение происходило в 11 субъектах РФ;
- реформирование оплаты труда медицинских работников с учетом объема и качества оказанной медицинской помощи. Мотивационная система оплаты труда медицинских работников отрабатывалась в 14 регионах;
- совершенствование учета объемов оказанной медицинской помощи (введение системы персонифицированного учета) в системе обязательного медицинского страхования. Персонифицированный учет объемов оказанной помощи отрабатывался практически во всех субъектах, 18 субъектов его реализовывали.
В пилотном проекте приняли участие 30% всех лечебно-профилактических учреждений в 19 субъектах РФ, которые работают в системе обязательного медицинского страхования.
Организационная схема финансирования пилотного проекта состояла в следующем: 5,4 млрд. руб. направлялись из федерального бюджета в Федеральный фонд медицинского обязательного страхования, а затем - в бюджеты территориальных фондов. Кроме того, в бюджетах субъектов РФ - участников пилотного проекта предусматривались средства на его софинансирование в размере около 3 млрд. руб.
В ходе реализации пилотного проекта отрабатывались механизмы консолидации средств бюджетов всех уровней в системе ОМС и было достигнуто, в среднем, соотношение средств ОМС и бюджета 58% к 42%.
В соответствии с Правилами финансирования в бюджеты участников пилотного проекта направлялось дополнительно 25% от суммы счетов за оказанную медицинскую помощь. При этом определялась только доля расходов на оплату труда медицинских работников, участвовавших в оказании медицинской помощи (в размере не ниже 40%). Остальные направления расходов - обеспечение медикаментами, медицинским оборудованием, инвентарем, изделиями медицинского назначения - субъекты определяли самостоятельно.
Введение одноканального финансирования предполагает поэтапный переход на полный тариф оплаты медицинских услуг. В субъектах РФ, участвовавших в реализации пилотного проекта, наблюдалось повышение тарифа обязательного медицинского страхования сверх пяти «защищенных» статей в среднем на 12%. Причем, наряду с приобретением медицинского оборудования, расширение тарифа происходило по статьям, связанным с содержанием медицинских учреждений и переводом ряда непрофильных функций на аутсорсинг.
Вынос непрофильных функций, экономия на затратах свидетельствуют о более эффективном расходовании финансовых средств. Кроме того, система финансирования по расширенному тарифу помогает главным врачам эффективнее распоряжаться заработанными средствами, определяя приоритетные статьи расходов (ремонт оборудования, закупка недорогого оборудования, повышение квалификации медицинских работников и т.д.).
Пилотный проект предполагал также внедрение механизма финансирования стационарной медицинской помощи в соответствии с нормативами затрат, рассчитанными на основе стандартов медицинской помощи и с учетом ее качества. Целью внедрения стандартов является обеспечение равных прав граждан на получение качественной медицинской помощи независимо от места ее оказания на всей территории РФ. Внедрение федеральных стандартов поставило, кроме того, вопрос о единообразии оснащения лечебных учреждений.
В ходе реализации пилотного проекта совершенствовались подходы к оплате амбулаторно-поликлинических услуг. Если для стационаров основным способом оплаты был выбран федеральный стандарт, то для поликлиник - подушевой норматив финансирования на прикрепленное население. Финансирование по подушевому нормативу предполагает две модели.
Первая модель:
- поступление в виде подушевого финансирования только на собственную деятельность поликлиники, ее мотивация к профилактической работе, отслеживанию уровня госпитализации своего населения и аккумулированию всех сэкономленных средств (при сохранении качественных показателей) в самой поликлинике.
Вторая модель:
- фондодержание, т.е. способ финансирования, при котором подушевой норматив включает средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения и дополнительные средства для взаиморасчетов за медицинские услуги, оказанные прикрепленным гражданам в других учреждениях.
Элементы частичного фондодержания внедряли 11 субъектов РФ. Амбулаторно-поликлиническим учреждениям выделялся дифференцированный подушевой норматив финансирования, который включал средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения, оплату консультативной и лечебно-диагностической деятельности, а также дополнительные финансовые средства для возмещения расходов на плановую стационарную и стационарозамещающую помощь, оказанную гражданам, застрахованным по ОМС и прикрепленным к амбулаторно-поликлиническому учреждению. При этом данный норматив претерпел существенные методологические изменения, поскольку появился дополнительный набор коэффициентов, который позволил дифференцировать подушевой норматив: половозрастная структура, отдаленность территорий, участков, коэффициент урбанизации.
Основными задачами введения системы фондодержания на уровне амбулаторно-поликлинических учреждений являются:
- стимулирование расширения объема деятельности амбулаторно-поликлинического учреждения;
- стимулирование координирующей деятельностей врачей первичного звена (участковых врачей и врачей общей практики);
- сдерживание затратного механизма оказания медицинской помощи;
- стимулирование профилактической направленности работы первичного звена.
Внедрение нового способа оплаты амбулаторной медицинской помощи на основе подушевого финансирования позволило создать условия для укрепления финансово-экономической деятельности ЛПУ, что сопровождалось увеличением оплаты 1 койко-дня на 34,8% и 1 посещения - на 70,2%.
Кроме того, субъекты РФ, принимавшие участие в пилотном проекте, осуществляли реформирование оплаты труда медицинских работников в зависимости от конечных результатов. Это производилось посредством включения дополнительных выплат к базовой ставке, ежегодно индексируемой и направленной на обеспечение заинтересованности медицинских работников в улучшении качества оказываемых ими медицинских услуг.
Оплата труда медицинских работников в зависимости от конечных результатов предполагает выплаты компенсационного характера с применением повышающих коэффициентов и выплаты стимулирующего характера. Выплаты компенсационного характера предполагают применение коэффициентов, отражающих условия работы медицинского персонала, их квалификацию, а также коэффициент качества, учитывающий конечные результаты деятельности медицинских работников. Выплаты стимулирующего характера направлены на оплату видов работ, не входящих в должностные обязанности, они имеют как регулярный, так и разовый характер.
По данным территориальных фондов обязательного медицинского страхования, принимавших участие в пилотном проекте, была доказана эффективность одноканального финансирования. Об этом свидетельствуют показатели увеличения размера подушевого финансирования, сокращение количества обоснованных жалоб населения на качество медицинской помощи, на взимание платы за лекарственное обеспечение и за помощь, оказанную по программам ОМС в медицинских организациях. Внедрение преимущественно одноканального финансирования здравоохранения позволяет реализовать механизмы экономической заинтересованности, способствует расширению ресурсосберегающих технологий и рациональному использованию имеющихся финансовых средств.
Позитивный опыт реализации пилотного проекта лег в основу изменений, готовящихся в настоящее время для внесения в законодательные акты. Они призваны преобразовать систему обязательного медицинского страхования в России.
39
По мнению большинства специалистов, существующая система ОМС не справляется с решением возложенных на нее задач улучшения состояния здоровья нации. Необходимость формирования новой нормативной правовой базы в области обязательного медицинского страхования граждан России становится все более актуальной задачей. Все те принципы, которые были заложены в эту систему, в условиях дефицита средств просто не срабатывают: по стимулированию врачей в оказании качественной и эффективной медицинской помощи, не оказывают влияния на сдерживание неформальных соплатежей за медицинскую помощь и не обеспечивают реализации прав граждан на выбор врача и лечащей организации в тем случаях, когда это действительно оправдано с медицинской и социальной точки зрения.
В 2007-2008 гг. в 19 субъектах РФ осуществлялся пилотный проект, основными направлениями которого были:
- перевод учреждений здравоохранения субъектов РФ на преимущественно одноканальное финансирование через систему обязательного медицинского страхования. Внедрение одноканального финансирования происходило в 12 субъектах РФ;
- введение в стационаре механизма оплаты медицинской помощи на основе нормативов финансовых затрат, рассчитанных по стандартам медицинской помощи, с объемов оказанной помощи с учетом конечного результата. Данный механизм отрабатывался в 14 субъектах РФ;
- внедрение элементов частичного аккумулирования средств на уровне амбулаторно-поликлинического учреждения (частичное фондодержание) путем финансирования по подушевому нормативу с созданием системы внутри- и межучрежденческих взаиморасчетов. Внедрение происходило в 11 субъектах РФ;
- реформирование оплаты труда медицинских работников с учетом объема и качества оказанной медицинской помощи. Мотивационная система оплаты труда медицинских работников отрабатывалась в 14 регионах;
- совершенствование учета объемов оказанной медицинской помощи (введение системы персонифицированного учета) в системе обязательного медицинского страхования. Персонифицированный учет объемов оказанной помощи отрабатывался практически во всех субъектах, 18 субъектов его реализовывали.
В пилотном проекте приняли участие 30% всех лечебно-профилактических учреждений в 19 субъектах РФ, которые работают в системе обязательного медицинского страхования.
Организационная схема финансирования пилотного проекта состояла в следующем: 5,4 млрд. руб. направлялись из федерального бюджета в Федеральный фонд медицинского обязательного страхования, а затем - в бюджеты территориальных фондов. Кроме того, в бюджетах субъектов РФ - участников пилотного проекта предусматривались средства на его софинансирование в размере около 3 млрд. руб. В ходе реализации пилотного проекта отрабатывались механизмы консолидации средств бюджетов всех уровней в системе ОМС и было достигнуто, в среднем, соотношение средств ОМС и бюджета 58% к 42%.
В соответствии с Правилами финансирования в бюджеты участников пилотного проекта направлялось дополнительно 25% от суммы счетов за оказанную медицинскую помощь. При этом определялась только доля расходов на оплату труда медицинских работников, участвовавших в оказании медицинской помощи (в размере не ниже 40%). Остальные направления расходов - обеспечение медикаментами, медицинским оборудованием, инвентарем, изделиями медицинского назначения - субъекты определяли самостоятельно.
Введение одноканального финансирования предполагает поэтапный переход на полный тариф оплаты медицинских услуг. В субъектах РФ, участвовавших в реализации пилотного проекта, наблюдалось повышение тарифа обязательного медицинского страхования сверх пяти «защищенных» статей в среднем на 12%. Причем, наряду с приобретением медицинского оборудования, расширение тарифа происходило по статьям, связанным с содержанием медицинских учреждений.
Пилотный проект предполагал также внедрение механизма финансирования стационарной медицинской помощи в соответствии с нормативами затрат, рассчитанными на основе стандартов медицинской помощи и с учетом ее качества. Целью внедрения стандартов является обеспечение равных прав граждан на получение качественной медицинской помощи независимо от места ее оказания на всей территории РФ. Внедрение федеральных стандартов поставило, кроме того, вопрос о единообразии оснащения лечебных учреждений.
В ходе реализации пилотного проекта совершенствовались подходы к оплате амбулаторно-поликлинических услуг. Если для стационаров основным способом оплаты был выбран федеральный стандарт, то для поликлиник - подушевой норматив финансирования на прикрепленное население. Финансирование по подушевому нормативу предполагает две модели.
Первая модель: поступление в виде подушевого финансирования только на собственную деятельность поликлиники, ее мотивация к профилактической работе, отслеживанию уровня госпитализации своего населения и аккумулированию всех сэкономленных средств (при сохранении качественных показателей) в самой поликлинике.
Вторая модель: фондодержание, т.е. способ финансирования, при котором подушевой норматив включает средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения и дополнительные средства для взаиморасчетов за медицинские услуги, оказанные прикрепленным гражданам в других учреждениях.
Элементы частичного фондодержания внедряли 11 субъектов РФ. Амбулаторно-поликлиническим учреждениям выделялся дифференцированный подушевой норматив финансирования, который включал средства, обеспечивающие собственную деятельность амбулаторно-поликлинического учреждения, оплату консультативной и лечебно-диагностической деятельности, а также дополнительные финансовые средства для возмещения расходов на плановую стационарную и стационарозамещающую помощь, оказанную гражданам, застрахованным по ОМС и прикрепленным к амбулаторно-поликлиническому учреждению. При этом данный норматив претерпел существенные методологические изменения, поскольку появился дополнительный набор коэффициентов, который позволил дифференцировать подушевой норматив: половозрастная структура, отдаленность территорий, участков, коэффициент урбанизации.
Основными задачами введения системы фондодержания на уровне амбулаторно-поликлинических учреждений являются:
- стимулирование расширения объема деятельности амбулаторно-поликлинического учреждения;
- стимулирование координирующей деятельностей врачей первичного звена (участковых врачей и врачей общей практики);
- сдерживание затратного механизма оказания медицинской помощи;
- стимулирование профилактической направленности работы первичного звена.
Внедрение нового способа оплаты амбулаторной медицинской помощи на основе подушевого финансирования позволило создать условия для укрепления финансово-экономической деятельности ЛПУ, что сопровождалось увеличением оплаты 1 койко-дня на 34,8% и 1 посещения - на 70,2%.
Кроме того, субъекты РФ, принимавшие участие в пилотном проекте, осуществляли реформирование оплаты труда медицинских работников в зависимости от конечных результатов. Это производилось посредством включения дополнительных выплат к базовой ставке, ежегодно индексируемой и направленной на обеспечение заинтересованности медицинских работников в улучшении качества оказываемых ими медицинских услуг.
Оплата труда медицинских работников в зависимости от конечных результатов предполагает выплаты компенсационного характера с применением повышающих коэффициентов и выплаты стимулирующего характера. Выплаты компенсационного характера предполагают применение коэффициентов, отражающих условия работы медицинского персонала, их квалификацию, а также коэффициент качества, учитывающий конечные результаты деятельности медицинских работников. Выплаты стимулирующего характера направлены на оплату видов работ, не входящих в должностные обязанности, они имеют как регулярный, так и разовый характер.
По данным территориальных фондов ОМС, принимавших участие в пилотном проекте, была доказана эффективность одноканального финансирования. Об этом свидетельствуют показатели увеличения размера подушевого финансирования, сокращение количества обоснованных жалоб населения на качество медицинской помощи, на взимание платы за лекарственное обеспечение и за помощь, оказанную по программам ОМС в медицинских организациях. Внедрение преимущественно одноканального финансирования здравоохранения позволяет реализовать механизмы экономической заинтересованности, способствует расширению ресурсосберегающих технологий и рациональному использованию имеющихся финансовых средств.
Позитивный опыт реализации пилотного проекта лег в основу изменений, готовящихся в настоящее время для внесения в законодательные акты. Они призваны преобразовать систему обязательного медицинского страхования в России.
40
Органы управления здравоохранения и другие государственные органы и организации в пределах своей компетенции осуществляют контроль за организацией и качеством выполнения платных медицинских услуг населению, а также за правильностью взимания платы с населения.
Платные медицинские услуги оказываются в рамках договоров с пациентами, организациями, страховыми компаниями в устной или письменной форме. Договор ДМС может заключить как физическое лицо (прямая оплата), так и юридическое лицо (оплата работодателем полиса ДМС). Последний вариант предпочтительнее, поскольку в этом случае сам пациент не платит.
Коллективный договор ДМС заключается руководителем организации для обеспечения социальной защиты (расходов на медицинские услуги) членов коллектива (всех, групп риска, ответственных работников). В этом случае размер страховой суммы уменьшает налогооблагаемую базу налога на прибыль, что достаточно выгодно организации.
В последнее время наблюдается тенденция к постепенному увеличению доли физических лиц, заключающих договора ДМС. Постоянным клиентам, как правило, страховые компании предоставляют различные скидки и надбавки (бонусы) - в частности, при продлении договора на 2-й год скидки составляют 10%. К числу бесплатных бонусов, используемых в качестве средства привлечения клиентов, страховые компании относят:
- круглосуточное оказание неотложной медицинской помощи для всех застрахованных, выезжающих в другие регионы России, с использованием специалистов собственных сервисных служб;
- получение скидок при оформлении санаторно-курортных и туристических путевок;
- скидка в размере 50% всем застрахованным и их родственникам при оплате лекарств в базовых аптеках;
- скидки на лечение ближайших родственников и т.д.
41

42
Дата: 2019-07-30, просмотров: 354.