НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КАРДИОЛОГИИ
Неотложная кардиологическая помощь при острых нарушениях кровообращения на догоспитальном этапе
(учебное пособие для специалистов скорой и неотложной помощи)
Красноярск, 2011
КГБОУ ДПО «Красноярский краевой центр повышения квалификации специалистов со средним медицинским образованием»
НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КАРДИОЛОГИИ
Неотложная кардиологическая помощь при острых нарушениях кровообращения на догоспитальном этапе
(учебное пособие для специалистов скорой и неотложной помощи)
Красноярск, 2011
| ББК 51.122 Н 52 | Неотложные состояния в кардиологии / Т. В. Крашенинникова, А. А. Гнедаш, Г. А. Чеколаева – Красноярск, 2011. – 83 с. |
Рецензент: д.м.н., профессор кафедры мобилизационной подготовки здравоохранения, медицины катастроф и скорой помощи с курсом ПО ГОУ ВПО «КрасГМУ им. проф. В. Ф. Войно-Ясенецкого» Е. А. Попова
Учебное пособие предназначено для специалистов со средним медицинским образованием, имеющих специальность «Скорая неотложная помощь», в качестве дополнительной учебной литературы. Пособие содержит учебную информацию: этиология, патогенез, клиника основных заболеваний сердечно-сосудистой системы, встречающихся в практике скорой и неотложной медицинской помощи. Учебное пособие подробно отражает вопросы оказания доврачебной медицинской помощи при неотложных состояниях, связанных с острыми нарушениями кровообращения на догоспитальном этапе в виде алгоритмов действий.
Оглавление
ПОЯСНИТЕЛЬНАЯ ЗАПИСКА.. 5
ОСНОВЫ ЭЛЕКТРОКАРДИОГРАФИИ.. 6
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА.. 8
Классификация ИБС (1983 г.) 8
Острый коронарный синдром (ОКС) 9
Стенокардия. 10
Инфаркт миокарда (ИМ) 12
Тест «Кардио БСЖК». 15
Неотложная помощь при ОКС.. 17
Тромболитическая терапия ОИМ с подъемом ST на догоспитальном этапе. 17
Алгоритм действий при оказании неотложной кардиологической помощи при ОКС на догоспитальном этапе. 20
АРИТМИИ.. 23
Нарушения сердечного ритма. 23
Клинические формы нарушения сердечного ритма и проводимости. 27
Электроимпульсная терапия (ЭИТ) кардиоверсия-дефибрилляция. 28
Хирургическое лечение аритмий. 33
Аритмогенный шок. 35
Синдром Морганьи-Адамса-Стокса (МАС) 36
Клинические формы нарушения сердечного ритма и проводимости. 37
Пароксизмальная тахикардия (ПТ) 37
Наджелудочковая пароксизмальная тахикардия (пароксизмальная тахикардия с узким QRS) 37
Желудочковая пароксизмальная тахикардия. 39
Экстрасистолия. 43
Мерцательная аритмия (МА) 50
Тромбоэмболия легочной артерии (ТЭЛА) 55
Нарушения сердечной проводимости. 56
Алгоритм действий оказания неотложной кардиологической помощи при нарушениях сердечного ритма и проводимости на догоспитальном этапе. 61
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА.. 69
Сердечная астма. Отек легких. 70
Кардиогенный шок. 71
Аневризма сердца. 72
Разрывы сердца. 72
Тромбоэмболические осложнения. 73
Перикардит. 73
Постинфарктный синдром.. 73
Хроническая сердечная недостаточность (ХСН) 74
Алгоритм действий оказания неотложной кардиологической помощи при осложнениях ОИМ на догоспитальном этапе. 75
ГИПЕРТОНИЧЕСКИЙ КРИЗ (ГК) 78
Алгоритм действий оказания неотложной помощи при осложненном ГК на догоспитальном этапе. 81
ЛИТЕРАТУРА: 83
ПОЯСНИТЕЛЬНАЯ ЗАПИСКА
Одной из важных задач реализации национального проекта «Здоровье» является снижение заболеваемости населения и смертности в первую очередь от неинфекционных заболеваний, среди которых первое место занимают болезни системы кровообращения.
Создание широкой сети отделений интенсивной терапии и совершенствование применяемых технологий позволили значительно снизить больничную смертность при этой патологии. Но, необходимо отметить, что важным этапом в решении поставленной задачи является своевременная диагностика, проведение энергичного лечения неотложных состояний при острых нарушениях кровообращения уже на догоспитальном этапе с последующей госпитализацией в профильные стационары, где возможно проведение терапии с использованием современных высокотехнологичных методов и способов лечения.
Своевременность и качество медицинской помощи на догоспитальном этапе напрямую зависит от профессиональной компетентности медицинских работников службы скорой медицинской помощи. Целью разработки данного пособия является формирование необходимых компетенций фельдшеров скорой помощи в проведении неотложных мероприятий при чрезвычайных ситуациях, причиной которых являются сердечно-сосудистые заболевания.
Неотложная кардиологическая помощь – это комплекс экстренных мероприятий, включающий в себя диагностику, лечение и предупреждение острых нарушений кровообращения при заболеваниях сердечно-сосудистой системы. В ряде случаев неотложная кардиологическая помощь включает в себя временное замещение жизненно важных функций организма и носит синдромный характер.
ОСНОВЫ ЭЛЕКТРОКАРДИОГРАФИИ
Электрокардиография – это запись электрических потенциалов сердца на бумажную ленту.
Стандартная скорость записи ЭКГ – 50 мм/сек, при этом ширина минимальной клеточки на ЭКГ соответствует 0,02 сек, (5 клеток – это 0,1 сек.), а высота составляет 1 мм. Стандартная амплитуда вольтажа ЭКГ составляет 10 мм.
Различают следующие отведения ЭКГ:
1. Стандартные:
первое стандартное: левая рука и правая рука
второе стандартное: левая нога и правая рука
третье стандартное: левая нога и левая рука
2. Усиленные отведения от конечностей:
AVR-от правой руки
AVL-от левой руки
AVF-от левой ноги
3. Грудные отведения:
V1 - четвертое межреберье у края грудины справа.
V2 - четвертое межреберье по левому краю грудины.
V3 - посередине между отведениями V2 и V4.
V4 - пятое межреберье слева по среднеключичной линии.
V5- пятое межреберье слева по передне-подмышечной линии.
V6 - пятое межреберье слева по средне-подмышечной линии.
Дополнительные отведения ЭКГ:
1. По Нэбу:
красный электрод - во втором межреберье справа у края грудины (отведение D).
зеленый электрод - пятое межреберье слева по среднеключичной линии (отведение A)
желтый электрод - пятое межреберье слева по задне-подмышечной линии (отведение I).
Переключатель отведений поочередно ставиться в положение 1, 2, 3.
Используются для диагностики инфаркта миокарда высоких передних отделов и нижних отделов.
2. По Слопаку:
желтый электод - пятое межреберье слева по задне-подмышечной линии
красный электрод помещают поочередно в 4-х точках во втором межреберье слева.
Обозначаются отведения по Слопаку S 1 - S 4:
S1 - у левого края грудины.
S2 - на середине расстояния между отведениями S1 и S3.
S3 - второе межреберье слева по среднеключичной линии.
S4 - второе межреберье слева по передне-подмышечной линии.
Переключатель отведений во время записи находится в положении первого стандартного отведения ЭКГ (1).
Используются для диагностики инфаркта миокарда с локализацией в базальных отделах (когда прямые признаки ОИМ - подьем сегмента ST и появление патологического Q в стандартных отведениях ЭКГ отсутствуют).
При регистрации ЭКГ используют специальный гель или салфетки смоченные физиологическим раствором для обработки кожных покровов в местах наложения электродов.
ЛЮБЫЕ ИЗМЕНЕНИЯ НА ЭКГ НЕОБХОДИМО ПРИВЯЗЫВАТЬ К КОНКРЕТНОМУ БОЛЬНОМУ ИЛИ КЛИНИЧЕСКОЙ КАРТИНЕ ЗАБОЛЕВАНИЯ!
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
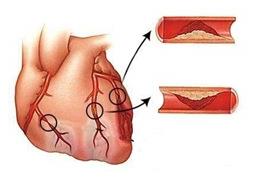
Ишемическая (коронарная) болезнь сердца (ИБС) – самое широко распространенное заболевание сердечно-сосудистой системы. Это поражение миокарда, вызванное нарушением коронарного кровотока. В патогенезе ИБС ведущую роль играет коронарный тромбоз или спазм крупного коронарного сосуда.
Участок сердечной мышцы, который не получает питание за счет данного сосуда, начинает испытывать атрофические изменения из-за дефицита кислорода и глюкозы. В конечном итоге, если сосуд остается заблокированным, участок сердечной мышцы подвергается некрозу, теряет способность сокращаться с прежней эффективностью. Весь процесс, вплоть до причинения необратимого ущерба мышечной ткани, занимает промежуток времени от нескольких минут до часа. Иногда, если закупорка сосуда не является абсолютной и какое-то количество крови через него продолжает поступать, интервал времени между началом атрофических изменений и окончательным отмиранием мышечной ткани может растянуться во времени до нескольких часов.
Классификация ИБС (1983 г.)
1. Внезапная коронарная смерть (первичная остановка сердца)
2. Стенокардия
2.1 Впервые возникшая стенокардия напряжения (до 30суток)
2.2 Стабильная стенокардия напряжения (с 1по 4 ф.к.)
2.3 Прогрессирующая стенокардия
2.4 Спонтанная стенокардия (Принцметала)
2.5 Ранняя постинфарктная стенокардия (первые 14 дней ОИМ)
3. Острый инфаркт миокарда
3.1 Крупноочаговый (трансмуральный) - с зубцом Q
3.2 Мелкоочаговый (нетрансмуральный) - без зубца Q
4. Постинфарктный кардиосклероз
5. Нарушение сердечного ритма (с указанием формы)
6. Сердечная недостаточность (с указанием формы и стадии)
ОКС включает в себя:
Стенокардия
Стенокардия или «грудная жаба» характеризуется приступообразными давящими или сжимающего характера болями за грудиной, возникающими при физической нагрузке различной интенсивности. Боль может иррадиировать в лопатку, левую руку, нижнюю челюсть, возникает на высоте физической нагрузки. Продолжительность болевого синдрома не превышает 20 минут, в течение которых боль уменьшается или полностью проходит после приема нитроглицерина (таблетки или спрей).
Стабильной стенокардией можно считать стенокардию у больного с давностью возникновения приступов не менее одного месяца. У многих больных стенокардия носит стабильный характер на протяжении многих лет. Для стабильной стенокардии характерны приступы, возникающие примерно при одной и той же физической нагрузке и исчезающие при ее устранении. Нитраты (кардикет, моночинкве, мономак и др.), принятые до нагрузки, предупреждает или задерживает возникновение приступа стенокардии. Характер болей, их длительность, интенсивность, локализация и иррадиация всегда остаются примерно одинаковыми.
К нестабильной стенокардии следует отнести следующие состояния:
1. Впервые возникшая стенокардия напряжения, давностью не более одного месяца.
2. Прогрессирующая стенокардия напряжения – внезапное увеличение частоты, тяжести или продолжительности приступов загрудинных болей в ответ на нагрузку (снижение толерантности к физической нагрузке); уменьшение вплоть до полного исчезновения эффекта от приема нитроглицерина; появление новых зон периферической иррадиации болей, которых ранее не было; возникновение ночных приступов удушья, сопровождающихся холодным потом общей слабостью; отрицательная динамика на ЭКГ во время приступа (депрессия сегмента ST, появление отрицательных зубцов T)
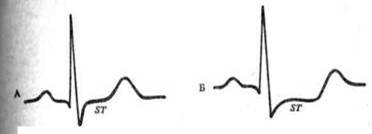
Изменения ЭКГ при стенокардии (схема). А – ЭКГ вне приступа: сегмент ST не смещен. Б – ЭКГ во время приступа стенокардии: отмечается снижение сегмента ST
3. Стенокардия Принцметала, при которой отсутствует связь с физической нагрузкой. Считается, что в основе ее лежит спазм неизмененного крупного коронарного сосуда. Болевые приступы возникают в одно и то же время, чаще ночью (с 2-х до 5-6-ти утра), продолжительностью до 15-20 минут, не достаточный эффект от приема нитроглицерина, но хороший эффект от приема антагонистов кальция. Классическим признаком является подъем сегмента ST на ЭКГ во время приступа, проходящий (в отличие от инфаркта миокарда) после его прекращения.
4. Ранняя постинфарктная стенокардия - возникновение приступов стенокардии через 24 часа и до 2 недель (по критериям Нью-Йоркской Ассоциации Сердца, NYHA) от начала развития инфаркта миокарда. Согласно традиционным отечественным представлениям, о ранней постинфарктной НС говорят в тех случаях, когда возобновление синдрома стенокардии соответствует временному промежутку от 3-х суток до конца 4-й недели от начала инфаркта миокарда.
Знать! У больных с нестабильной стенокардией гораздо выше риск возникновения инфаркта миокарда или внезапной смерти, чем у больных со стабильной стенокардией. Поэтому все больные с клиникой НС подлежат экстренной госпитализации в профильные отделения или центры сердечно-сосудистой патологии.
Инфаркт миокарда (ИМ)
Наиболее драматичным заболеванием в неотложной кардиологии обычно считается инфаркт миокарда.
Острый инфаркт миокарда (ОИМ) – это острый ишемический некроз участка сердечной мышцы, возникающий в результате несоответствия между потребностью миокарда в кислороде и возможностью его доставки по коронарным артериям. Причиной развития ОИМ ведущую роль играет тромбоз крупного коронарного сосуда (80%), реже спазм сосуда (20%).
При развитии ИМ с подъемами ST (ИМП ST), как правило, формируется «красный» тромб, состоящий из нитей фибрина, склеивающих форменные элементы крови, который вызывает окклюзию (закупорку) коронарного сосуда. Такие больные нуждаются в экстренной тромболитической терапии или эндоваскулярных вмешательствах (первичной баллонной ангиопластике, стентировании сосуда в специализированных сердечно-сосудистых центрах) в целях восстановления проходимости сосуда («абортированный инфаркт»), возобновления кровообращения и предупреждения развития крупноочагового (трансмурального) ИМ - с зубцом Q.
При развитии ИМ без подъемов ST (ИМБП ST) формируется «белый» неокклюзионный тромб, состоящий из склеенных между собой лейкоцитов без нитей фибрина. Такой тромб может являться источником микротромбоэмболий вследствие отрыва его частей и продвижения, последних в более мелкие сосуды с образованием небольших очагов некроза мелкоочагового (нетрансмурального) ИМ – без зубца Q. В таких случаях тромболитическая терапия не показана ввиду отсутствия нитей фибрина в основе самого тромба, на который она действует.
Различают периоды ОИМ
1. Продромальный – продолжительность от нескольких часов до 30 суток. Клинически протекает как прогрессирующая стенокардия.
2. Острейший – продолжительность от 20 минут до 2-х часов от начала инфаркта. На ЭКГ – регистрируется монофазный подъем сегмента ST (монофазная кривая Парди).
3. Острый – продолжительность до 10 дней от начала инфаркта. На ЭКГ – формируется патологический зубец Q, начало снижения сегмента ST.
4. Подострый – с 10-го по 30-й день заболевания. На ЭКГ - сегмент ST находится на изолинии, идет формирование отрицательных коронарных зубцов T.
5. Рубцевания – с 30-го по 60-тый день. В зоне инфаркта миокарда происходит формирование рубца (замещение миокардиальной ткани на фиброзную ткань). Через 2 месяца после перенесенного ОИМ выставляется диагноз «постинфарктный кардиосклероз». Возникновение повторного ОИМ в более ранние сроки называется рецидивированием инфаркта.
Классификация ОИМ
Клинические формы ОИМ
1. Болевой – типичное клиническое течение, основным проявлением которого служит ангинозная боль, не зависящая от положения тела, от движений и дыхания, устойчивая к многократному приему нитратов. Боль имеет давящий, жгущий или раздирающий характер с локализацией за грудиной с возможной иррадиацией в плечи, шею, руки, спину, эпигастральную область; соправождается холодным потом, резкой общей слабостью, бледностью кожных покровов, возбуждением, чувством страха смерти.
2. Абдоминальный – проявляется сочетанием эпигастральных болей с диспептическими явлениями - тошнотой, не приносящей облегчения рвотой, икотой, отрыжкой, резким вздутием живота; возможны иррадиация болей в спину, напряжение брюшной стенки и болезненность при пальпации в эпигастрии.
3. Астматический – единственным признаком является приступ удушья с затрудненным вдохом (инспираторная одышка), являющийся проявлением острой застойной сердечной недостаточности (сердечная астма или отек легких). Наиболее часто развивается при повторных ОИМ, а также у больных при наличии застойной сердечной недостаточности.
4. Аритмический - при котором нарушения ритма служат единственным клиническим проявлением или преобладают в клинической картине. Чаще всего развивается желудочковая тахикардия или фибрилляция желудочков.
5. Церебральный - в клинической картине преобладают признаки нарушения мозгового кровообращения (чаще – динамического): обморок, головокружение, тошнота, рвота; возможна очаговая неврологическая симптоматика, быстро проходящая в течение суток
6. Безболевой – отсутствуют жалобы на боли за грудиной, больного может беспокоить внезапно возникшая общая слабость, одышка при минимальной физической нагрузке, появление периферических отеков, увеличение печени.
Диагностика ОИМ
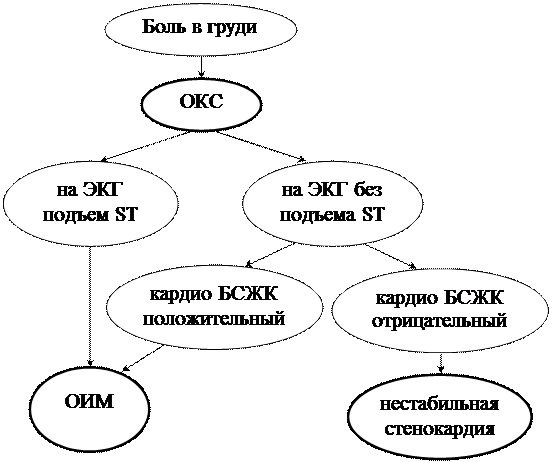 |
Тест «Кардио БСЖК»
Для диагностики ОИМ разработан экспресс-тест «Кардио БСЖК», выявляющий повышенный уровень раннего кардиомаркера некроза миокарда – сердечного белка связывающего жирные кислоты. Быстрота и простота постановки анализа позволяет широко использовать экспресс-тест на догоспитальном этапе, в том числе и на скорой помощи. Терапевтическое окно эксресс-теста составляет от 2-х до 24-х часов с момента появления клинических симптомов ОИМ.
Показания к применению теста:
1. Атипичная картина заболевания
2. Отсутствие подъема сегмента ST на ЭКГ, блокада левой ножк пучка Гиса
3. Рубцовые изменения миокарда
4. Ранние рецидивы некроза миокарда
5. Выявление коронарных осложнений в кардиохирургии в раннем послеоперационном периоде.
Постановка теста.
В овальное окно планшеты вносится 100-150 мкл гепаринизированной цельной венозной крови.

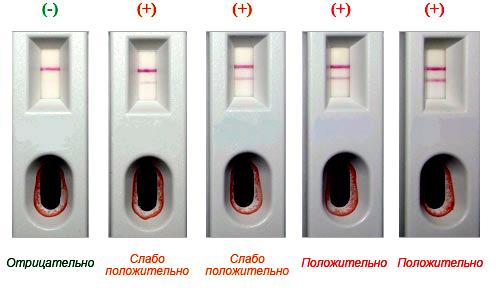
Оценка результатов
Результат тестирования оценивается визуально в прямоугольном окне планшеты через 20-25 минут как положительный (две полосы) или отрицательный (одна полоса):


Неотложная помощь при ОКС
Запоминаем!!!
Объем и адекватность неотложной помощи в первые минуты и часы заболевания, т.е. на догоспитальном этапе в значительной степени определяет прогноз заболевания. Различают ОКС с подъемом сегмента ST или остро возникшей полной блокадой левой ножки пучка Гиса и без подъема сегмента ST. Высокий риск сопровождает ОКС с подъемом сегмента ST. Этим пациентам показаны проведение тромболитической терапии и, в ряде случаев, госпитализация в стационар с возможностями кардиохирургического вмешательства. Чем раньше будет проведена реперфузионная терапия с использованием тромболитических препаратов, тем выше шансы на благоприятный исход заболевания. Тромболизис, проведенный в течение первых 2-х часов острого инфаркта миокарда (а в идеале – в течение первых 60 мин. - «золотой час»), позволяет «абортировать» т.е. прервать развитие острого инфаркта миокарда, предотвратить развитие некроза сердечной мышцы, профилактировать развитие осложнений.
Дозировка Метализе
До прибытия бригады СП
АРИТМИИ
Нарушения сердечного ритма
Сердце человека работает всю жизнь. Оно сокращается и расслабляется от 50 до 150 раз в минуту. В фазу систолы сердце сокращается, обеспечивая ток крови, доставку кислорода и питательных веществ по всему организму. В фазу диастолы оно отдыхает. Поэтому очень важно, чтобы сердце сокращалось через одинаковые промежутки времени. Если укорачивается период систолы, сердце не успевает полноценно обеспечить организм движением крови и кислородом. Если сокращается период диастолы – сердце не успевает отдохнуть.
Нарушение сердечного ритма - это нарушение частоты, ритмичности и последовательности сокращений сердечной мышцы.
Сердечная мышца (миокард) состоит из мышечных волокон. Различают два вида этих волокон:
· рабочий миокард или сократительный, обеспечивающий сокращение
· проводящий миокард, создающий импульс к сокращению рабочего миокарда и обеспечивающий проведение этого импульса.
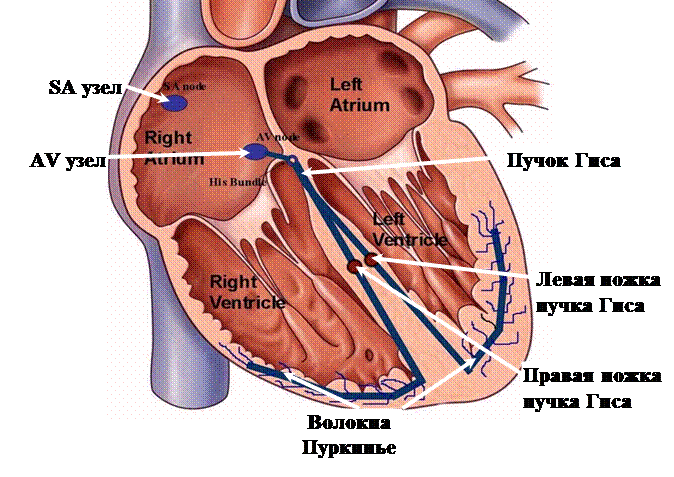 |
Сокращения сердечной мышцы обеспечиваются электрическими импульсами, возникающими в синусовом узле ( S А node ), находящимся в правом предсердии, откуда импульсы распространяются по проводящей системе сердца, которая задает необходимую частоту, равномерность и синхронность сокращений предсердий и желудочков в соответствии с потребностями организма.
Вначале импульс из синусового узла (SA узел) распространяется по проводящим волокнам правого и левого предсердий, заставляя их сокращаться, затем он достигает атриовентрикулярный узел (АV узел), расположенный в нижней части правого предсердия, из которого начинается пучок Гиса. Последний идет в межжелудочковой перегородке и делится на две ветви – правую и левую ножки пучка Гиса, которые в свою очередь делятся на мелкие волокна – волокна Пуркинье. По волокнам Пуркинье электрический импульс в конечном итоге достигают непосредственно мышечных волокон правого и левого желудочков, вызывая их сокращение. После этого сердце отдыхает до следующего импульса, с которого начинается новый цикл. Таким образом, задается ритм сердечной деятельности, и ритмичные сокращения перемещают кровь по системам большого и малого кругов кровообращения.
Частота нормального (синусового) ритма от 50 сокращений (во время сна, в покое), до 150-160 (при физической, психоэмоциональной нагрузке, высокой температуре). Регулирующее влияние на активность синусового узла оказывают эндокринная система, посредством содержащихся в крови гормонов и вегетативная нервная система через ее симпатический и парасимпатический отделы. Электрический импульс в синусовом узле возникает благодаря разнице концентраций электролитов внутри и вне клетки и их перемещению через клеточную мембрану. Основные участники этого процесса – калий, кальций, хлор и в меньшей степени натрий.
Причинами нарушений сердечного ритма служат изменения нервной и эндокринной регуляции или функциональные нарушения, а также аномалии развития сердца, его анатомической структуры, заболевания сердца, сопровождающиеся органическими нарушениями. Часто это бывают комбинации этих основных причин.
Увеличение частоты сердечных сокращений более 100 в минуту называется синусовой тахикардией. При этом сокращения мышцы сердца – полноценные и сердечные комплексы на электрокардиограмме не изменяются, просто регистрируется учащенный ритм. Это может быть реакция здорового человека на стресс или физическую нагрузку, но может быть и симптомом сердечной недостаточности, различных отравлений, заболеваний щитовидной железы и др.
Урежение частоты сердечных сокращений реже 60 в минуту называется синусовой брадикардией. При этом сердечные комплексы на ЭКГ также не изменяются. Такое состояние может возникнуть у хорошо тренированных физически людей (спортсменов). Брадикардией могут сопровождаться заболевания щитовидной железы, опухоли мозга, отравления грибами, переохлаждение, передозировка отдельных лекарственных средств и т.д.
Нарушения проводимости и ритма сердца – это очень частые осложнения сердечно-сосудистых заболеваний. Чаще всего из нарушений сердечного ритма встречаются:
· экстрасистолия (внеочередное сокращение)
· мерцательная аритмия (полностью неправильный ритм)
· пароксизмальная тахикардия (резкое учащение сердечного ритма от 150 до 250 ударов в минуту)
· нарушение проводимости (СА-, АВ- блокады)
Аритмии и блокады могут возникать в любом месте проводящей системы сердца. От места возникновения аритмий или блокад зависит их вид.
Экстрасистолии или мерцательные аритмии ощущаются пациентом как сердцебиения, сердце бьется чаще обычного или появляются перебои в сердце.
Если же пациент ощущает замирание, остановку сердца и при этом у него бывают головокружения и потери сознания, вероятнее всего у пациента блокада сердечного ритма или брадикардия.
Основным методом диагностики нарушений сердечного ритма служит электрокардиограмма. ЭКГ помогает определить вид аритмии.
ЭКСТРАСИСТОЛИЯ
1.1. Наджелудочковая
1.2. Желудочковая
ПАРОКСИЗМАЛЬНАЯ ТАХИКАРДИЯ
2.1. Наджелудочковая (суправентрикулярная) с узкими комплексами QRS
2.2. Желудочковая с широкими комплексами QRS
МЕРЦАТЕЛЬНАЯ АРИТМИЯ
3.1 Фибрилляция предсердий
3.2 Трепетание предсердий
Вводят:
· Амиодарон (кордарон) – 300 мг в/в на 10 мл физ. р-ра за 2-3 мин., если нет эффекта, можно повторить введение еще 150 мг.
· при отсутствии эффекта – Лидокаин – 2% 6 мл (120 мг) в/в, струйно на 10 мл физ. р-ра, повторяют через 3-5 минут в дозе 2% 4 мл (80 мг). Суммарная доза не должна превышать 200 мг.
· при отсутствии эффекта – Прокаинамид – 10% 10 мл в/в, на 10 мл физ. р-ра
· Сульфат магния 25% 10 мл в/в на 10 мл физ. р-ра
После введения препарата в течение 30-60 секунд проводят общие реанимационные мероприятия, а затем повторяют ЭИТ разрядом в 360 Дж. Рекомендуется чередовать введение препаратов с электроимпульсной терапией по схеме:
антиаритмический препарат → разряд 360 Дж → адреналин 0,1%
1 мл →разряд 360 Дж → антиаритмический препарат → разряд
360 Дж→ адреналин 0,1% 1 мл и т.д.
Аритмогенный шок
Аритмогенный шок представляет собой разновидность нарушений кровообращения, при которой адекватное кровоснабжение органов и тканей нарушено вследствие дисбаланса ритма сердечных сокращений. Наиболее часто аритмогенный шок может развиваться на фоне желудочковой тахикардии, брадиаритмии (полная СА или АВ блокада).
Клинические признаки аритмогенного шока:
· снижение АД (систолическое АД – САД ниже 90 мм рт. ст.) сохраняющееся в течение не менее 30 минут
· холодная влажная кожа, холодный пот – (обусловлена резким спазмом кожных сосудов, положительный симптом «бледного пятна» более 2-х секунд)
· заторможенность, вялость (вследствие гипоксии головного мозга)
· олигурия ( снижение диуреза) – менее 20 мл/ч (связано с нарушением почечного кровотока)
Неотложная помощь при ПТ
Аритмии, субъективно не ощущаемые, нередко не нуждаются в неотложной терапии. Отсутствие ощущений, напротив, затрудняет определение давности аритмии. Уточнение характера сердцебиения позволяет до проведения ЭКГ ориентировочно оценить вид нарушений ритма – экстрасистолия, мерцательная аритмия и т.д. Нередко больные сами знают, какой из антиаритмиков помогает им эффективнее. Кроме того, иногда по эффективности антиаритмика можно определить вид нарушений ритма – например, аденозин (АТФ) эффективен только при суправентрикулярной тахикардии, лидокаин – при желудочковой тахикардии.
Действия при наджелудочковой пароксизмальной тахикардии (НЖПТ)
Любопытно, что наджелудочковая пароксизмальная тахикардия – одна из немногих аритмий, при которой пациент может помочь себе самостоятельно, используя так называемые вагусные пробы. Вагусные пробы – это действия, направленные на рефлекторное раздражение блуждающего нерва (nervus vagus).
При наджелудочковой пароксизмальной тахикардии (НЖПТ) используются следующие вагусные пробы:
· проба Вальсальвы: резкое натуживание после глубокого вдоха
· погружение лица в ледяную воду
· искусственное вызывание рвотного рефлекса путем надавливания 2 пальцами на корень языка или раздражения задней стенки глотки
Массаж каротидного синуса и надавливание на глазные яблоки сейчас не рекомендуются.
При отсутствии эффекта от применения механических приемов используют лекарственные средства:
· аденозинтрифосфат (АТФ) в/в струйно в количестве 1-2 мл
1% р-р.
· верапамил (изоптин, финоптин) в/в струйно в количестве 4 мл 0,25 % р-р (10 мг).
· новокаинамид в/в струйно (медленно) в количестве 10 % р-р
10 мл на 10 мл физ. р-ра. Этот препарат может снижать артериальное давление, поэтому при приступах тахикардии, сопровождающихся артериальной гипотонией, лучше применять новокаинамид в указанной дозе в сочетании с 0,3 мл 1 % р-ра мезатона.
· амиодарон (кордарон) - 6 мл 5 % р-р (300 мг)
· дигоксин - 1 мл 0,025 % р-р (0,25 мг)
Знать!
· Все препараты необходимо использовать с учетом противопоказаний и возможных побочных действий. Некоторые разновидности наджелудочковой тахикардии имеют особенности при выборе тактики лечения. Так, при тахикардиях, связанных с дигиталисной интоксикацией, применение сердечных гликозидов категорически противопоказано.
· На догоспитальном этапе применение более двух антиаритмических препаратов не рекомендуется
· При неэффективности лекарственной терапии для купирования приступа можно использовать электроимпульсную терапию - ЭИТ (кардиоверсия).
Желудочковая тахикардия
(схема неотложной помощи)

Знать!
При приступах желудочковой тахикардии не следует использовать приемы стимуляции блуждающего нерва (вагусные пробы), применять верапамил, АТФ и сердечные гликозиды ввиду неэффективности.
Помнить!!! При неэффективности медикаментозной терапии, а также при возникновении коллапса, шока, сердечной астмы или отека легких следует применить электрическую кардиоверсию – ЭИТ.
Экстрасистолия
Экстрасистолы – это внеочередные по отношению к нормальному ритму сердца сокращения сердечной мышцы.
Обычно экстрасистолы ощущаются пациентом как сильный сердечный толчок с провалом. При прощупывании пульса в это время может быть выпадение пульсовой волны. Больные нередко не предъявляют никаких жалоб, но иногда чувствуют «перебои», «замирание сердца» и другие неприятные ощущения. При аускультации сердца выявляются преждевременные сокращения, сопровождаемые паузами (не всегда).
Экстрасистола происходит при возникновении электрического импульса вне синусового узла ( S А узел). Такой импульс распространяется по сердечной мышце в период между нормальными импульсами и вызывает внеочередное сокращение сердца. Очаг возбуждения, в котором возникает внеочередной импульс (эктопический), может появиться в любом месте проводящей системы сердца. Экстрасистолы могут возникать при заболеваниях желудочно-кишечного тракта, остеохондрозе позвоночника, эндокринных болезнях, артериальной гипертензии. Часто внеочередные сокращения вызывают алкоголизм, чрезмерное употребление кофе, переедание, курение. Появление экстрасистол это один из признаков передозировки сердечных гликозидов. Заболевания нервной системы также могут вносить свой вклад в возникновения этих нарушений ритма сердца. Экстрасистолы могут появиться и у здорового человека при чрезмерных физических и психических нагрузках.
По частоте различают:
· редкие экстрасистолы (менее 5 экстрасистол в минуту)
· экстрасистолы средней частоты (от 6 до 15 в минуту)
· частые экстрасистолы (более 15 в минуту).
По месту возникновения экстрасистолы бывают:
· наджелудочковые, возникающие в предсердии
· АВ-узловые, возникающие в области АV узла
· желудочковые, источником которых является проводящая система желудочков или межжелудочковой перегородки
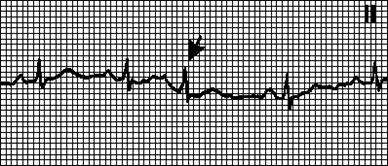
ЭКГ-признаки при наджелудочковой экстрасистолии: комплекс QRS -узкий (ширина его менее 0,12 сек.), перед комплексом нет зубца Р.
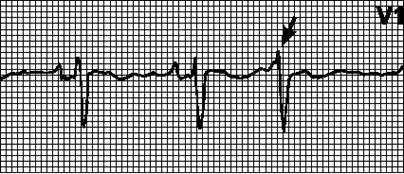
ЭКГ-признаки при АВ-узловых экстрасистолах: внеочередной комплекс QRS с ретроградным (отрицательным в отведениях II, III, aVF) зубцом P, который может регистрироваться до или после комплекса QRS либо наслаиваться на него. Форма комплекса QRS обычная; при аберрантном проведении может напоминать желудочковую экстрасистолу.
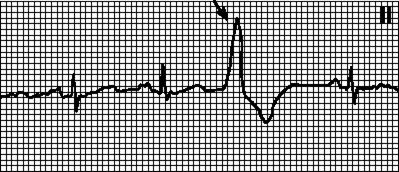
ЭКГ- признаки при желудочковой экстрасистолии: внеочередной комплекс QRS -широкий (более 0,12 сек.), деформирован; зубец Т смещен вниз по отношению к основному желудочковому комплексу, отрицательный.
Экстрасистолы могут быть единичные или групповые.
Групповыми называются экстрасистолы возникающие подряд без очередного сокращения сердца между ними.
Экстрасистолы могут располагаться по отношению к комплексам основного ритма в определенном порядке, т.е. аллоритмия.
Чередование экстрасистол через один комплекс основного ритма (каждая вторая экстрасистола) называется бигеминия, чередование через два комплекса основного ритма (каждая третья экстрасистола) называется тригеминия; каждая четвертая – квадроминия и т.д.
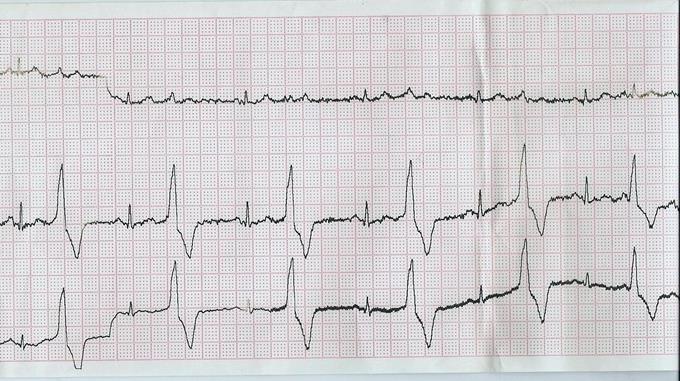
ЭКГ при бигеминии
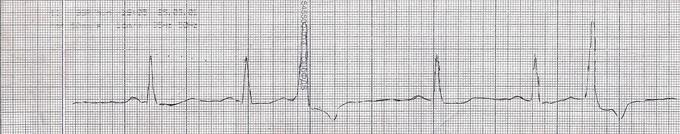
ЭКГ при тригеминии
Градация желудочковых экстрасистол по Лауну:
1. Редкие мономорфные (возникающие из одного очага возбуждения) экстрасистолы - менее 30 в час
1 А – менее 1 в минуту
1 В – более одной в минуту
2. Частые одиночные экстрасистолы – более 30 в час
3. Полиморфные (политопные т.е. возникающие из нескольких очагов возбуждения) экстрасистолы
4. Сложные экстрасистолы
4 А – парные экстрасистолы («куплеты»)
4В – групповые экстрасистолы, включая пробежки желудочковой тахикардии («залповые»)
5. Ранние экстрасистолы типа R на T
Наиболее неблагоприятными считаются желудочковые экстрасистолы 3-5 классов по Лауну.
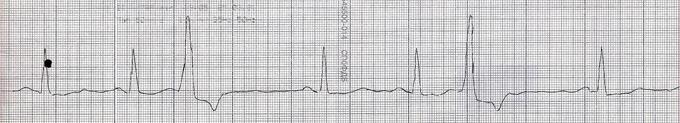
ЭКГ: политопные экстрасистолы
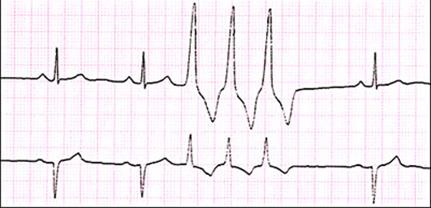
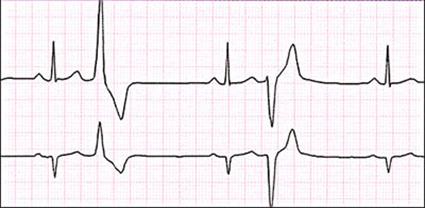
ЭКГ: групповые экстрасистолы
ЭКГ: желудочковая экстрасистолия R на T
Понимать!!! Более опасны экстрасистолы, возникающие в желудочках, т.к. они могут трансформироваться в угрожающее жизни больного осложнение – фибрилляцию желудочков. Фибрилляция желудочков возникает, когда отдельные волокна сердечной мышцы сокращаются каждое в своем ритме, беспорядочно. При этом работа сердца резко нарушается, и возникают тяжелые нарушения кровообращения. При некоторых желудочковых экстрасистолах считается высоким риск внезапной смерти, особенно если у пациента имеются тяжелые заболевания сердца.
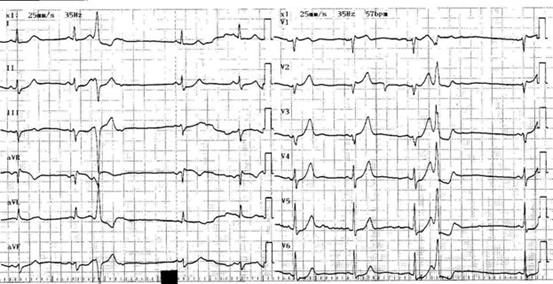
Желудочковая экстрасистолия
(схема оказания неотложной помощи)
Неотложная помощь
Знать!!! Срочное устранение аритмии необходимо больным с острой коронарной недостаточностью и инфарктом миокарда при наличии частых (более 5 в 1 мин), политопных, групповых и ранних желудочковых экстрасистол (3-5 класс по Лауну).
Для быстрого устранения желудочковой экстрасистолии препаратом выбора является кордарон 150-300 мг на 10 мл физ. р-ра При отсутствии эффекта от струйного введения кордарона можно ввести лидокаин 2% 2-4 мл (40-80мг) в/в струйно или новокаинамид 10% 10 мл на 10 мл физ. р-ра).
Мерцательная аритмия (МА)
Мерцательная аритмия занимает второе место по частоте после экстрасистолии нарушение ритма сердца. Она включает в себя два вида предсердных аритмий:
· мерцание предсердий
· трепетание предсердий.
Мерцание (фибрилляция) предсердий – это подергивание отдельных мышечных пучков мышцы предсердия. В результате полное эффективное сокращение предсердия отсутствует.
При мерцательной аритмии по предсердиям постоянно и беспорядочно циркулируют волны возбуждения, вызывающие хаотические сокращения отдельных мышечных волокон предсердий. Стенки предсердий не сокращаются ритмично, а «мерцают», как пламя на ветру. Эффективного сокращения предсердий нет, поэтому желудочек в фазу диастолы заполняется только под действием свободного тока крови из предсердий.
При мерцании предсердий в предсердно-желудочковое соединение ( AV узел) поступает большое количество электрических импульсов. Часть их задерживается, оставшиеся достигают мышц желудочков, вызывая их сокращения. Ритм этих сокращений непостоянный. Число сокращений желудочков может быть большим, до 200 в минуту. Такая форма мерцательной аритмии называется тахисистолической. При нарушении проведения электрического импульса в предсердно-желудочковом соединении до желудочков может доходить значительно меньшее количество импульсов. Тогда частота сокращений желудочков бывает 60 и меньше ударов в минуту. Такая форма называется брадиситолической.
При частых сокращениях мышц желудочков периодически желудочки не успевают заполниться и тогда при сокращении выброса крови в аорту не происходит. Пульс становится неритмичным, разного наполнения. Возникает так называемый дефицит пульса – число сердечных сокращений в минуту оказывается большим, чем количество пульсовых волн. Это происходит потому, что не каждое сердечное сокращение заканчивается выбросом крови в аорту.
Мерцание предсердий может быть постоянным или возникать в виде приступов (пароксизмов). При этом больные ощущают сердцебиение, «трепетание сердца», перебои в сердце. Иногда мерцательная аритмия может протекать бессимптомно для пациента. При аускультации выслушиваются неритмичные тоны сердца различной громкости.
Признаки на ЭКГ
Зубец P отсуствует во всех отведениях.
Вместо зубцов P регистрируются беспорядочные и хаотичные волны f с разной формой и высотой, лучше видны в отведениях II, III, aVF и V1-V2. Интервалы R-R разные по продолжительности. Комплексы QRS нормальные. Сегмент S-T и зубец T могут несколько изменяться за счет ишемии миокарда, ведь сердце работает в “усиленном” режиме.
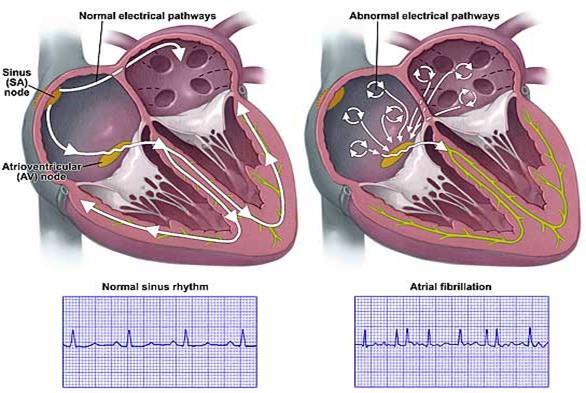
Слева: синусовый ритм и распространение возбуждения в норме.
Справа: мерцательная аритмия, в предсердии видно множество независимых центров возбуждения.
В норме мышечные волокна предсердий возбуждаются из синусно-предсердного узла (SА узел) и сокращаются согласованно. При мерцательной аритмии возбуждение движется в предсердиях по одному или нескольким кругам и самостоятельно не может остановиться. Это так называемый механизм «повторного входа волны возбуждения» (re-entry). Волны возбуждения на ЭКГ обозначаются буквой f, они появляются на электрокардиограмме беспорядочно и имеют разную высоту и длину. Частота волн f равна от 350 до 700 в минуту, поэтому высота волн мерцания небольшая. Чем меньше частота, тем выше высота волн мерцания. В норме высота зубца P равна или не превышает 1.5-2.5 мм. Если высота волн f превышает 5 мм, мерцательная аритмия считается крупноволновой. Крупноволновая форма обычно встречается при гипертрофии предсердий, например, при стенозе митрального клапана. Также мерцательная аритмия часто бывает при ишемической болезни сердца и тиреотоксикозе.
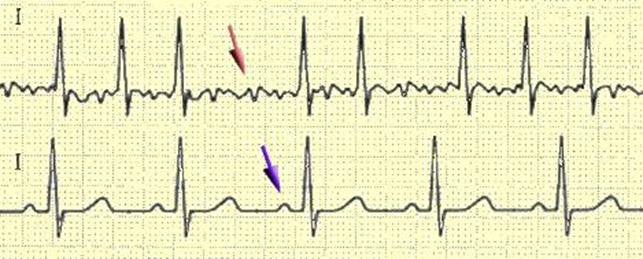
Сравнение синусового ритма (снизу) и мерцательной аритмии (сверху) на ЭКГ. Стрелочками показаны зубец P и волна f.
Трепетание предсердий – это циркуляция патологического импульса по кругу (один патологический очаг в предсердиях). Практически отсутствует диастолическая пауза – период, когда мышца предсердия расслабляется. Поскольку предсердия почти все время находятся в состоянии систолы их заполнение кровью затруднено, и это не способствует заполнению кровью желудочков. Частота сокращения предсердий может достигать 220 в минуту. К желудочкам через предсердно-желудочковое соединение может доходить каждый второй, третий или четвертый импульсы, тогда ритм сокращения желудочков постоянный – и такая форма называется правильным (ритмированным) трепетанием предсердий. Если проводимость предсердно-желудочкового узла изменяется, ритм сокращения желудочков хаотичный и, соответственно форма трепетания предсердий называется неправильной (неритмированным). При правильной форме трепетания предсердий с частотой около 60 в минуту жалоб у больного может не быть, при трепетании 2:1 при аускультации выслушивается учащенный ритм с частотой в пределах 150 ударов в минуту. На электрокардиограмме вместо зубца, соответствующего сокращению предсердий, находят предсердные волны f.
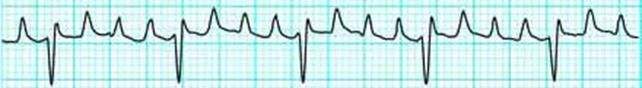
Трепетание предсердий (ритмированная форма)
Выбор неотложной помощи зависит от вида аритмии:
· постоянная (т.е. уже имеется длительно) или же
· приступообразная (пароксизмальная).
Знать!
Если аритмия пароксизмальная (т.е. не «старше» 48 часов), ритм пробуют восстановить немедленно.
Если аритмия постоянная или возникла более 2 суток (48 часов) назад, сначала проводят антикоагулянтную терапию («разжижение крови») длительностью до 3 недель, т.к. при мерцательной аритмии предсердия не могут сокращаться полноценно, поэтому в них застаивается кровь, которая без движения сворачивается и образует сгустки (тромбы). Если теперь без антикоагулянтной “подготовки” восстановить синусовый ритм, эти тромбы будут вытолкнуты в желудочки и потом в аорту, откуда могут попасть в артерии, закупорив их и вызвать инфаркт миокарда, тромбоэмболию легочной артерии (ТЭЛА), инсульт и т.д. Такие случаи нередко заканчиваются летально.
Помнить!! Постоянная форма мерцательной аритмии опасна :
· угрозой развития тромбоэмболических осложнений (в первую очередь ишемических инсультов или ТЭЛА)
· развитием и (или) прогрессированием сердечной недостаточности.
При неэффективности двух антиаритмических препаратов медикаментозная терапия на догоспитальном этапе прекращается. При появлении осложнений (см. осложнения аритмии) проводится электроимпульсная терапия (ЭИТ).
Показания к госпитализации
· впервые возникший (до 48-ти часов) приступ мерцательной аритмии
· отсутствие эффекта от медикаментозной терапии
· развитие осложнений аритмии (аритмический шок, отек легких, фибрилляция желудочков)
· после восстановления ритма с помощью ЭИТ
При постоянной форме мерцательной аритмии госпитализация показана в плановом порядке при нарастании явлений застойной сердечной недостаточности или развитии осложнений (ОНМК, ТЭЛА, гликозидная интоксикация).

Тромбоэмболия легочной артерии (ТЭЛА)
Тромбоэмболия легочной артерии (ТЭЛА) - это эмболия ствола или ветвей легочной артерии оторвавшимися тромбами, возникших в результате тромбоза глубоких вен таза, голени, бедра (бассейн нижней полой вены). Реже источниками эмболов являются правые отделы сердца (особенно у лиц с постоянной формой мерцательной аритмии). Также причиной развития ТЭЛА может служить длительный прием пероральных контрацептивов.
Факторы риска:
1. Длительный постельный режим.
2. Травмы, операции, переломы (особенно трубчатых костей).
3. Заболевания сердца, приводящие к развитию застойной сердечной недостаточности: пороки, постоянная форма мерцательной аритмии, аневризма левого желудочка.
4. Беременность, роды, аборты.
ЭКГ-признаки ТЭЛА
1. Синусовая тахикардия.
2. Появление в первом стандартном отведении глубокого зубца S, а в третьем стандартном отведении глубокого, но не широкого (ширина не более 0,03сек.) зубца Q (синдром Макгинна-Уайта, острое легочное сердце, синдром S1 QШ).
3. Появление в динамике полной или неполной блокады правой ножки пучка Гиса.
4. Появление слабо отрицательных зубцов Т в отведениях V1-V3(4)
5. Признаки острой перегрузки правых отделов сердца: P-pulmonale в отведениях 2,3 AVF,появление глубоких зубцов S в грудных отведениях ЭКГ
6. Отклонение электрической оси сердца вправо.
Изменения на ЭКГ обязательно сопоставляют с клиникой заболевания!
Объем помощи
До прибытия бригады СП
· обеспечить физический и эмоциональный покой
· создать положение лежа
Нарушения сердечного ритма
1. Регистрация ЭКГ - признаки НЖПТ
(в случае затруднений - обращение в службу телеметрии с целью достоверной ЭКГ-диагностики и выбора объема неотложной помощи)
А. При стабильной
гемодинамике (САД ≥ 90 мм рт. ст.)
2. Вагусные приемы (см. вагусные пробы)
нет эффекта (приступ не купирован)
3. Введениелекарственных средств:
известный пациенту препарат, ранее купирующий приступ аритмии
если пациенту не известен препарат, или впервые возникшая аритмия применить:
· АТФ 1 мл (10мг) в/в болюсно или
· верапамил (изоптин, финоптин) в/в струйно
0,25% 2-4 мл (5-10 мг) на 10 мл 5% р-ра глюкозы или физ. р-ра или
· новокаинамид 10% 10 мл в/в струйно (медленно) на 10 мл 5% раствора глюкозы или физ. р-ра под контролем АД!
Оксигенотерапия
Оксигенотерапия
Улучшение оксигенации крови.
Кардиогенный шок
Кардиогенный шок является одним из самых тяжелых ранних осложнений острого инфаркта миокарда. В развитии кардиогенного шока выделяют несколько звеньев: снижение насосной функции миокарда, снижение сосудистого тонуса, а при наличии аритмии (особенно при желудочковой пароксизмальной тахикардии) дополнительное снижение сердечного выброса. Кадиогенный шок проявляется резким снижением артериального давления, что сопровождается симптомами шока: бледностью, иногда цианозом кожи, холодным, липким потом. При этом черты лица заострены, пульс нитевидный, систолическое артериальное давление снижено (САД < 90 мм рт. ст.), отмечаются нарушение сознания (по шкале Глазго: 13-14 баллов), олигурия (менее 20 мл в час).
Лечение включает:
· полноценное обезболивание наркотическими анальгетиками (морфин 1% 1 мл в/в на 20мл физ. р-ра или фентанил 0,005% 1-2 мл в/в на 20 мл физ.р-ра
· оксигенотерапия
· если сохраняется болевой синдром – ингаляция закиси азотавсмеси с кислородом в соотношении 1: 2 или 1: 3
· в/в введение инотропных препаратов и вазопрессоров: допамин 200 мг в/в капельно на 200 мл физ. р-ра (8-10 капель в минуту); при исходном АД ниже 80/40 мм рт.ст параллельно в другую вену адреналин 0,1% р-р 1 мл в/в капельно на 200 мл физ. р-ра
Аневризма сердца
Это ограниченное выпячивание стенки миокарда, обычно левого желудочка. Чаще аневризма формируется в острый, реже в подострый период инфаркта миокарда. Чаще аневризма формируется в области передней стенки левого желудочка. При пальпации грудной клетки в области III-IV ребер слева от грудины может определяться прекардиальная пульсация. Левая граница сердца смещается влево до среднеаксиллярной линии. Аускультативно определяются глухость сердечных тонов, систолический, реже диастолический шум. Осложнениями аневризмы являются тромбоэмболии, постинфарктная стенокардия, желудочковые нарушения ритма, хроническая застойная сердечная недостаточность.
Разрывы сердца
Разрывы сердца являются осложнением инфаркта миокарда. Чаще возникает на 5-6-й день от начала инфаркта. Разрывы миокарда клинически проявляются длительным болевым синдромом (от нескольких часов до нескольких суток при медленно текущем разрыве миокарда) резистентным к введению наркотических анальгетиков. При разрыве стенки миокарда быстро развиваются картина кардиогенного шока и остановка сердца, вызванная тампонадой сердца (за счет излияния крови в сумку перикарда и сдавления сердца).
При обширном разрыве смерть наступает мгновенно, при небольшом – в течение нескольких минут или даже часов. При незначительном («прикрытом») разрыве может формироваться ложная аневризма, что продлевает жизнь больных на несколько месяцев. Разрыв межжелудочковой перегородки проявляется аускультативно грубым систолическим шумом в области нижней трети грудины и быстрым развитием тотальной недостаточности кровообращения.
Помнить! на ЭКГ в момент разрыва миокарда регистрируется синусовый ритм (сохранение электрической активности миокарда при отсутствии сердечных сокращений, т.е. электромеханическая диссоциация).
Перикардит
Это асептический воспалительный процесс, сопровождающийся скоплением выпота в сумке перикарда, вызывающего нарушения сокращений сердца. У некоторых больных выпот в полости перикарда может организовываться с образованием спаек.
Постинфарктный синдром
Постинфарктный синдром (синдром Дресслера) развивается на 2-6-й неделе инфаркта миокарда. Развитие постинфарктного синдрома связано с образованием в некротизированном участке миокарда тканевых аутоантигенов, на которые в организме вырабатываются аутоантитела.
Клиническая картина синдрома Дресслера включает триаду признаков: перикардит, плеврит и пневмонию (синдром трех «П»). Компоненты триады могут отмечаться у больного в виде монопоражения или сочетаться. Эти осложнения сопровождаются повышением температуры тела, ускорением СОЭ и лейкоцитозом со сдвигом формулы влево, а также эозинофилией. В лечении эффективны глюкокортикоиды и нестероидные противовоспалительные препараты.
Принципы лечения:
1. сердечные гликозиды
2. препараты калия
3. мочегонные.
Кардиогенный шок
Тромбоэмболия легочной артерии (ТЭЛА)
ГИПЕРТОНИЧЕСКИЙ КРИЗ (ГК)
Гипертонический криз – неотложное состояние, вызванное чрезмерным повышением артериального давления и остро возникшей симптоматикой и требующее немедленного снижения уровня артериального давления.
Одной из наиболее частых причин кризов является гипертоническая болезнь, а также заболевания, протекающие с вторичной гипертензией.
В развитии гипертонического криза важную роль играет соотношение общего периферического сопротивления сосудов к величине сердечного выброса. Вследствие нарушений сосудистой регуляции происходит спазм артериол, возрастает периферическое сопротивление, что ведет к недостаточному поступлению кислорода тканям и соответственно повышению частоты сердечных сокращений. В результате происходит резкий подъем артериального давления, причем из-за спазма многие органы оказываются в состоянии гипоксии, что может привести к развитию ишемических осложнений со стороны органов-мишеней.
Осложненный
Неосложненный
Неосложненный гипертонический криз — состояние, при котором происходит значительное повышение артериального давления при относительно сохранных функций органов-мишеней. Медицинская помощь оказывается в течение 24 часов после начала, как правило, госпитализация не требуется.
Осложненный гипертонический криз – экстренное состояние, сопровождающееся грубым, потенциально жизнеугрожающим поражением органов-мишеней. Может привести к летальному исходу, требует немедленной медицинской помощи и срочной госпитализации в стационар.
До прибытия бригады СП
ЛИТЕРАТУРА:
1. Михайлович В. А. Руководство для врачей скорой помощи. – СПб, 2007.
2. Дощицин В. Л. Практическая ЭКГ – М., 1991.
3. Руксин В. В. Неотложная кардиология. – СПб., 2007.
4. Шевченко Н. М. Неотложная кардиология. – М., 2007.
5. Методические рекомендации по оказанию помощи больным с острым инфарктом миокарда на догоспитальном этапе для бригад скорой помощи. – Красноярск, 2009.
6. Руксин В. В. Тромбозы в кардиологической практике. – СПб., 2005.
НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КАРДИОЛОГИИ
Дата: 2019-02-25, просмотров: 431.