ЛЕЙКОЗЫ
Лейкемия (лейкоз) – это системное прогрессирующее разрастание незрелой опухолевой ткани в органах кроветворения с гематогенным распространением в другие органы и ткани.
Характерной особенностью лейкозов является быстрая диссеминация (распространение) опухолевых клеток по системе кроветворения. Вследствие этого, уже на ранних этапах заболевание приобретает системный характер. Наряду с костным мозгом наиболее часто наблюдается поражение селезенки, лимфатических узлов, лимфатических образований (Пейеровы бляшки, солитарные лимфоидные фолликулы) по ходу желудочно-кишечного тракта, печени и других органов. Объем лейкозных разрастаний и их распространенность в организме могут быть различными в зависимости от формы лейкоза, стадии болезни, проведенного лечения. Эти лейкозные разрастания называют лейкемический инфильтрат.
Острый лейкоз — опухоль, состоящая из молодых недифференцированных кроветворных клеток, с обязательным началом в красном костном мозге. Для острых лейкозов характерны следующие признаки: клоновый характер (все клетки, составляющие лейкемическую опухоль, являются потомками одной стволовой клетки или клетки-предшественницы любого направления и уровня дифференцировки), опухолевая прогрессия, гено и фенотипические (морфологические — атипизм, анаплазия; цитохимические — химическая анаплазия) особенности лейкозных клеток.
На основании морфологических особенностей лейкемических клеток в сочетании с их цитохимическими характеристиками острые лейкозы делят на две большие группы.
■ Острый лимфобластный лейкоз (ОЛЛ), происходящий из клеток- предшественниц лимфоидного направления дифференцировки (самая частая форма острого лейкоза у детей — 85%, у взрослых на его долю приходится 20%).
■ Острые нелимфобластные лейкозы (ОнЛЛ), происходящие из миелоидных клеток-предшественниц (у детей они составляют 15%, у взрослых — 80% общего количества острых лейкозов).
Диагностика острых лейкозов
Для постановки диагноза «острый лейкоз» необходима чёткая морфологическая верификация — обнаружение бластных клеток в красном костном мозге, установление структуры ядра бластных клеток (нежно-хроматиновой — тонкосетчатой с равномерным калибром и окраской нитей хроматина).
Изменения в периферической крови.
Ценную информацию при всех гемобластозах в первую очередь даёт цитоморфологическое изучение клеток периферической крови. При остром лейкозе всем элементам кроветворения свойственны глубокие патологические изменения. Общее количество лейкоцитов колеблется в широких пределах — от лейкопении до 100−300х10*9. Развитие цитопений (гранулоцитопения, анемия, тромбоцитопения) при остром лейкозе является следствием присущего этому заболеванию угнетению нормального кроветворения. Начавшись как лейкопенический, острый лейкоз чаще сохраняет эту тенденцию на протяжении всего заболевания. Иногда наблюдают смену лейкопении лейкоцитозом (у нелеченых больных по мере прогрессирования процесса), и наоборот (например, под влиянием цитостатической терапии). Для острого лейкоза характерно так называемое лейкемическое зияние: отсутствие переходных элементов между клетками, составляющими морфологический субстрат болезни, и зрелыми лейкоцитами. Лейкоз, при котором в периферической крови выявляют патологические бластные клетки называют лейкемическим, а лейкоз (или фазу лейкоза) с отсутствием бластных клеток в крови — алейкемическим.
Изменения в красном костном мозге.
В красном костном мозге в период манифестации острого лейкоза обычно преобладают бластные формы (более 60%), как правило, отмечают резкое угнетение эритроцитарного ростка и уменьшение количества мегакариоцитов с дегенеративным сдвигом в мегакариоцитограмме.
Диагностика цитопенических форм лейкоза затруднительна, так как картина крови часто напоминает таковую при апластической анемии и агранулоцитозе: анемия, лейкопения (гранулоцитопения и относительный лимфоцитоз). Костномозговая пункция обычно решает вопросы диагностики.
Исключение составляет М7 (мегакариобластный) вариант острого лейкоза, при котором выраженное развитие фиброза костного мозга не позволяет получать полноценный пунктат (клеточность низкая, существенная примесь периферической крови). Гистологическое исследование срезов кости позволяет установить выраженную бластную гиперплазию красного костного мозга.
Диагноз острого лейкоза может быть поставлен в следующих случаях.
■ Бластные клетки составляют не менее 30% среди всех клеточных элементов красного костного мозга;
■ При преобладании в костном мозге эритрокариоцитов (более 50%) бласты составляют не менее 30% среди неэритроидных клеток (при остром эритромиелозе).
■ В костном мозге преобладают морфологически характерные гипергранулярные атипичные промиелоциты (острый промиелоцитарный лейкоз).
В других, более редких, случаях обнаружение 5−30% миелоидных бластов среди всех клеток костного мозга позволяет говорить о диагнозе миелодиспластического синдрома, а именно о рефрактерной анемии с увеличенным содержанием бластов (ранее эта форма миелодиспластического синдрома называлась малопроцентным острым лейкозом). При установлении лимфоидной природы бластных клеток необходимо исключать злокачественную лимфому в стадии генерализации.
Изменения в ликворе.
Поясничная пункция при остром лейкозе — обязательная диагностическая процедура. Цель этой манипуляции — раннее выявление, профилактика и лечение нейролейкоза. При манифестации бострого лейкоза нейролейкоз обнаруживают в 3−5% случаев, выявление этого синдрома сразу же позволяет отнести больного к группе высокого риска, что определяет выбор соответствующей программы лечения. Наличие в ликворе высокой концентрации белка, цитоза более 5 клеток в 1 мкл заставляет предположить нейролейкоз. Для окончательного установления диагноза готовят мазки и проводят морфологическое, цитохимическое и иммуноцитологическое изучение клеток.
ХРОНИЧЕСКИЕ ЛЕЙКОЗЫ
Хронический миелолейкоз — опухоль, возникающая из полипотентной стволовой клетки, что обусловливает вовлечение в патологический процесс при этом заболевании клеточных элементов всех рядов гемопоэза.
В течении хронического миелолейкоза выделяют три фазы:
■ Медленная, или хроническая, фаза обычно продолжается приблизительно 3 года.
■ Фаза акселерации длится 1−1,5 года. При соответствующем лечении можно вернуть заболевание в хроническую фазу.
■ Финальная фаза — фаза быстрой акселерации или бластного криза (3−6 мес), которая обычно заканчивается смертью.
Основным пролиферирующим ростком является гранулоцитарный. Повышенная продукция мегакариоцитов и эритрокариоцитов менее выражена, её наблюдают реже.
Хроническому миелолейкозу свойственен главным образом лейкемический вариант течения. В хронической фазе количество лейкоцитов в периферической крови варьирует от 20 до 500х10*9/л с левым сдвигом лейкоцитарной формулы до миелоцитов, промиелоцитов и единичных миелобластов.
Сумма промиелоцитов и миелобластов менее 15%. Важный признак — увеличение содержания базофилов, а также эозинофилов разной степени зрелости. Отмечают выраженное преобладание гранулоцитопоэза (лейкоэритробластическое соотношение более 4:1). Среди гранулоцитов преобладают молодые формы — миелобласты, промиелоциты, миелоциты. В ранней стадии заболевания возможно сочетанное увеличение содержания эозинофилов и базофилов. Постепенно развивается угнетение эритропоэза. Количество мегакариоцитов в начале заболевания нормальное или даже повышенное. Морфология гранулоцитов при хроническом миелолейкозе имеет следующие особенности: часто выявляют либо обильную, либо очень скудную зернистость промиелоцитов и миелоцитов; цитоплазма нередко имеет признаки незрелости, отличаясь базофилией; иногда прослеживается диспропорция в развитии ядра и цитоплазмы; очень характерен анизоцитоз. Созревание клеток гранулопоэза нормальное. Количество тромбоцитов в норме или чаще повышенное на протяжении большего периода заболевания, тромбоцитопения наступает в финальной фазе или в результате лечения химиопрепаратами. Мегакариоциты малодольчатые до одноядерных микроформ, их количество увеличено. Увеличивается содержание миелоцитов и метамиелоцитов в крови, иногда появляются единичные промиелоциты и бластные клетки, нередко отмечают гипертромбоцитоз (количество тромбоцитов может возрастать до 1500−2000х10*9/л и выше).
В финальной фазе моноклоновая опухоль превращается в поликлоновую: появляется новая клеточная популяция (бластные элементы или большое количество базофилов, моноцитов), которая постепенно приобретает черты всё большего атипизма, происходит угнетение функционально нормальных ростков кроветворения, выход патологического кроветворения за пределы красного костного мозга. Кроме того, развивается так называемый бластный криз по типу острого лейкоза с характерной для последнего «бластной» картиной крови и костного мозга. Принадлежность клеток к тому или иному ряду устанавливают методом иммунофенотипирования.
Хронический лимфолейкоз, наиболее частая форма гемобластозов, — зрелоклеточная опухоль иммунокомпетентной системы. Лейкозные клетки при хроническом лимфолейкозе происходят из одного предшественника и представляют собой моноклоновую пролиферацию. Клеточный субстрат болезни состоит из морфологически зрелых лимфоцитов, в основном В-лимфоцитов (приблизительно 95%), реже Т-лимфоцитов. Особенность лимфоцитов при хроническом лимфолейкозе — их функциональная неполноценность, нарушение механизма антителообразования.
Хронический лимфолейкоз не однороден. По морфологическим признакам различают следующие подтипы В-хронического лимфолейкоза: мелкоклеточный (типичный, более 90% лейкозных клеток представлены малыми лимфоцитами); пролимфоцитарно-лимфоцитарный (менее 90% малых лимфоцитов, более 10%, но менее 55% пролимфоцитов); смешанноклеточный (менее 90% малых лимфоцитов, более 10% больших и менее 10% пролимфоцитов). У ряда больных В-хронический лимфолейкоз может трансформироваться в другие, более злокачественные лимфопролиферативные заболевания: синдром Рихтера (диффузная крупноклеточная, иммунобластная лимфома) (у 3−10% больных); пролимфоцитарный лейкоз (у 5−10%); острый лимфолейкоз (у 2%); плазмоклеточный лейкоз, миеломную болезнь. Т-клеточный фенотип представлен редко встречающимся Т-клеточным вариантом.
Наиболее характерный вариант течения хронического лимфолейкоза — лейкемический (количество лейкоцитов от 10 до 150х10*9/л). При развёрнутой картине лимфолейкоза содержание лимфоцитов доходит до 80% и даже 99% (при более тяжёлом течении). Большинство клеток представлены зрелыми лимфоцитами, часто их микро- и мезогенерациями, но могут обнаруживаться пролимфоциты (5−10%), реже — единичные лимфобласты. Характерным является присутствие в мазках крови клеточных теней (тени Боткина−Гумпрехта); нередко встречаются также клетки Ридера (лимфоциты, имеющие почкообразное или двудольчатое ядро). В пунктате красного костного мозга преобладают лимфоциты, содержание гранулоцитов и эритронормобластов резко снижено. В тяжёлых случаях уже с самого начала болезни костный мозг содержит до 50−60% лимфоцитов. В более поздних стадиях, а также в терминальной фазе болезни обнаруживают тотальную лимфатическую метаплазию красного костного мозга (95−98%).
При Т-клеточном варианте хронического лимфолейкоза лейкемические лимфоциты имеют полиморфные уродливые ядра, грубый хроматин, в некоторых клетках выявляются крупные азурофильные гранулы. Такие клетки при цитохимическом исследовании характеризуются высокой активностью кислой фосфатазы, α-нафтилацетатэстеразы; по иммунологическим параметрам они чаще всего имеют фенотип CD4+, CD8−, реже CD4+, CD8+ и крайне редко CD4−, CD8+. Течение заболевания чаще быстро прогрессирующее, с возможным переходом в бластный криз, но может быть и доброкачественным.
Волосатоклеточный лейкоз — редкий вариант хронического лейкоза, который считают самостоятельной нозологической единицей. Морфологический субстрат заболевания — мононуклеары среднего или большого размера. Цитоплазма лейкемических клеток с неровными краями, в типичных случаях обрывчата, имеет отростки или ворсинки. Возможно появление клеток с более чёткими очертаниями. Для волосатоклеточного лейкоза характерны анемия, лейкопения и тромбоцитопения. Сублейкемические и особенно лейкемические формы наблюдают редко. В периферической крови увеличено количество лимфоцитов, среди которых выявляют клетки с отросчатой, ворсистой цитоплазмой («волосатые»). В пунктате красного костного мозга обнаруживают инфильтрацию лейкемическими клетками с заметным угнетением нормального кроветворения. Диагноз устанавливают на основании обнаружения в костном мозге не менее 10% патологических («волосатых») клеток. Лейкемические клетки при волосатоклеточном лейкозе в большинстве случаев относятся к В-фенотипу, в отдельных случаях они несут маркёры В- и Т-клеток.
ЛИМФОМЫ
Поскольку опухолевые лимфоциты, начиная с момента их возникновения, быстро разносятся кровотоком по организму, то все лимфомы относятся к злокачественным новообразованиям. Опухолевая пролиферация лимфоцитов, поражающая какую-то одну область организма без тенденции к диссеминированию (для которой действительно можно применить термин “доброкачественная”) наблюдается очень редко. Однако по клиническому течению многие злокачественные лимфомы протекают “доброкачественно” (то есть с низкой скоростью роста и длительным периодом выживания).
Злокачественные лимфомы наиболее часто поражают лимфатические узлы и менее часто лимфоидную ткань в других органах (миндалины глотки, солитарные фолликулы и пейеровы бляшки тонкой кишки, селезенку).
Злокачественные лимфомы делятся на:
- лимфому Ходжкина;
- неходжкинские лимфомы.
ЛИМФОМА ХОДЖКИНА (синонимы: лимфогранулематоз, болезнь Ходжкина) - истинная опухоль, при которой первично поражается лимфатическая система, а поражение нелимфоидных органов происходит путем метастазирования.
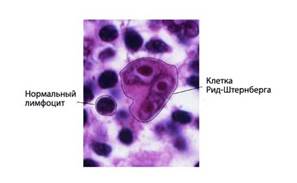
Морфологическим субстратом лимфомы Ходжкина являются диагностические клетки Березовского-Рид-Штернберга (Березовского-Штернберга), которые редко разбросаны среди лимфоцитов, эозинофилов, гистиоцитов и плазматических клеток; встречаются единичные крупные одноядерные клетки Ходжкина. Лимфома Ходжкина уникальна тем, что опухолевые клетки составляют меньшинство клеточной популяции, в то время как большинство составляют нормальные клетки воспаления. Клетки Березовского-Рид-Штернберга - это крупные, чаще двуядерные (или многоядерные) клетки, ядра которых содержат крупную эозинофильную нуклеолу.(см.Рис.9)
В последней классификации лимфом (ВОЗ, 2001) выделены 4 гистологических варианта:
1. Богатый лимфоцитами (5-6% случаев),
2. Нодулярный (узловатый) склероз (30-45%),
3. Смешанно-клеточный (35-50%).
4. Лимфоидное истощение - до 10%.
 Все эти варианты имеют классическую морфологическую картину и одинаковый иммунологический фенотип; в большинстве случаев выявляется экспрессия сигнальных для лимфомы Ходжкина маркеров CDI5 и CD30 при отсутствии экспрессии CD45 и отсутствии или слабой экспрессии отдельными клетками CD20.
Все эти варианты имеют классическую морфологическую картину и одинаковый иммунологический фенотип; в большинстве случаев выявляется экспрессия сигнальных для лимфомы Ходжкина маркеров CDI5 и CD30 при отсутствии экспрессии CD45 и отсутствии или слабой экспрессии отдельными клетками CD20.
Рис.9
НЕХОДЖКИНСКИЕ ЛИМФОМЫ
Лимфобластическая лимфома.
Относительно гомогенная популяция лимфобластов с многочисленными митозами.
На неопластических клетках отсутствуют обычные маркеры (ни В-, ни Т- или 0-клетки). В некоторых случаях экспрессируется общий антиген острой лимфобластической лейкемии (CALLA). Имеется перестройка генов иммуноглобулинов.
В-клетки, клетки фолликулярных центров (FCC), малые нерасщепленные и лимфома Беркитта.
Клетки подобны малым трансформированным лимфоцитам или лимфобластам. Ядра круглые, варьируют в размерах (но не превышают размеров ядер гистиоцитов). Ядерный хроматин мелкодисперсный. От одного до трех мелких ядрышек. Умеренное количество базофильной цитоплазмы. Обычно картина “звездного неба”, образованная реактивными гистиоцитами. Как правило, диффузное стирание структуры лимфатического узла
Моноклональные поверхностные Ig: IgМ, CD20 и другие маркеры В-клеток
ВОПРОСЫ ДЛЯ ОБСУЖДЕНИЯ
1. Понятие об остром лейкозе.
2. Изменения перефирической крови при острых лейкозах.
3. Критерии постановки диагноза острого лейкоза.
4. ФАБ-классификация острых нелимфобластных лейкозов.
5. Иммунофенотипическая характеристика бластных клеток при различных вариантах ОМЛ.
6. Хронический миелолейкоз. Фазы заболевания и состав клеток.
7. Понятие о лимфомах.
8. Варианты неходжскинских лимфом и их характеристика.
9. Лимфома Ходжкина. Морфология клеток.
ЛЕЙКОЗЫ
Лейкемия (лейкоз) – это системное прогрессирующее разрастание незрелой опухолевой ткани в органах кроветворения с гематогенным распространением в другие органы и ткани.
Характерной особенностью лейкозов является быстрая диссеминация (распространение) опухолевых клеток по системе кроветворения. Вследствие этого, уже на ранних этапах заболевание приобретает системный характер. Наряду с костным мозгом наиболее часто наблюдается поражение селезенки, лимфатических узлов, лимфатических образований (Пейеровы бляшки, солитарные лимфоидные фолликулы) по ходу желудочно-кишечного тракта, печени и других органов. Объем лейкозных разрастаний и их распространенность в организме могут быть различными в зависимости от формы лейкоза, стадии болезни, проведенного лечения. Эти лейкозные разрастания называют лейкемический инфильтрат.
Острый лейкоз — опухоль, состоящая из молодых недифференцированных кроветворных клеток, с обязательным началом в красном костном мозге. Для острых лейкозов характерны следующие признаки: клоновый характер (все клетки, составляющие лейкемическую опухоль, являются потомками одной стволовой клетки или клетки-предшественницы любого направления и уровня дифференцировки), опухолевая прогрессия, гено и фенотипические (морфологические — атипизм, анаплазия; цитохимические — химическая анаплазия) особенности лейкозных клеток.
На основании морфологических особенностей лейкемических клеток в сочетании с их цитохимическими характеристиками острые лейкозы делят на две большие группы.
■ Острый лимфобластный лейкоз (ОЛЛ), происходящий из клеток- предшественниц лимфоидного направления дифференцировки (самая частая форма острого лейкоза у детей — 85%, у взрослых на его долю приходится 20%).
■ Острые нелимфобластные лейкозы (ОнЛЛ), происходящие из миелоидных клеток-предшественниц (у детей они составляют 15%, у взрослых — 80% общего количества острых лейкозов).
Диагностика острых лейкозов
Для постановки диагноза «острый лейкоз» необходима чёткая морфологическая верификация — обнаружение бластных клеток в красном костном мозге, установление структуры ядра бластных клеток (нежно-хроматиновой — тонкосетчатой с равномерным калибром и окраской нитей хроматина).
Изменения в периферической крови.
Ценную информацию при всех гемобластозах в первую очередь даёт цитоморфологическое изучение клеток периферической крови. При остром лейкозе всем элементам кроветворения свойственны глубокие патологические изменения. Общее количество лейкоцитов колеблется в широких пределах — от лейкопении до 100−300х10*9. Развитие цитопений (гранулоцитопения, анемия, тромбоцитопения) при остром лейкозе является следствием присущего этому заболеванию угнетению нормального кроветворения. Начавшись как лейкопенический, острый лейкоз чаще сохраняет эту тенденцию на протяжении всего заболевания. Иногда наблюдают смену лейкопении лейкоцитозом (у нелеченых больных по мере прогрессирования процесса), и наоборот (например, под влиянием цитостатической терапии). Для острого лейкоза характерно так называемое лейкемическое зияние: отсутствие переходных элементов между клетками, составляющими морфологический субстрат болезни, и зрелыми лейкоцитами. Лейкоз, при котором в периферической крови выявляют патологические бластные клетки называют лейкемическим, а лейкоз (или фазу лейкоза) с отсутствием бластных клеток в крови — алейкемическим.
Изменения в красном костном мозге.
В красном костном мозге в период манифестации острого лейкоза обычно преобладают бластные формы (более 60%), как правило, отмечают резкое угнетение эритроцитарного ростка и уменьшение количества мегакариоцитов с дегенеративным сдвигом в мегакариоцитограмме.
Диагностика цитопенических форм лейкоза затруднительна, так как картина крови часто напоминает таковую при апластической анемии и агранулоцитозе: анемия, лейкопения (гранулоцитопения и относительный лимфоцитоз). Костномозговая пункция обычно решает вопросы диагностики.
Исключение составляет М7 (мегакариобластный) вариант острого лейкоза, при котором выраженное развитие фиброза костного мозга не позволяет получать полноценный пунктат (клеточность низкая, существенная примесь периферической крови). Гистологическое исследование срезов кости позволяет установить выраженную бластную гиперплазию красного костного мозга.
Диагноз острого лейкоза может быть поставлен в следующих случаях.
■ Бластные клетки составляют не менее 30% среди всех клеточных элементов красного костного мозга;
■ При преобладании в костном мозге эритрокариоцитов (более 50%) бласты составляют не менее 30% среди неэритроидных клеток (при остром эритромиелозе).
■ В костном мозге преобладают морфологически характерные гипергранулярные атипичные промиелоциты (острый промиелоцитарный лейкоз).
В других, более редких, случаях обнаружение 5−30% миелоидных бластов среди всех клеток костного мозга позволяет говорить о диагнозе миелодиспластического синдрома, а именно о рефрактерной анемии с увеличенным содержанием бластов (ранее эта форма миелодиспластического синдрома называлась малопроцентным острым лейкозом). При установлении лимфоидной природы бластных клеток необходимо исключать злокачественную лимфому в стадии генерализации.
Изменения в ликворе.
Поясничная пункция при остром лейкозе — обязательная диагностическая процедура. Цель этой манипуляции — раннее выявление, профилактика и лечение нейролейкоза. При манифестации бострого лейкоза нейролейкоз обнаруживают в 3−5% случаев, выявление этого синдрома сразу же позволяет отнести больного к группе высокого риска, что определяет выбор соответствующей программы лечения. Наличие в ликворе высокой концентрации белка, цитоза более 5 клеток в 1 мкл заставляет предположить нейролейкоз. Для окончательного установления диагноза готовят мазки и проводят морфологическое, цитохимическое и иммуноцитологическое изучение клеток.
Острые нелимфобластные лейкозы
Классификация (ФАБ)
■ М0 — острый миелобластный лейкоз с минимальной миелоидной дифференцировкой. При данной форме лейкоза бласты без зернистости составляют более 30% миелокариоцитов. Менее 3% бластов содержат липиды или миелопероксидазу. Бласты относятся к миелобластам по результатам фенотипирования (CD13+, CD33+).(см.Рис.1)
■ М1 — острый миелобластный лейкоз без созревания. Бласты без зернистости или с единичными азурофильными гранулами, могут содержать тельца Ауэра; нуклеолы единичные. Бласты должны составлять 90% или более из неэритропоэтических клеток. Более 3% бластов пероксидазоположительны и содержат липиды. (см.Рис.2)
■ М2 — острый миелобластный лейкоз с созреванием. Бласты морфологически и цитохимически не отличаются от М1, составляют от 30 до 89% неэритропоэтических клеток. Палочки Ауэра, как правило, единичные, обычные. Миелоциты, метамиелоциты и гранулоциты могут быть выявлены в вариабельном количестве (более 10%) и часто имеют ненормальную морфологию. Моноцитарные клетки составляют менее 20% неэритропоэтических клеток. (см.Рис.3)
■ М3 — острый промиелоцитарный лейкоз. Большая часть клеток соответствует неопластическим промиелоцитам. Клетки часто разрушены, так что можно выявить свободно расположенные гранулы и палочки Ауэра. Ядра бластов расположены эксцентрично, варьируют в форме и размере, часто состоят из двух долей. (см.Рис.4)
■ М4 — острый миеломонобластный лейкоз. Общее количество бластов в костном мозге составляет более 30%, при этом более 20% бластов костного мозга и/или более 5x10*9/л клеток периферической крови — монобласты, промоноциты или моноциты. Диагноз М4 ставят в том случае, когда изменения в костном мозге соответствуют М2, но в периферической крови обнаруживают более 5x10*9/л моноцитарных клеток. Промоноциты и моноциты отличаются отчётливой диффузной реакцией на наличие α-нафтилацетатэстеразы, ингибируемой NaF. Характерный признак М4 — увеличение концентрации лизоцима в крови и моче более чем в 3 раза. (см.Рис.5)
■ М5 — острый монобластный лейкоз. Бласты составляют более 30% миелокариоцитов. В костном мозге 80% и более неэритроидных клеток составляют монобласты, промоноциты и моноциты. М5 по типу бластов разделяют на две формы: М5а — монобласты составляют 80% или более всех бластов; М5б — монобласты составляют менее 80%, а остальные — промоноциты и моноциты, причём последние составляют в среднем 20% бластов. (см.Рис.6)
■ М6 — острый эритромиелоз. В красном костном мозге эритрокариоциты составляют более 50% всех клеток, характеризуются дольчатостью и фрагментацией ядра, многоядерностью, гигантскими формами. Бласты составляют более 30% неэритроидных клеток и могут относиться к любому из ФАБ-вариантов бластов, кроме М3. Такие эритробласты часто выходят в периферическую кровь. Для эритрокариоцитов характерна диффузно-гранулярная реакция на α-нафтилацетатэстеразу. (см.Рис.7)
■ М7 — острый мегакариобластный лейкоз. Свыше 30% клеток составляют незрелые, очень полиморфные бласты. Часто сильно базофильная цитоплазма бластов образует псевдоподии. Рутинная цитохимия не показательна. Часто выявляют миелофиброз. (см.Рис.8)
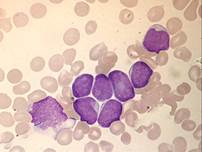
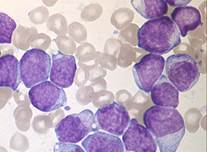
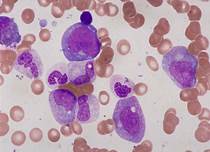
Рис.1 Рис.2 Рис.3
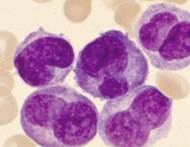
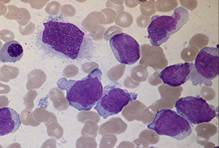
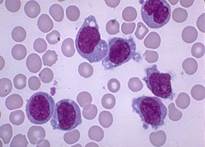
Рис.4 Рис.5 Рис.6
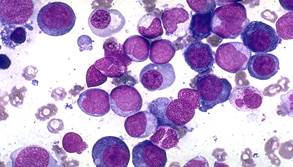
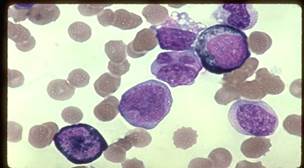
Рис.7 Рис.8
Таблица №1. Иммунофенотипическая характеристика бластных клеток при различных вариантах ОМЛ
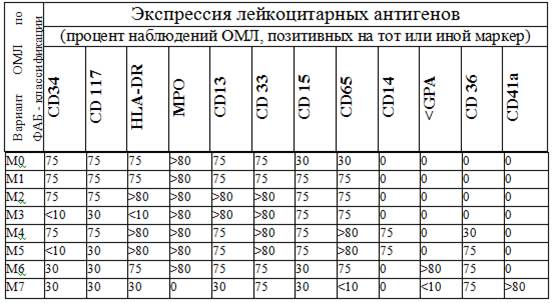
*GPA – гликопротеин А
*MPO – миелопероксидаза
ХРОНИЧЕСКИЕ ЛЕЙКОЗЫ
Хронический миелолейкоз — опухоль, возникающая из полипотентной стволовой клетки, что обусловливает вовлечение в патологический процесс при этом заболевании клеточных элементов всех рядов гемопоэза.
В течении хронического миелолейкоза выделяют три фазы:
■ Медленная, или хроническая, фаза обычно продолжается приблизительно 3 года.
■ Фаза акселерации длится 1−1,5 года. При соответствующем лечении можно вернуть заболевание в хроническую фазу.
■ Финальная фаза — фаза быстрой акселерации или бластного криза (3−6 мес), которая обычно заканчивается смертью.
Основным пролиферирующим ростком является гранулоцитарный. Повышенная продукция мегакариоцитов и эритрокариоцитов менее выражена, её наблюдают реже.
Хроническому миелолейкозу свойственен главным образом лейкемический вариант течения. В хронической фазе количество лейкоцитов в периферической крови варьирует от 20 до 500х10*9/л с левым сдвигом лейкоцитарной формулы до миелоцитов, промиелоцитов и единичных миелобластов.
Сумма промиелоцитов и миелобластов менее 15%. Важный признак — увеличение содержания базофилов, а также эозинофилов разной степени зрелости. Отмечают выраженное преобладание гранулоцитопоэза (лейкоэритробластическое соотношение более 4:1). Среди гранулоцитов преобладают молодые формы — миелобласты, промиелоциты, миелоциты. В ранней стадии заболевания возможно сочетанное увеличение содержания эозинофилов и базофилов. Постепенно развивается угнетение эритропоэза. Количество мегакариоцитов в начале заболевания нормальное или даже повышенное. Морфология гранулоцитов при хроническом миелолейкозе имеет следующие особенности: часто выявляют либо обильную, либо очень скудную зернистость промиелоцитов и миелоцитов; цитоплазма нередко имеет признаки незрелости, отличаясь базофилией; иногда прослеживается диспропорция в развитии ядра и цитоплазмы; очень характерен анизоцитоз. Созревание клеток гранулопоэза нормальное. Количество тромбоцитов в норме или чаще повышенное на протяжении большего периода заболевания, тромбоцитопения наступает в финальной фазе или в результате лечения химиопрепаратами. Мегакариоциты малодольчатые до одноядерных микроформ, их количество увеличено. Увеличивается содержание миелоцитов и метамиелоцитов в крови, иногда появляются единичные промиелоциты и бластные клетки, нередко отмечают гипертромбоцитоз (количество тромбоцитов может возрастать до 1500−2000х10*9/л и выше).
В финальной фазе моноклоновая опухоль превращается в поликлоновую: появляется новая клеточная популяция (бластные элементы или большое количество базофилов, моноцитов), которая постепенно приобретает черты всё большего атипизма, происходит угнетение функционально нормальных ростков кроветворения, выход патологического кроветворения за пределы красного костного мозга. Кроме того, развивается так называемый бластный криз по типу острого лейкоза с характерной для последнего «бластной» картиной крови и костного мозга. Принадлежность клеток к тому или иному ряду устанавливают методом иммунофенотипирования.
Хронический лимфолейкоз, наиболее частая форма гемобластозов, — зрелоклеточная опухоль иммунокомпетентной системы. Лейкозные клетки при хроническом лимфолейкозе происходят из одного предшественника и представляют собой моноклоновую пролиферацию. Клеточный субстрат болезни состоит из морфологически зрелых лимфоцитов, в основном В-лимфоцитов (приблизительно 95%), реже Т-лимфоцитов. Особенность лимфоцитов при хроническом лимфолейкозе — их функциональная неполноценность, нарушение механизма антителообразования.
Хронический лимфолейкоз не однороден. По морфологическим признакам различают следующие подтипы В-хронического лимфолейкоза: мелкоклеточный (типичный, более 90% лейкозных клеток представлены малыми лимфоцитами); пролимфоцитарно-лимфоцитарный (менее 90% малых лимфоцитов, более 10%, но менее 55% пролимфоцитов); смешанноклеточный (менее 90% малых лимфоцитов, более 10% больших и менее 10% пролимфоцитов). У ряда больных В-хронический лимфолейкоз может трансформироваться в другие, более злокачественные лимфопролиферативные заболевания: синдром Рихтера (диффузная крупноклеточная, иммунобластная лимфома) (у 3−10% больных); пролимфоцитарный лейкоз (у 5−10%); острый лимфолейкоз (у 2%); плазмоклеточный лейкоз, миеломную болезнь. Т-клеточный фенотип представлен редко встречающимся Т-клеточным вариантом.
Наиболее характерный вариант течения хронического лимфолейкоза — лейкемический (количество лейкоцитов от 10 до 150х10*9/л). При развёрнутой картине лимфолейкоза содержание лимфоцитов доходит до 80% и даже 99% (при более тяжёлом течении). Большинство клеток представлены зрелыми лимфоцитами, часто их микро- и мезогенерациями, но могут обнаруживаться пролимфоциты (5−10%), реже — единичные лимфобласты. Характерным является присутствие в мазках крови клеточных теней (тени Боткина−Гумпрехта); нередко встречаются также клетки Ридера (лимфоциты, имеющие почкообразное или двудольчатое ядро). В пунктате красного костного мозга преобладают лимфоциты, содержание гранулоцитов и эритронормобластов резко снижено. В тяжёлых случаях уже с самого начала болезни костный мозг содержит до 50−60% лимфоцитов. В более поздних стадиях, а также в терминальной фазе болезни обнаруживают тотальную лимфатическую метаплазию красного костного мозга (95−98%).
При Т-клеточном варианте хронического лимфолейкоза лейкемические лимфоциты имеют полиморфные уродливые ядра, грубый хроматин, в некоторых клетках выявляются крупные азурофильные гранулы. Такие клетки при цитохимическом исследовании характеризуются высокой активностью кислой фосфатазы, α-нафтилацетатэстеразы; по иммунологическим параметрам они чаще всего имеют фенотип CD4+, CD8−, реже CD4+, CD8+ и крайне редко CD4−, CD8+. Течение заболевания чаще быстро прогрессирующее, с возможным переходом в бластный криз, но может быть и доброкачественным.
Волосатоклеточный лейкоз — редкий вариант хронического лейкоза, который считают самостоятельной нозологической единицей. Морфологический субстрат заболевания — мононуклеары среднего или большого размера. Цитоплазма лейкемических клеток с неровными краями, в типичных случаях обрывчата, имеет отростки или ворсинки. Возможно появление клеток с более чёткими очертаниями. Для волосатоклеточного лейкоза характерны анемия, лейкопения и тромбоцитопения. Сублейкемические и особенно лейкемические формы наблюдают редко. В периферической крови увеличено количество лимфоцитов, среди которых выявляют клетки с отросчатой, ворсистой цитоплазмой («волосатые»). В пунктате красного костного мозга обнаруживают инфильтрацию лейкемическими клетками с заметным угнетением нормального кроветворения. Диагноз устанавливают на основании обнаружения в костном мозге не менее 10% патологических («волосатых») клеток. Лейкемические клетки при волосатоклеточном лейкозе в большинстве случаев относятся к В-фенотипу, в отдельных случаях они несут маркёры В- и Т-клеток.
ЛИМФОМЫ
Поскольку опухолевые лимфоциты, начиная с момента их возникновения, быстро разносятся кровотоком по организму, то все лимфомы относятся к злокачественным новообразованиям. Опухолевая пролиферация лимфоцитов, поражающая какую-то одну область организма без тенденции к диссеминированию (для которой действительно можно применить термин “доброкачественная”) наблюдается очень редко. Однако по клиническому течению многие злокачественные лимфомы протекают “доброкачественно” (то есть с низкой скоростью роста и длительным периодом выживания).
Злокачественные лимфомы наиболее часто поражают лимфатические узлы и менее часто лимфоидную ткань в других органах (миндалины глотки, солитарные фолликулы и пейеровы бляшки тонкой кишки, селезенку).
Злокачественные лимфомы делятся на:
- лимфому Ходжкина;
- неходжкинские лимфомы.
ЛИМФОМА ХОДЖКИНА (синонимы: лимфогранулематоз, болезнь Ходжкина) - истинная опухоль, при которой первично поражается лимфатическая система, а поражение нелимфоидных органов происходит путем метастазирования.
Морфологическим субстратом лимфомы Ходжкина являются диагностические клетки Березовского-Рид-Штернберга (Березовского-Штернберга), которые редко разбросаны среди лимфоцитов, эозинофилов, гистиоцитов и плазматических клеток; встречаются единичные крупные одноядерные клетки Ходжкина. Лимфома Ходжкина уникальна тем, что опухолевые клетки составляют меньшинство клеточной популяции, в то время как большинство составляют нормальные клетки воспаления. Клетки Березовского-Рид-Штернберга - это крупные, чаще двуядерные (или многоядерные) клетки, ядра которых содержат крупную эозинофильную нуклеолу.(см.Рис.9)
В последней классификации лимфом (ВОЗ, 2001) выделены 4 гистологических варианта:
1. Богатый лимфоцитами (5-6% случаев),
2. Нодулярный (узловатый) склероз (30-45%),
3. Смешанно-клеточный (35-50%).
4. Лимфоидное истощение - до 10%.
 Все эти варианты имеют классическую морфологическую картину и одинаковый иммунологический фенотип; в большинстве случаев выявляется экспрессия сигнальных для лимфомы Ходжкина маркеров CDI5 и CD30 при отсутствии экспрессии CD45 и отсутствии или слабой экспрессии отдельными клетками CD20.
Все эти варианты имеют классическую морфологическую картину и одинаковый иммунологический фенотип; в большинстве случаев выявляется экспрессия сигнальных для лимфомы Ходжкина маркеров CDI5 и CD30 при отсутствии экспрессии CD45 и отсутствии или слабой экспрессии отдельными клетками CD20.
Рис.9
НЕХОДЖКИНСКИЕ ЛИМФОМЫ
Лимфобластическая лимфома.
Относительно гомогенная популяция лимфобластов с многочисленными митозами.
На неопластических клетках отсутствуют обычные маркеры (ни В-, ни Т- или 0-клетки). В некоторых случаях экспрессируется общий антиген острой лимфобластической лейкемии (CALLA). Имеется перестройка генов иммуноглобулинов.
В-клетки, клетки фолликулярных центров (FCC), малые нерасщепленные и лимфома Беркитта.
Клетки подобны малым трансформированным лимфоцитам или лимфобластам. Ядра круглые, варьируют в размерах (но не превышают размеров ядер гистиоцитов). Ядерный хроматин мелкодисперсный. От одного до трех мелких ядрышек. Умеренное количество базофильной цитоплазмы. Обычно картина “звездного неба”, образованная реактивными гистиоцитами. Как правило, диффузное стирание структуры лимфатического узла
Моноклональные поверхностные Ig: IgМ, CD20 и другие маркеры В-клеток
Дата: 2019-02-24, просмотров: 309.