Номенклатура организаций здравоохранения
Номенклатура организаций здравоохранения утверждена Постановлением Министерства здравоохранения Республики Беларусь 28.09.2005 г. № 35.
Номенклатура организаций здравоохранения
l Больничные организации.
l Амбулаторно-поликлинические организации.
l Организации скорой медицинской помощи.
l Организации переливания крови.
l Санатории.
l Санитарно-эпидемиологические организации.
l Аптечные организации и организации медицинской техники.
l Организации особого типа
Больничные организации
l Больница.
l Госпиталь.
l Медико-санитарная часть.
l Диспансер.
l Центр.
l Родильный дом.
l Дом ребенка
l Хоспис
Амбулаторно-поликлинические организации
l Амбулатория.
l Поликлиника.
l Диспансер.
l Центр.
l Медико-реабилитационная экспертная комиссия.
l Военно-врачебная комиссия.
l Медико-санитарная часть.
Организации скорой медицинской помощи
l Станция.
l Центр.
Организации переливания крови
l Центр.
l Станция.
Аптечные организации и организации медицинской техники
l Аптека.
l Торгово-производственная.
l Производственно-торговая
l Торговая.
Организации особого типа
l Патологоанатомическое бюро.
l Лечебно-производственные мастерские.
l Лечебно-трудовой профилакторий.
l Протезно-ортопедический восстановительный центр.
l Центр экспертиз и испытаний в здравоохранении.
l Служба судебно-медицинских экспертиз.
l База хранения медицинской техники и имущества.
5. Всемирная Организация Здравоохранения (ВОЗ). Ее структура, цель создания, основные задачи и направления деятельности. Программа ВОЗ - "Здоровье для всех в XXI веке".
Всемирная организация здравоохранения – специализированное учреждение Организации Объединенных Наций (ООН)
Была утверждена 7 апреля 1948 г
После Первой мировой войны была создана Организация здравоохранения Лиги Наций (ОЗЛН) с целью «принять все меры международного масштаба для предупреждения и борьбы с болезнями» (1923-1946). В период между двумя войнами действовали 3 международные организации: ОЗЛН, МБОГ и Панамериканское санитарное бюро.
ВОЗ удалось стать единой международной организацией, регулирующей вопросы здравоохранения во всем мире. Главная цель ВОЗ – «достижение всеми народами возможно высшего уровня здоровья». В Уставе ВОЗ определено, что «здоровье является состоянием полного физического, душевного и социального благополучия, а не только отсутствием болезней и физических дефектов».
На 1-ой сессии Всемирной Ассамблеи здравоохранения (высший орган ВОЗ) в Женеве (Швейцария, 24.06.1948 г.), были определены важнейшие задачи ВОЗ: борьба с малярией; борьба с туберкулезом; охрана здоровья матери и ребенка; борьба с венерическими болезнями; улучшение состояния питания населения и оздоровление окружающей среды.
Членами ВОЗ являются 193 государства. ВОЗ имеет децентрализованную структуру и объединяет 6 регионов: 1) Африканский (штаб-квартира в г. Браззавиль); 2) Американский (Вашингтон, США); 3) Восточного Средиземноморья (Александрия, Египет); 4) Европейский (Копенгаген, Дания); 5) Западной части Тихого Океана (Манила, Филиппины); 6) Юго-Восточной Азии (Нью-Дели, Индия). Под эгидой ВОЗ проводились массовые кампании по борьбе с социальными заболеваниями.
В 1950-е гг. борьба с фрамбезией в Африке и Азии позволила вылечить миллионы людей.
Следующим этапом стала борьба с туберкулезом. К 1960 г. в 64 странах было обследовано 265 млн. детей и подростков с помощью туберкулиновых проб, 160 млн. были вакцинированы БЦЖ.
Одним из опасных заболеваний считалась малярия. По оценкам специалистов, от этой болезни ежегодно умирало около 3 млн. человек.
Кампании ВОЗ в 1950-1960-е гг. были направлены на уничтожение комаров рода анофелес.
Глобальная программа ликвидации малярии за 12 лет обеспечила защиту от болезни 1 млрд. человек. В 1970-е гг. заболеваемость выросла: устойчивость комаров и плазмодия к инсектицидам и ЛС, низкая выявляемость заболеваний, отсутствие организованных противоэпидемических мероприятий, недостаточность финансирования и др.
Выдающейся победой мировой медицины ХХ в. стала ликвидация натуральной оспы. Программа в глобальном масштабе была предложена в 1958 г. делегацией СССР на XI ассамблее ВОЗ. СССР выделил 1,5 млрд. доз оспенной вакцины и своих специалистов-медиков для работы в других странах. Благодаря отлаженной системе профилактических прививок в ряде стран болезнь была сведена к минимуму или совсем уничтожена. В СССР натуральная оспа была ликвидирована еще в 1936 г., но заносилась из других стран (Афганистан, Индия). Последний раз занос натуральной оспы в СССР был зарегистрирован в 1960 г.
Но в развивающихся странах болезнь оставалась бесконтрольной. В 1966 г. было зарегистрировано 10-15 млн. случаев черной оспы, от которой умерло 2 млн. человек в 31 стране, эндемичной по оспе. В 1967 г. была утверждена специальная программа и намечен 10-летний срок для полной ликвидации натуральной оспы в мире. Цель была достигнута. Через 3 года после создания интенсивной широкомасштабной схемы надзора было официально объявлено об искоренении черной оспы. Стоимость кампании была оценена в 300 млн. дол. США. Для сравнения стоимость полета и высадки человека на Луну составила 24 млрд. дол.
Ежегодно ВОЗ проводит более 1500 проектов: национальные службы здравоохранения; борьба с инфекционными (в т.ч. ВИЧ/СПИД) и неинфекционными заболеваниями; подготовка и усовершенствование персонала; окружающая среда; охрана материнства и младенчества; санитарная статистика; фармакология и токсикология; рациональное использование ЛС; международный контроль за наркотиками и психотропными ЛС; реформы здравоохранения в странах с «переходной экономикой
Страховая форма ЗО.
Виды страхования: обязательное и добровольное.
Источники финансирования страховой медицины:
1) страховые взносы от предприятий и организаций
2) страховые взносы от граждан
3) дотации государства страховым компаниям - для обслуживания незастрахованным
Частная форма ЗО.
Источник финансирования: плата от населения в результате заключения частного страхового полиса (идет как соглашение между специалистом и пациентом, т.е. расчет в момент предоставления услуги).
Превалирует в США, ЮАР, Люксембурге.
Принцип частной медицины: здоровье населения - дело каждого.
Достоинства частной медицины:
1) широкий выбор медицинских учреждений
2) отсутствие очередности на медицинское обслуживание
3) прямой доступ к врачам любой специальности
4) особое внимание конфиденциальности лечения, вежливости обслуживания, качеству пансионных услуг
Недостатки частной медицины:
1) дорогая медицинская помощь
2) отсутствие охвата малоимущего населения
3) наличие огромного количества судебных разбирательств
5) ограниченность географического охвата медицинской помощью
6) недостаток внимания к помощи на дому и профилактике
7) ограниченное использование услуг среднего медицинского персонала
8) отсутствие регулирования и котроля за качеством медицинских процедур
Платные услуги в РБ - 34 вида медицинских услуг (с 2003 г. - постановление совета Министров), стоимость услуг определяется постановлением № 51: "Инструкция по формированию тарифов на платные медицинские услуги". В РБ имеются платные унитарные предприятия на базе государственных учреждений в каждом районе, но это не частная медицина.
Национальная программа демографической безопасности Республики Беларусь на 2007-2010 годы (утверждена Указом Президента Республики Беларусь от 26 марта 2007г. №135), подпрограммы, ожидаемые результаты, цель, задачи.
Современная демографическая ситуация в Республике Беларусь характеризуется процессом естественной убыли населения.
Особенностью процесса депопуляциии населения является одновременное снижение уровня рождаемости и повышения уровня смертности, в первую очередь среди лиц трудоспособного возраста, особенно мужчин.
Государственная политика в области демографической безопасности базируется на социально-медицинской профилактике, направленной на сохранение, восстановление и укрепление здоровья; развитии системы здравоохранения; переориентации на эти цели расходов и экономических средств; поддержании здорового образа жизни во всех сферах деятельности (промышленность, сельское хозяйство, образование, наука, культура и др.).
Целью демографической политики Республики Беларусь является постепенная стабилизация численности населения и формирование предпосылок для последующего демографического роста.
Достижение этой цели возможно только с использованием комплексного подхода к решению задач, направленных на улучшение демографической ситуации в стране. Основными направлениями являются: стимулирование рождаемости и укрепление семьи; оптимизация миграционных процессов; создание научно обоснованных предпосылок реализации мероприятий государственной демографической политики, а также реализация комплекса мер по совершенствованию системы здравоохранения для улучшения репродуктивного здоровья населения, охраны здоровья матери и ребенка; снижение заболеваемости и смертности за счет мероприятий по формированию здорового образа жизни и устранения влияния неблагоприятных факторов среды обитания; снижение смертности населения по основным классам болезней в результате внедрения медико-организационных, технологических и инновационных мероприятий.\
Цель стабилизация численности населения в 2015 году на уровне 9,44 – 9,45 млн. человек и обеспечение перехода к демографическому росту
Задачи
| - увеличение рождаемости и усиление социально-экономической поддержки семей в связи с рождением и воспитанием детей - создание условий для сокращения социального сиротства, развитие семейных форм устройства на воспитание детей-сирот и детей, оставшихся без попечения родителей - укрепление духовно-нравственных основ семьи, возрождение и пропаганда семейных ценностей и традиций - улучшение репродуктивного здоровья населения, охрана материнства и детства - снижение уровня общей смертности населения, особенно по предотвратимым причинам, увеличение ожидаемой продолжительности жизни при рождении - улучшение качества жизни пациентов с хроническими заболеваниями и инвалидов путем создания им условий для реализации имеющегося (остаточного) потенциала здоровья - регулирование внешних миграционных процессов с учетом национальных интересов |
18, 19
2 этап. Сбор материала (статистическое наблюдение) - - заключается в регистрации отдельных случаев изучаемого явления и характеризующих их учетных признаков в регистрационные бланки. Статистическое наблюдение может быть:
а) по времени:
1) текущим - явление изучается за какой-то отдельный период времени (неделю, квартал, год и т.д.) путем повседневной регистрации явления по мере возникновения каждого случая (учет числа родившихся, умерших, заболевших, выписанных из стационара). Так учитываются быстро меняющиеся явления.
2) единовременным - статистические данные собираются на определенный (критический) момент времени (перепись населения, изучение физического развития детей, профилактические осмотры населения). Единовременная регистрация отражает состояние явления на момент изучения, используется для изучения медленно меняющихся явлений.
б) в зависимости от полноты охвата изучаемого явления:
1) сплошное - изучаются все входящие в состав совокупности единицы наблюдения, т.е. генеральная совокупность. Проводят с целью установления абсолютных размеров явления (общей численности населения, общего количества родившихся или умерших). Применяется и в тех случаях, когда сведения необходимы для оперативной работы (учет инфекционной заболеваемости, нагрузка врачей и др.)
2) несплошное - изучается лишь часть генеральной совокупности, делится на несколько видов:
1. монографический метод - дает детальное описание отдельных характерных в каком-либо отношении единиц совокупности и глубокое, всестороннее описание объектов.
2. метод основного массива - предполагает изучение тех объектов, в которых сосредоточено значительное большинство единиц наблюдения. Недостатком этого метода является то, что остается неохваченной исследованием часть совокупности, хотя и небольшая по размерам, но которая может значительно отличаться от основного массива.
3. анкетный метод - это сбор статистических данных с помощью специально разработанных анкет, адресованных определенному кругу лиц. Это исследование основано на принципе добровольности, поэтому возврат анкет зачастую бывает неполным. Нередко ответы на поставленные вопросы носят отпечаток субъективности и случайности. Этот метод применяется для получения приблизительной характеристики изучаемого явления.
4. выборочный метод - самый распространенный метод, сводится к исследованию некоторой специально отобранной части единиц наблюдения для характеристики всей генеральной совокупности. Преимуществом этого метода является получение результатов высокой степени надежности, а также значительно более низкая стоимость.
в) по способу получения сведений в ходе проведения и характеру его осуществления
1. непосредственное наблюдение(клинический осмотр больных, проведение лабораторных, инструментальных исследований, антропометрические измерения и т. п.)
2. социологические методы: метод интервью (очный опрос), анкетирование (заочный опрос - анонимный или неанонимный) и др.;
3. документальное исследование(выкопировка сведений из учетно-отчетных медицинских документов, сведения официальной статистики учреждений и организаций.)
20
3 этап. Разработка материала, статистическая группировка и сводка - начинается с проверки и уточнения числа наблюдений, полноты и правильности полученных сведений, выявлении и устранении ошибок, дубликатов записей и т. д.
Для правильной разработки материала применяется шифровка первичных учетных документов, т.е. обозначение каждого признака и его группы знаком - буквенным или цифровым
Группировка - расчленение совокупности изучаемых данных на однородные, типичные группы по наиболее существенным признакам. Группировка может проводиться по качественным и количественным признакам. Выбор группировочного признака зависит от характера изучаемой совокупности и задач исследования.
а) типологическая группировка производится по качественным (описательным, атрибутивным) признакам (пол, профессия, группы болезни)
б) вариационная группировка (по количественным признакам) проводится на основании числовых размеров признака (возраст, длительность заболевания, продолжительность лечения и т.д.). Количественная группировка требует решения вопроса о величине группировочного интервала и кол групп.
Рекомендуется следующее число групп: до 40 наблюдений - 5-6 групп, 40-60 наблюдений 6-8 групп, 60-100 наблюдений - 7-10 групп и т.д.
Закончив группировку материала, приступают к сводке - обобщение единичных случаев, полученных в результате статистического исследования, в определенные группы, их подсчет и внесение в макеты таблиц.
Сводку статистического материала проводят при помощи статистических таблиц. Таблица, не заполненная цифрами, называется макетом.
21
Статистические таблицы бывают перечневые, хронологические, территориальные.
Таблица имеет подлежащее и сказуемое. Статистическое подлежащее обычно размещается по горизонтальным строкам в левой части таблицы и отражает главный, основной признак. Статистическое сказуемое размещается слева направо по вертикальным графам и отражает дополнительные учетные признаки.
Статистические таблицы делятся на:
а) простые - представлено числовое распределение материала по одному признаку, составных частей его. Простая таблица содержит обычно простой перечень или итог по всей совокупности изучаемого явления.
б) групповые - представлено сочетание двух признаков в связи друг с другом
в) комбинационные - дается распределение материала по трем и более взаимосвязанным признакам
При составлении таблиц должны соблюдаться определенные требования:
- каждая таблица должна иметь заголовок, отражающий ее содержание;
- внутри таблицы все графы также должны иметь четкие краткие названия;
- при заполнении таблицы все клетки таблицы должны содержать соответствующие числовые данные.
- после заполнения таблицы в нижней горизонтальном ряду и в последнем справа вертикальном столбце подводятся итоги вертикальных граф и горизонтальных строк.
- таблицы должны иметь единую последовательную нумерацию.
4 этап. Статистический анализ изучаемого явления, формулировка выводов - вычисление статистических показателей (частоты, структуры, средних размеров изучаемого явления ), их графическое изображение, динамика, тенденции, устанавливаются связи между явлениями. даются прогнозы и т.д. В заключение делаются выводы.
5 этап. Литературная обработка и оформление полученных результатов - в виде статьи, отчета, доклада, диссертации и др
Относительные величины, виды, методы расчета. Возможные ошибки в применении относительных величин. 23. Интенсивные показатели. Методика расчета, единицы измерения, использование в работе организаций здравоохранения.24. Экстенсивные показатели. Методика расчета, единицы измерения, использование в работе организаций здравоохранения.25. Показатели наглядности и соотношения. Методика расчета, использование в работе организаций здравоохранения.
22,23
Относительные величины (показатели, коэффициенты) получаются в результате отношения одной абсолютной величины к другой. Наиболее часто используются следующие показатели:
а) интенсивные - показатели частоты, интенсивности, распространенности явления в среде, продуцирующей данное явление.
В здравоохранении изучаются заболеваемость, смертность, инвалидность, рождаемость и другие показатели здоровья населения. Средой, в которой происходят процессы, является население в целом или его отдельные группы (возрастные, половые, социальные, профессиональные и др.). В медико-статистических исследованиях явление представляет собой как бы продукт среды. Например, население (среда) и заболевшие (явление); больные (среда) и умершие (явление) и т. д.

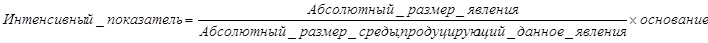
Величина основания выбирается в соответствии в величиной показателя - на 100, 1000, 10000, 100000, в зависимости от этого показатель выражается в процентах, промилле, продецимилле,просантимилле.
Интенсивные показатели могут быть
1. общими - характеризуют явление в целом (общие показатели рождаемости, смертности, заболеваемости, вычисленные ко всему населению административной территории)
2. специальными (погрупповыми) - применяются для характеристики частоты явления в различных группах ( заболеваемость по полу, возрасту, смертность среди детей в возрасте до 1 года, летальность по отдельным нозологическим формам и т.д.)
Интенсивные показатели применяются в медицине:
- для определения уровня, частоты, распространенности явления
- для сравнения частоты явления в двух различных совокупностях
- для изучения изменений частоты явления в динамике.
Графически интенсивные показатели могут быть представлены в виде любых из названных ниже диаграмм при наличии необходимой информации:
- линейной диаграммы (график) - применяется для изображения динамики явления.
- радиальной диаграммы - является разновидностью линейной диаграммы, применяется для изображения динамики явления за замкнутый цикл времени: сутки, неделя, месяц, год. Например, сезонные колебания инфекционной заболеваемости, суточные колебания числа вызовов скорой помощи, колебания по дням недели числа выписываемых и госпитализируемых в стационары больных и т.д. - столбиковой или ленточной диаграммы;
Интенсивные показатели графически изображаются также в виде плоскостных диаграмм. К ним относятся — столбиковые и ленточные диаграммы.
В виде столбиков целесообразно изображать интенсивные показатели для одного периода, но для разных заболеваний, территорий, коллективов или, наоборот, в разные периоды времени, но для одного заболевания, территории, коллектива.
24
б) экстенсивные - показатели удельного веса, структуры, характеризуют распределение явления на составные части, его внутреннюю структуру. Вычисляются экстенсивные показатели отношением части явления к целому и выражаются в процентах или долях единицы.
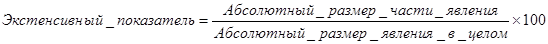
Экстенсивные показатели используются для определения структуры явления и сравнительной оценки соотношения составляющих его частей. Экстенсивные показатели всегда взаимосвязаны между собой, т. к. их сумма всегда равна 100 процентам: так, при изучении структуры заболеваемости удельный вес отдельного заболевания может возрасти:
- при истинном росте числа заболеваний
- при одном и том же его уровне, если число других заболеваний снизилось
- при снижении числа данного заболевания, если уменьшение числа других заболеваний происходит более быстрыми темпами.
При анализе экстенсивный показатель следует применять с осторожностью и помнить, что им пользуются только для характеристики состава (структуры) явления в данный момент времени и в данном месте.
Примеры использования в работе врача: лейкоцитарная формула; структура населения по полу, возрасту, социальному положению; структура заболеваний по нозологии; структура причин смерти.
Динамические ряды, их виды.
Динамический ряд- это ряд статистических однородных величин, показывающих изменение какого-то явления в последовательные периоды времени. Его также называют хронологическим.
Числа, составляющие динамический ряд, являются уровнями динамического ряда.
Ряды могут быть простыми и сложными. В простых рядах уровни представлены абсолютными величинами. Различают два вида простых рядов: интервальный (состоит из последовательного ряда уровней, характеризующих изменения явления за определённый интервал времени) и моментный (представлен уровнями, определяющими размеры явления на определённую дату (момент).
Сложный ряд формируется из относительных или средних величин.
Специальные показатели рождаемости (коэффициент фертильности, половозрастной показатель рождаемости, суммарный коэффициент рождаемости). 42. Воспроизводство населения, типы воспроизводства. Показатели, методика вычисления.
Изучение заболеваемости населения по данным обращаемости в лечебно-профилактические организации. Вычисление показателей общей и первичной заболеваемости. Учетные и отчетные документы. Современные уровни и структура заболеваемости.
Изучение заболеваемости населения по обращаемости за медицинской помощью в ЛПУ – ведущий метод, выявляющий, как правило, острые заболевания и хронические болезни в стадии обострения.
Складывается из изучения общей и первичной заболеваемости, а также 4-х видов специального учета заболеваемости:
1) острые инфекционные заболевания
2) важные неэппидемические заболевания
3) госпитализированные заболевания
4) заболевания с временной утратой нетрудоспособности - их выделяют, т.к. они имеют медицинское, социальное и экономическое значение.
Гигиеническое обучение и воспитание, определение, основные принципы. Методы и средства гигиенического обучения и воспитания. Требование к средствам ФЗОЖ (лекции, санитарному бюллетеню и т.д.). Ситуации и соответствующие им средства медико-гигиенического обучения и воспитания.
Гигиеническое обучение и воспитание (ГОВ) - система государственных, общественных и медицинских мероприятий, направленных на повышение уровня санитарно-гигиенической культуры населения с целью сохранения и укрепления его здоровья, повышения работоспособности и продолжительности жизни.
ГОВ основано на данных медицинских, психологических, социальных и экономических наук.
Приказ ГОВ, 1992 г.:
1) за организацию всей работы ГОВ ответственен главрач ЛПУ
2) каждый лечебник на приеме должен проводить профработу
3) в школе введены в биологию 6 часов материала по данному направлению
Объекты ГОВ: общество в целом, семья, отдельная личность.
Цели ГОВ: создать умонастроение, направленное на охрану здоровья; воспитать у людей стремление к ЗОЖ; определить отношение к повседневному поведению.
Основные принципы работы по ГОВ:
- научность
- актуальность тематики
- настроенность на конкретную аудиторию
- массовость работы
- доступность для аудитории.
Методы и средства формирования ЗОЖ:
1. устная пропаганда
а) индивидуальное воздействие - беседы, инструктаж, консультация, телефонная консультация, личная корреспонденция
б) воздействие на группу лиц - лекция, беседа, групповая дискуссия, беседа за круглым столом, викторина, курсовое обучение
2. печатная пропаганда - брошюра, буклет, журнал, бюллетень, календарь, листок, памятка, стенгазета
3. наглядная пропаганда
а) плоскостные - плакат, рисунок, схема, чертеж, диаграмма, фотография, диафильм, слайд
б) объемные - муляж, макет, скульптура, манекен, натуральные (макро- и микро)
4. комбинированная - телевидение, радио, кино, музей, стационарная выставка
Требования к санбюллетеню: а) лист ватмана б) монотема в) 2 компонента: рисунок и текст; текст сформирован так, чтобы пациент увидел картинку, смог и захотел дочитать до конца
Требования к лекции: а) монотема б) продолжительность 40-45 мин в) актуальность г) настроенность на аудиторию д) 100% владение материалом е) быть готовым перейти на другой вариант общения с аудиторией.
Территориальный терапевтический участок. Нормативы. Содержание работы врача-терапевта участкового.
Приемы в поликлинике и посещения на дому терапевтом ведутся в соответствии с графиком, который должен обеспечить доступность медицинской помощи, в том числе в праздничные и выходные дни. В графике предусмотрены часы амбулаторного приема больных, помощь на дому, профилактическая и другая работа.
Участковый терапевт является, как правило, первым врачом, к которому обращается население участка за медицинской помощью. Он обязан обеспечивать (содержание работы участкового терапевта):
- своевременную квалифицированную терапевтическую помощь в поликлинике и на дому;
- своевременную госпитализацию терапевтических больных с обязательным обследованием их при плановой госпитализации;
- в необходимых случаях консультацию больных заведующим отделением, врачами других специальностей;
- экспертизу временной нетрудоспособности;
- организацию и проведение комплекса мероприятий по диспансеризации;
- выдачу заключений проходящим медосмотр;
- организацию и проведение профилактических прививок и дегельминтизации населения;
- экстренную медицинскую помощь больным независимо от их места жительства.
Основные разделы работы участкового педиатра. Содержание лечебно-профилактической работы. Связь в работе с другими лечебно-профилактическими организациями. Документация.
Основные разделы работы участкового педиатра:
- постоянно связан с женской консультацией, преемственность в наблюдении за беременными женщинами (особенно из "групп риска");
- посещает на дому новорожденных в первые три дня после выписки из родильного дома и контролирует посещение их на дому участковой медицинской сестрой;
- проводит прием детей в поликлинике, назначает им режим, рациональное питание, специфическую и неспецифическую профилактику рахита, оценивает физическое и нервно-психическое развитие;
- осуществляет профилактическое наблюдение за детьми согласно методическим рекомендациям, направляет детей на консультации к другим врачам-специалистам и на необходимые лабораторные исследования;
- планирует (совместно с участковой медицинской сестрой) профилактические прививки, своевременно и обоснованно оформляет медицинские отводы от них;
- осуществляет динамическое наблюдение за детьми, взятыми на диспансерный учет, проводит их оздоровление совместно с другими врачами-специалистами и анализ эффективности диспансеризации;
- организует обследование, необходимые оздоровительные и профилактические мероприятия детям перед поступлением в детские дошкольные учреждения и школы;
- проводит учет и отбор детей, нуждающихся по состоянию здоровья в санаторном лечении;
- посещает больных детей на дому в день поступления вызова и оказывает им необходимую лечебную помощь с назначением, при показаниях, физиотерапевтических методов лечения, лечебной физкультуры, обеспечивает наблюдение за больным ребенком до выздоровления, госпитализации или разрешения посещать поликлинику, больного ребенка первого года жизни наблюдает ежедневно;
- в установленном порядке направляет ребенка на лечение в стационар, в необходимых случаях принимает все меры к необходимой госпитализации ребенка;
- информирует руководство поликлиники (отделения) о всех тяжелобольных детях на участке, не госпитализированным по каким-либо причинам;
- в установленном порядке извещает ЦГиЭ о выявлении инфекционных больных и подозрительных на инфекционное заболевание, проводит комплекс профилактических мероприятий, направленных на снижение инфекционных заболеваний;
- систематически повышает свою квалификацию и внедряет в практику работы новейшие методы лечения и предложения по научной организации труда;
- проводит санитарно-просветительную работу по вопросам развития и воспитания здорового ребенка и профилактики заболеваний;
- осуществляет контроль за работой участковой медицинской сестры;
- организует на своем участке санитарный актив из населения и привлекает его к проведению санитарно-профилактических мероприятий.
Содержание лечебно-профилактической работы:
1) контроль за проведением дородовых патронажей беременных и проведение послеродовых патронажей детей своего участка
2) систематическое наблюдение за здоровыми и больными детьми
3) контроль за выполнением родителями лечебных назначений
4) проведение ежемесячных профилактических прививок детям, не посещающим дошкольные учреждения, приглашает детей на прививку в поликлинику
5) проводит врачебные осмотры детей, состоящих на диспансерном учете согласно плану диспансеризации
6) проводит беседы с родителями на участке и в поликлинике по вопросам развития и воспитания здорового ребенка и профилактике заболеваний
7) принимает участие в организации санитарно-просветительных выставок в поликлинике, уголков здоровья.
Связь детской поликлиники с другими ЛПУ (преемственность):
1) преемственность в работе участкового врача и медсестры осуществляется на приеме и при записи педиатром назначений медсестре в специальный журнал, находящийся в регистратуре
2) связь детской поликлиники и женской консультации производится через передачу информации о беременных, взятых на учет в женской консультации, в регистратуру поликлиники. Особо передается информация о беременных из группы риска. Исходя из полученной информации, участковый педиатр или медсестра осуществляют дородовые патронажи.
3) связь с роддомом идет через "патронажный журнал", находящийся в регистратуре, в который вносится информация о новорожденных, поступающая из роддомов, в журнал, а затем - в журнал записи вызовов участка.
4) связь с детскими стационарами реализуется в:
- правильном оформлении направлений в стационар;
- передаче историй развития ребенка из поликлиники в стационар;
- передаче "активов" в поликлинику после выписки ребенка из стационара;
- передаче эпикризов из стационара в поликлинику.
5) связь с центром гигиены и эпидемиологии реализуется в:
- в подаче экстренных извещений при выявлении инфекционных заболеваний;
- проведении первичных противоэпидемических мероприятий при выявлении инфекций;
- рганизации наблюдения за очагом инфекционного заболевания (за "контактными") педиатром на основании информации, поступившей из ЦГиЭ
6) связь с детским консультативно-диагностическим центром реализуется в:
- в обследовании и правильном оформлении направления на консультацию ребенка;
- в рекомендациях по ведению данного ребенка участковым врачом.
7) связь со станцией скорой помощи реализуется в в передаче в поликлинику активов на вызова, выполненных накануне бригадой "скорой помощи".
При достижении ребенком 14-летнего возраста оформляется эпикриз, который передается во взрослую поликлинику.
Основная документация в детской поликлинике:
а) история развития ребенка ф.112/у
б) контрольная карта диспансерного наблюдения больных детей ф.030/у
в) контрольная карта диспансерного наблюдения здоровых детей ф. 131/у
г) карта профилактических прививок ф. 063/у
д) журнал учета профилактических прививок ф. 064/у
е) талон на прием к врачу ф. 025-4/у
ж) книга записи вызовов врача на дом ф. 031/у
з) справка для получения путевки ф. 070/у
и) санаторно-курортная карта для детей и подростков ф. 076/у
к) статистический талон для регистрации заключительных (уточненных) диагнозов ф. 025-2/у
л) направление на консультацию и во вспомогательные кабинеты ф. 028/у
м) экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку ф. 058/у
н) журнал учета инфекционных заболеваний ф. 060/у
о) справка о временной нетрудоспособности студентов, учащихся профтехучилищ о болезни, карантине ребенка, посещающего школу, детские дошкольные учреждения ф. 095/у и др.
Содержание профилактической работы врача-педиатра участкового. Организация патронажного наблюдения за новорожденными.
Содержание профилактической работы участкового врача-педиатра:
- патронаж новорожденных, контроль за патронажем беременных
- профилактические осмотры детей:
а) первого года жизни
б) 1-7 лет, не посещающих детские дошкольные учреждения
в) группы риска (гипотрофия, рахит, анемия)
г) перед профилактическими прививками.
д) с целью подготовки к поступлению в детские дошкольные учреждения
е) страдающих хроническими заболеваниями
- санитарно-просветительная работа: индивидуальные беседы с родителями; выдача родителям (на врачебном приеме) материалов (брошюр, памяток, буклетов, листовок) для закрепления устной информации, а также для самостоятельного изучения; групповые лекции и беседы на общегигиенические темы с родителями и с немедицинским персоналом детских дошкольных учреждений и школ; занятия с родителями в школах матерей, школах отцов, клубах молодых родителей, на факультетах народных университетов здоровья, других формах очно-заочного обучения; "вечера вопросов и ответов", "вечера молодых родителей", встречи за "круглым столом" в поликлинике.
- противоэпидемическая работа: неспецифическая профилактику инфекционных заболеваний (повышение резистентности организма ребенка путем внедрения различных мер неспецифического характера, привитие гигиенических навыков и т.д.); специфическая профилактика инфекционных заболеваний путем активной иммунизации детского населения против инфекционных заболеваний; противоэпидемические мероприятия, которые проводятся участковым педиатром совместно с ЦГиЭ в очаге инфекционного заболевания.
Организация патронажного наблюдения за новорожденными.
Особенностью обслуживания детей в возрасте до 5 лет является активный патронаж, который начинается с антенатального периода. Сведения о беременных поступают в детскую поликлинику с 6-7 месяцев беременности. Патронаж беременной осуществляется участковой медицинской cecтрой детской поликлиники. При первом посещении она знакомится с бытовыми условиями, разъясняет режим и характер питания беременной; при втором готовит ее к кормлению новорожденного, дает рекомендации по приобретению предметов ухода за младенцем.
Патронажное наблюдение за новорожденными начинается после выписки из родильного дома:
а) 1-ое патронажное посещение проводится врачом совместно с медицинской сестрой в первые 3 дня.
б) 2-ое посещение ребенка на первом месяце жизни врач осуществляет на 20-й день жизни, медицинская сестра обязана посетить его еще как минимум 2 раза.
в) на первом году жизни осуществляется ежемесячное наблюдение за ребенком в поликлинике, а также посредством патронажных ежемесячных посещений медицинской сестрой на дому.
г) в возрасте 1 года участковый врач-педиатр проводит полное обследование ребенка: обобщает ежемесячно проводившиеся измерения массы тела, роста, окружности грудной клетки, анализирует результаты осмотров специалистами (регламентирован осмотр хирурга, невропатолога, окулиста) и составляет краткий эпикриз состояния его здоровья.
д) детям в возрасте 1-3 лет проводится патронаж 1 раз в квартал, а старше 3 лет – 1 раз в год.
Особенности оказания медицинской помощи подросткам. Функции врача-педиатра подросткового кабинета. Передача подростков в поликлинику для взрослого населения. Периодические медосмотры подростков и учащейся молодежи. Обязанности и права врача-педиатра детской поликлиники.
Оказание амбулаторно-поликлинической помощи подросткам в возрасте 15-17 лет осуществляется детскими организациями здравоохранения (отделениями) по месту жительства, по месту временного проживания, а также по месту учебы (работы).
Детские организации здравоохранения (отделения), оказывающие амбулаторно-поликлиническую помощь, собирают, обобщают и анализируют информацию о состоянии и проблемах соматического, психического, репродуктивного здоровья подростков на основе которой формируют задачи по охране здоровья подростков.
В штаты детских организаций здравоохранения (отделений), оказывающих амбулаторно-поликлиническую помощь, вводятся должности врачей-терапевтов подростковых и создаются подростковые кабинеты. Врач-терапевт подростковый проводит лечение и медицинскую профилактику заболеваний среди подростков, оказывает методическую помощь другим врачам-специалистам. Должностные обязанности врача-терапевта подросткового определяются руководителем организации здравоохранения.
Основным медицинским документом подростка является «Медицинская карта амбулаторного больного» (форма 025/у), которая оформляется в 15 лет. В форму 025/у, из истории развития ребенка (форма 112/у) вносятся уточненные диагнозы, данные о профилактических прививках, реакции Манту, данные диспансерного наблюдения у врачей-специалистов, результаты обследования, выписки из стационаров, в которых ребенок находился на обследовании и лечении до 15 лет. В дальнейшем вносятся результаты медицинских осмотров, данные обследования, лечения и консультаций подростка. Вкладной лист на подростка к медицинской карте амбулаторного больного (форма 025-1/у) не заполняется.
Все подростки подлежат диспансерному наблюдению. Основным элементом диспансеризации подростков являются медицинские осмотры, которые проводятся один раз в год. Для планирования проведения медицинских осмотров составляются списки подростков, отдельно на юношей и девушек, с указанием фамилии, имени, отчества, даты рождения, домашнего адреса, места учебы (работы). Учет подростков осуществляет участковая медицинская сестра детской организации здравоохранения (отделения).
Медицинские осмотры подростков проводятся организованно по месту учебы (работы) или индивидуально в течение года по месту жительства или по месту временного проживания. Графики медицинских осмотров утверждаются руководителем детской организации здравоохранения или организации здравоохранения, имеющей в структуре детское отделение. Графики организованных медицинских осмотров согласовываются с руководителями учреждений образования, в которых подростки обучаются, или с руководителями учреждений (предприятий), в которых подростки работают.
Медицинские осмотры проводятся в следующем объеме.
Юноши в возрасте 15-17 лет:
осмотр врача-терапевта подросткового (врача-педиатра участкового, врача общей практики);
врача-хирурга (с проведением андрологического осмотра);
врача-невролога;
врача-офтальмолога;
врача-оториноларинголога;
врача-стоматолога детского (врача-стоматолога-терапевта);
других врачей-специалистов - по медицинским показаниям;
антропометрические измерения (рост, масса тела, окружность грудной клетки);
анализ крови (гемоглобин лейкоциты, скорость оседания эритроцитов);
общий анализ мочи;
электрокардиограмма в 16 лет.
Медицинские осмотры юношей в возрасте 16 лет совмещаются с медицинским освидетельствованием при приписке к призывному участку.
Девушки в возрасте 15 и 17 лет:
осмотр врача-терапевта подросткового (врача-педиатра участкового, врача общей практики);
врача-хирурга;
врача-невролога;
врача-офтальмолога;
врача-оториноларинголога;
врача-стоматолога детского (врача-стоматолога-терапевта);
врача-акушер-гинеколога;
других врачей-специалистов - по медицинским показаниям;
антропометрические измерения (рост, масса тела, окружность грудной клетки);
анализ крови (гемоглобин, лейкоциты, скорость оседания эритроцитов);
общий анализ мочи.
Девушки в возрасте 16 лет:
осмотр врача-терапевта подросткового (врача-педиатра участкового, врача общей практики);
врача-стоматолога детского (врача-стоматолога-терапевта);
врача акушер-гинеколога;
других врачей-специалистов – по медицинским показаниям;
антропометрические измерения (рост, масса тела, окружность грудной клетки);
анализ крови (гемоглобин, лейкоциты, скорость оседания эритроцитов);
общий анализ мочи.
Рентгенофлюорографическое обследование органов грудной клетки подросткам проводится в соответствии с актами законодательства Республики Беларусь.
По результатам медицинских осмотров врачом-терапевтом подростковым (врачом-педиатром участковым) дается оценка состояния здоровья подростка, определяется группа здоровья и медицинская группа для занятий физической культурой. При необходимости подростки направляются на дополнительное обследование и консультации. Подростки, имеющие хронические заболевания, берутся на диспансерный учет у врачей-специалистов. Результаты медицинского осмотра вносятся в список подростков, подлежащих медицинскому осмотру. Подростку выдается справка о результатах медицинского осмотра, которая представляется им по месту учебы (работы).
По решению УЗО и комитета по здравоохранению Мингорисполкома стационарное лечение и консультации подростков могут проводиться в детских организациях здравоохранения или в организациях здравоохранения для взрослого населения в соответствии с материально-технической базой и оснащением медицинской техникой. Гинекологическая помощь девушкам оказывается в женских консультациях по месту жительства, по месту временного проживания или по месту учебы (работы).
Медицинская помощь юношам допризывного и призывного возраста оказывается в соответствии с законодательством Республики Беларусь. В детских организациях здравоохранения (отделениях) лечение и медицинскую профилактику заболеваний среди юношей допризывного и призывного возраста организует и осуществляет врач-терапевт подростковый, который работает в тесном контакте с военным комиссариатом.
В детских организациях здравоохранения (отделениях), оказывающих амбулаторно-поликлиническую помощь, проводится врачебная профессиональная консультация подростков, имеющих отклонения в состоянии здоровья. Им выдается медицинская справка (форма 086/у), для поступления на учебу в учреждения, обеспечивающие получение профессионально-технического, среднего специального и высшего образования. Подросткам, принимаемым на работу, проводятся предварительные медицинские осмотры.
По достижении подростком 18 лет в детской организации здравоохранения, оказывающей амбулаторно-поликлиническую помощь, составляется переводной эпикриз (приложение 1) и подросток передается под наблюдение организации здравоохранения (отделения) для взрослого населения.
Для приема подростков из детской организации здравоохранения (отделения) создается комиссия, состав которой утверждается приказом главного врача организации здравоохранения для взрослого населения. В состав комиссии входят заместитель главного врача организации здравоохранения для взрослого населения (председатель комиссии), заместитель главного врача детской организации здравоохранения (заведующий педиатрическим отделением), заведующие терапевтическими отделениями, врач-хирург, врач-невролог, врач-оториноларинголог, врач-офтальмолог организации здравоохранения для взрослого населения.
Ежемесячно по графику, утвержденному приказом главного врача детской организации здравоохранения и согласованному с главным врачом организации здравоохранения для взрослого населения или приказом главного врача организации здравоохранения, имеющей в структуре детское отделение, представляется следующая медицинская документация на рассмотрение комиссии:
переводной эпикриз на подростка в возрасте 18 лет;
«Медицинская карта амбулаторного больного» (форма 025/у);
лечебная карта призывника (форма 053/у) - на юношей призывного возраста, направленных на лечение (обследование) военными комиссариатами после приписки к призывному участку и не закончивших лечения (обследования).
Передача медицинской документации на подростков в организацию здравоохранения (отделение) для взрослого населения оформляется актом передачи (приложение 1). К акту передачи прилагается список подростков, которые принимаются и (или) не принимаются под наблюдение организации здравоохранения (отделения) для взрослого населения.
В списке должна быть указана следующая информация:
порядковый номер;
фамилия, имя, отчество;
число, месяц и год рождения;
домашний адрес;
место учебы (работы);
диагноз, поставленный в детской организации здравоохранения;
дата передачи медицинской документации;
замечания комиссии.
По достижении 18-летнего возраста или завершении обучения в образовательном учреждении дети, состоящие на учете в ДП, переводятся под наблюдение в территориальные поликлиники.
Станция скорой медицинской помощи (СМП), задачи и организация работы. Виды медицинской помощи. Права и обязанности выездного врача СМП. Показатели результативности и дефектов и модели конечных результатов (МКР) для службы СМП.
оказывается при состояниях, угрожающих жизни или здоровью гражданина или окружающих его лиц, вызванных внезапными заболеваниями, обострениями хронических заболеваний, несчастными случаями, травмами и отравлениями, осложнениями беременности и при родах.
Скорая медицинская помощь осуществляется государственной службой скорой медицинской помощи, деятельность которой регламентируется Приказом Министерства здравоохранения Республики Беларусь № 164 от 31.08.92 «О совершенствовании организации скорой и неотложной помощи».
Станция (отделение) скорой и неотложной медицинской помощи является лечебно-профилактической организацией. Она обеспечивает скорой и неотложной медицинской помощью взрослое и детское население в следующих случаях:
– при внезапных заболеваниях, угрожающих жизни больного;
– при несчастных случаях, отравлениях, суицидальных попытках;
– при родах, прошедших вне специальных отделений и учреждений;
– при острых тяжелых заболеваниях и обострении хронических заболеваний, как на месте происшествия, так и в пути следования;
при массовых катастрофах и стихийных бедствиях
Основной задачей станции (отделения) скорой и неотложной медицинской помощи является оказание в максимально короткие сроки получения вызова скорой и неотложной медицинской помощи заболевшим и пострадавшим, находящимся вне организаций здравоохранения и во время их транспортировки в стационары, а также перевозка больных, нуждающихся в экстренной помощи, пострадавших, рожениц, недоношенных детей вместе с их матерями по заявкам врачей и администрации организаций здравоохранения.
подразделяются на 6 категорий:
внекатегорийные – свыше 100 тыс. выездов в год;
I категории – от 75до 100 тысяч;
II категории – от 50 до 75 тысяч;
III категории - от 25 до 50 тысяч;
IV категории - от 10 до 25 тысяч;
V категории – от 5 до 10 тысяч.
Режим работы станции (отделения) скорой и неотложной медицинской помощи круглосуточный. Вызова от населения принимаются только медицинскими работниками. Возглавляет станцию скорой и неотложной медицинской помощи главный врач. Отделение и подстанция скорой и неотложной медицинской помощи возглавляется заведующим отделением (подстанции).
На станции скорой и неотложной медицинской помощи должно быть обеспечено оказание экстренной медицинской помощи непосредственно обратившимся пострадавшим и больным с выделением фельдшера для амбулаторного приема и обеспечения бригад для выезда на катастрофы и аварии. Для медицинского обеспечения пострадавших при массовых поражениях, катастрофах станция, подстанция скорой и неотложной медицинской помощи должна иметь постоянный месячный запас перевязочного материала, медикаментов, мягкого и твердого инвентаря, носилок, а также запасное оборудование и другие средства специального назначения.
Станция скорой и неотложной медицинской помощи осуществляет свою работу в тесном взаимодействии с лечебно-профилактическими организациями, отделениями милиции, службой ГАИ, МЧС и др.
Деятельность станции скорой и неотложной медицинской помощи, как и других организаций здравоохранения, систематически анализируется по единой методике (см. ниже) на основе учетно-отчетной документации
Функции и организация труда врача-ординатора больницы. Учетные формы медицинской документации в стационаре. Показатели результативности и дефектов модели конечных результатов (МКР) для стационара больницы.
Ординатор ведет установленное число пациентов; применяет необходимые диагностические исследования; проводит лечение пациентов; ведет медицинские карты стационарного пациента; контролирует своевременность и правильность выполнения средним медицинским персоналом врачебных назначений; участвует в обходе пациентов заведующим отделением; несет дежурство по больнице; представляет пациентов в ВКК и МРЭК. Врач ординатор должен:
– Поставить в известность заведующего отделением о поступлении больного и его состоянии.
– Дневник ведения больного оформлять при плановом ведении – ежедневно, при динамическом наблюдении – каждые 6 часов, при интенсивном наблюдении – каждые 2 часа с отражением динамики заболевания, заключением консультантов и консилиумов за их личной подписью (Приложение 7). Отмечать в дневнике изменения за время, прошедшее после предыдущего осмотра, дополнительные назначения медикаментов и обследований.
– Следить за выполнением медперсоналом назначений по обследованию и лечению больного, согласно записи в листе назначений, за внесением данных обследования в историю болезни.
– Оказывать экстренную МП больным в случае их непосредственного обращения, при возникновении острых состояний, травм, отравлений.
– В необходимых случаях проводить консультацию больных заведующим отделением, врачами других специальностей.
– Использовать в своей работе современные методы профилактики, диагностики и лечения больных, в том числе комплексной терапии и восстановительного лечения (медикаментозные средства, диетотерапия, лечебная физкультура, массаж, физиотерапия).
– Осуществлять экспертизу ВН больным, в соответствии с действующим положением об экспертизе ВН.
– Проводить противоэпидемические мероприятия: раннее выявление, диагностика и лечение, заполнение и направление «Экстренного извещения об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку (форма № 058/у)» в соответствующий ЦГЭ и ОЗ на каждого выявленного инфекционного больного или подозреваемого на инфекционное заболевание.
– Систематически и непрерывно повышать свою квалификацию.
– Активно проводить санитарно-просветительную работу среди пациентов по вопросам ЗОЖ, семейных отношений и предупреждения заболеваний, связанных с воздействием вредных привычек и др.
– Участвовать в обходе больных заведующим отделением.
– Обеспечивать преемственность в оказании первичной МП.
– Нести дежурство по больнице.
– Представлять больных на ВКК и МРЭК.
– При выписке больного оформлять заключительную часть истории болезни, статистическую карту, эпикриз.
– Оформить справку о нахождении больного в стационаре и выписку, должна быть заполнена согласно всех установленных граф, подписана заведующим отделением и передана в оперативный отдел, для отправки ее по месту жительства больного. Выдавать выписку на руки иногородним и больным, которым необходимо явиться в поликлинику для дальнейшего лечения на следующий день после выписки.
– В случае смерти больного руководствоваться «Положением о поступлении больного в бессознательном состоянии и смерти больного в отделениях и подразделениях организаций здравоохранения», и приказом МЗРБ № 111 от 17.06.1993 г. (Приложения 5, 6).
– Заполнять талон к сопроводительному листу и передавать его в оперативный отдел, для отправки на СМП.
Медицинская сестра отделения больницы. Ее участие в соблюдении больничного режима, в лечении и уходе за пациентами. Функции старшей и палатной медицинских сестер отделения. График работы и организация труда.
При поступлении больного в отделение медицинская сестра обязана:
– принять больного под личную подпись;
– поместить больного в палату;
– поставить в известность врача о поступлении больного;
– выполнить все назначения врача приемного покоя по плану обследования и лечения поступившего больного, с отметкой в листе назначений даты и подписью об исполнении, внесением данных в температурный лист, подписью больного в листе назначений о получении медикаментов.
Функции старшей и палатной медицинских сестер отделения
Старшая медицинская сестра осуществляет руководство работой среднего и младшего медицинского персонала; контроль организации ухода за пациентами; контролирование санитарно-гигиенического состояния отделения; поддержание персоналом, пациентами и посетителями правил внутреннего распорядка; выписывание и доставка медикаментов из аптеки; контроль за хранением медикаментов; составление графика работы среднего и младшего медицинского персонала.
Палатная медицинская сестра осуществляет выполнение врачебных назначений; уход за пациентами, обеспечение гигиенического режима, кормление тяжелых пациентов; наблюдение за санитарным состоянием палаты; организация связи с родными пациентов и забота о культурном времяпрепровождении пациентов; проведение санитарно-просветительской работы с пациентами; помощь врачу и старшей медсестре в ведении медицинской документации связи со вспомогательными отделениями; контроль за работой санитарок; измерение температуры (утром и вечером), наблюдение за пульсом и дыханием, измерение по назначению врача суточного диуреза, сбор мочи, кала для лабораторных исследований; обеспечение лечебно-охранительного режима отделения; ознакомление вновь поступивших с правилами внутреннего распорядка.
График дежурств медсестер
График работы медицинских сестер в стационаре строится по принципу трехсменной или двухсменной работы. При трехсменной работе, в течении суток отделение обслуживается сестрами в три смены - с 900 до 1530 часов (утренняя смена), с 1500 до 2130 часов (дневная смена) и с 2100 до 930 часов утра (ночная смена). При двухсменной работе в течении суток сменяется две сестры, работающие, примерно, по 12 часов. Медицинская сестра утренней смены приходит в отделение в 830 часов утра и в течении получаса принимает дежурство у ночной сестры. Последняя передает ей сведения о состоянии тяжелых пациентов в отделении и той помощи, которая была им оказана. Затем сестра принимает по описи белье, предметы ухода, инструментарий, медикаменты.
Двухстепенная система обслуживания пациентов в стационаре предусматривает оказание медицинской помощи пациенту в стационаре только врачом и медсестрой. Трехстепенная система предусматривает участие в непосредственном уходе за пациентом санитарки. В настоящее время не практикуется.
Для контроля за работой среднего и младшего персонала осуществляются: «пятиминутки», обход, выполнение врачебных назначений, контроль санитарного состояния отделения, посещения родственников пациентов, лечебно-охранительный режим, дежурства, уход за пациентами, правила внутреннего распорядка, хранение медикаментов, график работы.
Паспортная часть.
В левой части титульного листа указываются наименование отчитывающейся и вышестоящей организаций, орган управления» форма собственности и адрес лечебно-профилактической организация. В правой части - порядок представления отчетной формы.
Паспортная часть.
Включает наименование отчитывающейся и вышестоящей организации, орган управления, форму собственности, почтовый адрес организации.
Предупредительный санитарный надзор при проектировании, строительстве и реконструкции; по охране атмосферного воздуха, водоемов, водоснабжения и почвы; при установлении санитарно-гигиенических норм и правил. Текущий санитарный надзор.
Предупредительный санитарный надзор обеспечивает:
— учет всех проектируемых, строящихся или реконструируемых объектов и сооружений;
— согласование отвода земельного участка под строительство;
— согласование и составление гигиенического заключения, утверждение проекта строительства, реконструкции объекта, сооружения;
— проведение систематического санитарного контроля за ходом строительства или реконструкции в соответствии с утвержденным проектом;
— прием выстроенного или реконструированного объекта.
Предупредительный санитарный надзор устанавливает санитарно-гигиенические нормы, утверждает их согласно требований государственных стандартов на все промышленные изделия, продукты питания, школьную и детскую мебель, красители и т.п., нарушение которых может повлиять на здоровье населения.
Предупредительному санитарному надзору, его контролю подлежат все медицинские биологические препараты, вакцины, сыворотки и пр.
В содержание текущего санитарного надзора в основном входят:
1) изучение санитарно-гигиенических условий труда (воспитания, обучения) и гигиеническая оценка производственной среды (характер технологического процесса, уровень механизации процессов производства, состояния производственного оборудования и аппаратуры, обеспеченность санитарно-техническими установками и т.д.);
2) осуществление систематического лабораторного контроля и повседневное наблюдение за санитарным состоянием предприятий, коммунальных сооружений, учебных заведений и государственных детских учреждений, производственных, жилых и общественных культурно-бытовых зданий и соблюдением в них санитарных норм и правил;
3) изучение заболеваемости и травматизма у рабочих, служащих, подростков и детей; проведение мероприятий по профилактике заболеваний, травматизма, профессиональных отравлений, профессиональных заболеваний;
4) организация и контроль за проведением осмотров, строгое соблюдение санитарного законодательства в отношении работы подростков и женщин;
5) контроль за соблюдением гигиенических условий обучения, режима для школьника, а также детей в других учреждениях;
6) гигиеническое изучение и контроль за состоянием воздушной среды, водоемов, почвы;
7) санитарная охрана границ;
8) обеспечение соблюдения санитарно-гигиенических норм при производстве пищевых продуктов питания, их транспортировке и хранений, а также реализации;
9) разработка и внедрение мероприятий по организации рационального питания населения;
10) организация и проведение комплекса мероприятий по повышению санитарной культуры работы предприятий;
11) контроль за выполнением оздоровительных мероприятий, предусмотренных комплексным планом, коллективными договорами, и изучение эффективности этих мероприятий, разработка и предъявление планов-заданий оздоровительных мероприятий в соответствии с санитарно-гигиеническими нормами и др.
соответствии с Законом «О санитарно-эпидемиологическом благополучии населения» предприятия и организации обязаны:
— обеспечивать соблюдение действующего санитарного законодательства и установленных санитарных правил, осуществлять производственный контроль за выполнением санитарных правил;
— разрабатывать и проводить гигиенические и противоэпидемические мероприятия, направленные на предупреждение и ликвидацию загрязнения окружающей природной среды, оздоровление условий труда, быта и отдыханаселения, предупреждение возникновения и распространения заболеваний;
— своевременно информировать органы и учреждения Госсанэпиднадзора об аварийных ситуациях, остановках производства, нарушениях технологических процессов, создающих угрозусанитарно-эпидемиологическому благополучию населения;
— выполнять постановления, распоряжения и предписания должностных лиц органов и учреждений госсанэпидслужбы;
— применять меры материального стимулирования, направленные на повышение заинтересованности трудовых коллективов и отдельных работников в соблюдении требований санитарного законодательства исанитарных правил;
— создавать условия для поддержания и повышения уровня здоровья своих работников и населения для предупреждения заболеваний и формирования здорового образа жизни людей;
— осуществлять гигиеническое обучение и воспитание своих работников инаселения, направленные на повышение санитарной культуры и ведение здорового образа жизни;
— обеспечивать реализацию прав граждан и других субъектов, правовых отношений, предоставленных им настоящим законом.
Содержание работы санитарно-гигиенического и эпидемиологического отдела в ЦГЭ и ОЗ.
Руководит центром ГСЭН главный врач — главный государственный санитарный врач области (края, автономной республики).
Центр ГСЭН в области (крае, республике) может иметь следующуюорганизационную структуру:
1. УПРАВЛЕНИЕ ГОССАНЭПИДНАДЗОРА:
1.1. Санитарно-гигиенический отдел:
— отдел (отделение) коммунальной гигиены и санитарной экологии;
— отделение гигиены труда;
— отделение гигиены питания;
— отделение гигиена детей и подростков;
— отделение радиационной гигиены.
1.2. Отдел эпидемиологического надзора, включающий отделения профилактики особо опасных, паразитарных, внутрибольничных инфекций.
1.3. Отделение профилактической дезинфекции (с методическим подчинением отделу эпиднадзора).
1.4. Отдел лабораторного обеспечения:
— санитарно-гигиеническое отделение (физико-химические, токсикологические, аналитические методы исследования; исследования радиационных и физических факторов);
— санитарно-бактериологическое отделение (бактериологические вирусологические и паразитологические исследования).
2. УПРАВЛЕНИЕ ИНФОРМАЦИОННО-АНАЛИТИЧЕСКОГО ОБЕСПЕЧЕНИЯ:
2.1. Отдел социальной гигиены и социально-гигиенического мониторинга.
2.2. Отделение организационно-методической работы с функциями маркетинга.
2.3. Отделение вычислительной техники и программного обеспечения.
2.4. Отделение метрологии и стандартизации.
2.5. Отделение комплексных программ (формируется на основе комплексирования деятельности специалистов для решения конкретных проблем).
3. УПРАВЛЕНИЕ ФИНАНСОВО-МАТЕРИАЛЬНОГО ОБЕСПЕЧЕНИЯ:
3.1. Центральная бухгалтерия.
3.2. Финансово-экономическое отделение.
3.3. Контрольно-ревизионное отделение.
3.4. Касса.
3.5. Отдел материально-технического и транспортного обеспечения
Права главных государственных санитарных врачей. Обязанности должностных лиц Центра гигиены, эпидемиологии и общественного здоровья (ЦГЭ и ОЗ). Виды административно-правовых документов ЦГЭ и ОЗ. Взаимосвязь ЦГЭ и ОЗ с лечебно-профилактическими и другими организациями.
Связь ЦГиЭ с поликлиникой - решает следующие вопросы:
- контроль за проведением профилактических прививок
- совместная работа по диспансеризации населения
- учет и отчетность по инфекционной заболеваемости
- контроль за проведением врачебных первичных противоэпидемических мероприятий
- медицинское наблюдение за очагом инфекции
- проведение дегельминтизации
- анализ заболеваемости и связь с окружающей средой (социально-гигиенический мониторинг)
- заслушивание на медицинских советах материалов о соблюдении санитарно-эпидемиологического режима
- работа по формированию ЗОЖ
- участие в совместных профосмотрах рабочих промышленных предприятий
Связь ЦГиЭ со стационаром:
- контроль за проведением санэпидрежима и своевременным выявлением инфекций:
а) периодическое обследование персонала
б) периодическое закрытие на дезинфекцию
- учет и отчетность по инфекционным заболеваниям
- заслушивание в стационарах материалов по противоэпидемическим мероприятиям, их проверки ЦГиЭ
Правовые основы деятельности ЦГиЭ определяются: а) конституцией РБ б) законом о ЗО в) законом о санитарно-эпидемическом благополучии г) совокупностью санитарно-гигиенических и санитарно-профилактических нормативов, норм, правил, отдельных постановлений правительства, решений совета народных депутатов по санитарно-противоэпидемическим вопросам.
Государственный санитарный надзор органами и учреждениями СЭС осуществляется в 2-х формах:
а) предупредительной - за строительством, планировкой, застройкой населенных пунктов, планированием размещения промышленности
б) текущий - санитарное обследование объектов коммунального хозяйства, промышленных мероприятий, пищевых объектов, детских дошкольных и школьных учреждений, источников инфекции и прочее.
Должностные лица ЦГиЭ при осуществлении государственного санитарного надзора выполняют контрольную и организаторскую функции. Среди медработников только санитарный врач имеет право принуждения.
Сельские врачебные амбулатории, амбулатория врача общей практики (АВОП), фельдшерско-акушерские пункты (ФАПы), сельские участковые больницы. Содержание их работы и роль в организации и приближении медицинской помощи к сельскому населению.
Врачебные амбулатории
Врачебные амбулатории и ФАПы являются наиболее многочисленными на селе медицинскими организациями. Их порой называют первичными форпостами здравоохранения.
Врачебная амбулатория может быть самостоятельной организацией или входить в состав участковой больницы Ведущая задача - оказание квалифицированной врачебной внебольничной помощи прикрепленному населению непосредственно в амбулатории и на дому.
На врачебную амбулаторию возлагается ряд функций:
- ведение приема и оказание помощи пациентам на дому;
- оказание первой медицинской помощи при острых заболеваниях и несчастных случаях (травмы, отравления и т.д.);
- обеспечение направления пациента в другие ЛПО в соответствии с ме-дицинскими показаниями;
- раннее выявление заболеваний, своевременное амбулаторное обследование и лечение пациентов;
- выявление пациентов, нуждающихся в стационарном лечении и подготовка их для госпитализации;
- обеспечение преемственности в обследовании и лечении со стациона-ром, отделением скорой медицинской помощи ЦРБ;
- работа по ЭВН и выдача ЛН застрахованным;
- направление в установленном порядке лиц с нарушениями жизнедея-тельности на МРЭК;
- проведение профилактических медицинских осмотров лиц, подлежа-щих обследованию в установленном порядке;
- диспансеризация населения: своевременное взятие на учет подлежа-щих диспансеризации лиц (пациентов и здоровых), обеспечение динамического наблюдения за состоянием их здоровья, проведение лечебно-оздоровительных мероприятий;
- преимущественное обеспечение медицинской помощью отдельных работников сельского хозяйства (механизаторов и др.);
- проведение мероприятий по обеспечению медицинской помощью ра-ботников сельского хозяйства в период массовых полевых работ;
- охрана здоровья матери и ребенка;
- проведение комплекса санитарно-противоэпидемических мероприя-тий (профилактические прививки и т.д.);
- извещение ЦГЭ и ОЗ в установленном порядке об инфекционных, паразитарных и профессиональных заболеваниях, отравлениях населения и выявленных нарушениях санитарно-гигиенических требований;
- проведение санитарно-просветительской работы;
- плановые выезды врачей в подчиненные ФАПы для контроля и оказания практической помощи в работе.
В состав амбулатории могут входить: регистратура; врачебные кабинеты приема; вспомогательно-диагностические кабинеты (физиотерапии, ЛФК и др.), лаборатория, рентгеновский кабинет; административно-хозяйственная часть. Амбулатория, не объединенная с больницей, пользуется правом юридического лица, имеет круглую печать и штамп с указанием своего полного наименования.
Фельдшерско-акушерские пункты и их задачи
ФАП организуется в селениях с числом жителей от 700 и больше. Расстояние до ближайшей медицинской организации обычно не менее 5 км. ФАПы могут организовываться в населенных пунктах и с меньшим числом жителей (300-700), если расстояние до ближайшей медицинской организации превышает 7 км (1 зав., акушерка, зубной врач, сани-тарка).
Задачи ФАПов:
1. Прием населения, оказание доврачебной медицинской помощи.
2. Выявление беременных женщин и их патронаж.
3. Наблюдение за родильницами на дому.
4. Обучение беременных гигиене беременности, гигиеническому уходу за ребенком, правильному вскармливанию, предохранению ребенка от инфекционных заболеваний.
5. Наблюдение за детьми до 1 года жизни, патронаж детей, проведение мероприятий по снижению младенческой и материнской смертности.
6. Медицинское обслуживание ясель, детских садов и школ.
7. Проведение профилактических прививок детям.
8. Участие в диспансеризации, наблюдение за здоровьем механизаторов, животноводов и др.
9. Обследование производственных условий и быта диспансеризирован-ных, наблюдение за выполнением трудовых рекомендаций.
10. Профилактика сельскохозяйственного и бытового травматизма.
11. Санитарно-противоэпидемическая работа (подворные обходы, работа в очаге), текущий санитарный надзор, извещение территориального Центра гигиены, эпидемиологии и общественного здоровья.
12. Организация санитарного актива и его обучение.
13. Выполнение функции аптечного пункта.
14. Составление планов и отчетов.
Межрайонные специализированные центры: задачи, организация работы, выездные формы работы. Организация медико-гигиенического воспитания населения. Методы и средства медико-гигиенического обучения и формирования здорового образа жизни.
Областная больница. Задачи, структура и функции. Роль областной больницы в оказании медицинской помощи сельскому населению. Организационно-методический отдел. Перспективы развития сельского здравоохранения.
Областные медицинские организации
1. Областная больница. Консультативная поликлиника.
2. Клиники медицинских университетов.
3. Клинико-диагностический центр (КДЦ).
4. Областные специализированные больницы.
5. Областные диспансеры.
6. Детская областная больница.
7. Областной центр гигиены, эпидемиологии и общественного здоровья.
8. Областная стоматологическая поликлиника.
В областной больнице сельские жители получают высококвалифи-цированную и специализированную помощь по всем профилям.
В состав областной больницы входят.
1. Консультативная поликлиника (может быть самостоятельной организацией).
2. Стационарные отделения по основным клиническим специальностям.
3. Лечебно-диагностические подразделения и кабинеты.
4. Патологоанатомическое отделение.
5. Кабинет медицинской статистики.
6. Организационно-методический отдел (фактически, подчиняется об-ластному управлению здравоохранения).
7. Пищеблок.
8. Консультативный кабинет по медицинской генетике.
9. Отделение переливания крови.
10. Пансионат для пациентов, направленных из района.
11. Общежитие для медработников.
Стационарные отделения областной больницы.
1. Терапевтическое. 14. Пульмонологическое.
2. Ревматологическое. 15. Гастроэнтерологическое.
3. Кардиологическое. 16. Стоматологическое.
4. Гематологическое. 17. Онкологическое.
5. Нефрологическое 18. Неврологическое.
6. Урологическое. 19. Гинекологическое.
7. Эндокринологическое 20. Наркологическое.
8. Аллергологическое. 21. Психиатрическое.
9. Хирургическое. 22. Офтальмологическое.
10. Нейрохирургическое. 23. Оториноларингологическое.
11. Торокальное. 24. Радиологическое.
12. Травматологическое. 25. Педиатрическое.
13. Ожоговое. 26. Реанимационное.
Большую работу по оказанию консультативной и специализированной медицинской помощи сельскому населению оказывают консультативные поликлиники. В их состав входят отделения экстренной и планово-консультативной помощи. Эти отделения оказывают квалифицированную амбулаторно-консультативную помощь сельским жителям, направляемым в областной центр больницами сельских районов. Эти отделения в своем распоряжении имеют автомобильный транспорт для доставки врачей для срочных хирургических вмешательств или для доставки пациентов в областную больницу. При большинстве этих организаций существуют пансионаты для сельских жителей, приезжающих на консультацию или обследо-вание.
Консультативная поликлиника, ее структура и функции. Роль консультативной поликлиники в оказании медицинской помощи сельскому населению. Порядок направления пациентов в консультативную поликлинику для оказания консультативной медицинской помощи.
Основными задачами консультативной поликлиники областной больницы являются: обеспечение направленным больным из медицинских учреждений участкового или районного уровня квалифицированной консультации по установлению или уточнению диагноза, определение объема и методов лечения, определение нуждаемости в стационарной помощи в отделениях областной больницы или ЛПУ области (района) для проведения дальнейшего лечения. Областная поликлиника выполняет не только консультативно-лечебную функцию, но и оценивает качество работысельских врачей, районных и участковых больниц. В областную консультативную поликлинику больные направляются, как правило, после предварительной консультации и обследования у районных врачей-специалистов. Для равномерного распределения потока больных областная поликлиника регулярно сообщает о наличии свободных мест в общежитии, в отделениях больницы, согласовывают сроки поступления больных с учреждениями сельской местности. Консультативная поликлиника совместно с отделением экстренной и планово-консультативной помощи организует и проводит выездные консультации врачей-специалистов. На каждого больного консультативная поликлиника дает медицинское заключение, в котором указывается диагноз заболевания, проведенное лечение и дальнейшие рекомендации. Поликлиника систематически анализирует случаи расхождения диагнозов, ошибки, допущенные врачами лечебно-профилактических учреждений районов при обследовании и лечении больных на местах.
Консультативная поликлиника оказывает населению высококвалифицированную, узкоспециализированную медицинскую помощь, осуществляет выездные консультации, по телефону – заочные консультации, анализирует деятельность лечебно-профилактических учреждений, расхождение диагнозов направивших учреждений и поликлиники, диагнозов поликлиники и стационара, анализ ошибок. Не имеет право выдавать больничный.
Детское и женское население области получает в консультативной поликлинике все виды квалифицированной специализированной врачебной помощи. Стационарная помощь женщинам оказывается в областных родильных домах, областных диспансерах и других медицинских учреждениях области.
Основные разделы «Инструкции о порядке выдачи листов нетрудоспособности и справок о временной нетрудоспособности», утвержденной Постановлениями МЗ Республики Беларусь и Министерства труда и социальной защиты Республики Беларусь № 89/84 от 29 августа 2011 года, № 79/75 от 25.06.2012 г. «О внесении изменений и дополнений в Постановление МЗ
Республики Беларусь и Министерства труда и социальной защиты Республики Беларусь от 09.07.2002 г. № 52/ 97».
9.1. Общие положения
Листок нетрудоспособности - документ, который удостоверяет факт нетрудоспособности, освобождает от работы, является единицей статистического анализа и основанием для получения пособия по временной нетрудоспособности, по беременности и родам.
9.2. Временная нетрудоспособность при заболеваниях и травмах
Временная нетрудоспособность возникает при острых заболеваниях или обострениях хронических заболеваний, травмах и иных состояниях, когда осуществление трудовой деятельности пациентами невозможно, труд противопоказан или препятствует проведению лечения.
В амбулаторно-поликлинических организациях листок нетрудоспособности (справка) выдается в день установления временной нетрудоспособности, в том числе в общевыходные и праздничные дни. Лечащие врачи выдают листки нетрудоспособности (справки) в пределах 6 дней единовременно или по частям, если требуется более частое наблюдение. Продление этих документов свыше б дней проводится по совместному решению лечащего врача и заведующего отделением (а там, где его нет - председателя ВКК, заместителя главного врача, главного врача) на период не более 10 дней и только после личного осмотра пациента. Прием пациента в этот период врачом может быть назначен на любой день, но обязательно и в последний день временной нетрудоспособности.
Длительно нетрудоспособные (свыше 1 мес.) подлежат обязательному освидетельствованию на ВКК через один, два и три с половиной месяца от начала временной нетрудоспособности.
Длительно болеющие в стационаре подлежат освидетельствованию на ВКК в стационаре через два или более месяцев от начала временной нетрудоспособности, а в отделениях реабилитации - до начала, в процессе и по окончании реабилитации. В случае, когда восстановление нетрудоспособности невозможно, ВКК направляет пациента из стационара на МРЭК.
При длительной нетрудоспособности, кроме контрольных освидетельствований на ВКК, пациенты направляются на МРЭК при непрерывной временной нетрудоспособности не позднее 4 месяцев, а при временной нетрудоспособности с перерывами по одному или родственным заболеваниям - не позднее 5 месяцев, в общей сложности, за последние 12 месяцев, а при туберкулезе - не позднее 6 месяцев при непрерывной временной нетрудоспособности и 8 месяцев - при временной нетрудоспособности с перерывами за последние 12 месяцев. При выявлении признаков инвалидности пациенты направляются на МРЭК ранее указанных сроков.
Если травма явилась результатом стихийного бедствия, повреждения опорно-двигательного аппарата, органа зрения или других патологических состояний потерпевшего, а также при осложнениях медицинских вмешательств листок нетрудоспособности выдается на весь период нетрудоспособности в общем порядке. Если в период освобождения от работы по справке в связи с бытовой травмой возникло другое заболевание, вызвавшее временную нетрудоспособность, то с первого дня этого заболевания выдается листок нетрудоспособности.
При операции искусственного прерывания беременности (аборт) листок нетрудоспособности выдается лечащим врачом совместно с заведующим отделением в лечебном учреждении, в котором производилась операция, на весь период временной нетрудоспособности, за исключением операции методом вакуум-аспирации в ранние сроки беременности. В этом случае листок нетрудоспособности выдается на день операции, а при возникновении осложнений с временной утратой трудоспособности - в общем порядке.
Для обследования и лечения трудоспособных граждан, в установленном порядке направляемых в лечебно-профилактические учреждения вне места постоянного их жительства, в том числе за пределы республики, а также при направлении на консультацию или лечение ребенка в сопровождении одного из родителей или другого члена семьи, листок нетрудоспособности выдается ВКК с освобождением от работы на требуемые дни, но не более, чем на 10 календарных дней.
На здравпункте листок нетрудоспособности сроком до 3-х календарных дней выдается только врачом. В вечернее и ночное время фельдшер (медицинская сестра, акушерка) здравпункта может освобождать нетрудоспособного от работы до конца смены, выдавая справку. Врач, к которому обращается пациент, проводит замену справки фельдшера здравпункта на листок нетрудоспособности. Если врач признает пациента трудоспособным, листок нетрудоспособности выдается только на часы освобождения от работы фельдшером.
Лицам, заболевшим в вечернее или ночное время (после окончания работы поликлиники) и обслуженным скорой медицинской помощью, листок нетрудоспособности может быть выдан на следующий день по решению ВКК (при необходимости с зачетом дня вызова бригады скорой медицинской помощи) если пациент признан нетрудоспособным.
При периодическом медицинском обследовании по месту жительства трудоспособных лиц, принимавших участие в работах по ликвидации последствий катастрофы на ЧАЭС или проживающих в зонах первоочередного и последующего отселения, в зоне проживания с периодическим радиационным контролем, выдается листок нетрудоспособности (при необходимости) сроком на 1 день. При обследовании в другом городе листок нетрудоспособности открывается ВКК по месту жительства, а закрывается в лечебно-профилактическом учреждении, проводящем обследование в день его окончания с учетом времени на проезд.
Листок нетрудоспособности не выдается: иногородним трудоспособным лицам, обратившимся за консультацией для обследования и лечения в лечебно-профилактическую организацию без соответствующего направления, за время нахождения под арестом и на период судебно-медицинской экспертизы.
Врачебно-консультационная комиссия (ВКК) по вопросам медицинской реабилитации и экспертизы трудоспособности, задачи и функции. Организация работы и функции врачебно-консультационной комиссии по вопросам медицинской реабилитации и экспертизы трудоспособности.
ВКК организуется в лечебно-профилактических учреждениях
(больницах, поликлиниках, диспансерах, женских консультациях,
клиниках научно-исследовательских институтов и др.) в составе
председателя (заместитель главного врача по медицинской реабилитации
и экспертизе трудоспособности, а при его отсутствии - заместитель
главного врача по поликлинике, по медицинской части или главный
врач) и членов - заведующего соответствующим отделением и лечащего
врача. При необходимости на заседания ВКК могут привлекаться
соответствующие специалисты данного или других лечебных учреждений,
сотрудники кафедр медицинских институтов и института
усовершенствования врачей.
На ВКК больные направляются лечащим врачом, заведующим
отделением или доверенным врачом профсоюзной организации.
График работы ВКК составляется с учетом обеспечения
максимальной возможности представления больных лечащим врачом и
заведующим отделением.
Основными функциями ВКК являются:
1) консультации больных в сложных и конфликтных случаях
экспертизы трудоспособности; ВКК принимает решение только после
осмотра больного, изучения медицинской карты амбулаторного или
стационарного больного, данных обследования, условий и характера
труда, профессии; ВКК высказывает мнение об обоснованности диагноза,
лечения, своевременности использования реабилитационных средств и о
возможности восстановления здоровья и трудоспособности; при
необходимости ВКК направляет больных на дообследование в
диагностические центры, на консультацию и лечение в
специализированные учреждения или в реабилитационные отделения;
2) контроль за обоснованностью выдачи и продления листков
нетрудоспособности в ранние сроки (одномоментно-контрольные ВКК,
выборочное освидетельствование и др.);
3) обязательные плановые освидетельствования длительно болеющих
в сроки один, два и три с половиной месяца от начала временной
нетрудоспособности с целью контроля обоснованности диагноза,
лечения, своевременного использования реабилитационных средств,
тактики ведения больного, сроков временной нетрудоспособности,
определения трудового прогноза, показаний к проведению дальнейшей
реабилитации или направлению на МРЭК;
4) своевременное выявление лиц, нуждающихся в реабилитации, и
направление больных и инвалидов для проведения реабилитационных
мероприятий;
5) формирование индивидуальной программы реабилитации с учетом
оптимизации условий труда больных, не являющихся инвалидами:
5.1) лицам с частичной временной нетрудоспособностью;
5.2) лицам с незначительной стойкой утратой трудоспособности,
не нуждающимся в направлении на МРЭК;
5.3) длительно и часто болеющим;
5.4) в других необходимых случаях (беременным женщинам и
кормящим матерям, при отстранении от работы декретированных
контингентов органами санэпиднадзора и др.);
6) выдача и продление листка нетрудоспособности в специальных
случаях:
6.1) для специального лечения в другом городе;
6.2) для отпуска на санаторно-курортное лечение;
6.3) доплатного листка нетрудоспособности при частичной
временной нетрудоспособности вследствие туберкулеза или
профессионального заболевания;
6.4) продление листка нетрудоспособности при амбулаторном
лечении по уходу за больным ребенком свыше 10 дней и в
исключительных случаях за взрослым свыше 3 дней;
6.5) обмен в установленном порядке справок и заключений о
временной нетрудоспособности на листок нетрудоспособности после
предварительного рассмотрения каждого случая и выявления оснований
для обмена;
7) направление на освидетельствование в медико-реабилитационные
экспертные комиссии (МРЭК) в следующих случаях:
7.1) длительно болеющих, независимо от клинического и трудового
прогноза, - не позднее 4 месяцев со дня наступления непрерывной
нетрудоспособности или не позднее 5 месяцев нетрудоспособности в
общей сложности за последние 12 месяцев по поводу родственных
заболеваний, а при туберкулезе не позднее 6 месяцев непрерывной
трудоспособности или не позднее 8 месяцев в общей сложности в
течение последних 12 месяцев при повторном заболевании туберкулезом;
7.2) работающих лиц с признаками инвалидности (неблагоприятный
клинический и трудовой прогнозы) - в любые сроки от начала
нетрудоспособности (после выяснения прогноза);
7.3) больных с детства и лиц пенсионного возраста при наличии
признаков инвалидности;
7.4) инвалидов для очередного переосвидетельствования;
7.5) больных и инвалидов для определения степени утраты
профессиональной трудоспособности (в процентах) вследствие увечья
или иного повреждения здоровья, связанного с работой;
7.6) инвалидов для определения медицинских показаний для
обеспечения спецавтотранспортом;
7.7) для изменения причины инвалидности при наличии
соответствующих документов;
8) выдача заключений ВКК по различным вопросам:
8.1) о необходимости предоставления академического отпуска или
перевода на другой факультет по состоянию здоровья студентам высших
и средних учебных заведений, ПТУ;
8.2) об освобождении от выпускных экзаменов учеников
общеобразовательных школ, гимназий и лицеев (приказ Министерства
образования и Министерства охраны здоровья Республики Беларусь от 10
апреля 1992 г. № 90/69);
8.3) о наличии права на предоставление дополнительной или
отдельной жилплощади (приказ Министерства здравоохранения БССР и
Министра жилищно-коммунального хозяйства БССР от 24 июля 1979 г. №
118/105, приказ Министерства здравоохранения БССР от 26 марта 1984
г. № 60);
8.4) других заключений по вопросам органов исполнительной
власти, общественных организаций и др.
Данные освидетельствования больного и решение ВКК записываются
в первичных медицинских документах, а также в книге записей
заключений ВКК (уч.ф.035/у) и подписываются председателем и членами
ВКК. В необходимых случаях заключение ВКК оформляется на
соответствующей справке-заключении.
145. Медико-социальная экспертиза, определение, содержание, основные понятия.
Медико–социальная экспертиза (МСЭ) – это самостоятельная область научных знаний и сфера практической деятельности, изучающая состояние жизнедеятельности человека и его трудоспособности, выявляющая степень их нарушения и преследующая цель их восстановления путем проведения комплекса лечебных и реабилитационных мероприятий. Предметом медико-социальной экспертизы является определение в установленном порядке потребностей освидетельствуемого лица в мерах социальной защиты, включая реабилитацию.
Медико-социальная экспертиза (МСЭ) относительно новое понятие, которое пришло на смену «врачебно-трудовой экспертизе» после принятия в 1991 г. закона «О социальной защите инвалидов в Республике Беларусь». Согласно данному закону определена следующая структура МСЭ:
1) ВТЭК переданы в систему здравоохранения с последующей реорганизацией их в медико-реабилитационные экспертные комиссии (МРЭК)
2) под управлением министерства ЗО стала функционировать научно-практическая система медико-социальной экспертизы, включающая
а) республиканский научно-практический центр в виде Научно-исследовательского института медико-социальной экспертизы и реабилитации (НИИ МСЭиР)
б) областные, городские, межрайонные медико-реабилитационные экспертные комиссии (МРЭК)
в) отдельные службы и специалисты, занимающиеся вопросами МСЭ и реабилитации в стационарных и амбулаторных организациях республики.
Основные задачи МСЭ:
1. научно обоснованная оценка состояния трудоспособности
2. установление причин инвалидности
3. определение трудовых рекомендаций
4. систематическое наблюдение и контроль за состоянием трудоспособности инвалидов
5. содействие профилактике и лечению заболеваний, профилактике инвалидности
6. экспертный контроль за длительно болеющими
7. определение и изучение экономических и социальных причин инвалидности
8. установление степени потери трудоспособности рабочими и служащими, получившими увечье либо иное повреждение здоровья, связанное с их работой
Основные понятия МСЭ:
1) трудоспособность - такое состояние организма, при котором совокупность физических и духовных возможностей позволяет человеку выполнять свои профессиональные обязанности (работу определенного объема и качества). При оценке трудоспособности учитываются критерии:
а) медицинский - влияние биологических, медицинских факторов (болезненного состояния организма); при оценке состояния трудоспособности учитывают диагноз, стадию и течение заболевания, наличие и характер осложнений, степень функциональных нарушений, клинический прогноз. Многие заболевания, особенно в начальном периоде, не приводят к необходимости прекращения работы; в этом случае если труд больному не противопоказан, а заболевание не причиняет вреда окружающим, нетрудоспособность не определяется.
б) социальные - включают характеристику профессии, должности, степени преобладания физического или нервно-психического напряжения, длительность рабочего дня, сменный характер труда, условия работы, трудовой прогноз, социальный статус человека, семейное положение и т.д. Нетрудоспособность может определяться по социальным показаниям, т.е. в тех случаях, когда отсутствует заболевание, но законодательством установлена возможность временного освобождения от работы в связи с различными обстоятельствами (например, уход за больным членом семьи, в связи с карантином и др.).
2) нетрудоспособность делится на:
а) временную - функциональное состояние организма, вызванное болезнью, травмой или другой причиной, при котором нарушение функций, препятствующее продолжению профессионального труда, носит временный, обратимый характер и возможно возвращение больного к выполнению своей работы. Основной критерий временной нетрудоспособности -это обратимость функциональных нарушений, благоприятный клинический и трудовой прогноз. Это означает полное восстановление или значительное улучшение нарушенных функций организма с восстановлением трудоспособности в сравнительно короткий срок.
б) стойкую - возникает, если нарушение функций, препятствующее выполнению профессионального труда, несмотря на лечение, приобрело устойчивый и длительный характер, в связи с чем выполнение профессионального труда становится невозможным или требуется значительное его изменение.
Временная и стойкая нетрудоспособность могут:
1. полной - невозможность продолжения профессионального труда, в связи с чем больной освобождается от обязанностей трудиться и общество берет на себя заботу о его материальном обеспечении.
2. частичной (ограничение трудоспособности) - невозможность выполнения своей профессиональной работы, при этом больной без ущерба для здоровья способен выполнять другую, более легкую работу.
Аспекты экспертизы нетрудоспособности:
1) медицинские – исследование характера заболевания;
2) социальные –возможность выполнять профессиональный труд, его изменить или прекратить;
3) юридические – экспертиза регламентируется документами, врач несет ответственность;
4) статистические – на государственном уровне осуществляется статистический учет времени нетрудоспособности, стойкой нетрудоспособности;
5) экономические – по документам государство выплачивает пособия или пенсии.
Общественное здоровье и здравоохранение как наука и область практической деятельности. Основные задачи. Объект, предмет изучения. Методы.
Общественное здоровье и здравоохранение (ОЗЗ) - область медицины, изучающая влияние социальных факторов на состояние здоровья населения. Это теоретическая основа здравоохранения.
Область практической деятельности ОЗЗ :
1) изучение теоретических и организационных основ здравоохранения (ЗО)
2) изучение влияния социальных условий и образа жизни на здоровье населения
3) разработка критериев оценки общественного здоровья
4) разработка научных прогнозов в области охраны здоровья населения
5) исследование проблем народонаселения и их связей с ОЗЗ
6) исследование процессов урбанизации
7) изучение экологии человека
9) изучение правовых и этических основ здравоохранения.
10) изучение потребностей населения в медицинской помощи и вариантов ее в амбулатории и стационаре
11) разработка санитарных и эпидемиологических аспектов здравоохранения
12) разработка социально-экономических и медицинских мероприятий профилактики
13) разработка комплекса программ снижения и ликвидации наиболее распространенных и тяжелых заболеваний
14) разработка вопросов планирования и управления лечебно-профилактической помощью населения.
15) разработка проблем экономики здравоохранения и его финансирования
16) разработка мероприятий по пропаганде и реализации здорового образа жизни, гигиеническому обучению и воспитанию
17) разработка мероприятий и действий при стихийных бедствиях и других экстремальных ситуациях
Основные задачи:
а) изучение состояния здоровья населения и влияние на него социальных факторов
б)разработка методик и методология изучения здоровья населения.
в) теоретическое обоснование государственной политики в области охраны здоровья и разработка организационных принципов здравоохранения в государстве.
г) разработка и практическая реализация организационных форм и методов работы медицинских организаций и врачей различных специальностей
д) подготовка и воспитание медицинских работников, как врачей-общественников, врачей – организаторов, организация работы по своей специальности.
Объект исследования ОЗЗ : общество в целом, социальная группа, коллектив, а также обслуживающая их система здравоохранения.
Предмет ОЗЗ :
1) здоровье населения в целом, коллективов, социальных групп в зависимости от влияния социальной среды
2) комплекс мероприятий, направленных на его укрепление: формы, методы, результаты работы ЗО.
Основные методы исследований:
1) исторический - необходимо знать прошлое, чтобы понимать настоящее и предвидеть будущее
2) статистический - измерять показатели здоровья населения и деятельности медицинских учреждений; б) выявить влияние факторов среды на здоровье; в) определить эффективность лечебных и оздоровительных мероприятий; д) оценить динамику показателей ЗО и прогнозировать их; выявить необходимые данные для разработки новых нормативов здравоохранения.
3) методы эксперимента и моделирования - изыскание и разработка наиболее рациональных организационных форм работы
4) метод экономических исследований - дает возможность установить влияние экономики на ЗО и наоборот
5) метод экспертных оценок
6) метод социологических исследований - выявление отношения населения к своему здоровью, влияния условий труда и быта на здоровье
7) метод системного анализа
8) эпидемиологический метод
9) медико-географический
История социальной гигиены:
Впервые СГ упоминается в 70-ых г.г. XIX в. в работе Португалова "Вопросы общественной гигиены".
1903 г. - Альфред Гротьян, издает журнал по СГ.
1905 г. - Альфред Гротьян основал научное общество по социальной гигиене и медицинской статистике
1912 г. - Альфред Гротьян начал читать доцентский курс в Берлинском университете.
1918 г. – музей социальной гигиены в Москве, который возглавил Мальков.
1920 г. - музей преобразован в НИИ социальной гигиены.
1920 г. - первая кафедра социальной гигиены в Берлине
1922 г. - кафедра социальной гигиены в Московском универститете
1924 г. - кафедра социальной гигиены на медицинском факультете БГУ
Дата: 2019-02-19, просмотров: 387.