К учреждениям, оказывающим лечебно-профилактическую помощь детям относятся: детские городская и краевая больницы, специализированные детские больницы, диспансеры, детские городские поликлиники, детские стоматологические поликлиники, учреждения по охране материнства и детства (дома ребенка, родильные дома), детские бальнеологические и грязелечебницы, санатории, детские отделения стационаров и поликлиник общего профиля.
Детская поликлиника — лечебно-профилактическое учреждение, оказывающее амбулаторно-поликлиническую помощь детям и подросткам до 18 (17 лет 11 месяцев 29 дней включительно) лет. Детские поликлиники организуются в целях обеспечения детей, не нуждающихся в госпитализации, доступной и качественной первичной медико-санитарной, квалифицированной и специализированной помощью, направленной на профилактику, снижение уровня заболеваемости, детской инвалидности, младенческой и детской смертности. В зависимости от числа врачебных должностей выделяют пять категорий городских детских поликлиник. В настоящее время в городах преимущественно функционирую крупные поликлиники (1-2 категории), имеющие достаточный набор помещений, высококвалифицированные кадры, необходимые лечебно-диагностические кабинеты (рентгеновский, физиотерапевтический, лечебной физкультуры, массажа, водолечения, грязелечения и др.).
Таблица №1.
| Категории поликлиник | Число врачебных должностей | Число посещений в смену |
| 1 | 50 - 70 | 800 |
| 2 | 40 - 50 | 700 |
| 3 | 30 - 40 | 500 |
| 4 | 20 - 30 | 300 |
| 5 | 15 - 20 | 150 |
Оптимальный режим работы детских поликлиник: с 8 часов до 20 часов в рабочие дни, а в выходные дни до 14 часов. Детская поликлиника работает по участковому принципу. Вся обслуживаемая поликлиникой территория разделена на участки. На педиатрическом участке в норме проживает 800 детей и для их обслуживания выделяется 1 должность врача-педиатра и 1,5 должности участковой медсестры. Кроме того, в детской поликлинике предусмотрены должности врачей-педиатров и медсестер (фельдшеров) для оказания лечебно-профилактической помощи в дошкольных учреждениях, школах и отделения специализированной медицинской помощи. Основным методом в обслуживании детей является метод диспансеризации.
Основные задачи детской поликлиники:
• Организация и проведение профилактических мероприятий в поликлинике, на дому, в дошкольных учреждениях и школах – диспансеризация детей (активное и динамическое наблюдение за здоровьем детей), санитарно-просветительная работа, пропаганда здорового образа жизни, проведение противоэпидемических мероприятий совместно с центрами ГСЭН;
• Оказание квалифицированной и специализированной лечебной помощи в поликлинике и на дому;
• Качественное проведение клинико-экспертной работы - экспертиза временной и стойкой нетрудоспособности;
• Своевременная госпитализация детей, нуждающихся в стационарном лечении, с предварительным максимальным обследованием;
• Соблюдение преемственных связей с другими ЛПУ: женскими консультациями, родильными домами, детскими больницами и санаториями, диспансерами.
Основным направлением деятельности детской поликлиники, является профилактическая работа, осуществляющаяся путем:
1. проведения дородового патронажа беременных женщин;
Учета детского населения и диспансеризации здоровых, больных и детей из группы риска соответственно возрасту, особенностям нервно-психического и физического развития;
3. вакцинации детей;
4. подготовки детей к поступлению в дошкольные и общеобразовательные учреждения;
5. предупреждения инфекционных заболеваний;
Санитарно-просветительной работы с целью гигиенического воспитания и прививания навыков по рациональному питанию, уходу, закаливанию, оздоровлению и пропаганде здорового образа жизни среди детей, их родителей и членов семьи.
Детскую городскую поликлинику возглавляет главный врач, который непосредственно руководит всей ее деятельностью: обеспечивает своевременность, доступность и качество всех видов лечебно-профилактической помощи детям, осуществляет планирование, финансирование, устанавливает штат, организует работу сотрудников, анализирует результаты работы, отвечает за оснащение медицинским оборудованием, хозяйственным инвентарем. Штат медицинского и педагогического персонала в детской поликлинике устанавливается исходя из следующих нормативов: на 10 тысяч детей прикрепленных к поликлинике предусматривается - 12,5 должностей участковых педиатров, 0,5 ставки детского хирурга, 0,75 ставки травматолога-ортопеда, 1,25 ставки отоларинголога, по 1,5 ставки офтальмолога и невролога, а также должности других специалистов. Для обеспечения работы в дошкольных и школьных учреждениях дополнительно выделяются 1 должность врача-педиатра из расчета на: 180 -200 детей в детских яслях, 600 детей детских садов, 1200 учащихся образовательных учреждений.
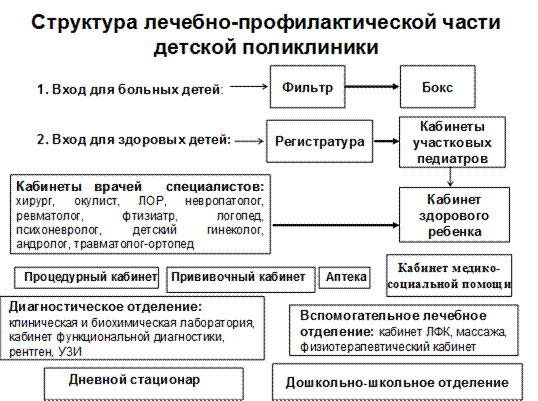
В структуре детской поликлиники имеются свои особенности, так, в отличие от поликлиник, обслуживающих взрослое население, в детской поликлинике предусмотрено два входа. Через главный вход (вход для здоровых детей) заходят дети, не имеющие симптомов острых инфекционных заболеваний. Все заболевшие дети должны обслуживаются на дому, однако, если родители по тем или иным причинам приводят заболевшего ребенка в поликлинику, они должны войти во вход для больных детей, который ведет в помещение называющееся фильтром. Там работает опытная медицинская сестра, которая опрашивает, осматривает ребёнка, ставит предварительный диагноз и решает – может ли ребенок посетить поликлинику или нуждается в консультации врача и изоляции. Если есть подозрение на инфекцию, то ребёнка помещают в бокс, где его осматривает врач, вызванный медицинской сестрой. После осмотра врача и назначения необходимых лечебных мероприятий ребенка через отдельный выход из бокса отправляют домой или при показаниях на машине скорой помощи перевозят в стационар. Бокс, в котором находился больной, дезинфицируют.
В вестибюльном помещении должна быть сосредоточена информация об услугах поликлиники, пространственной и функциональной структуре учреждения. В детских поликлиниках у входа следует предусматривать помещение для хранения детских колясок, а в вестибюле - предусматривать столы для пеленания грудных детей.
Основной фигурой, оказывающей амбулаторно-поликлиническую помощь детям, является участковый педиатр. Согласно приказа Министерства здравоохранения и социального развития Российской Федерации «Об организации деятельности врача-педиатра участкового» от 18 января 2006 г. N 28 - на должность врача-педиатра участкового назначается специалист, имеющий высшее медицинское образование по специальности "педиатрия" или "лечебное дело" и сертификат специалиста по специальности «педиатрия». Врач-педиатр участковый осуществляет свою деятельность в медицинских организациях преимущественно муниципальной системы здравоохранения, оказывающих первичную медико-санитарную помощь детям: детских поликлиниках; амбулаториях; стационарно-поликлинических учреждениях. Врач-педиатр участковый оказывает первичную медико-санитарную помощь контингенту, сформированному преимущественно по территориальному принципу и на основе свободного выбора врача пациентами. Нагрузка участкового педиатра составляет: 5 человек на 1 час приема в поликлинике, 7 - при профилактических осмотрах и 2 - при обслуживании на дому. Цель работы участкового педиатра заключается в сохранении здоровья, снижении заболеваемости и смертности детей всех возрастов, обеспечении оптимального физического и нервно-психического развития детей.
Функциональные обязанности участкового педиатра:
• формирует врачебный участок из прикрепленного контингента;
• проводит динамическое медицинское наблюдение за физическим и нервно-психическим развитием детей;
• проводит диагностическую и лечебную работу на дому и в амбулаторных условиях;
• осуществляет работу по охране репродуктивного здоровья подростков;
• проводит первичный патронаж новорожденных и детей раннего возраста в установленные сроки;
• организует и принимает участие в проведении профилактических осмотров детей раннего возраста, а также детей в декретированные возрастные сроки;
• разрабатывает комплекс лечебно-оздоровительных мероприятий, обеспечивает контроль за выполнением режима, рационального питания, своевременного проведения мероприятий по профилактике у детей алиментарных расстройств, рахита, анемии и других заболеваний;
• обеспечивает своевременное направление детей на консультации к врачам-специалистам, при соответствующих показаниях - на госпитализацию;
• обеспечивает проведение иммунопрофилактики детей;
• проводит динамическое наблюдение за детьми с хронической патологией, состоящими на диспансерном наблюдении, их своевременное оздоровление и анализ эффективности диспансерного наблюдения;
• обеспечивает подготовку детей к поступлению в образовательные учреждения;
• обеспечивает поступление информации о детях и семьях социального риска в отделение медико-социальной помощи детской поликлиники, органы опеки, попечительства;
• обеспечивает работу стационара на дому;
• обеспечивает выполнение индивидуальных программ реабилитации детей-инвалидов;
• обеспечивает проведение дополнительного лекарственного обеспечения детей, имеющих право на получение набора социальных услуг;
• выдает заключение о необходимости направления детей в санаторно-курортные учреждения;
• обеспечивает проведение мероприятий по профилактике и раннему выявлению у детей гепатита B и C, ВИЧ-инфекции;
• осуществляет диспансерное наблюдение детей с наследственными заболеваниями, выявленными в результате неонатального скрининга, и патронаж семей, имеющих детей указанной категории;
• своевременно направляет извещения в установленном порядке в территориальные органы санэпиднадзора о случаях инфекционных заболеваний и поствакцинальных осложнениях;
• обеспечивает медицинскую помощь юношам в период подготовки к военной службе;
• проводит работу по врачебному консультированию и профессиональной ориентации с учетом состояния здоровья детей;
• проводит подготовку медицинской документации по переводу детей по достижении соответствующего возраста в городскую (районную) поликлинику;
• руководит деятельностью среднего медицинского персонала, осуществляющего оказание первичной медико-санитарной помощи;
• ведет медицинскую документацию в установленном порядке, анализируя состояние здоровья прикрепленного контингента к врачебному педиатрическому участку и деятельность врачебного педиатрического участка;
• систематически повышает свою квалификацию.
В труднодоступных и отдаленных районах, в сельской местности с недостаточным числом врачей-педиатров возможно проведение диспансерного наблюдения детей из прикрепленного контингента, в том числе детей раннего возраста, врачом общей практики (семейным врачом) (в соответствии с пунктом 9 Порядка осуществления деятельности врача общей практики (семейного врача), утвержденного приказом Министерства здравоохранения и социального развития Российской Федерации от 17 января 2005 г. N 84 "О порядке осуществления деятельности врача общей практики (семейного врача)" (зарегистрирован в Минюсте России 21 февраля 2005 г., N 6346), с последующим направлением детей с отклонениями в состоянии здоровья к врачам-специалистам.
Диспансерный метод широко используется участковым педиатром для улучшения состояния здоровья детского населения. Профилактические осмотры являются первым и обязательным этапом в диспансеризации детского населения. Объем и содержание профилактических осмотров должны соответствовать возрастному, физическому, функциональному и нервно-психическому развитию ребенка. Проведение профилактических медицинских осмотров детей предусмотрено Программой государственных гарантий оказания бесплатной медицинской помощи населению, то есть, гарантировано государством. Обязательное проведение профилактических медицинских осмотров детей в определенные возрастные периоды предусмотрено рядом приказов Минздрава и Министерства здравоохранения и социального развития России: №186/272 от 1992 г., №151 от 1997 г., №154 от 1999 г., №241 от 2000 г., №623 от 2003г., №28 от 2006г. Эти приказы являются действующими на настоящий момент. В связи с тем, что профилактическая работа гарантирована государством, проведение профосмотров в муниципальных поликлинических учреждениях является бесплатным. Участковый педиатр и медицинская сестра в первые два дня после выписки ребенка из роддома проводят на дому совместный активный профилактический осмотр (патронаж) новорожденного. Первый год жизни ребенка чрезвычайно важен с точки зрения становления функции всех органов и систем организма, нервно-психического развития, поэтому необходимо регулярное медицинское профилактическое наблюдение за малышом. Активные посещения новорожденного на дому проводятся участковым педиатром на 10-й, 14-й и 21-й дни жизни ребенка, далее – ежемесячно мама с малышом посещает участкового педиатра в поликлинике. При осмотре педиатр уточняет антропометрические параметры (массу и длину тела, окружность грудной клетки и головы, оценивает состояния швов и родничков на голове), оценивает нервно-психическое и физическое развитие, функциональное состояние других органов и систем. Даются рекомендации по уходу за ребенком, по его питанию, другие советы для обеспечения здорового роста и развития. В возрасте 1 месяца, наряду с педиатром, малыша осматривают невролог, ортопед, офтальмолог, хирург. Кроме того, в 1 месяц жизни проводится вторая вакцинация против вирусного гепатита В (первая - обычно проводится в роддоме в первые 12 часов жизни ребенка). Прививка выполняется после осмотра педиатром для исключения острых заболеваний. По результатам профилактического осмотра в зависимости от состояния здоровья малыша, врач может назначить дополнительные исследования (общий анализ крови и мочи, исследования кала и пр.).
Невропатолог (невролог) выяснит, правильно ли происходит развитие нервной системы ребенка, проверит, научился ли он держать голову, реагирует ли на резкие звуки, на свет и т.д. Именно в этом возрасте чаще всего выявляются перинатальные, то есть возникшие в период беременности и родов, поражения центральной нервной системы. Невролог даст рекомендации по поводу оздоровительного массажа, гимнастики, посещения бассейна, а при необходимости - назначит медикаментозное лечение.
Ортопед оценит развитие костно-мышечной системы ребенка, а также исключит наличие какой-либо врожденной патологии развития (например, врожденная косолапость, врожденный подвывих или вывих тазобедренного сустава и др.), может быть назначено ультразвуковое или рентгенологическое исследование тазобедренных суставов. Чем раньше специалист заметит отклонение в развитии опорно-двигательного аппарата малыша, тем эффективнее будет лечение.
Дата: 2019-02-19, просмотров: 339.