Содержание схемы истории болезни ребенка. Методика сбора анамнеза жизни и болезни ребенка. Особенности расспроса родителей и детей. Схема анамнеза болезни и анамнеза жизни.
общие принципы непосредственного обследования ребенка:
При проведении обследования ребенка необходимо соблюдать определенные условия, способствующие более полному получению информации и, одновременно, наименее травмирующие ребенка. Помещение, в котором проводится непосредственное исследование, должно быть теплым (температура 24-250С), без сквозняков, желательно с естественным освещением. При искусственном освещении предпочтительнее лампы дневного света. Важным является отсутствие посторонних шумов.
Осмотр проводится в присутствии родителей без посторонних лиц, девочек старшего возраста осматривают только в присутствии матери.
Успешное проведение непосредственно обследования ребенка невозможно, если врач-педиатр не сумеет найти контакта с ребенком, его родителями или родственниками и, поэтому, определенные требования, предъявляемые к внешнему виду врача, в педиатрии приобретают особый смысл. Врач должен иметь опрятный вид без использования экстравагантных стилей одежды. Желательно на работе не носить яркие украшения, не применять яркой, необычной косметики со стойкими запахами. Руки врача должны быть чистыми (их моют перед каждым осмотром ребенка), теплыми, с коротко остриженными ногтями.
Расспрос (INTERROGATIO)
Обследование всегда начинается с расспроса. Без преувеличения можно сказать, что тщательно собранный анамнез дает врачу, по меньшей мере, половину информации, необходимой для постановки правильного диагноза. Для педиатра расспрос приобретает особое значение, поскольку за это время необходимо не только получить максимально полные сведения, но и наладить контакт с ребенком и его родственниками. Очень важно быть предельно доброжелательным, спокойным, уверенным в себе.
В разговоре с родителями следует спокойно выслушать их и одновременно наводящими вопросами и уточнениями получить необходимую информацию. Крайне нежелательно во время опроса делать заключения, особенно негативного плана, как по возможному заболеванию ребенка, так и по тем мероприятиям, которые применялись при предшествующем лечении и обследовании ребенка.
Детей младшего возраста желательно заинтересовать игрушкой или предметами, представляющими для него интерес; уместно немного поиграть с малышом. По авторитетному мнению опытных врачей, у хорошего педиатра во время беседы ребенок улыбается, а самые настороженные родители успокаиваются.
При расспросе рекомендуется соблюдать определенную последовательность. Различают анамнез настоящего заболевание (anamnesis morbi) и анамнез жизни (anamnesis vitae).
Анамнез болезни
Жалобы, по поводу которых родители в данный момент обратились за медицинской помощью. После получения информации от родителей и ребенка необходимо уточнить каждую жалобу путем дополнительных вопросов. Например, при жалобах на боли в животе необходимо уточнить локализацию, интенсивность, связь с приемом пищи и временем суток.
Затем выясняют время, когда появились жалобы, обстоятельства, при которых они возникли; как протекало заболевание с момента его начала.
Дополнительно расспрашивают о возможной патологии со стороны всех органов и систем, даже в случаях, когда родители не обращают на это внимания. Интересуются, какие именно общие проявления заболевания отмечались (температура, озноб, нарушения сна, аппетита, изменение настроения).
Следующим разделом расспроса является сбор анамнеза жизни (anamnesis vitae).
Анамнез жизни
В связи с тем, что в разные возрастные периоды имеют большее значение те или иные нюансы жизни ребенка, сбор анамнеза в разном возрасте имеет некоторые особенности. Так, при выяснении анамнеза жизни у детей до 3 лет особое внимание следует уделить особенностям пренатального, интранатального и раннего постнатального периодов.
Анамнез жизни детей раннего возраста.
1. От какой беременности и какой по счету ребенок. Если беременность не первая, как протекали предыдущие беременности и чем закончились (выкидыши, мертворожденные и недоношенные дети, аборты, предполагаемые причины этого).
2. Как протекала беременность (токсикоз I или II половины беременности — тошнота, рвота, отеки, гипертония, нефропатия, эклампсия, степень их выраженности, профессиональные вредности в этот период). Были ли госпитализации матери в беременности, какое лечение она получала. Использован ли декретный отпуск.
3. Как протекали роды (продолжительность, пособия, осложнения). Сразу ли закричал ребенок. Вес и рост при рождении. Когда приложен к груди, как ребенок взял грудь; через сколько часов прикладывали ребенка к груди (количество и часы кормлений). Когда отпал пуповинный остаток, зажила пупочная ранка. Физиологическая потеря массы тела (в процентах) и время восстановления веса новорожденного. На какой день и с какой массой выписали ребенка домой.
4. Заболевания в период новорожденности (интенсивность и длительность желтухи — групповая и резус-несовместимость матери и ребенка, родовая травма, заболевания кожи и пупка, органов дыхания и пищеварения, септические заболевания).
5. Физическое и психомоторное развитие ребенка. Темповые прибавки массы и длины тела. Когда стал держать головку, поворачиваться на бок, со спины на живот, когда стал сидеть, ползать, стоять, ходить, бегать. Когда стал улыбаться, гулить, узнавать мать, произносить отдельные слоги, слова, фразы, запас слов к 1 году и к 2 годам.
6. Поведение ребенка дома и в коллективе. Отношение к другим детям и взрослым.
7. Сон, его особенности и продолжительность.
8. Общие особенности кормления ребенка на первом году жизни (естественное, искусственное, смешанное). Частота и кратность кормлений, наличие ночного перерыва. Коррекция вскармливания, сроки введения прикормов, их последовательность, количество, переносимость. Время отнятия от груди. Особенности вкуса и аппетита ребенка. Регулярность питания. Питание ребенка к началу настоящего заболевания:
— при естественном вскармливании — время пребывания ребенка у груди, активность сосания, кормление из одной или обеих молочных желез, сцеживание после кормления;
— при смешанном вскармливании — чем докармливался ребенок; с какого возраста, какое количество и методика введения докорма. Какие мероприятия проводились по борьбе с гипогалактией;
— при искусственном вскармливании — с какого возраста и чем вскармливался ребенок, в каком количестве и в какой последовательности.
9. Когда прорезались зубы и порядок прорезывания зубов.
10. Перенесенные заболевания на первом году жизни. Были ли проявления рахита, пищевой аллергии, анемии, дистрофии. Перенесенные инфекционные заболевания (в каком возрасте особенности течения, осложнения), хирургические вмешательства (какие, когда), глистные инвазии и др. Какие лекарственные препараты применялись ранее, были ли реакции на их введение, в чем выражались.
11. Профилактические прививки — против туберкулеза (БЦЖ), против полиомиелита, коклюша, дифтерии, столбняка, кори, паротита, гепатита, краснухи. Прививочный план и реакция на прививки. Туберкулиновые пробы, когда проводились, их результат.
12. Контакт с инфекционными больными.
При сборе анамнеза жизни у детей старшего возраста особое внимание следует уделить особенностям условий и образа жизни.
Анамнез жизни детей старшего возраста.
1. Какой по счету ребенок. Как развивался в период раннего детства.
2. Поведение ребенка дома и в коллективе, для школьников — успеваемость в школе, какие предметы предпочитает.
3. Перенесенные заболевания и хирургические вмешательства.
4. Профилактические прививки.
5. Туберкулиновые пробы, когда проводились, их результаты. Контакт с туберкулезными больными.
6. Половое развитие ребенка (сроки появления вторичных половых признаков и их последовательность).
К анамнезу жизни относится и сбор семейного анамнеза, при этом наряду с паспортными данными родителей выясняют:
1. Состояние здоровья родителей и ближайших родственников по линии матери и отца. Наличие в семье инфекционных (туберкулёз, сифилис, токсоплазмоз др.), психических, нервных, эндокринных, аллергических заболеваний. Наличие таких неблагоприятных факторов, как алкоголизм, курение, возможные профессиональные вредности.
Генеалогическое дерево, начиная с больного ребенка до дедушек и бабушек вверх — по вертикали, и до братьев и сестер — по горизонтали.
Оценка материально-бытовых условий, направленная на выяснение неблагоприятных причин, могущих спровоцировать болезненное состояние ребенка.
Из материально-бытовых условий обращают внимание на материальный доход семьи (где работают родители, их профессия и общий заработок, число членов семьи) и на бытовые условия (в какой квартире проживает семья, число проживающих детей и взрослых).
5) Периоды внутриутробного развития. Зародышевый, имплантации, Эмбриональный, эмбриофетальный, ранний и поздний фетальный периоды, особенности развития плода, возможной патологии, связанной с этими периодами.
1.Герминальный, или собственно зародышевый период.
Продолжительность-1неделя.
Началом этого периода является оплодотворение яйцеклетки.
Завершением- имплантация образовавшегося бластоциста в слизистую оболочку матки.
2.Период имплантации.
Продолжительность около 40 часов ~2суток.
Иногда герминальный период и период имплантации объединяют так как медико-биологическое значение их велико. В этот период 50-70% оплодотворённых яйцеклеток не развивается, а тератогенные факторы вызывают патологию , несовместимую с выживанием зародыша (аплазия и гипоплазия), или формируют тяжелые пороки развития вследствие хромосомных аббераций или мутантных генов.
3.Эмбриональный период.
Продолжительность 5-6 недель(~1,5 месяца ~44дня).
В этот период происходит закладка и органогенез всех внутренних органов будущего ребёнка. Воздействие тератогенных факторов (экзогенных и эндогенных) вызывает эмбриопатии, которые представялют собой наиболее грубые анатомические и диспластические пороки развития.
Питание зародыша происходит из желточного мешка.
4.Неофетальный или эмбриофетальный период.
Продолжительность 2 недели.
В этот период формируется плацента, что совпадает с окончанием формирования большинства внутренних органов ( кроме центральной нервной и эндокринной систем). Важность данного период заключается в том, что от правильного формирования плаценты, а следовательно, и плацентарного кровообращения зависит дальнейшая интенсивность роста и развития плода.
5. Фетальный период.
Продолжительность от 9-ой недели до рождения.
В этот период характерно гемотрофное питание плода. В фетальном периоде целесообразно выделять 2 подпериода: ранний и поздний.
-Ранний фетальный подпериод.
Продолжительность от 9 недель до 28 недель (~2 мес- 7 мес).
В этот период происходит интенсивный рост и тканевая дифференцировка органов плода. Обычно воздействие неблагоприятных факторов уже не приводит к формированию пороков строения, но может проявляться задержкой роста и дифференцировки (гипоплазии) органов или нарушением дифференцировки тканей (дисплазии). В связи с тем, что иммунитет только начинает формироваться, то ответ на инфекцию выражается соединительнотканными пролиферативными реакциями, приводящими к циррозам и фиброзам. Совокупность изменений плода, возникающих в этом периоде , называется общим термином — “ранние фетопатии”.
-Поздний фетальный период.
Продолжительность от 28 недель до родов,то есть до отхождения околоплодных вод.
Поражения плода в этом периоде не влияют на процессы формирования органов и дифференцировки тканей, но могут вызвать преждевременное прекращение беременности с рождением маловесного и функционально незрелого ребёнка.
При повреждающем действии инфекции возникает уже настоящий инфекционный процесс с морфологическими и клиническими признаками заболевания, характерным для данного возбудителя.
В этот период происходит депонирование тех питательных веществ, которые ребёнок не сможет получать в достаточном количестве с материнским молоком. Депонируются соли кальция, железа, меди и витамин В12. Кроме того, в последние 10-12 недель беременности достигается высокая степень зрелости и защиты функций жизненно важных органов плода от возможных нарушений оксигенации и травматизма в родах, а накопленные при трансплацентарной передаче иммуноглобулины матери обеспечивают высокий уровень пассивного иммунитета.
В последние недели беременности также осуществляется созревание “сурфактанта”, обеспечивающего нормальную функцию лёгких и эпителиальных выстилок дыхательного и пищеварительного трактов.
6.Интранатальный этап.
Начинается от времени появления регулярных родовых схваток до момента перевязки (пережатия) пуповины (обычно от 2-4 до 15-18 часов).
В этот период возможно
1.возникновение травм центральной и периферической нервной системы, что создаёт непосредственную угрозу для жизни.
2. возможны тяжелые нарушения пуповинного кровообращения или дыхания.
3. родовые травмы нередко возникают вследствие несоответствия размеров головки плода и родовых путей матери, неправильного положения плода, что требует акушерской помощи.
6) Перинатальный, интранатальный и ранний неонатальный периоды, их особенности. Значение для дальнейшего состояния здоровья.
Перинатальный период (буквально «околородовой период») – период, начинающийся с полных 22 недель, включающий период родов и заканчивающийся через 168 часов (7 суток) после рождения. Продолжительность перинатального периода может быть разной. Например, у ребенка, рожденного в сроке 22 недель, он значительно короче, чем у рожденного в 38 недель. Самый длительный перинатальный период получается у женщин с переношенной беременностью.
Перинатальные период подразделяется на антенатальный, интранатальный и ранний неонатальный периоды.
Антенатальный период – это период внутриутробного развития ребенка.
В период с 22 недель до родов происходит постепенное формирование органов и систем плода, созревание функциональных систем и подготовка к внеутробной жизни. В этот период крайне важно достаточное поступление необходимых питательных веществ, витаминов (в частности фолиевой кислоты), микроэлементов (особенно кальция и йода), отсутствие токсических влияний (курение, алкоголь, наркотические препараты) и инфекций. Недостаточность питания, хроническая гипоксия (кислородная недостаточность), интоксикации ведут к задержке роста и развития плода (ЗРП), формированию пороков развития (при недостатке фолиевой кислоты повышен риск формирование дефектов нервной трубки плода), повышается риск преждевременных родов. Нелеченые инфекции (кариес, ОРВИ, кольпит и так далее), перенесенные матерью, несут риск внутриутробного инфицирования плода (от пузырчатки новорожденных до врожденного сепсиса).
Беременной женщине выполняют общие анализ крови и мочи, биохимический анализ крови, обследование на ВИЧ и гепатиты В и С, ЭКГ, осмотры терапевта, ЛОР-врача, стоматолога в указанные сроки. Другие обследования (исследование на инфекции, гормональный профиль и другие) производятся по показаниям.
УЗИ-скрининг плода производится трижды за беременность (11-16 недель, 16-22 недели, 30-34 недели), биохимический скрининг на хромосомные патологии, кардиотокографическое исследование (сердцебиение и шевеления плода, сократительная активность матки) с 34 недель.
А также выполняется аускультация сердцебиения, измерения высоты стояния дна матки каждую явку к участковому акушеру-гинекологу.
Подсчет шевелений плода женщина производит самостоятельно.
Интранатальный период – это период от начала схваток до изгнания плода из матки. У первородящих роды длятся до 18 часов, в среднем 10-12 часов. У повторнородящих длительность родов несколько сокращается, но это определяется индивидуально.
Интранатальный период, несмотря на относительно малую длительность, весьма важен. Именно в этот период есть риск родовой травмы матери и плода, особенно при наличии предрасполагающих факторов (большая или малая к сроку масса плода, несоответствие размеров таза матери и головки плода, стремительные или затяжные роды, обвитие пуповины вокруг шеи плода). Отдельно учитываются риски при оперативном родоразрешении. Однако даже во время физиологических родов плод испытывает интенсивное воздействие и вследствие этого активизируются адаптационные механизмы систем дыхания, кровоснабжения, эндокринной и кроветворной систем.
В период родов производится контроль сердцебиения плода (с помощью акушерского стетоскопа или аппарата КТГ), оценивается динамика схваток и раскрытия шейки матки, характер и количество вод.
Ранний неонатальный период – период от момента перевязки пуповины до полных 7 суток жизни. Это период адаптации малыша к условиям внеутробной жизни, начинается самостоятельное дыхание, изменяется кровообращение, начинает функционировать собственное кроветворение, а также регуляция теплообмена и терморегуляции.
Физиологические состояния в раннем неонатальном периоде:
- физиологическая потеря массы тела (не более 5-8% от исходной массы),
- физиологическое шелушение кожи,
- конъюгационная желтуха,
- половой криз (набухание грудных желез у детей обоих полов и выделения из половой щели у девочек).
С момента рождения ребенок начинает питаться энтеральным путем (получая пищу через рот) и адаптироваться к этому помогает раннее прикладывание к груди и вскармливание по требованию малыша. У ребенка формируются навыки сосания. В роддоме есть специалист по грудному вскармливанию, который поможет молодой маме приобрести необходимые навыки.
В этот период все функциональные системы ребенка неустойчивы и подвержены внешним воздействиям, также именно в эти сроки выявляются пороки развития, фетопатии (специфические поражения плода – алкогольная, диабетическая и т.д.), наследственные заболевания, гемолитическая болезнь новорожденных, инфицирование, последствия гипоксии или вдыхания околоплодных вод.
Выкладывание ребенка на живот матери помогает быстро заселить кожу малыша флорой с кожи матери и таким образом помочь ему уберечься от многих заболеваний. Это также имеет значение в формировании эмоционального контакта матери и ребенка.
В раннем неонатальном периоде наблюдение осуществляет врач-неонатолог.
Производятся общий осмотр, выслушивание дыхания и сердечных тонов, проверка рефлексов и подвижности суставов, общий анализ крови, биохимический анализ крови, обследование на генетически наследуемые заболевания, проверка слуха и прививки. Все манипуляции производятся с согласия матери.
По отдельным показаниям выполняют рентгенографию легких и костей, УЗИ внутренних органов и сердца и другие специальные исследования.
Заболевания, возникающие в перинатальном периоде:
Поражения плода и новорожденного, обусловленные состояниями матери, осложнениями беременности, родов и родоразрешения
Расстройства, связанные с продолжительностью беременности и ростом плода
Родовая травма
Дыхательные и сердечно-сосудистые нарушения, характерные для перинатального периода
Инфекционные болезни, специфичные для перинатального периода
Геморрагические и гематологические нарушения у плода и новорожденного
Преходящие эндокринные нарушения и нарушения обмена веществ, специфичные для плода и новорожденного
Расстройства системы пищеварения у плода и новорожденного
Состояния, вовлекающие наружные покровы и терморегуляцию плода и новорожденного
Другие нарушения, возникающие в перинатальном периоде
Зрелый доношенный ребенок
Зрелость доношенного новорождённого ребёнка устанавливается по комплексу внешних признаков.
Кожа малыша розового цвета, окрашена равномерно. «Пушок» (пушковые волосы, лануго) сохранён только на плечевом поясе и в верхних отделах спины. Волосы на голове имеют длину не менее 2-3 см. Хрящи ушных раковин и носа плотные. Место отхождения пуповины располагается приблизительно посередине тела или несколько ниже. Яички у мальчиков опущены в мошонку, у девочек малые половые губы прикрыты большими. Такой ребёнок громко кричит, у него отмечаются активные движения, выраженный мышечный тонус, определяются физиологические рефлексы.
Физиологическая желтуха новорождённых — появляется на 2-3 день жизни и исчезает к 5-му дню; если не исчезает, то надо исключить гемолитическую болезнь новорождённых, наследственные болезни крови, пороки развития желчевыводящих путей, сепсис и др.
Кости черепа у подавляющего большинства не сращены, открыт большой родничок (его размеры 1-2 см), швы могут быть сомкнуты, слегка расходиться или находить друг на друга. В зависимости от особенностей протекания родов форма головы может быть: долихоцефалической (вытянутой спереди назад), брахицефалической (вытянутой вверх) или неправильной (асимметричной). Глазки в первые дни почти все время закрыты. Ребенок открывает их при перемене положения тела. На склерах могут быть послеродовые кровоизлияния, веки отечны. Зрачки должны быть симметричны, реагировать на свет с рождения. Глазные яблоки «плавающие», в первые дни жизни в норме может отмечаться горизонтальный нистагм (мелкоамплитудные непроизвольные подергивания глазных яблок). Грудная клетка бочкообразной формы, ребра расположены горизонтально, дыхание поверхностное, с частотой 40-50 дыханий в минуту, при крике, кормлении, беспокойстве ребенка легко возникает одышка из-за узких носовых ходов, возможного отека слизистой оболочки носа. Частота сердечных сокращений 130-150 ударов в минуту, тоны сердца громкие, чистые. Живот обычно активно участвует в акте дыхания, имеет округлую форму. При перекорме и заболеваниях легко возникает вздутие живота. Печень выступает из-под края реберной дуги не более, чем на 2 см. У доношенных девочек большие половые губы прикрывают малые, у мальчиков яички должны быть опущены в мошонку.
Важная особенность новорожденных — наличие физиологических рефлексов
Переношенная беременность
Признаки перезрелости
· темно-зеленый окрас кожи
· плотные кости черепа
· узкие швы и роднички
· сухая кожа
· отсутствие сыровидной смазки
· мацерация кожи стоп, ладоней
· истончение ПЖК
· плацента с явлениями кальценоза.
Законы роста
·Рост- отражение системного процесса развития.
·Замедление скорости роста с возрастом.
·Неравномерность изменений скорости роста.
·Краниокаудальный градиент роста.
·Чередование направлений роста.
·Половая специфичность темпа роста.
·Асимметрия роста.
·Закон канализирования.
В основе роста два процесса: гиперплазия (клет.размножение) и гипертрофия (увеличение) клеток. На разных этапах развития соотношение процессов неодинаково.
Факторы, определяющие рост ребенка. 1. генетические 2. Средовые(питание,эмоц.сост.реб., сон, отдых) 3. трудноклассифицируемые (Порядковый номер беременности, масса новорожденного, возраст матери, сезон)
Средний вес доношенного новорожденного:- 3450 г(2,5-4,6 кг); рост-50см (45-55 см); окр.гр.- 34,5 см (34-35 см).
Формулы для определения параметров физического развития детей
Оценка показателей ФР и выяснения пропорциональности - Проводится по таблицам стандартов сигмального или центильного типов.
Типы конституции
-Астеноидный тип. Характеризуется тонким костяком, пониженным развитием мышечной и жировой ткани» острым эпигастральным углом, впалым животом, уплощенной грудной клеткой и сутулой спиной.
- Торакальный тип. Характеризуется слабо развитым костяком при нормальном жироотложении и нормально развитой мускулатуре. Форма спины прямая, грудная клетка цилиндрическая, живот прямой, эпигастральный угол прямой, форма ног нормальная.
-Мышечный тип. Отличается высоким уровнем развития мышечной ткани и костяка при нормальном или несколько повышенном жироотложении, грудная клетка цилиндрическая, прямая спина и прямой эпигастральный угол.
-Дигестивный тип. Отличается уплощенной спиной, конической грудной клеткой, тупым эпигастральным углом, выпуклым животом, Х-образными 10 ногами и повышенным уровнем развития как костяка, так и мышечной и жировой ткани.
Дыхательный рефлекс
Первым, сразу после рождения, включается дыхательный рефлекс – раскрываются легкие малыша и он делает первый самостоятельный вдох.
Сосательный рефлекс
Сосательный рефлекс возникает у новорожденного в ответ на раздражение полости рта, при прикосновении к губам и языку новорожденного. Например, при вкладывании в рот соска, соски, пальца появляются ритмичные сосательные движения.
Сосательный рефлекс имеется у всех здоровых новорожденных и является отражением зрелости ребенка. После кормления этот рефлекс в значительной мере угасает и спустя полчаса-час начинает вновь оживляться. Рефлекс сохраняется в течение первого года жизни. Сосательный рефлекс снижается или даже исчезает при повреждении любого из черепных нервов, участвующих в акте сосания.Сосание успокаивает ребенка. Если он не насосался в младенчестве, то в старшем возрасте, может начать сосать кончики волос или пальцы, обкусывать ногти, что потребует вмешательства психотерапевта или невропатолога.
3. Глотательный рефлекс Если что-то попадает в ротик малыша, то он глотает. Первые дни ребенок учится координировать дыхательные движения с глотательными.
4. Рефлекс кляпа. Рефлекс заставляет ребенка выталкивать изо рта языком любые твердые предметы. Рефлекс кляпа появляется сразу после рождения. Рефлекс не дает ребенку подавиться. Этот рефлекс угасает ближе к 6 месяцам. Именно рефлексом кляпа объясняется то, что малышу до 6-ти месяцев так трудно глотать твердую пишу.
5. Поисковый (искательный) рефлекс Куссмауля
Рефлекс следует вызывать осторожно, не причиняя боли новорожденному.
• Поглаживание пальцем в области угла рта (не прикасаясь к губам) вызывает у новорожденного опускание угла рта и губы, облизывание рта и поворот головы в ту сторону, с которой проводится поглаживание.
• Надавливание на середину верхней губы вызывает рефлекторное приподнимание верхней губы кверху и разгибание головы.
• Прикосновение к середине нижней губы вызывает опускание губы, рот открывается, а голова ребенка производит сгибательное движение.
• При болевом раздражении происходит поворот только головы в противоположную сторону.
Поисковый рефлекс помогает малышу найти сосок и хорошо выражен перед кормлением.
В норме вызывается у всех новорожденных и полностью должен исчезать к 3 месячному возрасту. Затем появляется реакция на зрительный раздражитель, ребенок оживляется при виде бутылочки с молоком, при приготовлении матерью груди к кормлению.
Поисковый рефлекс является основой для формирования многих мимических (выразительных) движений: качания головой, улыбки.
Поисковый рефлекс отсутствует или снижен, асимметричен у новорожденных с повреждением лицевого нерва. При наличии церебральной патологии у новорожденных рефлекс может быть задержан и не исчезает к 3-месячному возрасту
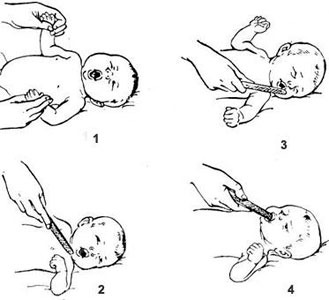
1 — ладонно-ротовой;
2 — хоботковый;
3 — поисковый;
4 — сосательный
6. Хоботковый рефлекс (рефлекс ротовой Эшериха)
Вызывается быстрым легким прикосновением пальцем, соской или молоточком по верхней губе ребенка — в ответ происходит сокращение мимической мускулатуры новорожденного -вытягивание губ в виде хоботка.
В норме хоботковый рефлекс выявляется у всех здоровых новорожденных, и постепенно угасает к трехмесячному возрасту. Сохранение хоботкового рефлекса его у детей старше трехмесячного возраста является признаком возможной патологии головного мозга и наблюдается у детей с поражением нервной системы.
Рефлекс Бабинского.
Если произвести штриховое раздражение подошвы по наружному краю стопы в направлении от пятки к пальцам, то происходит тыльное разгибание большого пальца стопы и веерообразное расхождение II-V пальцев.
Большинство врачей сейчас считают рефлекс Бабинского нормой для первого года жизни и что его наличие не является признаком патологии, и с возрастом он пройдёт. Они объясняют тем, что это связано с недостаточным развитием коры головного мозга и соответственно системы центрального двигательного нейрона в раннем детском возрасте и что этот рефлекс встречается сейчас очень часто.
Мы же хотим предупредить родителей.
У здоровых новорожденных НЕ должно быть рефлекса Бабинского.
Рефлекс Бабинского является патологическим уже с первых дней жизни ребенка и является тонким признаком патологии пирамидных путей, а частота выявления его есть не доказательство его физиологичности, а доказательство частоты неврологических нарушений у новорожденных. Тем более если этот рефлекс с рождения спонтанный(то есть его не надо вызывать, он появлялся сам по себе)
Пяточный рефлекс Аршавского
При надавливании на пяточную кость у ребенка вызываются крик или гримасы плача.
Отсутствие их, снижение степени выраженности или асимметрия могут указывать на поражение нервной системы.
Рефлекс охватывания Моро
Вызывается различными приемами: если неожиданно хлопнуть двумя руками с обеих сторон по поверхности, на которой лежит ребенок, на расстоянии 15 см от его головки (не надо бить со всей силы!), то новорожденный отводит руки в стороны и открывает кулачки — I фаза рефлекса Моро. Через несколько секунд руки возвращаются в исходное положение (поза эмбриона) — II фаза рефлекса Моро.
Аналогичное движение в руках возникает при пассивном внезапном вытягивании (разгибанием) ног новорожденного, приподниманием разогнутых ног и таза малыша над постелью, при надавливании на бёдра.
Рефлекс выражен сразу после рождения. У всех здоровых новорожденных рефлекс Моро всегда симметричен(одинаков) в обеих руках и выражен до 4-5-го месяца, затем начинает угасать; после 5-го месяца можно наблюдать лишь отдельные его компоненты.
При вялом парезе руки рефлекс снижается или вовсе отсутствует на стороне поражения, что свидетельствует о том, что во время родов был травмирован спинной мозг в шейном отделе. У детей с внутричерепной травмой рефлекс в первые дни жизни может отсутствовать. При резко выраженной гипертонии имеется неполный рефлекс Моро: новорожденный только слегка отводит руки.
В каждом случае следует определить порог рефлекса Моро — низкий или высокий. У грудных детей с поражением ЦНС рефлекс Моро задерживается надолго, имеет низкий порог, часто возникает спонтанно при беспокойстве, различных манипуляциях. Если рефлекс проявляется при попытке переодеть ребенка или без повода, то его стоит показать невропатологу.
Рефлекс Галанта
Ребенка укладывают лицом вниз, его грудкой на свою ладонь. Поддерживая на весу (когда малыш успокоится и свесит полностью голову, ручки и ножки) проводят пальцем вдоль позвоночника (на расстоянии 1 см от него) с правой стороны — малыш выгнется дугой и подожмёт правую ножку. Так же рефлекс проверяют и с левой стороны.
Рефлекс Галанта хорошо вызывается с 5 — 6-го дня жизни. В норме рефлекс сохраняется до 2-4 мес, исчезает после 6 месяцев.
Реакция с обеих сторон должна быть одинаковой.
У детей с поражением нервной системы он может быть ослаблен или вовсе отсутствовать в течение 1-го месяца жизни. При поражении спинного мозга рефлекс отсутствует длительно. При поражении нервной системы эту реакцию можно наблюдать во второй половине года и позже.
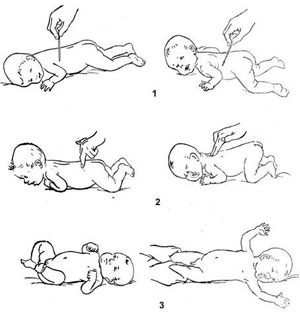
1.Рефлекс Галанта
2.Рефлекс Переса
3.Рефлекс охватывания Моро
Рефлекс Переса
Ребенка укладывают лицом вниз, его грудкой на свою ладонь. Поддерживая на весу (когда малыш успокоится и свесит полностью голову, ручки и ножки) слегка надавливая, проводят пальцем по остистым отросткам позвоночника ребенка от копчика к шеи.
Это неприятно малышу, в ответ у ребенка возникает задержка дыхания с последующим криком. Его позвоночник прогибается, приподнимается таз и голова , сгибаются руки и ноги, возникает кратковременное общее повышение мышечного тонуса, при этом иногда происходит потеря мочи и дефекация.
В норме рефлекс Переса хорошо выражен в течение первого месяца жизни новорожденного, постепенно ослабевает и совсем исчезает к исходу 3 — 4-го месяца жизни.
Сохранность рефлекса старше 3 мес следует считать патологическим признаком. У новорожденных с родовым повреждением шейного отдела спинного мозга отсутствует поднимание головы, то есть рефлекс Переса получается как бы «обезглавленным». Угнетение рефлекса в период новорождённости и задержка его обратного развития наблюдается у детей с поражением центральной нервной системы.
Рефлекс опоры
Если взять новорожденного под мышки, то он рефлекторно сгибает ноги в тазобедренных и коленных суставах. В то же время, если его поставить к опоре, он разгибает ноги и плотно всей стопой упирается о поверхность стола и так «стоит» до 10 секунд.
В норме рефлекс опоры постоянен, хорошо выражен и постепенно исчезает к 4-6-неделыюму возрасту.
При травме нервной системы ребенок может опираться на носочки, иногда даже с перекрестом ног, что указывает па поражение двигательного (пирамидального) пути, идущего от коры головного мозга к спинному.
У новорожденных с внутричерепной травмой, родившихся в асфиксии, в первые недели жизни реакция опоры часто угнетена или отсутствует. При наследственных нервно-мышечных заболеваниях реакция опоры отсутствует из-за резкой мышечной гипотонии.
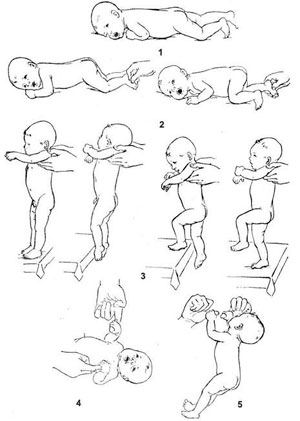
1.защитный рефлекс;
2.рефлекс ползания (Бауэра);
3.рефлекс опоры и автоматическая походка;
4.хватательный рефлекс;
5.рефлекс Робинсона.
Рефлекс ползания по Бауэру
К стопам новорожденного, уложенного на живот, приставляется рука. Рукой слегка давим на подошвы малыша — в ответ ребенок рефлекторно отталкивается от нее ногами и выполняет движения ползанья.
Рефлекс ползания в норме вызывается у всех новорожденных. Ползающие движения у новорожденных становятся выраженными на 3-4-й день жизни и сохраняется до 4 месяцев, а затем угасает. Следует обратить внимание на асимметрию рефлекса.
Рефлекс угнетен или отсутствует у детей, родившихся в асфиксии, а также при внутричерепных кровоизлияниях, травмах спинного мозга. При заболеваниях ЦНС ползающие движения сохраняются до 6-12 месяцев.
Защитные рефлексы
а)Верхний защитный рефлекс. Если новорожденного положить на живот, то происходит рефлекторный поворот головы в сторону и он пытается ее приподнять, как бы обеспечивая себе возможность дышать.
Защитный рефлекс у здоровых новорожденных выражен с первого дня жизни постоянно, а после полутора мес ребенок пытается удерживать голову сам. У детей с поражением ЦНС защитный рефлекс может отсутствовать. Снижение или исчезновение этого рефлекса может быть либо при особо сильном поражении верхних шейных сегментов спинного мозга, либо при патологии головного мозга. И, если не повернуть пассивно голову ребенка в сторону, он может задохнуться. У детей с церебральным параличом при усилении экстензорного тонуса наблюдается продолжительный подъем головы и даже запрокидывание ее назад.
б)«Утиный» рефлекс. При попадании струи воды или воздуха на область носа новорожденный задерживает дыхание.
в)Зрачковый рефлекс. Яркий свет вызовет сужение зрачка
г)Мигательный рефлекс Если подуть в личико малыша, то он прищурит глазки.
Рефлекс отдергивания ноги
В положении новорожденного на спине, когда нижние конечности его расслаблены, поочередно наносят укол иглой на каждую подошву. Происходит одновременное сгибание бедер, голеней и стоп.
Рефлекс должен вызываться одинаково с обеих сторон (симметричен).
Рефлекс может быть ослаблен у детей, родившихся в ягодичном предлежании, при наследственных и врожденных нервно-мышечных заболеваниях, миелодисплазиях.Снижение рефлекса часто наблюдается при парезах ног. Отсутствие рефлекса свидетельствует о повреждении нижних отделов спинного мозга ребенка.
Рефлекс Ландау
Придайте ребенку «положение пловца» — поднимите малыша в воздух так, чтобы его лицо смотрело вниз, и он тут же поднимет голову, а затем и выпрямит (или даже выгнет) спину, а также разогнет ноги и руки — ласточка, от 6 месяцев до полутора лет
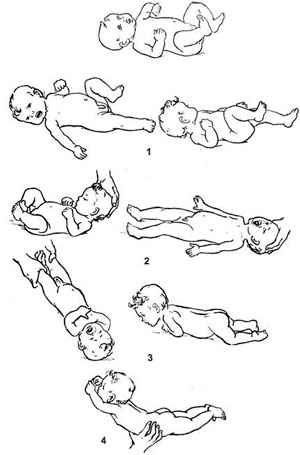
1.асимметричный шейный топический рефлекс Магнуса – Клейна;
2.симметричные шейные тонические рефлексы;
3.тонические лабиринтные рефлексы;
4. рефлекс Ландау.
Эти рефлексы в норме исчезают в первые 2-3 месяца. Так по мере угасания безусловных и шейно-тонических рефлексов ребенок начинает удерживать голову, сидеть, стоять, ходить и осуществлять другие произвольные движения. Задержка обратного развития тонических рефлексов (свыше 4 месяцев) свидетельствует о поражении центральной нервной системы новорожденного. Сохраняющиеся тонические рефлексы препятствуют дальнейшему развитию движений ребенка, формированию тонкой моторики.
Условно-рефлекторная деятельность начинает формироваться сразу после рождения. Плачущего ребенка берут на руки, и он замолкает, делает изучающие движения головой, предвосхищающие кормление. В первое время рефлексы формируются медленно, с трудом. С возрастом развивается концентрация возбуждения, или начинается иррадиация рефлексов. По мере роста и развития, приблизительно со 2—3-й недели, происходит дифференцирование условных рефлексов. У 2—3-месячного ребенка наблюдается довольно выраженное дифференцирование условно-рефлекторной деятельности. И к 6 месяцам у детей возможно образование рефлексов со всех воспринимающих органов. В течение второго года жизни у ребенка еще более совершенствуются механизмы образования условных рефлексов.
На 2—3-й неделе во время сосания, сделав перерыв для отдыха, ребенок внимательно рассматривает лицо матери, ощупывает грудь или бутылочку, из которой его кормят. К концу 1-го месяца жизни интерес ребенка к матери еще больше повышается и проявляется уже вне приема пищи. В 6 недель приближение матери вызывает у ребенка улыбку. С 9-й по 12-ю недели жизни формируется слух, что отчетливо проявляется при общении ребенка с матерью. Наблюдается общее двигательное возбуждение.
К 4—5 месяцам приближение незнакомого человека вызывает прекращение гуления, ребенок внимательно рассматривает его. Затем появляется или общее возбуждение в виде радостных эмоций, или как результат отрицательных эмоций — плач. В 5 месяцев ребенок уже узнает свою мать среди чужих людей, по-разному реагирует на исчезновение или появление матери. К 6 —7 месяцам у детей начинает формироваться активная познавательная деятельность. Во время бодрствования ребенок манипулирует игрушками, часто негативная реакция на чужого человека подавляется проявлением новой игрушки. Формируется сенсорная речь, т. е. понимание слов, которые произносят взрослые. После 9 месяцев наблюдается целый спектр эмоций. Контакт с незнакомыми людьми обычно вызывает отрицательную реакцию, однако она достаточно быстро становится дифференцированной. У ребенка возникают робость, стеснительность. Но контакт с окружающими налаживается благодаря интересу к новым людям, предметам, манипуляциям. После 9 месяцев сенсорная речь ребенка еще больше развивается, она уже используется для организации его деятельности. К этому времени относят и формирование моторной речи, т.е. произнесение отдельных слов.
Первый месяц после родов
Спустя неделю после родов, убедившись, что новорожденный хорошо переносит все продукты, которые употребляет в пищу мама, рацион можно постепенно расширять.
Для выработки достаточного количества молока в первый месяц после родов требуется пить не менее 2-2,5 л жидкости. Это может быть некрепкий чай, в том числе зеленый, без вкусовых и ароматических добавок, компот из чернослива, груш, яблок, кураги, кисель из клюквы, брусники, смородины, черноплодной рябины, настой шиповника, отвары мяты и мелиссы. Кофе для кормящей мамы в этот период по-прежнему под запретом. Можно пить натуральные соки из зеленого яблока, груши, сливы. Лучше, если это будут свежевыжатые соки без консервантов, в крайнем случае можно пить детские соки. От употребления продукции с длительным сроком хранения стоит отказаться.
Рацион кормящей мамы в первый месяц после родов:
1. Каши - постепенно можно вводить пшенную, ячневую, перловую, пшеничную и овсяную каши на молоке 2,5%-ной жирности с добавлением небольшого количества сливочного масла.
2. Макаронные изделия - любые.
3. Овощи - расширить рацион можно за счет сладкого перца - зеленого и желтого, баклажанов, репы, тыквы с бело-зеленой кожурой; в небольших количествах допускаются белокочанная капуста, зелень (укроп, петрушка, листовой салат), кукуруза, морковь и свекла. Все овощи по-прежнему можно употреблять только термически обработанными: это значительно снижает газообразование у мамы и малыша. В данный период кормящей женщине по-прежнему нельзя употреблять в пищу свежие огурцы, помидоры, лук, чеснок, зеленый горошек.
4. Мясо - по-прежнему стоит отдавать предпочтение крольчатине, телятине и индейке, как более диетическим сортам мяса. Можно добавить в свой рацион отварной говяжий язык. Не следует употреблять почки, мозг м прочие субпродукты. Курица, свинина и баранина не рекомендуются. Норма для кормящей матери - 180-200 г мяса в день. Лучше отдать предпочтение паровым котлетам, "ежикам", тефтелям, отварному мясу -можно в супах.
5. Молочные продукты - цельное молоко можно в небольших количествах добавлять в каши, но если мама замечает усиление газообразования у ребенка, то следует полностью его исключить. Можно пить кисломолочные напитки без сахара в количестве до 0,5 л в сутки. Творог 5-9%-ной жирности можно есть два раза в неделю по 150-200 г только термически обработанным - в виде сырников, запеканок. Сметану с коротким сроком хранения жирностью 10-15% нужно есть ежедневно, добавляя в супы, в творог, заправляя ею салаты. 1-2 нетолстых кусочка сыра жирностью 20-30% без добавок можно есть ежедневно на бутерброде. Необходимо есть продукты со сниженной жирностью, но не обезжиренные: ребенок получит из них необходимые жиры, а излишние запасы не будут откладываться в организме матери.
6. Рыба полностью исключается.
7. Яйца полностью исключаются.
8. Хлеб рекомендуется без злаков и иных добавок - черный либо белый.
9. Кондитерские изделия - к чаю разрешаются сушки, сухари, печенье без добавок, простая карамель без начинки и глазури, натуральное желе из сока и желатина, варенье и джем из черной смородины, яблок, груш, слив.
10. Фрукты - в запеченном виде можно есть яблоки, сливы и груши, выращенные в том регионе, где живет женщина. Сырые фрукты, как правило, вызывают тяжелые колики у малыша. В свежем виде можно есть бананы - не более одного в день, поскольку они могут вызвать запоры. Из ягод можно попробовать черную и белую смородину, крыжовник, черноплодную рябину, бруснику, жимолость.
11. Орехи - запрещены полностью. Из сухофруктов можно есть чернослив, груши и яблоки, 2-3 штуки неяркой кураги. Не рекомендуется изюм, поскольку он, как и виноград, вызывает повышенное газообразование.
12. Растительные масла - нерафинированные сорта растительных масел, особенно первого холодного отжима, богаты полиненасыщенными жирными кислотами, которые очень важны для развития малыша. В этот период можно употреблять в пищу оливковое, подсолнечное, кукурузное и горчичное масло.
При обнаружении у ребенка реакции на какой-либо из продуктов необходимо исключить его как минимум на пару месяцев, после чего попробовать вновь. С течением времени ферментные системы малыша развиваются, и, скорее всего, через некоторое время можно будет употреблять этот продукт без последствий.
Следует помнить, что вводить можно по одному продукту в три дня, наблюдая за реакцией ребенка. Необходимо оценивать общее состояние грудничка, внешний вид кожных покровов - наличие сыпи, покраснения, корочек. Стул малыша должен быть желтоватого цвета, допустимо небольшое количество молочных вкраплений, без зелени и примесей. На фоне введения нового продукта у грудничка не должно быть увеличения газообразования и усиления колик. При появлении такой проблемы, а также если ребенок реагирует буквально на все, что съест мама, необходимо продление диеты этого периода как минимум до 2-3 месяцев.
Алгоритм выбора смеси
При выборе смеси, наиболее адекватной для вскармливания ребенка, следует учитывать:
· для детей первых 4—6 мес жизни — «начальные», или «стартовые», смеси;
· возраст ребенка. В первые 2—3 нед жизни предпочтительнее назначать пресные, а не кисломолочные заменители женского молока. В последующем возможно сочетание адаптированных пресных и кисломолочных смесей 1:1 либо 2:1;
· степень адаптировапности смеси. Чем меньше возраст ребенка, тем в большей степени он нуждается в максимально адаптированных смесях. Это «стартовые», или «начальные», смеси, предназначенные для детей от 0 до 5—6 мес жизни. В первом полугодии жизни можно использовать смеси «от 0 до 12 мес» с 5—6 мес назначаются последующие формулы;
· функциональные возможности желудочно-кишечного тракта;
· социально-экономические условия семьи. Все дети грудного возраста должны получать современные адаптированные молочные продукты. Дети из социально незащищенных семей должны получать питание бесплатно (адресная поддержка);
· индивидуальную переносимость смеси. Ребенок выби рает смесь по вкусу.
Критерием правильного выбора смеси является хорошая толерантность ребенка к данному продукту: ребенок с удовольствием ест смесь, у него отсутствуют диспепсические расстройства (срыгивания, рвота, жидкий, плохопереваренный стул или запоры), проявления ато-пического дерматита, дефицитные состояния (железоде-фицитная анемия, гипотрофия, паратрофия и др.).
Техника проведения искусственного вскармливания:
1.Стерильная бутылочка.
2. Температура смеси около 25 градусов.
З. Используется только адаптированные молочные смеси, которая не должна меняться.
4. Используется только свежеприготовленная смесь (однократно).
4. Смесь не должна литься струей, а капать маленькими каплями (маленькая дырочка в соске).
5. Горлышко бутылки должно быть заполнено полностью.
б. Нельзя оставлять бутылочку у ребенка без контроля.
7. После кормления ребенка нужно подержать вертикально.
Адаптированные смеси
-называют пищевые продукты в жидкой или порошкообразной форме, приготовленные на основе коровьего молока или молока др.с/х животных, предназначенные для использования в качестве заменителей женского молока и максимально приближенные к нему по химическому составу с целью удовлетворения физиологических потребностей детей первого года жизни в пищевых веществах и энергии.
Правила введения докорма
Докорм можно давать один или несколько раз в сутки в виде самостоятельных кормлений, чередуя их с прикладываниями ребенка только к груди или же докорм давать сразу после прикладывания к груди в несколько либо во все кормления.
Если объем докорма небольшой, тогда его целесообразно давать с маленькой ложечки, потому что более легкое поступление молока через соску может способствовать отказу ребенка от груди. При большом объеме докорма можно пользоваться упругой соской с маленьким отверстием на конце.
Если ребенок не съедает предложенный объем на протяжении одного кормления, требуются более частые кормления меньшими порциями. Этот способ рекомендуется при гипогалактии, когда частыми прикладываниями к груди удается стимулировать лактацию.
Возраст детей
До 8 лет у мальчиков дыхание чаще, чем у девочек; в препубертатном периоде девочки по частоте дыхания обгоняют мальчиков, и уже во все последующие годы дыхание у них остается более частым.
Для детей характерна легкая возбудимость дыхательного центра: легкие физические напряжения и психическое возбуждение, незначительные повышения температуры тела и окружающего воздуха почти всегда вызывают значительное учащение дыхания, а иногда и некоторое нарушение правильности дыхательного ритма.
На одно дыхательное движение у новорожденных в среднем приходится 2'/2 --3 пульсовых удара, у детей конца 1-го года жизни и более старших --3--4 удара и, наконец, у взрослых -- 4--5 сердечных сокращений. Эти соотношения обычно сохраняются при учащении пульса и дыхания под влиянием физических и психических нагрузок.
Объем дыхания. Для оценки функциональной способности органов дыхания обычно учитывают объем одного дыхательного движения, минутный объем дыхания и жизненную емкость легких.
Объем каждого дыхательного движения у новорожденного в состоянии спокойного сна равен в среднем 20 см3,у месячного ребенка он повышается приблизительно до 25_см3, к концу года достигает 80 см3, к 5 годам--около 150 см3 к 12 годам -- в среднем около, 250 см3 и к 14--16 годам повышается до 300--400 см3; впрочем, эта величина, по-видимому, может колебаться в довольно широких индивидуальных пределах, так как данные различных авторов сильно расходятся. При крике объем дыхания резко увеличивается -- в 2--3 и даже 5 раз.
Минутный объем дыхания (объем одного дыхания, умноженный на число дыхательных движений) с возрастом быстро увеличивается и приблизительно равняется у новорожденного 800-900 см3, у ребенка в возрасте 1 месяца--1400 см3, к концу 1-го года -- около 2600 см3, в возрасте 5 лет--около 3200 см3 и в 12--15 лет -- около 5000 см3.
Жизненная емкость легких, т. е. количество воздуха, максимально выдыхаемого после максимального вдоха, может быть указана только в отношении детей, начиная с 5--6 лет, так как самая методика исследования требует активного участия ребенка; в 5-- 6 лет жизненная емкость колеблется около 1150 см3, в 9--10 лет--около 1600 см3 и в 14--16 лет--3200 см3. У мальчиков жизненная емкость легких больше, чем у Девочек; наибольшая емкость легких бывает при торакоабдоминальном дыхании, наименьшая -- при чисто грудном.
Тип дыхания меняется в зависимости от возраста и пола ребенка; у детей периода новорожденности преобладает диафрагмальное дыхание при незначительном участии реберной мускулатуры. У детей грудного возраста выявляется так называемое грудно-брюшное дыхание с преобладанием диафрагмального; экскурсии грудной клетки слабо выражены в верхних ее частях и, наоборот, гораздо сильнее--в нижних отделах. С переходом ребенка из постоянного горизонтального положения в вертикальное изменяется и тип дыхания; оно в этом возрасте (начало 2-го года жизни) характеризуется комбинацией диафрагмального и грудного дыхания, причем в одних случаях преобладает одно, в других--другое. В возрасте 3--7 лет в связи с развитием мускулатуры плечевого пояса все отчетливее выявляется грудное дыхание, начинающее определенно доминировать над диафрагмальным.
Первые различия типа дыхания в зависимости от пола начинают отчетливо сказываться в возрасте 7--14 лет; в препубертатный и пубертатный периоды у мальчиков вырабатывается главным образом брюшной тип, а у девочек - грудной тип дыхания. Возрастные изменения типа дыхания предопределяются указанными выше анатомическими особенностями грудной клетки детей в различные периоды жизни.
Увеличение емкости грудной клетки за счет поднятия ребер у детей грудного возраста почти невозможно вследствие горизонтального положения ребер; оно становится возможным в более поздние периоды, когда ребра несколько опускаются книзу и кпереди и при поднимании их происходит увеличение передне-заднего и бокового размеров грудной клетки.
Защитные рефлексы со слизистых оболочек дыхательных путей-чихание и кашель--выражены, хотя и менее отчетливо, уже у детей периода новорожденности.
Частота пульса у детей
| ВОЗРАСТ | ЧАСТОТА ПУЛЬСА В 1 минуту |
| Новорожденный | 120-140 |
| 1 год | 120 |
| 3 года | 105 |
| 5 лет | 100 |
| 8 лет | 90 |
| 10 лет | 85 |
| 12 лет | 80 |
Значения показателей
Правая линия относительной тупости предположительно расположена над правым желудочком, левая - над левым, верхняя граница - левое предсердие. Расположение правого предсердия определить затруднительно из-за того, что сердце располагается наискосок.
При проведении перкуссии у детей нужно учитывать, что их показатели работы их сердец до 12 лет не соответствуют взрослым значениям. Разработана специальная таблица нормальных значений границы тупости сердца для детей разных возрастов
Для детей до 2 лет характерны такие границы тупости сердца: на 2 см в сторону от среднеключичной линии слева (левая граница), по правой окологрудинной линии (правая), на уровне второго ребра (верхняя). Для сравнения: для ребенка 7-12 лет нормальными считаются - левая граница по средне-ключичной линии слева, правая - по правому краю грудины, верхняя на уровне третьего ребра.
Причины аномальных явлений :Повышение рассматриваемого показателя указывает на увеличение одной или нескольких сердечных полостей. Это может быть признаком заболевания. Смещение границы тупости сердца вправо указывает на возможную гипертрофию. Смещение линии вверх может быть обусловлено дилатацией (расширением) левого предсердия, а смещение влево указывает на аналогичную патологию левого желудочка. Последние патологии нередко формируются при артериальной гипертонии.
Равномерное смещение границ в разные стороны может указывать на гипертрофию двух желудочков.
Дилатация полостей сердца и гипертрофия миокарда могут быть обусловлены как врожденными пороками, так и приобретенными. На состояние полостей прямое влияние оказывает инфаркт, миокардит, дисгормональная кардиомиопатия, артериальная гипертония. Врач, исследуя границы тупости, может сделать выводы о состоянии сердца и возможном наличии перечисленных заболеваний.
Кроме описанных отклонений, на смещение границ сердца может повлиять патология перикарда или органов, расположенных по соседству с сердцем. Равномерное увеличение границ тупости сердца может указывать на воспалительный процесс в перикардиальных листках, который сопровождается скоплением жидкости. В некоторых случаях при перикардите накапливается до 1 л жидкости.
Одностороннее расширение может указывать на ателектаз легкого, при котором часть легочной ткани не используется в процессе дыхания. Аналогичная картина наблюдается при поражении печени. В таком случае сердце смещается под давлением других внутренних органов.
Особенности аускультативных феноменов сердца у детей: звучность тонов, ритм, частота, наличие 3 тона, расщепление 2 тона на легочной арт., дых. аритмия в возрастном аспекте. Сердечные шумы. АД у детей.
Аускультацию сердца проводят в вертикальном, горизонтальном положении и на левой стороне во время спокойного дыхания, при задержке дыхания и после незначительной физической нагрузки (у детей старшего возраста).
Последовательность выслушивания клапанов сердца (в местах наилучшего проведения звуковых явлений из определенного клапана) обусловлена частотой их поражения:
- Участок верхушки (митральный клапан).
- ІІ межреберье возле правого края грудины (клапаны аорты)
- ІІ межреберье возле левого края грудины (клапаны легочной артерии).
- Место прикрепления мечевидного отростка к грудине, правее средней грудинной линии (трехстворчатый клапан).
- Точка Боткина- Наунина- Эрба – ІІІ-ІY межреберье возле левого края грудины (все клапаны сердца).
Для выявления ведущих звуковых явлений необходимо выслушать подмышечные, подключичные и епигастральную области, а также спину.
Последовательность определения аускультативной картины сердца:
1) идентифицировать 1 и ІІ тона сердца, определить наличие дополнительных тонов (раздвоение, расщепление), дать характеристику тонам в разных точках (громкость, тембр, акценты);
2) оценить ритм деятельности сердца;
3) определить наличие шумов, охарактеризовать их (эпицентр выслушивания, фаза возникновения, интенсивность, тембр и т.п.).
Характеристика тонов сердца
| 1 тон | ІІ тон |
| Совпадает с пульсовым и верхушечным толчком Возникает после длительной паузы во время систолы Образуется в результате закрытия митрального и трехстворчатого клапанов и открытия клапанов аорты и легочной артерии (клапанный компонент), а также в результате сокращения желудочков (мускульный компонент) Более громкий на верхушке сердца Длинный Низкий | Возникает в начале диастолы, после короткой паузы Образуется в результате закрытия клапанов аорты и легочной артерии и открытия митрального и трехстворчатого клапанов (клапанный компонент) Более громкий на основе сердца Короткий Высокий |
Возрастные особенности тонов сердца : У новорожденных и детей первых месяцев жизни наблюдается эмбриокардия ( паузы между тонами одинаковы), тоны сердца пониженной громкости в результате недостаточной структурной дифференциации миокарда. У детей 1,5 – 2-летнего возраста тоны становятся громкими и в дальнейшем они более громкие, чем у взрослых, что обусловлено тонкой грудной клеткой у детей. В результате низкого артериального давления и относительно широкого отверстия сосудов, у детей грудного возраста 1 тон преобладает и на верхушке, и на основе сердца. В возрасте 1-1,5 лет тоны одинаковой звучности на основе сердца, а с 2,5-3 лет ІІ тон преобладает на основе, но 1 тон на верхушке, как и у взрослых. С 2 до 12 лет у детей наблюдается гипертензия малого круга кровообращения и близкое расположение легочной артерии к грудной клетке, что обусловливает акцент ІІ тона на легочной артерии. Иногда у детей можно выслушать очень слабый лабильный ІІІ тон, который возникает в результате повышения внутрижелудочкового давления, быстрого напряжения и расширения стенок желудочков током крови, которая проникает из предсердий в начале диастолы.
ШУМЫ
Внутрисердечные (эндокардиальные) Внесердечные (экстракардиальные)
1) органические (приобретенные или врож- — шум трения перикарда (усиливается
Денные) -поражение сердца с анатомическими при нажатии стетоскопом и в опыте
изменениями клапанов или отверстий): гром- Вальсальви, ослабляется в
кие, постоянные, длительные, проводятся лежачем положении, выслушивается
за пределы сердца, усиливаются при локально, не в местах аускультации
изменении положения или нагрузке; клапанов,не отвечает систоле и диас-
толе);
— плевроперикардиальный шум;
— кардиопульмональный шум
2) функциональные (без поражения створок
клапанов, органических изменений эндо- и
миокарда): мягкие, дующие, тихие или
умеренно громкие, не проводятся за
границы сердца, очень лабильные, ослабе-
вают при изменении положения и при
нагрузке, всегда систолические.
Раздвоение 2 тона возникает вследствие неодновременного закрытия створок аортального клапана и клапана легочной артерии. У здоровых молодых людей на высоте вдоха проявляют раздвоение 2 тона, которое при выдохе исчезает. Это объясняется тем, что при вдохе вследствие присмокту ной силы грудной клетки наполнения правого желудочка увеличивается. Благодаря этому закрытия клапана легочной артерии еще больше задерживается и легочный компонент 2 тона выделяется из обычного комплекса звуков. Во время выдоха, когда наполнение правого желудочка уменьшается, 2 тон воспринимается ухом как единое целое. Это расщепление выслушивается только на точке легочной артерии. В отличие от физиологического расщепления, патологическое раздвоение 2 тона чаще всего связано с повышением давления в малом круге кровообращения вследствие неодновременного закрытия клапанов легочной артерии и аортального клапана. При значительной гиперволемии малого круга, например, при незаращении межпредсердной перегородки, интервал между компонентами раздвоение называют фиксированным. Наибольшее расстояние между компонентами раздвоенного 2 тона наблюдается при стенозе устья легочной артерии. Раздвоение 2 тона может быть связано не только с изменениями в малом круге, но и с нарушениями в левой половине сердца. Например, сокращение левого желудочка приводит к раннему появлению аортального компонента 2 тона, который возникает значительно раньше, чем легочный компонент, поэтому его слышно отдельно. Это наблюдается при недостаточности двустворчатого клапана, ибо при этом пороке в результате возврата части крови в левое предсердие, период изгнания левого желудочка сокращен.
Дополнительные (патологические) тоны сердца имеют большое значение для оценки состояния сердца, а также для прогноза.
Дополнительный тон может возникать в систолу. Создается впечатление, что он возникает у самого уха, и называется «систолическим хлопаньем» — систолическое клик. При выслушивании его на верхушке объясняется двумя основными механизмами:
— Натяжением перикардиальных сращений при конструктивном перикардите;
— Пролапсом (прогибом) створки двустворчатого клапана.
Дополнительные тона в диастоле встречаются чаще, чем в систоле. По происхождению они могут быть мышечными, клапанными и перикардиальными. К мышечным тонам относят: патологический 3 тон; ритм галопа (протодиастолический, пресистолический, мезодиастолический, суммарный). К клапанным дополнительным тонам (диастолическим) принадлежат тоны открытия двустворчатого и трехстворчатого клапанов. Перикардиальные диастолические тоны по механизму своего возникновения аналогичные систолическим перикардиальным тонам.
Патологический 3 тон. Механизм его образования такой же, как и нормального 3 тона. Этот тон возникает вследствие удара в стенку желудочка первой порции крови, поступающей в него из предсердия. Однако, в отличие от нормального 3 тона, образование патологического обусловлено уменьшением тонуса гипертрофированного миокарда, и наличием в желудочках увеличенного объема крови. Резко снижен тонус левого желудочка может развиться при инфаркте миокарда. В отличие от нормального 3 тона, который выслушивается только у лиц младше 25 лет, патологический 3 тон выслушивается у людей любого возраста. Его лучше выслушивать ухом на верхушке сердца, как в положении на спине, так и на левом боку. В отличие от физиологического 3 тона, ритм галопа постоянный, и не зависит от фаз дыхания.
Ритм галопа — трехчленный ритм, выслушивается при значительном снижении тонуса сердечной мышцы, который возникает вследствие воспалительных, дистрофических и склеротических изменений (миокардит, инфаркт миокарда, аневризма сердца, хронический нефрит в терминальной стадии, сердечная недостаточность и другие тяжелые поражения миокарда). Различают предсердный (пресистоличний) ритм галопа, и протодиастолический. Пресистоличний ритм галопа становится слышным, когда ослабляется тонус желудочков и увеличивается предсердно-желудочковый интервал. Протодиастолический (желудочковый) ритм галопа возникает при ударе волны крови о стенку желудочка (дряблую) в начале диастолы. Он обусловлен не столько высокой скоростью попадания крови из предсердий в желудочки, сколько значительным уменьшением тонуса стенки желудочка, возникает часто на фоне тахикардии. Лучше выслушивается ухом над верхушкой сердца.
Ритм галопа свидетельствует о тяжелом поражении сердечной мышцы. В. П. Образцов характеризовал этот ритм, как «крик сердца о помощи». Наиболее серьезное прогностическое значение имеют протодиастолический и суммарный ритм галопа, ибо они свидетельствуют о поражении желудочков, чаще левого.
Ритм перепела — это трехчленный, патологический ритм, выслушивается на верхушке сердца и является патогномоничным признаком митрального стеноза, когда створки митрального клапана срослись и представляют собой плотную эластичную мембрану, которая во время систолы желудочков прогибается в сторону предсердий, а во время диастолы при наличии предсердно-желудочкового градиента давления в сторону желудочков. В англо-американской литературе его называют «opening snap», в русском — «щелчёк открытия митрального клапана». Щелчек открытия митрального клапана появляется в диастоле через 0,07-0,13 с после 2 тона. Лучше выслушивается на верхушке сердца, характеризуется постоянством, имеет высокий, звонкий тембр, отрывочный характер и может по громкости быть равным 2 тону.
Компонентами ритма галопа являются следующие звуковые явления: 1 тон усилен, хлопающий, 2 тон усилен на a. pulmonalis, щелчек открытия митрального клапана, и наличие диастолического шума.
Формулы расчета должного артериального давления у детей
- Примерный уровень систолического АД у детей первого года жизни определяется:
76 + 2n, где n – число месяцев, 76 – средний показатель систолического АД у новорожденного.
- Примерный уровень систолического АД у детей более старшего возраста определяется: 90 + 2n, где n – число лет.
При этом допускаются колебания 15 мм рт. ст. в обе стороны.
- Диастолическое АД у детей первого года жизни составляет 2/3 – 1/2 от систолического АД. - Диастолическое АД у детей более старшего возраста определяется:
60 + n, где n – число лет.
Верхняя граница диастолического давления для подростков 80 мм рт.ст.
Методы иссл.
Тромбоциты у ребенка
У новорождённого в первые часы жизни содержание кровяных пластинок не отличается от величин, характерных для детей более позднего возраста и для взрослых. В то же время у разных детей оно колеблется в очень широких пределах от 100´109/л до 400´109/л и в среднем равно около 200´109/л. В первые часы после рождения количество тромбоцитов возрастает, что может быть связано со сгущением крови, а к концу суток снижается и достигает цифр, характерных для ребенка, только что появившегося на свет. К концу 2-х суток количество тромбоцитов вновь увеличивается, приближаясь к верхней границе нормы взрослого человека. Однако к 7-10 дню число кровяных пластинок резко падает и достигает 150-200´109/л. Вполне возможно, что тромбоциты, как и эритроциты, подвергаются на первой неделе жизни массовому разрушению. У ребенка в возрасте 14 дней количество тромбоцитов соответствует приблизительно величине, характерной для новорождённого. В дальнейшем содержание тромбоцитов изменяется незначительно в ту или другую сторону, не отличаясь существенно от общепринятых норм для взрослых людей (150 — 400´109/л).
История отечественной педиатрии. Основные этапы развития и становления педиатрии в нашей стране.
Слово «педиатрия» происходит от двух греческих слов: pais, paidos — ребенок и jatreia — врачевание. В 1802 г. в Париже была открыта первая детская больница. Однако еще выдающимися учеными древности и средневековья начиная с Гиппократа, который доказывал необходимость выделения педиатрии в особую дисциплину, были даны описания некоторых особенностей детского организма и обсуждались вопросы вскармливания, гигиены, клинических проявлений ряда заболеваний у детей и их лечения.
В развитии отечественной педиатрии выделяют три периода: первый — до середины XIX века, второй — до Октябрьской социалистической революции, третий — советский. И. И. Бецкой, крупный государственный деятель XVIII столетия, спроектировал, построил и открыл первые воспитательные дома для «подкидышей» в Москве (1764) и Петербурге (1771). Он же разработал правила по организации работы детского учреждения, по уходу за детьми и их воспитанию.
Н. М. Максимович-Амбодик (1744—1812) первым стал преподавать акушерство (и как часть его — педиатрию) на русском языке, создал русскую медицинскую терминологию. В своем труде «Искусство повивания, или наука о бабичьем деле» он посвятил целый раздел уходу за ребенком, его питанию, болезням, свойственным детям, и методам их лечения. Он был горячим сторонником грудного вскармливания и распространения среди врачей и населения правил гигиены матери и ребенка.
Началом второго периода послужило открытие первых русских детских больниц: в 1834 г. в Петербурге (третья в Европе после Парижа и Вены), а в 1842 г. в Москве. Обе больницы носят теперь имя Н. Ф. Филатова. В 1844 г. в Петербурге - первая в Европе больница для грудных детей. С. Ф. Хотовицкий (1796—1885) начал впервые чтение полного курса детских болезней студентам Медико-хирургической Академии в Петербурге. Он же организовал в академии (1842) клинику акушерства и гинекологии, где треть общего количества мест была отведена детям.
Дальнейшее развитие педиатрии связано с выделением ее в самостоятельную специальность, строительством и открытием новых больниц, а также первой самостоятельной кафедры детских болезней в Петербургской медико-хирургической академии в 1865 г. Строительство новых детских больниц, в том числе по проектам крупного петербургского педиатра К. А. Раухфуса (1835—1915): больница им. Раухфуса в Петербурге (1869) и больница им. Русакова в Москве (1876), по планировке в то время лучшие в мире. К. А. Раухфус, возглавляя в течение 40 лет построенную им больницу, во многом усовершенствовал организацию больничного дела, разработал режим дня для детей грудного возраста, ввел обязательное ношение халатов, дезинфекцию, изоляцию инфекционных больных и т. д.
После Великой Октябрьской социалистической революции (третий период) забота о матери и ребенке впервые в мире стала государственным делом. Практически ликвидированы такие тяжелые заболевания, как дифтерия, полиомиелит, туберкулезный менингит. За последние десятки лет заболеваемость коклюшем снизилась в 64 раза, корью — в 7 раз.
Основателем школы московских педиатров был Н. А. Тольский (1830—1891). С 1861 г. он читал теоретический курс педиатрии в Московском медицинском университете, а в 1873 г. организовал и возглавил кафедру детских болезней.
После смерти Н. А. Тольского кафедру педиатрии Московского университета возглавил Н. Ф. Филатов (1847—1902), который по праву считается отцом русской педиатрии. К числу его крупных научных трудов относится диссертация «К вопросу об отношении бронхита и острой катаральной пневмонии» (1876), в которой он убедительно показал патогенетическую связь пневмонии с бронхитом и ателектазами. Им созданы учебные пособия для студентов: «Лекции об острых инфекционных болезнях» (1885), «Семиотика и диагностика детских болезней» (1890), «Краткий учебник детских болезней» (1893). Особенно много было сделано Н. Ф. Филатовым в области изучения острых детских инфекций. В 1885 г. он описал новую, неизвестную до него, острую инфекционную болезнь, названную им скарлатинозной краснухой (Дюкс дал ее описание через 15 лет), а также железистую лихорадку — инфекционный мононуклеоз (за 4 года до Пфейфера). Н. Ф. Филатов подметил важнейший для ранней диагностики кори симптом отрубевидного шелушения слизистой оболочки щек, предложил способ выявления и подсчета числа гиперкинезов при хорее. Эти заболевания и симптомы носят его имя. Он дал характеристику важнейшим симптомам поражения ЦНС при различных заболеваниях у детей, впервые начал применять сыворотку при лечении дифтерии, использовать спинномозговые пункции при водянке мозга и менингите, внедрил в клиническую практику бактериологические методы исследования и многое другое.
Большой вклад в отечественную педиатрию внесли работы В. И. Молчанова (1868 — 1959), академика АМН СССР, профессора, заведующего кафедрой детских болезней I ММИ им. И. М. Сеченова на протяжении 28 лет (1922—1950). Изучил изменения вегетативной системы при скарлатине, что позволило уточнить причину белого дермографизма и патогенез «скарлатинного сердца». Ему принадлежит приоритет в открытии патогенетической связи скарлатины с ревматизмом. Написал монографию «Расстройства роста и развития детей» (1927).
А. А. Кисель (1859—1938) изучал туберкулез, ревматизм и ревматоидный полиартрит у детей.
В Ленинграде работали профессор М. Г. Данилевич (1885 — 1956) — основоположник школы инфекционистов-педиатров, автор «Руководства по острым детским инфекциям».
2)Основные вопросы деонтологии и мед этики в педиатрии.
Деонтология (греч. deon — должное, logos — слово, наука, учение) – раздел общей этики, в котором рассматриваются специфические критерии долга, моральных требований при исполнении профессиональных обязанностей.
Принципы поведения врача и такт всего медицинского персонала в их практической и научной деятельности названы медицинской деонтологией (медицинской этикой).
Особенности медицинской этики и деонтологии в педиатрии.
Наиболее сложные взаимоотношения детского врача и медицинского персонала с детьми и их родителями, что и объясняет выделение ещё одного раздела медицинской этики – педиатрической деонтологии.
Можно выделить 4 проблемы в контакте врача-педиатра и медицинских сестер с больными детьми и их родителями:
1.Их деятельность основана не только на прямом контакте врача и ребенка, но и на контакте с ближайшими родственниками с их восприятием состояния здоровья ребенка и с их особенностями характера.
Врач-педиатр должен находить подход к родителям и близким родственникам, не забывая при этом о сохранение медицинской тайны. Кроме того в последнее время с распространением легкодоступных и притом не всегда точных источников информации некоторые родители считают, что знают как лучше будет для их ребенка, не всегда понимая при этом суть проблемы и её последствия. В качестве примера – отказ родителей от профилактических прививок. Следствием этого стал рост заболеваемости дифтерией, корью, туберкулёзом, эпидемические вспышки коклюша.
Несмотря на то, что некоторый процент прививок сопровождается побочными эффектами, но отказ от них чаще всего несет больший риск, что и должен доступно объяснить родителям врач.
Необходимость использования специальных навыков общения с детьми, которые основаны на знании их возрастных особенностей.
Любой врач-педиатр должен учитывать возраст ребенка. Педиатр должен быть одновременно и педагогом, ведь в первую очередь контакт налаживается именно с ребенком. К примеру, стоит отметить, что если при осмотре ребенок не сопротивляется врачу, то родители будут относиться к последнему с большим доверием.
Необходимость глубоких знаний не только в возрастной патологии, но и возрастной физиологии, без которых трудно выявить ранние отклонения, свидетельствующие о болезни.
Организм человека в первые годы жизни претерпевает наиболее сильные изменения, строение организма детей разных возрастов довольно сильно отличается и врач-педиатр должен это учитывать.
2. Качества, необходимые врачу-педиатру.
Деятельность детского врача благородна и почетна: ему поручена охрана здоровья и жизни ребенка на всех этапах его развития, вплоть до подрасткового возраста. Успешно выполнить эту задачу может лишь человек, наделенный высокими нравственными качествами, обладающий чувством ответственности за порученное дело, глубоко понимающий общественную значимость своей деятельности, неустанно повышающий уровень профессиональных знаний и умений.
По-настоящему хорошим врачом-педиатром может быть лишь человек, любящий детей, способный к искреннему сопереживанию и сочувствию, неравнодушный к чужому горю. К лучшим качествам его личности следует отнести желание и стремление делать добро людям, бескорыстно помогать им в любой экстремальной ситуации, не считаясь при этом с личными интересами.
3. Сложные ситуации в общении детского врача и матери в период беременности и первые годы жизни ребенка.
В настоящее время доказана огромная значимость совместного пребывания вместе матери и ребенка после родов и в первые годы жизни. Но бывают ситуации, когда мать не может или не хочет ухаживать за своим ребенком:
Мать не в состоянии заботиться о ребенке, при этом серьезное заболевание или смерть – единственная причина.
Мать неспособна заботиться о ребенке по другим причинам.
Мать и родственники не хотят заботиться о ребенке.
Судьба детей часто в подобных ситуациях зависит от позиции врача, его такта при обучении и убеждении матери.
Также серьезной проблемой, требующей хорошего такта является информирование родителей о наличие у их ребенка наследственных болезней, вплоть о предложении прерывания беременности, если это действительно необходимо.
Также при возможной необходимости аборта стоит учитывать:
-Право плода на жизнь.
-Тяжесть патологии.
-Возможность лечения болезни в постнатальном периоде.
-Эмоциональная травма, наносимая беременной известием об угрозе болезни будущего ребенка.
Умение аккуратно преподнести тяжёлую информацию родителям - ещё один из аспектов педиатрической деонтологии.
Любой медицинский работник должен понимать, что для выздоровления пациента важна не только эффективность лечения, но и характер отношений между ними. Чтобы пациент своевременно и точно выполнял указания врача, он должен полностью доверять ему. Более того, в критические минуты именно врач имеет возможность первым поддержать своего пациента, вселить в него оптимизм, что поможет пациенту поверить в благоприятный исход лечения и преодолеть трудности на пути к выздоровлению.
Содержание схемы истории болезни ребенка. Методика сбора анамнеза жизни и болезни ребенка. Особенности расспроса родителей и детей. Схема анамнеза болезни и анамнеза жизни.
общие принципы непосредственного обследования ребенка:
При проведении обследования ребенка необходимо соблюдать определенные условия, способствующие более полному получению информации и, одновременно, наименее травмирующие ребенка. Помещение, в котором проводится непосредственное исследование, должно быть теплым (температура 24-250С), без сквозняков, желательно с естественным освещением. При искусственном освещении предпочтительнее лампы дневного света. Важным является отсутствие посторонних шумов.
Осмотр проводится в присутствии родителей без посторонних лиц, девочек старшего возраста осматривают только в присутствии матери.
Успешное проведение непосредственно обследования ребенка невозможно, если врач-педиатр не сумеет найти контакта с ребенком, его родителями или родственниками и, поэтому, определенные требования, предъявляемые к внешнему виду врача, в педиатрии приобретают особый смысл. Врач должен иметь опрятный вид без использования экстравагантных стилей одежды. Желательно на работе не носить яркие украшения, не применять яркой, необычной косметики со стойкими запахами. Руки врача должны быть чистыми (их моют перед каждым осмотром ребенка), теплыми, с коротко остриженными ногтями.
Расспрос (INTERROGATIO)
Обследование всегда начинается с расспроса. Без преувеличения можно сказать, что тщательно собранный анамнез дает врачу, по меньшей мере, половину информации, необходимой для постановки правильного диагноза. Для педиатра расспрос приобретает особое значение, поскольку за это время необходимо не только получить максимально полные сведения, но и наладить контакт с ребенком и его родственниками. Очень важно быть предельно доброжелательным, спокойным, уверенным в себе.
В разговоре с родителями следует спокойно выслушать их и одновременно наводящими вопросами и уточнениями получить необходимую информацию. Крайне нежелательно во время опроса делать заключения, особенно негативного плана, как по возможному заболеванию ребенка, так и по тем мероприятиям, которые применялись при предшествующем лечении и обследовании ребенка.
Детей младшего возраста желательно заинтересовать игрушкой или предметами, представляющими для него интерес; уместно немного поиграть с малышом. По авторитетному мнению опытных врачей, у хорошего педиатра во время беседы ребенок улыбается, а самые настороженные родители успокаиваются.
При расспросе рекомендуется соблюдать определенную последовательность. Различают анамнез настоящего заболевание (anamnesis morbi) и анамнез жизни (anamnesis vitae).
Анамнез болезни
Жалобы, по поводу которых родители в данный момент обратились за медицинской помощью. После получения информации от родителей и ребенка необходимо уточнить каждую жалобу путем дополнительных вопросов. Например, при жалобах на боли в животе необходимо уточнить локализацию, интенсивность, связь с приемом пищи и временем суток.
Затем выясняют время, когда появились жалобы, обстоятельства, при которых они возникли; как протекало заболевание с момента его начала.
Дополнительно расспрашивают о возможной патологии со стороны всех органов и систем, даже в случаях, когда родители не обращают на это внимания. Интересуются, какие именно общие проявления заболевания отмечались (температура, озноб, нарушения сна, аппетита, изменение настроения).
Следующим разделом расспроса является сбор анамнеза жизни (anamnesis vitae).
Анамнез жизни
В связи с тем, что в разные возрастные периоды имеют большее значение те или иные нюансы жизни ребенка, сбор анамнеза в разном возрасте имеет некоторые особенности. Так, при выяснении анамнеза жизни у детей до 3 лет особое внимание следует уделить особенностям пренатального, интранатального и раннего постнатального периодов.
Анамнез жизни детей раннего возраста.
1. От какой беременности и какой по счету ребенок. Если беременность не первая, как протекали предыдущие беременности и чем закончились (выкидыши, мертворожденные и недоношенные дети, аборты, предполагаемые причины этого).
2. Как протекала беременность (токсикоз I или II половины беременности — тошнота, рвота, отеки, гипертония, нефропатия, эклампсия, степень их выраженности, профессиональные вредности в этот период). Были ли госпитализации матери в беременности, какое лечение она получала. Использован ли декретный отпуск.
3. Как протекали роды (продолжительность, пособия, осложнения). Сразу ли закричал ребенок. Вес и рост при рождении. Когда приложен к груди, как ребенок взял грудь; через сколько часов прикладывали ребенка к груди (количество и часы кормлений). Когда отпал пуповинный остаток, зажила пупочная ранка. Физиологическая потеря массы тела (в процентах) и время восстановления веса новорожденного. На какой день и с какой массой выписали ребенка домой.
4. Заболевания в период новорожденности (интенсивность и длительность желтухи — групповая и резус-несовместимость матери и ребенка, родовая травма, заболевания кожи и пупка, органов дыхания и пищеварения, септические заболевания).
5. Физическое и психомоторное развитие ребенка. Темповые прибавки массы и длины тела. Когда стал держать головку, поворачиваться на бок, со спины на живот, когда стал сидеть, ползать, стоять, ходить, бегать. Когда стал улыбаться, гулить, узнавать мать, произносить отдельные слоги, слова, фразы, запас слов к 1 году и к 2 годам.
6. Поведение ребенка дома и в коллективе. Отношение к другим детям и взрослым.
7. Сон, его особенности и продолжительность.
8. Общие особенности кормления ребенка на первом году жизни (естественное, искусственное, смешанное). Частота и кратность кормлений, наличие ночного перерыва. Коррекция вскармливания, сроки введения прикормов, их последовательность, количество, переносимость. Время отнятия от груди. Особенности вкуса и аппетита ребенка. Регулярность питания. Питание ребенка к началу настоящего заболевания:
— при естественном вскармливании — время пребывания ребенка у груди, активность сосания, кормление из одной или обеих молочных желез, сцеживание после кормления;
— при смешанном вскармливании — чем докармливался ребенок; с какого возраста, какое количество и методика введения докорма. Какие мероприятия проводились по борьбе с гипогалактией;
— при искусственном вскармливании — с какого возраста и чем вскармливался ребенок, в каком количестве и в какой последовательности.
9. Когда прорезались зубы и порядок прорезывания зубов.
10. Перенесенные заболевания на первом году жизни. Были ли проявления рахита, пищевой аллергии, анемии, дистрофии. Перенесенные инфекционные заболевания (в каком возрасте особенности течения, осложнения), хирургические вмешательства (какие, когда), глистные инвазии и др. Какие лекарственные препараты применялись ранее, были ли реакции на их введение, в чем выражались.
11. Профилактические прививки — против туберкулеза (БЦЖ), против полиомиелита, коклюша, дифтерии, столбняка, кори, паротита, гепатита, краснухи. Прививочный план и реакция на прививки. Туберкулиновые пробы, когда проводились, их результат.
12. Контакт с инфекционными больными.
При сборе анамнеза жизни у детей старшего возраста особое внимание следует уделить особенностям условий и образа жизни.
Анамнез жизни детей старшего возраста.
1. Какой по счету ребенок. Как развивался в период раннего детства.
2. Поведение ребенка дома и в коллективе, для школьников — успеваемость в школе, какие предметы предпочитает.
3. Перенесенные заболевания и хирургические вмешательства.
4. Профилактические прививки.
5. Туберкулиновые пробы, когда проводились, их результаты. Контакт с туберкулезными больными.
6. Половое развитие ребенка (сроки появления вторичных половых признаков и их последовательность).
К анамнезу жизни относится и сбор семейного анамнеза, при этом наряду с паспортными данными родителей выясняют:
1. Состояние здоровья родителей и ближайших родственников по линии матери и отца. Наличие в семье инфекционных (туберкулёз, сифилис, токсоплазмоз др.), психических, нервных, эндокринных, аллергических заболеваний. Наличие таких неблагоприятных факторов, как алкоголизм, курение, возможные профессиональные вредности.
Генеалогическое дерево, начиная с больного ребенка до дедушек и бабушек вверх — по вертикали, и до братьев и сестер — по горизонтали.
Оценка материально-бытовых условий, направленная на выяснение неблагоприятных причин, могущих спровоцировать болезненное состояние ребенка.
Из материально-бытовых условий обращают внимание на материальный доход семьи (где работают родители, их профессия и общий заработок, число членов семьи) и на бытовые условия (в какой квартире проживает семья, число проживающих детей и взрослых).
5) Периоды внутриутробного развития. Зародышевый, имплантации, Эмбриональный, эмбриофетальный, ранний и поздний фетальный периоды, особенности развития плода, возможной патологии, связанной с этими периодами.
1.Герминальный, или собственно зародышевый период.
Продолжительность-1неделя.
Началом этого периода является оплодотворение яйцеклетки.
Завершением- имплантация образовавшегося бластоциста в слизистую оболочку матки.
2.Период имплантации.
Продолжительность около 40 часов ~2суток.
Иногда герминальный период и период имплантации объединяют так как медико-биологическое значение их велико. В этот период 50-70% оплодотворённых яйцеклеток не развивается, а тератогенные факторы вызывают патологию , несовместимую с выживанием зародыша (аплазия и гипоплазия), или формируют тяжелые пороки развития вследствие хромосомных аббераций или мутантных генов.
3.Эмбриональный период.
Продолжительность 5-6 недель(~1,5 месяца ~44дня).
В этот период происходит закладка и органогенез всех внутренних органов будущего ребёнка. Воздействие тератогенных факторов (экзогенных и эндогенных) вызывает эмбриопатии, которые представялют собой наиболее грубые анатомические и диспластические пороки развития.
Питание зародыша происходит из желточного мешка.
4.Неофетальный или эмбриофетальный период.
Продолжительность 2 недели.
В этот период формируется плацента, что совпадает с окончанием формирования большинства внутренних органов ( кроме центральной нервной и эндокринной систем). Важность данного период заключается в том, что от правильного формирования плаценты, а следовательно, и плацентарного кровообращения зависит дальнейшая интенсивность роста и развития плода.
5. Фетальный период.
Продолжительность от 9-ой недели до рождения.
В этот период характерно гемотрофное питание плода. В фетальном периоде целесообразно выделять 2 подпериода: ранний и поздний.
-Ранний фетальный подпериод.
Продолжительность от 9 недель до 28 недель (~2 мес- 7 мес).
В этот период происходит интенсивный рост и тканевая дифференцировка органов плода. Обычно воздействие неблагоприятных факторов уже не приводит к формированию пороков строения, но может проявляться задержкой роста и дифференцировки (гипоплазии) органов или нарушением дифференцировки тканей (дисплазии). В связи с тем, что иммунитет только начинает формироваться, то ответ на инфекцию выражается соединительнотканными пролиферативными реакциями, приводящими к циррозам и фиброзам. Совокупность изменений плода, возникающих в этом периоде , называется общим термином — “ранние фетопатии”.
-Поздний фетальный период.
Продолжительность от 28 недель до родов,то есть до отхождения околоплодных вод.
Поражения плода в этом периоде не влияют на процессы формирования органов и дифференцировки тканей, но могут вызвать преждевременное прекращение беременности с рождением маловесного и функционально незрелого ребёнка.
При повреждающем действии инфекции возникает уже настоящий инфекционный процесс с морфологическими и клиническими признаками заболевания, характерным для данного возбудителя.
В этот период происходит депонирование тех питательных веществ, которые ребёнок не сможет получать в достаточном количестве с материнским молоком. Депонируются соли кальция, железа, меди и витамин В12. Кроме того, в последние 10-12 недель беременности достигается высокая степень зрелости и защиты функций жизненно важных органов плода от возможных нарушений оксигенации и травматизма в родах, а накопленные при трансплацентарной передаче иммуноглобулины матери обеспечивают высокий уровень пассивного иммунитета.
В последние недели беременности также осуществляется созревание “сурфактанта”, обеспечивающего нормальную функцию лёгких и эпителиальных выстилок дыхательного и пищеварительного трактов.
6.Интранатальный этап.
Начинается от времени появления регулярных родовых схваток до момента перевязки (пережатия) пуповины (обычно от 2-4 до 15-18 часов).
В этот период возможно
1.возникновение травм центральной и периферической нервной системы, что создаёт непосредственную угрозу для жизни.
2. возможны тяжелые нарушения пуповинного кровообращения или дыхания.
3. родовые травмы нередко возникают вследствие несоответствия размеров головки плода и родовых путей матери, неправильного положения плода, что требует акушерской помощи.
6) Перинатальный, интранатальный и ранний неонатальный периоды, их особенности. Значение для дальнейшего состояния здоровья.
Перинатальный период (буквально «околородовой период») – период, начинающийся с полных 22 недель, включающий период родов и заканчивающийся через 168 часов (7 суток) после рождения. Продолжительность перинатального периода может быть разной. Например, у ребенка, рожденного в сроке 22 недель, он значительно короче, чем у рожденного в 38 недель. Самый длительный перинатальный период получается у женщин с переношенной беременностью.
Перинатальные период подразделяется на антенатальный, интранатальный и ранний неонатальный периоды.
Антенатальный период – это период внутриутробного развития ребенка.
В период с 22 недель до родов происходит постепенное формирование органов и систем плода, созревание функциональных систем и подготовка к внеутробной жизни. В этот период крайне важно достаточное поступление необходимых питательных веществ, витаминов (в частности фолиевой кислоты), микроэлементов (особенно кальция и йода), отсутствие токсических влияний (курение, алкоголь, наркотические препараты) и инфекций. Недостаточность питания, хроническая гипоксия (кислородная недостаточность), интоксикации ведут к задержке роста и развития плода (ЗРП), формированию пороков развития (при недостатке фолиевой кислоты повышен риск формирование дефектов нервной трубки плода), повышается риск преждевременных родов. Нелеченые инфекции (кариес, ОРВИ, кольпит и так далее), перенесенные матерью, несут риск внутриутробного инфицирования плода (от пузырчатки новорожденных до врожденного сепсиса).
Беременной женщине выполняют общие анализ крови и мочи, биохимический анализ крови, обследование на ВИЧ и гепатиты В и С, ЭКГ, осмотры терапевта, ЛОР-врача, стоматолога в указанные сроки. Другие обследования (исследование на инфекции, гормональный профиль и другие) производятся по показаниям.
УЗИ-скрининг плода производится трижды за беременность (11-16 недель, 16-22 недели, 30-34 недели), биохимический скрининг на хромосомные патологии, кардиотокографическое исследование (сердцебиение и шевеления плода, сократительная активность матки) с 34 недель.
А также выполняется аускультация сердцебиения, измерения высоты стояния дна матки каждую явку к участковому акушеру-гинекологу.
Подсчет шевелений плода женщина производит самостоятельно.
Интранатальный период – это период от начала схваток до изгнания плода из матки. У первородящих роды длятся до 18 часов, в среднем 10-12 часов. У повторнородящих длительность родов несколько сокращается, но это определяется индивидуально.
Интранатальный период, несмотря на относительно малую длительность, весьма важен. Именно в этот период есть риск родовой травмы матери и плода, особенно при наличии предрасполагающих факторов (большая или малая к сроку масса плода, несоответствие размеров таза матери и головки плода, стремительные или затяжные роды, обвитие пуповины вокруг шеи плода). Отдельно учитываются риски при оперативном родоразрешении. Однако даже во время физиологических родов плод испытывает интенсивное воздействие и вследствие этого активизируются адаптационные механизмы систем дыхания, кровоснабжения, эндокринной и кроветворной систем.
В период родов производится контроль сердцебиения плода (с помощью акушерского стетоскопа или аппарата КТГ), оценивается динамика схваток и раскрытия шейки матки, характер и количество вод.
Ранний неонатальный период – период от момента перевязки пуповины до полных 7 суток жизни. Это период адаптации малыша к условиям внеутробной жизни, начинается самостоятельное дыхание, изменяется кровообращение, начинает функционировать собственное кроветворение, а также регуляция теплообмена и терморегуляции.
Физиологические состояния в раннем неонатальном периоде:
- физиологическая потеря массы тела (не более 5-8% от исходной массы),
- физиологическое шелушение кожи,
- конъюгационная желтуха,
- половой криз (набухание грудных желез у детей обоих полов и выделения из половой щели у девочек).
С момента рождения ребенок начинает питаться энтеральным путем (получая пищу через рот) и адаптироваться к этому помогает раннее прикладывание к груди и вскармливание по требованию малыша. У ребенка формируются навыки сосания. В роддоме есть специалист по грудному вскармливанию, который поможет молодой маме приобрести необходимые навыки.
В этот период все функциональные системы ребенка неустойчивы и подвержены внешним воздействиям, также именно в эти сроки выявляются пороки развития, фетопатии (специфические поражения плода – алкогольная, диабетическая и т.д.), наследственные заболевания, гемолитическая болезнь новорожденных, инфицирование, последствия гипоксии или вдыхания околоплодных вод.
Выкладывание ребенка на живот матери помогает быстро заселить кожу малыша флорой с кожи матери и таким образом помочь ему уберечься от многих заболеваний. Это также имеет значение в формировании эмоционального контакта матери и ребенка.
В раннем неонатальном периоде наблюдение осуществляет врач-неонатолог.
Производятся общий осмотр, выслушивание дыхания и сердечных тонов, проверка рефлексов и подвижности суставов, общий анализ крови, биохимический анализ крови, обследование на генетически наследуемые заболевания, проверка слуха и прививки. Все манипуляции производятся с согласия матери.
По отдельным показаниям выполняют рентгенографию легких и костей, УЗИ внутренних органов и сердца и другие специальные исследования.
Заболевания, возникающие в перинатальном периоде:
Поражения плода и новорожденного, обусловленные состояниями матери, осложнениями беременности, родов и родоразрешения
Расстройства, связанные с продолжительностью беременности и ростом плода
Родовая травма
Дыхательные и сердечно-сосудистые нарушения, характерные для перинатального периода
Инфекционные болезни, специфичные для перинатального периода
Геморрагические и гематологические нарушения у плода и новорожденного
Преходящие эндокринные нарушения и нарушения обмена веществ, специфичные для плода и новорожденного
Расстройства системы пищеварения у плода и новорожденного
Состояния, вовлекающие наружные покровы и терморегуляцию плода и новорожденного
Другие нарушения, возникающие в перинатальном периоде
Дата: 2019-07-30, просмотров: 569.