Содержание
1. Краткая медицинская характеристика ран и кровотечений, первая помощь при них.
2. Краткая медицинская характеристика ожогов и первая помощь при них.
3. Краткая медицинская характеристика электротравм и первая помощь при них
4. Краткая медицинская характеристика обморожений и первая помощь при них
5. Краткая медицинская характеристика отморожений и первая помощь при них
6. Краткая медицинская характеристика переломов и первая помощь при них.
7. Краткая медицинская характеристика синдрома позиционного сдавления и первая помощь при них
Краткая медицинская характеристика ран и кровотечений, первая помощь при них
Раны и кровотечения
Раной называется всякое повреждение целостности кожных покровов или слизистых оболочек тела человека и глублежащих тканей. Человек может получить ранение в любое время и в любой обстановке — дома, в школе, на работе, на улице и т. д. Поэтому каждый человек должен уметь оказывать помощь себе (самопомощь) и другому пострадавшему (взаимопомощь).
В зависимости от того, чем нанесена рана, различают: колотые раны — нанесенные гвоздем, иглой, шилом, штыком или другим острым предметом; резаные — нанесенные режущим оружием или предметом (ножом, стеклом); ушибленные раны — полученные от воздействия какого-то предмета, при ударе, падении; рваные раны — нанесенные различными предметами, когда в момент повреждения как бы разрывается или вырывается кусок ткани; огнестрельные — нанесенные пулей, осколком снаряда; укушенные — полученные в результате укуса животных.
Раны могут быть поверхностными, когда повреждаются только верхние слои кожи (ссадины), и более глубокими, когда повреждаются не только все слои кожи, но и глублежащие ткани — подкожная клетчатка, мышцы и даже кости. Особую опасность представляют раны, проникающие в какую-либо полость — грудную, брюшную, полость черепа, так как при этом может оказаться поврежденным какой-либо жизненно важный внутренний орган.
Какое бы ранение ни было, оно всегда опасно для человека по двум основным причинам: кровотечение из раны и нагноение раны.
Все раны с момента своего возникновения содержат микроорганизмы, т. е. инфицированы. Проникновение микробов в толщу тканей, и кровеносные сосуды оказывает отрицательное влияние не только на своевременное заживление раны, но и на организм в целом. Для предупреждения заражения раны следует быстрее закрыть ее стерильной повязкой.
При всяком ранении повреждаются кровеносные 3UD сосуды, поэтому оно сопровождается кровотечением.
В зависимости от того, какие сосуды повреждены, кровотечение может быть незначительным или очень обильным, опасным для жизни. Различают артериальное кровотечение, возникающее при повреждении артерий, венозное — при повреждении вен, капиллярное — при повреждении мелких кровеносных сосудов.
Кроме наружных кровотечений, при которых кровь изливается наружу, бывают кровотечения внутренние, при которых вытекающая из раненого сосуда или органа кровь скапливается в какой-либо внутренней полости (брюшной, грудной).
Артериальное кровотечение
Признаки: кровь из раны вытекает фонтанирующей струей или толчками; большое кровавое пятно на одежде или лужа крови возле пострадавшего.
Схема оказания неотложной помощи при артериальном кровотечении:
1. Немедленно остановите кровотечение кулаком или пальцем. Не надо тратить время, чтобы снять одежду;
2. Наложите кровоостанавливающий жгут (платок, ремень) или давящую повязку;
3. После остановки кровотечения обработайте прилегающую к ране поверхность кожи йодом и наложите стерильную повязку;
4. На холоде (на морозе) укутайте поврежденную конечность, чтобы предотвратить переохлаждение (отморожение);
5. Укройте пострадавшего, чтобы он согрелся. Дайте теплого сладкого чая (если нет повреждения брюшной полости);
6. Срочно доставьте пострадавшего в лечебное учреждение.
Прижатие артерий с целью остановки кровотечения применимо лишь в течение короткого времени, необходимого для подготовки наложения жгута или закрутки. Прижатие артерии к кости требует значительных усилий (рис. 2, 3, 4).

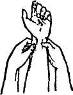
Рис. 2. Точка прижатия артерий при кровотечении

Рис. 3. Пальцевое прижатие артерии при кровотечении из кисти и ран предплечья и плеча.

Рис. 4. Пальцевое прижатие артерии при кровотечении из бедра
Способы наложения жгута.
Жгут или закрутку следует накладывать поверх одежды (или поверх нескольких туров бинта) выше раны и возможно ближе к ней. Наложенный жгут должен быть хорошо виден, его нельзя закрывать одеждой или бинтом. Затягивать жгут следует лишь до прекращения кровотечения, так как чрезмерное затягивание увеличивает без нужды болевые ощущения и нередко травмирует нервные стволы. Жгут нельзя держать более 2 часов. В течение этого времени необходимо доставить пострадавшего в лечебное учреждение. Если это не удается сделать, то по истечении 1,5 часов жгут должен быть на несколько минут ослаблен при одновременном прижатии поврежденного сосуда пальцем, а затем наложен несколько выше вновь. В холодное время жгут следует расслаблять через каждые 30 минут на короткое время.
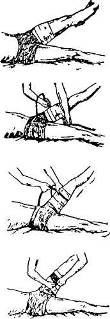
а — завязывание узла, б — закручивание, в — закрепление закрутки
Рис. 5. Способ остановки кровотечения закруткой.
При наложении резинового жгута его берут за концы, слегка растягивают, обводят вокруг конечности несколько раз и закрепляют (рис.6).
Матерчатый жгут представляет собой тесьму длиной в 1 м и шириной в 3 см, снабжен пряжкой и приспособлением для закрутки. Жгут обводят вокруг конечности, конец его продевают и пряжку, затягивают до отказа, затем закручивают закрутку до тех пор, пока кровотечение не остановится.
Остановка кровотечения при помощи закрутки состоит в том, что конечность выше места ранения обвязывают скрученным в виде жгута платком, толстой веревкой, а затем, просунув в образованное кольцо палку, вращают его до тех пор, пока кровотечение не остановится (рис. 5).
Запомните! При всех случаях наложения жгута должна быть оставлена записка с указанием времени наложения жгута.
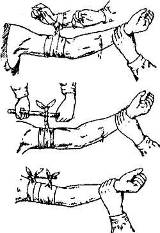
Рис. 6. Этапы наложения эластического резинового жгута
Внутреннее кровотечение.
Признаки: внезапно наступившая бледность лица, побледнение и похолодание рук, стоп, учащение пульса, головокружение, шум в ушах, холодный пот, обморочное состояние.
При первых признаках внутреннего кровотечения заболевшего нужно немедленно направить в лечебное учреждение!
Внутреннее кровотечение в голове, груди, животе можно остановить только на операционном столе. Необходимо положить холод и срочно доставить в лечебное учреждение.
Венозное кровотечение
Признаки. Кровь более темная, чем при артериальном кровотечении; вытекает из раны медленнее — не пульсирующей, а непрерывной струей.
Помощь: приподнять конечность и наложить давящую повязку.
Носовое кровотечение
Причины: удар, ковыряние в носу, колебания атмосферного давления и влажности, физическое перенапряжение, переедание, духота, перегрев, гипертонический криз.
Действия:
1. Сядьте, слегка наклонив голову вперед, и дайте стечь крови — это недолго. Не запрокидывайте голову, иначе кровь попадет в желудок, что может вызвать рвоту;
2. Сожмите на 5 минут нос чуть выше ноздрей и дышите ртом;
3. Приложите холод к переносице и на затылок (мокрый платок, снег, лед);
4. Для остановки кровотечения смочите ватный тампон раствором трехпроцентной перекиси водорода и вставьте в нос;
5. Немного полежите. После остановки кровотечения осторожно извлеките тампон. Избегайте резких движений. Не сморкайтесь. Не ешьте горячей пищи в ближайшие часы.
При большой потере крови: уложите пострадавшего на спину (голова ниже туловища); если нет ранений брюшной полости, можно дать обильное питье с солью или сахаром; срочно доставьте в лечебное учреждение, где следует организовать вливание крови или кровезаменителей.
Травматический шок
Травматический шок является общей реакцией организма на действие повреждающего фактора, в результате которого происходит мобилизация всех жизненно важных органов и систем организма до критического уровня. Тяжесть шока определяют: болевой синдром, кровопотеря, интоксикация продуктами распада тканей, нарушение деятельности ЦНС, сердечно-сосудистой и дыхательной систем, метаболический ацидоз. Часто тяжесть шока не зависит от масштабов повреждения и шок развивается при сравнительно небольших повреждениях.
Конкретные мероприятия по оказанию неотложной помощи пострадавшему включают в себя: остановку кровотечения, проведение инфузионной терапии, приведение в соответствие дефицита ОЦК, адекватное обезболивание, коррекцию нарушений дыхания и кислотно-основного равновесия, а так же поддерживающая терапия.
Успех лечения травматического шока во многом зависит от ранней диагностики, принятия адекватных и квалифицированных мер первой помощи, максимально комплексным проведением неотложных мероприятий в соответствии с тяжестью состояния.
Степени обморожения
Обморожение I степени (наиболее лёгкое) обычно наступает при непродолжительном воздействии холода. Поражённый участок кожи бледный, после согревания покрасневший, в некоторых случаях имеет багрово-красный оттенок; развивается отёк. Омертвения кожи не возникает. К концу недели после обморожения иногда наблюдается незначительное шелушение кожи. Полное выздоровление наступает к 5 - 7 дню после обморожения. Первые признаки такого обморожения - чувство жжения, покалывания с последующим онемением поражённого участка. Затем появляются кожный зуд и боли, которые могут быть и незначительными, и резко выраженными.
Обморожение II степени возникает при более продолжительном воздействии холода. В начальном периоде имеется побледнение, похолодание, утрата чувствительности, но эти явления наблюдаются при всех степенях обморожения. Поэтому наиболее характерный признак - образование в первые дни после травмы пузырей, наполненных прозрачным содержимым. Полное восстановление целостности кожного покрова происходит в течение 1 - 2 недель, грануляции и рубцы не образуются. При обморожении II степени после согревания боли интенсивнее и продолжительнее, чем при обморожении I степени, беспокоят кожный зуд, жжение.
При обморожении III степени продолжительность периода холодового воздействия и снижения температуры в тканях увеличивается. Образующиеся в начальном периоде пузыри наполнены кровянистым содержимым, дно их сине-багровое, нечувствительное к раздражениям. Происходит гибель всех элементов кожи с развитием в исходе обморожения грануляций и рубцов. Сошедшие ногти вновь не отрастают или вырастают деформированными. Отторжение отмерших тканей заканчивается на 2 - 3-й неделе, после чего наступает рубцевание, которое продолжается до 1 месяца. Интенсивность и продолжительность болевых ощущений более выражена, чем при обморожении II степени.
Обморожение IV степени возникает при длительном воздействии холода, снижение температуры в тканях при нём наибольшее. Оно нередко сочетается с обморожением III и даже II степени. Омертвевают все слои мягких тканей, нередко поражаются кости и суставы.
Повреждённый участок конечности резко синюшный, иногда с мраморной расцветкой. Отёк развивается сразу после согревания и быстро увеличивается. Температура кожи значительно ниже, чем на окружающих участок обморожения тканях. Пузыри развиваются в менее обмороженных участках, где имеется обморожение III - II степени. Отсутствие пузырей при развившемся значительно отёке, утрата чувствительности свидетельствуют об обморожении IV степени.
В условиях длительного пребывания при низкой температуре воздуха возможны не только местные поражения, но и общее охлаждение организма . Под общим охлаждением организма следует понимать состояние, возникающее при понижении температуры тела ниже 34oС.
Наступлению общего охлаждения способствуют те же факторы, что и пари обморожении: высокая влажность воздуха, отсыревшая одежда, сильный ветер, физическое переутомление, психическая травма, перенесённые заболевания и травмы.
Различают лёгкую, среднюю и тяжёлую степени общего охлаждения.
Лёгкая степень: температура тела 32-34oС. Кожные покровы бледные или умеренно синюшные, появляются <гусиная кожа>, озноб, затруднения речи. Пульс замедляется до 60-66 ударов в минуту. Артериальное давление нормально или несколько повышено. Дыхание не нарушено. Возможны обморожения I-II степени.
Средняя степень: температура тела 29-32oС, характерны резкая сонливость, угнетение сознания, бессмысленный взгляд. Кожные покровы бледные, синюшные, иногда с мраморной окраской, холодные на ощупь. Пульс замедляется до 50-60 ударов в минуту, слабого наполнения. Артериальное давление снижено незначительно. Дыхание редкое - до 8-12 в минуту, поверхностное. Возможны обморожения лица и конечностей I - IV степени.
Тяжёлая степень: температура тела ниже 31С. Сознание отсутствует, наблюдаются судороги, рвота. Кожные покровы бледные, синюшные, холодные на ощупь. Пульс замедляется до 36 ударов в минуту, слабого наполнения, имеет место выраженное снижение артериального давления. Дыхание редкое, поверхностное - до 3-4 в минуту. Наблюдаются тяжёлые и распространённые обморожения вплоть до оледенения.
Причины отморожения
Отморожение происходит при нахождении на холоде длительное время, когда организм человека уже не в состоянии обеспечивать терморегуляцию тела. Такие внешние условия, как температура окружающей среды, влажность, ветер и длительность их воз-действия оказывают влияние на терморегуляцию организма и на то, как скоро может наступить отморожение части тела.
Признаками отморожения являются:
· отсутствие чувствительности в пораженной области,
· окоченение,
· восковой цвет кожи,
· кожа холодная при прикосновении
· изменение цвета кожи (кожа покрасневшая, пожелтевшая, посиневшая).
Л ечение
Интенсивная терапия синдрома длительного сдавления включает ряд этапов.
Первая помощь должна включать в себя иммобилизацию поврежденной конечности, ее бинтование.
Первая врачебная помощь заключается в налаживании инфузионной терапии, независимо от уровня АД, проверка и коррекция иммобилизации, введение обезболивающих и седативных средств. В качестве первых инфузионных сред желательно использовать реополиглюкин, 5% раствор глюкозы, 4% раствор гидрокарбоната натрия.
Лечение в стационаре основано на комплексном сочетании нескольких лечебных методов, каждый из которых в определенный период заболевания становится ведущим.
Сюда относят:
· инфузионная терапия, включающая обязательно использование свежезамороженной плазмы,
· низкомолекулярных декстранов / реополиглюкин/, дезинтоксикационных средств /гемодез и др./;
· экстракорпоральная детоксикация /плазмоферез, гемосорбция/;
· гипербарическая оксигенация с целью улучшения микроциркуляции и уменьшения степени
· выраженностьгипоксии периферических тканей;
· гемодиализ аппаратами искусственной почки в период острой почечной недостаточности;
· оперативные вмешательства по показаниям - фасциотомии, некрэктомии, ампутации конечностей;
Необходимо строгое соблюдение асептики и антисептики, кварцевание всех помещений, диетический режим /ограничение воды и исключение фруктов/ в период острой почечной недостаточности.
Особенности проводимой терапии зависят от периода развития заболевания.
Терапия в период эндогенной интоксикации без признаков острой почечной недостаточности:
производят пункцию центральной вены;
1. Инфузионная терапия в объеме не менее 2 литров в сутки. В состав трансфузионных сред должны входить:
· свежезамороженная плазма 500-700 мл/сут,
· раствор глюкозы с витаминами группы С, В 5% до 1000 мл,
· альбумин 5%-200 мл (5%-10%),
· раствор гидрокарбоната натрия 4% - 400 мл,
· дезинтоксикационные препараты,
· низкомолекулярные препараты (декстраны).
Состав трансфузионных сред, объем инфузий корригируется в зависимости от суточного диуреза, данных кислото-щелочного состояния, степени интоксикации, проведенного оперативного вмешательства. Необходим строгий учет количества выделяемой мочи, при необходимости - катетеризация мочевого пузыря.
2. проведение экстракорпоральной детоксикации, прежде всего плазмофереза, показано всем больным, имеющим признаки интоксикации, длительность сдавления свыше 4 часов, выраженные локальные изменения поврежденной конечности независимо от площади сдавления.
3. Сеансы гипербарической оксигенации (ГБО) 1-2 раза в сутки с целью уменьшения гипоксии тканей.
4. Медикаментозная терапия:
- стимуляция диуреза назначением диуретических средств (до 80 мг лазикса в сутки, эуфиллина),
- применение дезагрегантов и средств, улучшающих микроциркуляцию (курантил, трентал, никотиновая кислота),
- для профилактики тромбообразования и ДВС-синдрома назначается гепарин по 2500 ЕД п/к 4 р/сут,
- антибактериальная терапия для профилактики гнойных осложнений,
- сердечно-сосудистые препараты по показаниям.
5. Хирургическое лечение. Тактика зависит от состояния и степени ишемии поврежденной конечности. Различают 4 степени ишемии конечности:
1 степень - незначительный индуративный отек мягких тканей и их напряжение. Кожа бледная, на границе поражения несколько выбухает над здоровой, Признаков нарушения кровообращения нет. Показано консервативное лечение, которое дает благоприятный эффект.
2 степень - умеренно выраженный индуративный отек мягких тканей и их напряжение. Кожа бледная, с участками незначительного цианоза. Через 24-36 часов после освобождения от сдавления могут образовываться пузыри с прозрачно-желтоватым содержимым - фликтены, при удалении которых обнаруживается влажная нежно-розовая поверхность, Усиление отека в последующие дни свидетельствует о нарушении венозного кровообращения и лимфоотока. Недостаточно адекватное консервативное лечение может привести к прогрессированию нарушений микроциркуляции, микротромбозам, нарастанию отека и сдавлению мышечной ткани.
3 степень - выраженный индуративный отек и напряжение мягких тканей. Кожные покровы цианотичны или "мраморного" вида. Кожная температура заметно снижается. Через 12-24 часа после освобождения от сдавления появляются пузыри с геморрагическим содержимым. Под эпидермисом обнажается влажная поверхность темно-красного цвета. Индуративный отек, цианоз быстро нарастает, что свидетельствует о грубых нарушениях микроциркуляции, тромбозе вен. Консервативное лечение в данном случае не эффективно, приводит к некротическому процессу. Необходимо производить широкие лампасные разрезы с рассечением фасциальных футляров для устранения сдавления тканей и восстановления кровотока. Развивающаяся при этом обильная раневая плазмопотеря снижает степень интоксикации.
4 степень - индуративный отек умеренно выражен, однако ткани резко напряжены. Кожные покровы синюшно-багрового цвета, холодные. На поверхности кожи эпидермальные пузыри с геморрагическим содержимым. После удаления эпидермиса обнажается цианотично-черная сухая поверхность. В последующие дни отек практически не нарастает, что свидетельствует о глубоком нарушении микроциркуляции, недостаточности артериального кровотока, распространенном тромбировании венозных сосудов.
Широкая фасциотомия в этих случаях обеспечивает максимально возможное восстановление кровообращения, позволяет отграничить некротический процесс в более дистальных отделах, снижает интенсивность всасывания токсических продуктов. В случае необходимости ампутация производится в более дистальных отделах конечности.
Особенно следует отметить, что у больных после хирургического вмешательства (фасциотомия, ампутация) общий объем инфузионной терапии возрастает до 3-4 литров в сутки. В составе инфузионных сред увеличивается объем свежезамороженной плазмы и альбумина в связи с выраженной плазмопотерей через раневую поверхность.
В период почечной недостаточности ограничивается прием жидкости. При снижении диуреза до 600 мл в сутки проводят гемодиализ вне зависимости от уровня азотистых шлаков в крови. Экстренными показаниями к гемодиализу являются анурия, гиперкалиемия более 6 ммоль/л, отек легких, отек головного мозга.
Инфузионная терапия в междиализный период включает в себя преимущественно свежезамороженную плазму, альбумин, 10% раствор глюкозы, 4% раствор гидрокарбоната натрия. Общий объем инфузии уменьшается до 1000 - 1500 мл в сутки.
В 3 период синдрома длительного сдавления на первый план выступает задача лечения местных проявлений и гнойных осложнений. Особого внимания требует профилактика генерализации инфекции с развитием сепсиса. Принципы лечения инфекционных осложнений те же, что и при классической гнойной инфекции.
Таким образом, интенсивная терапия синдрома длительного сдавления требует активной работы коллектива врачей - хирургов, анестезиологов, терапевтов, нефрологов, травматологов, каждый из которых на определенном этапе становится ведущим.
Литература
1.Основы медицинских знаний: Учебное пособие. Р.В. Тонкова – Ямпольская, Т. Я. Черток, И. Н. Алферова. М. : Просвещение 1981. – 319с.
2. Основы первой медицинской помощи Трушкин А.Г., Гарликов Н.Н., Двуреченская В.М. и др. 2005 г.
3. Интенсивная терапия ожоговой болезни Клигуненко Е.Н. 20054.Первая медицинская помощь:Что делать, если рядом нет врача Вишневский Аркадий 2005 г.
5. Ожоги: интенсивная терапия. Учебное пособие для ВУЗов Назаров Игорь 2007 г.
6. Артюнина Г.П., Игнатькова С.А. Основы медицинских знаний: Здоровье, болезнь и образ жизни: Учебное пособие для высшей школы. – 2-е изд., перераб. – М.; Академический Проект, 2004 – 560 с
7. Инькова А.Н. Справочник врача скорой неотложной медицинской помощи. Издание пятое, стереотипное. /Серия «Медицина для вас». – Ростов-на-Дону: «Феникс», 2003. – 352 с.
8. Методическое пособие для самостоятельной работы слушателей отделения повышения квалификации, мед. сестёр и фельдшеров. Тема: Интенсивная терапия неотложных состояний и реанимация / Кольский медицинский колледж; сост. Егоренков С.А., Даценко А.М. – Апатиты: КМК, 2002. – 72 с.
9. Первая медицинская помощь. Полный справочник. – М.: Изд. ЭКСМО, 2003. –768 с.
10. Справочник по неотложной медицинской помощи/ Сост. В.И.Бородулин. – М.: ООО «Издательский дом «ОНИКС 21 век»: ООО «Издательство «Мир и Образование», 2003. – 704 с.: ил.
11. Справочник фельдшера. – М.: Изд-во ЭКСМО-Пресс, 2002. – 1020 с.
Содержание
1. Краткая медицинская характеристика ран и кровотечений, первая помощь при них.
2. Краткая медицинская характеристика ожогов и первая помощь при них.
3. Краткая медицинская характеристика электротравм и первая помощь при них
4. Краткая медицинская характеристика обморожений и первая помощь при них
5. Краткая медицинская характеристика отморожений и первая помощь при них
6. Краткая медицинская характеристика переломов и первая помощь при них.
7. Краткая медицинская характеристика синдрома позиционного сдавления и первая помощь при них
Краткая медицинская характеристика ран и кровотечений, первая помощь при них
Раны и кровотечения
Раной называется всякое повреждение целостности кожных покровов или слизистых оболочек тела человека и глублежащих тканей. Человек может получить ранение в любое время и в любой обстановке — дома, в школе, на работе, на улице и т. д. Поэтому каждый человек должен уметь оказывать помощь себе (самопомощь) и другому пострадавшему (взаимопомощь).
В зависимости от того, чем нанесена рана, различают: колотые раны — нанесенные гвоздем, иглой, шилом, штыком или другим острым предметом; резаные — нанесенные режущим оружием или предметом (ножом, стеклом); ушибленные раны — полученные от воздействия какого-то предмета, при ударе, падении; рваные раны — нанесенные различными предметами, когда в момент повреждения как бы разрывается или вырывается кусок ткани; огнестрельные — нанесенные пулей, осколком снаряда; укушенные — полученные в результате укуса животных.
Раны могут быть поверхностными, когда повреждаются только верхние слои кожи (ссадины), и более глубокими, когда повреждаются не только все слои кожи, но и глублежащие ткани — подкожная клетчатка, мышцы и даже кости. Особую опасность представляют раны, проникающие в какую-либо полость — грудную, брюшную, полость черепа, так как при этом может оказаться поврежденным какой-либо жизненно важный внутренний орган.
Какое бы ранение ни было, оно всегда опасно для человека по двум основным причинам: кровотечение из раны и нагноение раны.
Все раны с момента своего возникновения содержат микроорганизмы, т. е. инфицированы. Проникновение микробов в толщу тканей, и кровеносные сосуды оказывает отрицательное влияние не только на своевременное заживление раны, но и на организм в целом. Для предупреждения заражения раны следует быстрее закрыть ее стерильной повязкой.
При всяком ранении повреждаются кровеносные 3UD сосуды, поэтому оно сопровождается кровотечением.
В зависимости от того, какие сосуды повреждены, кровотечение может быть незначительным или очень обильным, опасным для жизни. Различают артериальное кровотечение, возникающее при повреждении артерий, венозное — при повреждении вен, капиллярное — при повреждении мелких кровеносных сосудов.
Кроме наружных кровотечений, при которых кровь изливается наружу, бывают кровотечения внутренние, при которых вытекающая из раненого сосуда или органа кровь скапливается в какой-либо внутренней полости (брюшной, грудной).
Артериальное кровотечение
Признаки: кровь из раны вытекает фонтанирующей струей или толчками; большое кровавое пятно на одежде или лужа крови возле пострадавшего.
Схема оказания неотложной помощи при артериальном кровотечении:
1. Немедленно остановите кровотечение кулаком или пальцем. Не надо тратить время, чтобы снять одежду;
2. Наложите кровоостанавливающий жгут (платок, ремень) или давящую повязку;
3. После остановки кровотечения обработайте прилегающую к ране поверхность кожи йодом и наложите стерильную повязку;
4. На холоде (на морозе) укутайте поврежденную конечность, чтобы предотвратить переохлаждение (отморожение);
5. Укройте пострадавшего, чтобы он согрелся. Дайте теплого сладкого чая (если нет повреждения брюшной полости);
6. Срочно доставьте пострадавшего в лечебное учреждение.
Прижатие артерий с целью остановки кровотечения применимо лишь в течение короткого времени, необходимого для подготовки наложения жгута или закрутки. Прижатие артерии к кости требует значительных усилий (рис. 2, 3, 4).


Рис. 2. Точка прижатия артерий при кровотечении

Рис. 3. Пальцевое прижатие артерии при кровотечении из кисти и ран предплечья и плеча.

Рис. 4. Пальцевое прижатие артерии при кровотечении из бедра
Способы наложения жгута.
Жгут или закрутку следует накладывать поверх одежды (или поверх нескольких туров бинта) выше раны и возможно ближе к ней. Наложенный жгут должен быть хорошо виден, его нельзя закрывать одеждой или бинтом. Затягивать жгут следует лишь до прекращения кровотечения, так как чрезмерное затягивание увеличивает без нужды болевые ощущения и нередко травмирует нервные стволы. Жгут нельзя держать более 2 часов. В течение этого времени необходимо доставить пострадавшего в лечебное учреждение. Если это не удается сделать, то по истечении 1,5 часов жгут должен быть на несколько минут ослаблен при одновременном прижатии поврежденного сосуда пальцем, а затем наложен несколько выше вновь. В холодное время жгут следует расслаблять через каждые 30 минут на короткое время.

а — завязывание узла, б — закручивание, в — закрепление закрутки
Рис. 5. Способ остановки кровотечения закруткой.
При наложении резинового жгута его берут за концы, слегка растягивают, обводят вокруг конечности несколько раз и закрепляют (рис.6).
Матерчатый жгут представляет собой тесьму длиной в 1 м и шириной в 3 см, снабжен пряжкой и приспособлением для закрутки. Жгут обводят вокруг конечности, конец его продевают и пряжку, затягивают до отказа, затем закручивают закрутку до тех пор, пока кровотечение не остановится.
Остановка кровотечения при помощи закрутки состоит в том, что конечность выше места ранения обвязывают скрученным в виде жгута платком, толстой веревкой, а затем, просунув в образованное кольцо палку, вращают его до тех пор, пока кровотечение не остановится (рис. 5).
Запомните! При всех случаях наложения жгута должна быть оставлена записка с указанием времени наложения жгута.

Рис. 6. Этапы наложения эластического резинового жгута
Внутреннее кровотечение.
Признаки: внезапно наступившая бледность лица, побледнение и похолодание рук, стоп, учащение пульса, головокружение, шум в ушах, холодный пот, обморочное состояние.
При первых признаках внутреннего кровотечения заболевшего нужно немедленно направить в лечебное учреждение!
Внутреннее кровотечение в голове, груди, животе можно остановить только на операционном столе. Необходимо положить холод и срочно доставить в лечебное учреждение.
Венозное кровотечение
Признаки. Кровь более темная, чем при артериальном кровотечении; вытекает из раны медленнее — не пульсирующей, а непрерывной струей.
Помощь: приподнять конечность и наложить давящую повязку.
Носовое кровотечение
Причины: удар, ковыряние в носу, колебания атмосферного давления и влажности, физическое перенапряжение, переедание, духота, перегрев, гипертонический криз.
Действия:
1. Сядьте, слегка наклонив голову вперед, и дайте стечь крови — это недолго. Не запрокидывайте голову, иначе кровь попадет в желудок, что может вызвать рвоту;
2. Сожмите на 5 минут нос чуть выше ноздрей и дышите ртом;
3. Приложите холод к переносице и на затылок (мокрый платок, снег, лед);
4. Для остановки кровотечения смочите ватный тампон раствором трехпроцентной перекиси водорода и вставьте в нос;
5. Немного полежите. После остановки кровотечения осторожно извлеките тампон. Избегайте резких движений. Не сморкайтесь. Не ешьте горячей пищи в ближайшие часы.
При большой потере крови: уложите пострадавшего на спину (голова ниже туловища); если нет ранений брюшной полости, можно дать обильное питье с солью или сахаром; срочно доставьте в лечебное учреждение, где следует организовать вливание крови или кровезаменителей.
Травматический шок
Травматический шок является общей реакцией организма на действие повреждающего фактора, в результате которого происходит мобилизация всех жизненно важных органов и систем организма до критического уровня. Тяжесть шока определяют: болевой синдром, кровопотеря, интоксикация продуктами распада тканей, нарушение деятельности ЦНС, сердечно-сосудистой и дыхательной систем, метаболический ацидоз. Часто тяжесть шока не зависит от масштабов повреждения и шок развивается при сравнительно небольших повреждениях.
Конкретные мероприятия по оказанию неотложной помощи пострадавшему включают в себя: остановку кровотечения, проведение инфузионной терапии, приведение в соответствие дефицита ОЦК, адекватное обезболивание, коррекцию нарушений дыхания и кислотно-основного равновесия, а так же поддерживающая терапия.
Успех лечения травматического шока во многом зависит от ранней диагностики, принятия адекватных и квалифицированных мер первой помощи, максимально комплексным проведением неотложных мероприятий в соответствии с тяжестью состояния.
Дата: 2019-07-30, просмотров: 327.