Газовый алкалоз встречается при неадекватно высокой легочной вентиляции по сравнению с продукцией углекислоты в организме. При этом парциальное давление СО2 падает до 25 мм рт. ст. и ниже (гипокапния), а рН имеет тенденцию к увеличению, ИО в норме или имеет отрицательную величину, содержание СБ уменьшено.
В основе газового алкалоза лежит гипервентиляция при гипоксии (горная болезнь, анемия, понижение содержания кислорода во вдыхаемом воздухе и др.), при так называемом гипервентиляционном синдроме у детей, органических поражениях центральной нервной системы, гипервентиляционном управляемом дыхании и др.
Важным и быстро включающимся механизмом компенсации при газовом алкалозе является снижение возбудимости дыхательного центра. Это ведет к урежению дыхания и задержке СО2 в организме. При дефиците угольной кислоты из эритроцитов в плазму поступают ионы хлора. Они вытесняют натрий из бикарбоната, в результате чего содержание последнего уменьшается, а концентрация Н2С03 увеличивается. В компенсации участвует белковый буфер, диссоциирующий с освобождением Н+-ионов. Кроме того, часть бикарбоната крови, реагируя с белковым буфером, превращается в угольную кислоту.
Через 16—18 ч начинает проявляться почечный компенсаторный механизм, который полностью формируется на протяжении нескольких суток. В почечных канальцах при низком парциальном давлении компенсаторно снижается секреция водородных ионов и тормозится реабсорбция бикарбоната, который интенсивно выводится с мочой. Моча становится щелочной.
В результате компенсаторных приспособлений соотношение Н2СО3/ NaHCO3 приближается к 1 : 20 и газовый алкалоз долго остается компенсированным. При истощении и недостаточности компенсаторных механизмов происходит сдвиг рН крови в щелочную сторону — алкалоз становится декомпенсированным. При продолжительном респираторном алкалозе наблюдается компенсаторное накопление больших количеств нелетучих кислот, что создает предпосылку для развития метаболического ацидоза.
Нарушения в организме при респираторном алкалозе во многом обусловлены гипокапнией, которая вызывает понижение возбудимости дыхательного центра вплоть до появления периодического дыхания и ведет к угнетению сосудодвигательного центра. Снижается артериальное давление, падает систолический и минутный объем сердца. Может развиться коллапс. Уменьшается объем циркулирующей крови, снижается снабжение кислородом головного мозга. В связи с выведением солей натрия и калия снижается осмотическое давление крови, возрастает диурез и развивается обезвоживание организма.
При декомпенсированном алкалозе может развиться тетания, так как уменьшение концентрации Н+-ионов ведет к снижению содержания ионов Са2 + , что вызывает повышение нервно-мышечной возбудимости.
Негазовый (метаболический) алкалоз развивается, когда вследствие отрицательного баланса водородных ионов образуется избыток оснований.
Его непосредственными причинами могут быть следующие факторы:
1) накопление в организме бикарбонатов в результате поступления их больших количеств;
2) образование избытка бикарбонатов при окислении поступающих с пищей солей органических кислот — лактата, цитрата и др.;
3) потеря больших количеств соляной кислоты с желудочным соком (неукротимая рвота, желудочный свищ, стеноз привратника). Необходимый для синтеза НСl хлор освобождается при диссоциации в крови NaCl. Ионы Na взаимодействуют с НСОз-, образуя NaHCО3. При этом увеличивается содержание бикарбонатов и происходит сдвиг рН в щелочную среду;
4) дефицит калия (потеря его через желудочно-кишечный тракт, прием диуретиков, увеличение продукции альдостерона и др.). При гипокалиемии происходит компенсаторный выход ионов калия из клеток во внеклеточное пространство, при этом Н+- ионы перемещаются в обратном направлении. Ионы водорода теряются также с мочой вследствие усиления реабсорбции калия в почечных канальцах;
5) описан врожденный метаболический алкалоз у детей (хлордиарея), в основе которого лежит потеря хлора и калия в связи с патологическими изменениями в кишечнике. Развиваются гипохлоремия и гипокалиемия. В плазме крови много бикарбонатов. У больных детей отмечаются упорные поносы, при этом каловые массы богаты хлором. Дети отстают в физическом развитии.
Компенсаторные реакции при негазовом алкалозе направлены на выведение из организма избытка бикарбонатов и задержку угольной кислоты. Понижается чувствительность дыхательного центра к СО2, Рсо2 устанавливается на более высоком уровне в результате снижения легочной вентиляции. Таким образом, метаболический алкалоз отчасти компенсируется газовым ацидозом. При этом отношение сохраняется на уровне 1 : 20. В процессе компенсации участвует белковый буфер (отдает Н -ионы и связывает ионы натрия). Важна роль почечного механизма компенсации, с мочой выделяется большое количество бикарбоната и двуосновного фосфата.
За счет действия этих компенсаторных механизмов, несмотря на химические (увеличение СБ, положительная величина ИО) и функциональные сдвиги, рН крови сохраняется в пределах нормы, алкалоз остается компенсированным. Однако при длительной гиперкапнии повышается возбудимость дыхательного центра, избыток СО2 удаляется из организма и может наступить декомпенсированный алкалоз. При этом в результате уменьшения содержания в крови ионизированного кальция, который переходит в костную ткань взамен ионов водорода, повышается вплоть до судорог нервно-мышечная возбудимость (например, так называемая желудочная тетания при неукротимой рвоте).
66. Нарушения обмена N а+. Виды, причины, проявления, последствия для организма.
Концентрация Na+ в плазме равна 137-147 ммоль/л. Нарушение баланса Nа+ выражается в виде гипернатриемии и гипонатриемии.
Положительный баланс Na+ обычно сопровождается увеличением ОЦК, а отрицательный дисбаланс – вызывает снижение объема плазмы крови. У здорового человека основная часть поступившего за сутки в организм натрия (155 ммоль) выводится почками (150 ммоль) за счет разности между количеством фильтруемого и реабсорбируемого иона. Осмолярность мочи может колебаться в пределах 50 – 1400 мосм/л. Эта способность почек регулируется АДГ.
Выброс АДГ стимулируется:
· раздражением осморецепторов (при увеличении осмотического давления крови);
· возбуждением симпатического отдела нервной системы – болевой, эмоциональный стресс;
· гипертермией;
· фармакологическими средствами (наркотиками, барбитуратами).
Уровень натрия в плазме крови регулируется альдостероном (антагонисты альдостерона являются простагландины Е).
Гипернатриемия – увеличение уровня Na+ плазмы выше 147 ммоль/л. Избыток Na+ в организме может быть абсолютным и относительным.
Относительное увеличение содержания Na+ является обычно результатом дегидратации и возникает вследствие:
· недостаточного поступления воды в организм;
· избыточной потери воды через кожу при избыточном потоотделении, через пищеварительный тракт (диарея), почки (полиурия при несахарном диабете или осмотический диурез при гипергликемии), при лихорадке, альвеолярной гипервентиляции;
· сгущение крови вследствие перехода воды из сосудистого русла в ткани при повышении в них онкотического давления – в условиях распада тканей.
Абсолютный избыток натрия может отмечаться у человека в условиях гипергидратации и даже гиперосмолярной гипогидратации.
Причинами гипернатриемии могут быть:
1) Избыточное поступление натрия в организм:
· а) алиментарно – при длительном приеме избыточного количества хлорида натрия с пищей или минеральной водой. Это является фактором риска развития артериальной гипертензии, сердечной недостаточности;
· б) неконтролируемая инфузия растворов хлорида натрия или бикарбоната натрия в условиях недостаточной функции почек.
2) Задержка выведения натрия из организма – нарушение экскреции Na+ почками при хроническом гломерулонефрите с нефротическим синдромом.
3) нарушения механизмов регуляции содержания Na+:
· а) гиперальдостеронизм
· первичный (синдром Кона);
· вторичный (цирроз печени – нарушение разрушения альдостерона, недостаточность кровообращения);
· б) гиперкортицизм (синдром Иценко-Кушинга, терапия глюкокортикоидами);
· в) гиперсекреция ренина и последующая активация ангиотензина-2.
Повышение содержания натрия в крови вызывает рост осмотического давления крови. Это приводит к увеличению продукции АДГ, задержке жидкости в организме и увеличению ОЦК. Это, в свою очередь, сопровождается повышением артериального давления, ростом гидростатического давления в капиллярах клубочков почек, снижением онкотического давления крови и увеличением клубочковой фильтрации. Избыток Na+ может устраняться почечной экскрецией катиона.
В клинической картине преобладают явления, обусловленные гиперволемией и гиперосмолярностью плазмы. Гиперволемия обусловлена поступлением во внеклеточное пространство дополнительного количества воды, что ведёт к повышению АКД. Кроме того, АКД повышается вследствие роста периферического сопротивления из-за увеличения чувствительности сосудистой стенки к вазоконстрикторным влияниям, а также утолщению стенок резистентных сосудов и уменьшению вследствие этого их просвета. Из-за гиперосмолярности плазмы возникает клеточная дегидратация - вторичное движение воды из внутриклеточного сектора в околоклеточное пространство. Формирующаяся жажда связана с гиперосмолярностью и клеточной дегидратацией.
Гипернатриемия может сопровождаться развитием алкалоза (экзогенный алкалоз при избыточном приёме бикарбоната натрия, или почечный алкалоз при избыточной продукции минералокортикоидов).
Возможно развитие лихорадки, тахикардии, мозговых расстройств, судорог.
Одним из классических проявлений избытка 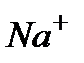 являются отеки, в генезе которых ведущую роль имеют повышение реабсорбции натрия и воды в почечных канальцах с последующей задержкой их в организме (сердечная недостаточность, цирроз печени).
являются отеки, в генезе которых ведущую роль имеют повышение реабсорбции натрия и воды в почечных канальцах с последующей задержкой их в организме (сердечная недостаточность, цирроз печени).
Гипонатриемия – это уменьшение уровня Na+ в плазме ниже 135-137 ммоль/л. Дефицит натрия в организме может быть абсолютным и относительным.
Относительный дефицит натрия является следствием избытка воды, гемодилюции, т.е. возникает при гипоосмолярной гипогидратации:
· избыточного приема воды или парентерального введения или парентерального введения больших количеств изотонических жидкостей (5% раствора глюкозы);
· снижения функции почек;
· перемещения воды из межтканевых пространств в кровеносное русло в период схождения отеков.
Абсолютный дефицит натрия может быть связан:
1. С недостаточным поступлением натрия с пищей. Алиментарная гипонатриемия встречается редко (голодание, бессолевая диета, в результате приема большого количества калия).
2. С избыточными потерями натрия:
а) через желудочно-кишечный тракт (рвота, диарея, длительное зондирование, кишечные свищи; например, при рвоте в течение суток теряется 15% всего содержащегося в организме натрия);
б) потери натрия почками вследствие нарушений реабсорбции катиона в канальцах нефронов («сольтеряющая почка»), которые могут быть обусловлены расстройством чувствительности тубулярного аппарата к Na+, альдостерону, блокаде карбоангидразы диуретиками типа диакарба, приёмом сульфаниламидов (за сутки реабсорбируется до 500 г натрия, 80% - проксимальными, 18-19% - дистальными канальцами, 1% – теряется);
в) потери через кожу вследствие обильного потоотделения;
г) ожоги, травмы.
3. Нарушение механизмов регуляции содержания Na+:
а) надпочечниковая недостаточность с дефициром альдостерона (болезнь Аддисона);
б) вследствие натрийуретического эффекта простагландинов группы Е.
4. Гипоксия в условиях сахарного диабета из-за развития внутриклеточного ацидоза и накопления ионов Н+.
Компенсаторно Н+ ионы выходят в околоклеточное пространство в обмен на катионы Na+, однако, внеклеточная вода не идет в клетку за Na+ из-за того, что она удерживается глюкозой и кетоновыми телами, увеличивая степень гипонатриемии.
Патогенез возникающих в организме нарушений. Гипонатриемия сопровождается компенсаторным ввыведением из организма воды, что приводит к уменьшению объема плазмы, гиповолемии, дегидратации. Дегидратация, в свою очередь, может явиться причиной развития почечной недостаточности. Компенсаторные реакции организма способствуют ограничению почечной секреции Na+ и увеличению его потребления (солевой аппетит). Гиповолемия при гипонатриемии сопровождается падением артериального кровяного давления, тахикардией. Гипоосмолярность плазмы включает механизмы движения воды в клетку, формируется клеточная гипергидратация - клеточный отек. Из-за сдвигов клеточного гомеостаза возможно нарушение электрогенеза (снижение возбудимости, мышечная слабость и т.д.), что вносит определенный вклад в расстройство функции сердечно-сосудистой и нервной систем.
При развитии сердечной недостаточности возможно нарушение электрогенеза в кардиомиоцитах, тогда из клеток в околоклеточное пространство выходит К+, а взамен в цитоплазму поступает ион Na+. Создается угроза развития гиперкалиемического ацидоза со всеми вытекающими отсюда последствиями.
При выраженной недостаточности Na+ наблюдаются поведенческие и неврологические изменения: гипорефлексия, апатия, нарушение сознания, судороги, кома, коллапс, тошнота, рвота.
67. Нарушения обмена К+. Виды, причины, проявления, последствия для организма.
Калий – основной внутриклеточный элемент. Содержание в плазме крови 3,8-5,4 ммоль/л; суточная потребность организма в калии- 2-4 г (80-120 ммоль). Калий находится в основном в клетках (90%). Хотя его количество измеряют обычно в плазме крови, эта часть жидкости организма содержит менее 2% калия. Такое избирательное накопление калия в клетке обусловлено работой мембранного натрий-калиевого насоса (эту функцию выполняет фермент Na+-К+-АТФаза), перекачивающего ионы калия из внешней среды внутрь клеток (одновременно ионы натрия перемещаются в противоположном направлении) и поддерживающего трансмембранный градиент концентрации для них в соотношении 30:1.
В перемещении калия между внутри- и внеклеточным пространствами важную роль играют изменения кислотно-основного состояния. При алкалозе развивается гипокалиемия вследствие перехода внеклеточного калия в клетки, а при ацидозе – возникает гиперкалиемия.
Калий обеспечивает выполнение в организме следующих функции:
1) Является одним из основных «потенциалообразующих» ионов,
2) Поддерживает осмотическое давление в клетках;
3) Принимает участие в обмене белков, жиров, углеводов:
а) гликогенез сопровождается повышенной утилизацией калия;
б) гликогенолиз приводит к освобождению калия и переходу его во внеклеточное пространство.
в) анаболизм белка сопровождается накопление К+, катаболизм – выходом К+ из клеток. Интенсивный распад углеводов, белков, липидов может привести к отрицательному балансу калия;
г) обмен калия тесно связан с водным балансом.
Ввиду того, что калий легко выводится из организма, а натрий легко задерживается в нем, принято говорить об определенном «антагонизме» между Na+ и К+. Натрий задерживает воду в организме, калий – способствует диурезу, снижая чувствительность почечных канальцев к АДГ. Избыточное введение калия в организм «вытесняет» из него натрий и, следовательно, воду. На этом основана терапия отечных состояний диетой, обогащенной калием.
Внутриклеточная локализация калия ограничивает ценность такого показателя, как уровень калия в сыворотке крови, в качестве маркера общего содержания калия в организме.
Истощение запасов калия приводит к меньшим изменениям К+ в сыворотке, чем его избыток. Это объясняется способностью цитоплазматического калия восполнять его дефицит в сыворотке. Корреляция между содержанием калия в сыворотке и его избытком более выражена, чем при его недостатке.
Среднедневные потери калия
| Локализация | Дневные потери, (мЭкв/л) |
| Почки | 5 – 10 |
| Пот | 0 – 20 |
| Кал | 40 – 120 |
Гипокалиемия – это снижение содержания калия в крови ниже 3,5 ммоль/л. Гипокалиемия всегда указывает на потерю этого иона клетками.
В качестве причин гипокалиемии указываются:
1. Уменьшение поступления калия с пищей. Редко является единственной причиной гипокалиемии, но возможно при хроническом голодании, парентеральном питании с низким содержанием К+, особенно при инфузии растворов глюкозы с инсулином.
2. Потери калия – истощение его запасов, общий или тотальный дефицит калия:
а) почечные потери калия;
б) внепочечные потери калия.
3. Повышенный транспорт калия из внеклеточного во внутриклеточное пространство.
4. Гемодилюция – снижение его концентрации в связи с введением в кровь больших количеств жидкости после дегидратации (эффект разведения).
Почечные потери калия связаны:
(1) с избыточными потерями К+ с мочой при повышенной продукции минералокортикоидов (первичный и вторичный альдостеронизм),
(2) применение диуретиков,
(3) введение в организм больших доз антибиотиков типа гентамицина, применение глюкокортикоидов, сердечных гликозидов, гипотензивных средств. При использовании таких препаратов необходимо регулярно контролировать содержание К+в плазме крови,
(4) дефицитом ионов магния (недостаток магния влечет выход из клеток калия и истощение внеклеточных запасов К+),
(5) метаболическим алкалозом и почечном канальцевом ацидозом. При метаболическом алкалозе растет почечная экскреция бикарбонат-иона, а одним из катионов, его сопровождающих, является калий. Кроме того, повышенная экскреция 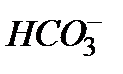 повышает канальцевую секрецию калия. На каждый секретированный ион
повышает канальцевую секрецию калия. На каждый секретированный ион 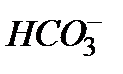 реабсорбируется один ион К+ – формируется почечный канальцевый ацидоз.
реабсорбируется один ион К+ – формируется почечный канальцевый ацидоз.
Внепочечные потери калия связаны:
(1) с потерей пищеварительных соков при рвоте, диарее, ворсинчатой аденоме кишечника, злоупотреблении слабительными препаратами,
(2) экссудатом из брюшной, плевральной полостей,
(3) с кожных покровов при ожогах и чрезмерном потоотделении.
Перемещение калия в клетки.
1. Увеличение захвата клетками ионов калия происходит под влиянием избытка инсулина и при стимуляции b2-адренорецепторов клеточных мембран катехоламинами (адреналин). Активирует захват калия клетками и дофамин, например, при отравлении солями бария.
2. Перераспределение калия со смещением внутрь клеток возникает при респираторных и нереспираторных алкалозах (связывают с обменом водорода на калий и натрий).
3. При усиленном синтезе гликогена и белка – гипокалиемия возникает часто после истощающих заболеваний, тяжелых операций.
Проявления гипокалиемии.
Первые клинические признаки дефицита К+ появляются при уменьшении его общего содержания в организме на 10-30%.
Гипокалиемия способствует гиперполяризации клеточных мембран, вследствие чего они теряют чувствительность к раздражителям, и возбудимость их снижается.
Это сопровождается мышечной слабостью, снижением тонуса и моторики жедудка, кишечника, мочевого пузыря. Артериальное давление падает. Тахикардия встречается реже, чем брадикардия. С гипокалиемией связывают наблюдаемые в послеоперационном периоде метеоризм и динамическую кишечную непроходимость.
В 50% случаев появляются изменения ЭКГ: удлинение интервала PQ, увеличение амплитуды зубца U, снижение сегмента ST. Однако изменения ЭКГ и недостаточность сократительной функции сердца не находятся в строгой зависимости от степени гипокалиемии. Тем не менее в генезе сердечной аритмии гипокалиемия имеет существенное значение. Легкие случаи гипокалиемии протекают бессимптомно.
Принципы коррекции гипокалиемии :
1. Пероральное восполнение дефицита калия (овощи, фрукты, курага, мясо, орехи).
2. Отмена лекарственных средств, способствующих внутриклеточному накоплению калия (например, бронхолитических средств).
3. При истощении запасов – прием препаратов калия (например, хлористого калия).
4. Компенсация метаболического алкалоза и лечение почечного канальцевого ацидоза.
Если концентрация К+ в крови не повышается под влиянием интенсивных лечебных мероприятий, следует подумать о возможном дефиците магния и провести диагностику и ликвидацию его дефицита.
Гиперкалиемия – это повышение содержания калия в крови выше 5,5 ммоль/л. Данное состояние представляет угрозу для жизни больного и гораздо серьезнее, чем гипокалиемия. Повышение содержания калия может быть обусловлено:
1. Повышенным выходом К+ из клеток;
2. Снижением экскреции К+ почками;
3.Сочетанием этих двух процессов;
4. Избыточным поступлением К+ в организм.
Повышенное поступление калия из клеток.
Выделяют несколько факторов, способствующих выбросу К+ во внеклеточное пространство:
1. Состояния массивного разрушения или распада клеток – цитолиз, травмы, ожоги;
2, Дефицит инсулина. Инсулин усиливает поглощение К+ мышцами и печенью (активация Na+, K+-АТФ-азы).
3. Ацидоз. При ацидозе отмечается повышенный обмен калия на водород через клеточную мембрану и снижение почечной экскреции калия.
4. Интоксикация препаратами наперстянки. Сердечные гликозиды ингибируют Na+, K+-АТФ-азу и сохраняют К+ внутри клетки. Компенсация этого типа гиперкалиемии осуществляется почками, постепенно повышающими экскрецию катиона.
К почечным причинам гиперкалиемии относят.
1. Почечная недостаточность с олиго- или анурией;
2. Недостатачность надпочечников – дефицит альдостерона или его неэффективность (низкий уровень секреции ренина и стимуляция ангиотензином коры надпочечников) – приводит к уменьшению экскреции калия и его задержке в организме.
3. Лекарственные средства. К ним относятся ингибиторы ангиотензинпревращающего фермента, калийсберегающие диуретики, нестероидные противовоспалительные средства. При назначении указанных средств необходимо отменить препараты калия. Гепарин обратимо, даже в малых дозах, подавляет синтез альдостерона и увеличивает концентрацию К+ .
Избыточное поступление калия наблюдается в следующих случаях:
1. Алиментарное (иногда при сочетании с калийсберегающими диуретиками);
2. При парентеральном питании;
3. Переливание длительно хранившейся крови;
4. Внутривенное введение растворов хлористого калия в высоких концентрациях.
Проявления гиперкалиемии. Выраженная гиперкалиемия (6 ммоль/л и выше) проявляется нарушением деятельности возбудимых тканей – слабостью и параличом мышц (нарушения электрогенеза и нервно-мышечной передачи), расстройствами ритма сердца.
К кардиальным проявлениям относятся брадикардия, переходящая в асистолию, замедление атрио-вентрикулярной проводимости, ведущая к атрио-вентрикулярной блокаде и фибрилляции желудочков (возможна остановка сердца в диастоле). По мере нарастания уровня калия в сыворотке меняется характер ЭКГ. Сначала появляются высокие заостренные зубцы Т, затем развивается депрессия сегмента S, расширение комплекса QRS. Скорость таких изменений непредсказуема – от начальных изменений ЭКГ до опасных нарушений проводимости и аритмий иногда проходят считанные минуты. Гиперкалиемия приводит к развитию ацидоза.
Основными принципами терапии гипергалиемии являются.
1. Улучшение процессов перехода калия в клетку. Введение инсулина и глюкозы стимулирует поглощение К+ клетками печени и мышечными волокнами скелетной мускулатуры.
2. Повышение выведения калия почками. Использование диуретиков (например, фуросемид) усиливает почечную экскрецию калия. При отсутствии благотворного действия диуретиков наиболее эффективным средством снижения содержания калия в плазме крови является диализ (гемодиализ или перитонеальный диализ).
3. Использование антагонистов калия – введение препаратов кальция, которые являются антагонистами ионов калия по влиянию на сердце.
4. Прекращение приема препаратов, содержащих калий.
68. Нарушения обмена Са2+ Виды, причины, проявления, последствия для организма.
Кальций обладает высокой биологической активностью, являясь основным структурным компонентом костей скелета и зубов, важным фактором свертывания крови. Кальций участвует в регуляции проницаемости клеточных мембран, электрогенезе нервной, мышечной и железистой ткани, процессах синаптической передачи, молекулярном механизме мышечного сокращения, контролитует ряд ферментативных процессов, оказывает влияние на процессы синтеза макроэргов. Кальций относится к трудно усвояемым элементом. Поступающие с пищей соединения кальция практически нерастворимы в воде. Под влиянием кислого содержимого желудка они частично переходят в растворимые соединения. Всасывание кальция происходит в основном в двенадцатиперстной кишке (начальной части тонкой кишки) в виде одноосновных фосфорнокислых солей и в значительной степени зависит от содержания жира, жирных кислот, витамина D.
В крови содержится 2,1-2,55 ммоль/л кальция.
Обмен кальция в организме находится под нейрогормональным контролем. Паратиреоидин (паратгормон) повышает содержание кальция в крови благодаря увеличению его всасывания в кишечнике, задержке выделения с мочой, рассасыванию костной ткани за счет растворения ее минеральных и органических компонентов. Антагонистом паратгормона является кальцитонин (тиреокальцитонин), который способен предупреждать остеопороз, подавлять распад коллагена, увеличивать экскрецию кальция с мочой. На обмен кальция оказывают также влияния соматотропный гормон, глюкокортикоиды, минералокортикоиды, тироксин, инсулин и другие гормоны.
Гиперкальциемия может возникать при избыточном поступлении солей кальция в организм (в том числе в виде лекарственных препаратов), уменьшении выведения кальция через почки при гиперпродукции паратгормона, гипервитаминозе D, разрушении костной ткани, гипотиреозе, а также иметь наследственное происхождение. Начальными проявлениями гиперкальциемии могут быть диспепсические расстройства (снижение аппетита, тошнота, рвота и т.д.), жажда и полиурия (наиболее постоянные признаки гиперкальциемии), гипотония мышц, гиперефлексия, боли в костях. Выраженные длительно текущие формы гиперкальциемии характеризуются задержкой роста у детей, кальцинозом сосудов, артериальной гипертензией, кальцификицией роговицы, грубыми нарушениями функций ЦНС.
Устранение гиперкальциемии может быть достигнуто прежде всего лечением заболевания, вызвавшего нарушения кальциевого обмена. Например, при гиперпаратиреозе единственным рациональным путем коррекции обмена кальция является хирургическое удаление гормонально активной опухоли или гиперплазированной ткани околощитовидных желез. У детей с гиперкальциемией при выявлении признаков расстройства кальциевого обмена необходимо ограничить поступление в организм витамина D. При выраженной гиперкальциемии, патологическом окостенении скелета, отложении кальция в почках, мышцах, сосудах применяют внутривенное введение динатриевой соли этилдиаминтетрауксусной кислоты, способной образовывать комплексные соединения с ионами кальция.
Гипокальциемия может возникнуть при снижении или полном прекращении продукции паратгормона (например, в результате удаления околощитовидных желез), гиповитаминозе D, уменьшении всасывания кальция в кишечнике вследствие его поражения или недостаточного выделения желчи, респираторном некомпенсированном алкалозе.
Гипокальцемия проявляется повышением нервно-мышечной возбудимости и развитии тетанических судорог, гипокоагуляцией крови, ослаблением сердечной деятельности, артериальной гипотензией. При длительной гопокальциемии возникают рахит у детей, различные трофические расстройства, в том числе, кататракта, нарушение обызвествления дентина зубов и др.
Пути устранения гипокальциемии зависят от причин ее развития и от формы возникающих расстройств. В связи с тем, что в большинстве случаев гипокальциемия является следствием ослабления или выпадения функции околощитовидных желез заместительная гормонотерапия имеет первоначальное степенное значение. В настоящее время широко применяется препарат паратиреоидного гормона – паратиреоидин. Для купирования приступов тетании у больных с выраженной гипокальциемией применяют внутривенные введения растворов хлористого кальция, глюконата или лактата кальция, а также используют препараты витамина D, дигтдротахистирол. Для устранения гипокальциемии, возникшей в результате развития алкалоза, применяют средства, направленные на коррекцию нарушения кислотно-основного состояния.
Дата: 2019-07-24, просмотров: 326.