Организация и средства доврачебной помощи.
Порядок проведения искусственного дыхания и непрямого массажа сердца.
Первая помощь при поражении электрическим током, ранениях, кровотечениях, ожогах, обморожениях.
Первая помощь при переломах, вывихах, ушибах, растяжениях связок, попадании в организм инородных тел, обмороках, тепловом и солнечном ударах, отравлениях, утоплении.
Таблица 8.1– Перечень вложений, входящих в аптечку
Первой медицинской помощи универсальную
| № п/п | Наименование | Количество из расчета на 2–10 человек |
| 1 | Аммония раствор 10 % – 1 мл № 10 (фл.10 мл, 40 мл), уп. | 1 |
| 2 | Ацетилсалициловая кислота 0,5 № 10, уп. | 3 |
| 3 | Бриллиантового зеленого спиртовой р-р 1 % – 1 мл № 10, уп. | 1 |
| 4 | Валидол 0,06 № 10 (0,1 № 20) , уп. | 1 |
| 5 | Валерианы настойка 30 мл (корвалол 25 мл, валордин 25 мл), фл. | 1 |
| 6 | Глицерил тринитрат 0,0005 № 40, уп. | 1 |
| 7 | Дротаверин 0,04 № 20, уп. | 1 |
| 8 | Йода спиртовой р-р 5 % – 1 мл № 10 (фл.10 мл), уп. | 1 |
| 9 | Калия перманганат 5,0 (3,0), уп. | 1 |
| 10 | Лоперамид 0,002 № 10 (№ 20), уп. | 1 |
| 11 | Лоратадин 0,01 № 10, уп. | 1 |
| 12 | Магния сульфат 10,0 (20,0), уп. | 2 |
| 13 | Метамизол натрий 0,5 № 10, уп. | 2 |
| 14 | Натрия гидрокарбонат 20,0 (25,0), уп. | 1 |
| 15 | Нафазолина 0,1 % (ксилометазолина 0,1 %) р-р, фл. | 1 |
| 16 | Парацетамол 0,5 № 10, уп. | 2 |
| 17 | Перекиси водорода р-р 3 % – 40 мл, фл. | 1 |
Продолжение таблицы
| № п/п | Наименование | Количество из расчета на 2–10 человек |
| 18 | Сульфацетамида р-р 30 % – 5 мл (20 % – 1 мл № 2), уп. | 2 |
| 19 | Уголь активированный 0,5 № 10, уп. | 2 |
| 20 | Цитрамон 0,5 № 6 (№ 10), уп. | 2 |
| 21 | Бинт нестерильный 5 м х 10 см, уп. | 2 |
| 22 | Бинт стерильный 5 м х 10 см, уп. | 1 |
| 23 | Вата гигроскопическая 50,0, уп. | 1 |
| 24 | Жгут кровоостанавливающий или трубка резиновая медицинская длиной 100 см, шт. | 1 |
| 25 | Лейкопластырь бактерицидный 4 х 10 см (6 х 10 см), уп. | 2 |
| 26 | Напальчник резиновый, шт. | 2 |
| 27 | Ножницы, шт. | 1 |
| 28 | Пипетка, шт. | 1 |
| 29 | Термометр медицинский максимальный, шт. | 1 |
| 30 | Инструкция по применению вложений, шт. | 1 |
На санитарных постах ферм, полевых станов, гаражей должны быть носилки для транспортировки пострадавших. Ответственность за укомплектованность аптечки и регистрацию пострадавших несет начальник санитарного поста (чаще всего это инженер по охране труда, начальник отделения, бригадир, звеньевой). В тетрадь заносятся следующие сведения: дата, ФИО пострадавшего, что повреждено, причина травмы, какая оказана помощь.
Санитарные посты являются активными помощниками медицинского персонала не только в оказании первой помощи, но и в проведении ряда, профилактических мероприятий: наблюдение за санитарно-гигиеническими условиями труда, соблюдение правил техники безопасности, обеспечение работающих средствами индивидуальной защиты, смывающими и обезвреживающими средствами, выявление больных и лиц в состоянии алкогольного опьянения, проведение санитарно-просветительной работы по профилактике травматизма.
Реанимация, начатая в первые три минуты после остановки кровообращения, дает положительные результаты в 15–18 раз чаще, чем в последующие 1–2 минуты.
Восстановление проходимости дыхательных путей. Остановка дыхания у пострадавшего в бессознательном состоянии обычно бывает вызвана закупоркой дыхательных путей корнем языка (особенно при наклоне головы вперед) или инородными телами (пыль, рвотные массы, кровь и др.).
Первоначально обеспечивают восстановление проходимости дыхательных путей. Для этого пострадавшего укладывают на спину и оказывающий помощь подкладывает руку под шею, а ладонью другой руки, помещенной на лоб больного, запрокидывает его голову назад (рисунок 1). В результате корень языка отодвигается от задней стенки гортани и восстанавливается проходимость дыхательных путей.
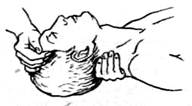
Рисунок 1 – Восстановление проходимости дыхательных путей
При подозрении на повреждение шейного отдела позвоночника запрокидывание головы недопустимо. Ей придают среднее положение между разгибанием и сгибанием, выдвигают вперед нижнюю челюсть.
Проверяют и очищают ротовую полость от инородных тел (куски пищи, песок, мокроты и др.). Для этого используют бинт, салфетку, носовой платок, намотанные на указательный палец. Все делают быстро, но осторожно, чтобы не нанести дополнительных травм.
Открыть рот при спазме жевательных мышц можно шпателем, черепком ложки, после чего между челюстями вставляют в виде распорки свернутый бинт.
Искусственная вентиляция легких проводится в тех случаях, когда пострадавший не дышит или дышит редко, судорожно, как бы со всхлипыванием, а также, если его дыхание постоянно ухудшается.
Перед этим надо быстро расстегнуть одежду пострадавшего, стесняющую дыхание (галстук, пояс), но не следует раздевать его, так как это бесполезно и отнимает время. Затем необходимо обеспечить проходимость верхних дыхательных путей.
Если дыхательные пути свободны, но дыхание отсутствует, приступают к искусственной вентиляции легких методом «рот в рот» или «рот в нос». Для этого, удерживая запрокинутой голову пострадавшего и сделав глубокий вдох, вдувают ему выдыхаемый воздух в рот. Нос пострадавшего зажимают пальцами для предотвращения выхода воздуха во внешнюю среду (рисунок 2). Критерий эффективности – увеличение объема грудной клетки пострадавшего. После того как грудная клетка расширилась, оказывающий помощь освобождает рот больного, поворачивает его голову в сторону и у пострадавшего происходит пассивный выдох.
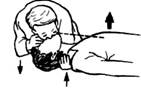
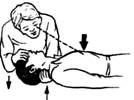
Рисунок 2 – Техника искусственной вентиляции легких методом «рот в рот»
Если у пострадавшего хорошо определяется пульс и необходимо только искусственное дыхание, то интервалы между отдельными дыхательными циклами должны составлять 5 с (1 дыхательный цикл на 5 счетов), не чаще 10–12 циклов в 1 мин.
Искусственная вентиляция легких методом «рот в нос» проводится при невозможности использования метода «рот в рот» (если челюсти пострадавшего плотно сжаты и открыть рот не удается, при челюстно-лицевых травмах). Реаниматор одной рукой, находящейся на лбу пострадавшего, запрокидывает его голову назад, а другой рукой поднимает нижнюю челюсть вверх, закрывая рот.
При отсутствии самостоятельного дыхания и наличии пульса искусственную вентиляцию легких можно выполнять и в положении сидя или вертикальном, если несчастный случай произошел, например, в люльке, на опоре и т.д.
Следует помнить, что при нарушении проходимости дыхательных путей или слишком энергичном вдувании воздуха значительное количество его может попадать в желудок, что проявляется вздутием верхней части живота. Это может привести к рвоте и попаданию содержимое желудка в легкие. При этом необходимо немедленно повернуть голову и плечи пострадавшего на бок и очистить полость рта и глотки.
Прекращают искусственное дыхание после восстановления у пострадавшего достаточно глубокого и ритмичного самостоятельного дыхания.
В случае отсутствия не только дыхания, но и пульса на сонной артерии делают подряд два искусственных вдоха и приступают к непрямому массажу сердца.
Прекардиальный удар. Для восстановления работы сердца во многих случаях может быть достаточным проведение прекардиального удара. Для этого кулаком наносят удар в точку, расположенную на нижней средней трети грудины, на 2–3 см выше мечевидного отростка, которым заканчивается грудная кость. Делают это коротким резким движением. Затем повторно проверяют наличие пульса на сонной артерии и при его отсутствии приступают к проведению наружного массажа сердца и искусственной вентиляции легких.
Правильно и вовремя нанесенный прекардиальный удар может в считанные секунды вернуть человека к жизни!
Непрямой массаж сердца. Простейшим методом восстановления и поддержания кровообращения является непрямой массаж сердца. Сущность его заключается в том, что при сдавливании сердца между позвоночником и грудиной кровь выталкивается в крупные артерии большого и малого круга кровообращения. После прекращения давления на грудину сердце вновь заполняется венозной кровью.
Пострадавшего укладывают на жесткую ровную поверхность (земля, пол, стол) на спину. Оказывающий помощь помещает обе свои ладони на нижнюю треть грудины (на 2 пальца выше мечевидного отростка) и энергичными толчками надавливает на грудную стенку, используя при этом и массу собственного тела (рисунок 3). Грудная клетка, смещаясь к позвоночнику на 3–5 см, сжимает сердце и выталкивает кровь из его камер по естественному руслу. После каждого надавливания на грудину реаниматор быстро поднимает руки. Массаж сердца осуществляют с частотой 50–70 надавливаний в минуту. Для быстрого возврата крови к сердцу необходимо приподнять ноги пострадавшего.
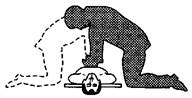
а) б)
а – наложение рук на грудину; б – положение оказывающего помощь при проведении непрямого массажа сердца
Рисунок 3 – Схема непрямого массажа сердца:
Для определения появления самостоятельного пульса или изменения положения тела пострадавшего массаж сердца нельзя прекращать более чем на 5 с. Об эффективности непрямого массажа сердца можно судить уже через 1–2 минуты. Признаки эффективности непрямого массажа сердца – порозовение кожи лица и сужение зрачков.
При появлении этих признаков, но при отсутствии пульса на сонной артерии непрямой массаж сердца можно продолжать бесконечно долго. Проводить непрямой массаж сердца даже при отсутствии признаков его эффективности следует не менее 20–30 минут.
Для проведения непрямого массажа сердца необходимо строго соблюдать следующие семь правил.
Правило первое. Надавливать на грудину можно только в строго определенном месте: на 2–3 сантиметра выше мечевидного отростка (в точке прекардиального удара).
Правило второе. Ладонь следует расположить по средней линии грудины так, чтобы большой палец был направлен либо на подбородок, либо на живот пострадавшего.
Правило третье. Давить на грудину нужно только прямыми руками. Это позволит сохранить силы на длительное время.
Правило четвертое. Чтобы как можно дольше сохранить силы, используют не столько силу рук, сколько усилия всего плечевого пояса, спины и верхней половины туловища, а для этого необходимо переместить центр тяжести на руки.
Правило пятое. Рассчитывать на эффективность непрямого массажа сердца можно лишь тогда, когда при каждом толчкообразном надавливании грудная клетка прогибается на 3–4 сантиметра. Частота надавливаний не чаще одного раза в секунду.
Правило шестое. Ладонь не должна расставаться с грудиной пострадавшего. Если не дожидаться, пока грудина вернется в исходное положение и оторвать от нее руки, то следующий толчок превратится в чудовищный удар.
Правило седьмое. Каждое следующее движение следует начинать только после того, как грудная клетка вернется в исходное положение. Если проигнорировать это правило, то буквально в первые же минуты массажа сердца у пострадавшего будет сломано несколько ребер (определяется по характерному хрусту во время сдавливания грудины), что является серьезным осложнением. Однако и в этом случае массаж сердца необходимо продолжать, обратив особое внимание на технику его выполнения.
Сочетание непрямого массажа сердца с искусственной вентиляцией легких. Следует помнить, что массаж сердца может быть эффективным только при насыщении крови кислородом. Поэтому его проводят одновременно с искусственной вентиляцией легких.
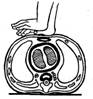
Если реанимацию проводит один человек (рисунок 5), то после определения состояния пострадавшего, восстановления проходимости дыхательных путей, раздувания легких, проверки пульсации на сонной артерии он производит поочередно 15 надавливаний на нижнюю половину грудины, 2 быстрых вдувания воздуха в легкие, затем снова 15 массажных толчков и 2 вдувания и т.д. Таким образом за минуту необходимо выполнить 60 надавливаний на грудину и 8 вдувания воздуха в легкие. Паузы между массажем и вентиляцией должны быть минимальными. Совершенно недопустимо одновременное сжатие грудной клетки и вдувание в нее воздуха.
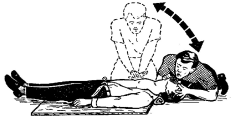
Рисунок 5 – Проведение реанимации одним человеком
При участии в реанимации двух человек (рисунок 6) соотношение искусственной вентиляции легких и непрямого массажа сердца составляет 1:5, т.е. после одного искусственного вдоха нужно сделать 5 сжатий грудной клетки. Каждые 4–5 мин. контролируют восстановление самостоятельного пульса на сонной артерии.
При реанимации вдвоем один из реаниматоров обеспечивает проходимость дыхательных путей и после раздувания легких приступает к проведению искусственной вентиляции легких. Второй реаниматор, убедившись в отсутствии пульсации на сонной артерии, освобождает грудную клетку от одежды, расстегивает пояс и после 3–5 быстрых вдувания в легкие, произведенных первым реаниматором, начинает непрерывный наружный массаж сердца с частотой 60 надавливаний на грудину в минуту.
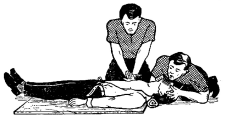
Рисунок 6 – Проведение реанимации вдвоем
Для установления необходимого ритма массажа можно вслух считать трехзначные числа. Произнесение каждой из цифр – «125, 126...» занимает 1 с. В промежутке между массажными толчками после каждого пятого надавливания реаниматор, проводящий вентиляцию, делает быстрое вдувание воздуха. Эффективность массажа сердца контролирует реаниматор, проводящий искусственную вентиляцию легких. Во время массажных толчков он определяет пульс на сонных артериях и периодически проверяет реакцию зрачков на свет. Оказывающие помощь могут меняться местами.
При участии в реанимации трех человек реанимация проводится следующим образом.
Первый спасатель – проводит непрямой массаж сердца, отдает команду «Вдох!» и контролирует эффективность вдоха по подъему грудной клетки.
Второй спасатель – проводит искусственное дыхание, контролирует реакцию зрачков, пульс на сонной артерии и информирует партеров о состоянии пострадавшего: «Есть реакция зрачков! Нет пульса. Есть пульс!» и т.п.
Третий спасатель – приподнимает ноги пострадавшего для лучшего притока крови к сердцу и готовится к смене партнера, выполняющего непрямой массаж сердца.
Спасателям нельзя располагаться друг напротив друга и обходить партнера сзади.
Признаками успешной реанимации являются: постепенное сужение зрачков и появление реакции их на свет, восстановление самостоятельного пульса на крупных сосудах, а затем восстановление дыхания и сознания.
Отсутствие признаков эффективности реанимации в ближайшие минуты требует незамедлительного контроля правильности проведения искусственной вентиляции легких и массажа сердца. Необходимо проверить проходимость дыхательных путей, находится ли пострадавший на жестком основании и пр. Для увеличения притока крови к сердцу, ноги пострадавшего приподнимают на 50–75 см. (ноги удерживает помощник или подставляет какой- либо предмет).
Проведение сердечно-легочной реанимации продолжают до восстановления кровообращения и дыхания или до прибытия медицинских работников. При появлении самостоятельного пульса массаж сердца можно прекратить, но искусственную вентиляцию легких продолжают до самостоятельного дыхания.
При неэффективности искусственного дыхания и закрытого массажа сердца (кожные покровы синюшно-фиолетовые, зрачки широкие, пульс на артериях во время массажа не определяется) реанимацию прекращают через 30 мин.
Рисунок 7 – Места прижатия артерий для остановки
Кровотечения из сосудов:
Кровотечение из ран останавливают:
– на нижней части лица – прижатием челюстной артерии к краю нижней челюсти;
– на виске и лбу – прижатием височной артерии впереди козелка уха;
– на голове и шее – прижатием сонной артерии к шейным позвонкам;
– на подмышечной впадине и плече (вблизи плечевого сустава) – прижатием подключичной артерии к кости в подключичной ямке;
– на предплечье – прижатием плечевой артерии посередине плеча с внутренней стороны;
– на кисти и пальцах рук – прижатием двух артерий (лучевой и локтевой) к нижней трети предплечья у кисти;
– на голени – прижатием подколенной артерии;
– на бедре – прижатием бедренной артерии к костям таза;
– на стопе – прижатием артерии, идущей по тыльной части стопы.
Длительная остановка кровотечения пальцевым прижатием артерии физически невозможна т.к. прижатие артерии к кости требует значительных усилий, и пальцы быстро устают. Даже физически очень сильный человек не может это делать более 15–20 мин. Этот способ удобен в экстренных случаях и позволяет подготовиться для более удобных способов временной остановки кровотечения, рассчитанных на сравнительно длительное время.
Остановка кровотечения из конечности сгибанием ее в суставах применяется при ранении конечностей, особенно в области сгибательных поверхностей суставов, в срочном порядке, до наложения жгута.
У пострадавшего следует быстро засучить рукав или брюки и, сделав комок из любой материи, вложить его в ямку, образующуюся при сгибании сустава, расположенного выше места ранения, затем сильно, до отказа, согнуть сустав над этим комком. При этом сдавливается проходящая в сгибе артерия, подающая кровь к ране. В таком положении сгиба ногу или руку надо связать или привязать к туловищу пострадавшего (рисунок 8).
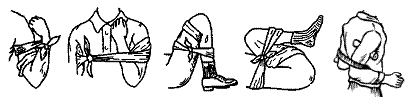
а) б) в) г) д)
а) – из предплечья; б) – из плеча; в) – из голени; г) – из бедра; д) – из
подключичной артерии.
Рисунок 8 – Сгибание конечности в суставах для остановки
Кровотечения
Плечевую артерию удается пережать при максимальном сгибании ее в локтевом суставе (рисунок 8, а, б). На область сгиба кладут тугой валик из ваты и марли, сгибают конечность и фиксируют бинтом или ремнем.
Подколенную артерию можно пережать при фиксировании ноги с максимальным сгибанием ее в коленном суставе (рисунок 8, в).
Бедренная артерия может быть прижата максимальным приведением бедра к животу (рисунок 8, г).
При ранении подключичной артерии руки максимально отводятся назад и фиксируются между собой на уровне локтевых суставов (рисунок 8, д).
Этот способ остановки кровотечения не применим при переломе костей поврежденной конечности.
Более надежным способом остановки артериального кровотечения на конечностях является наложение жгута или закрутки. Жгут – это резиновая полоска, к концам которой прикреплены цепочка и крючок для закрепления жгута (рисунок 9).
Жгут накладывается выше раны. Место наложения кровоостанавливающего жгута должно быть покрыто бинтом или одеждой пострадавшего во избежание ущемления кожи. Можно накладывать жгут поверх рукава или брюк. Конечность несколько приподнимают, подводят под нее жгут, растягивают его и обертывают вокруг конечности. Наиболее тугим должен быть первый тур жгута, остальные накладывают один на другой с меньшим натяжением до прекращения кровотечения. Чрезмерное затягивание жгута может сильно сдавить ткани и вызвать паралич конечности.
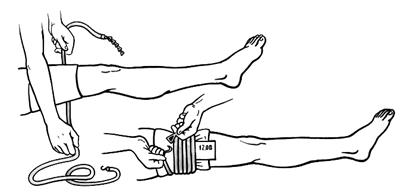
Рисунок 9 – Остановка кровотечения наложением жгута
Правильность наложения жгута проверяют по пульсу. Если его биение прощупывается, то жгут наложен неправильно, его нужно снять и наложить снова.
Наложение жгута более чем на два часа может привести к омертвению обескровленной конечности. Поэтому жгут накладывается только при сильном кровотечении, когда другие способы остановки неэффективны, и не более чем на 1,5–2 часа.
Время наложения жгута (в часах и минутах) должно быть отмечено на бумаге, которая прикрепляется к жгуту. Жгут или закрутка должны быть хорошо видны, их нельзя закрывать одеждой или перевязочным материалом для наблюдения за конечностью и жгутом при транспортировке. В течение двух часов с момента наложения жгута пострадавшего необходимо доставить в больницу для окончательной остановки кровотечения.
Если по каким-либо причинам доставить пострадавшего в больницу в течение двух часов не удалюсь, то необходимо на 10–15 минут жгут снять (кровотечение предупредить прижатием артерии пальцем выше раны) и наложить вновь несколько выше или ниже того места, где он ранее был наложен. Иногда необходимо это проделать несколько раз (зимой через каждые полчаса, летом через час).
При отсутствии под рукой жгута перетянуть конечность можно закруткой, сделанной из нерастягивающегося материала: галстука, пояса, скрученного платка или полотенца, веревки, ремня и т.п. (рисунок 10).
Материал, из которого делается закрутка, обводится вокруг поднятой конечности, покрытой чем-либо мягким (например, несколькими слоями бинта), и связывается узлом по наружной стороне конечности.
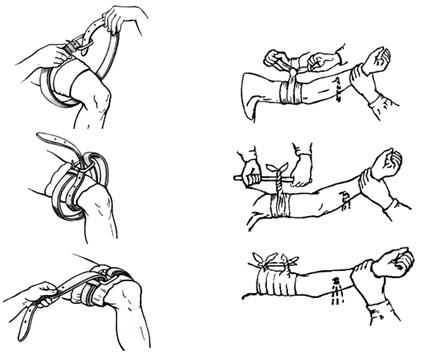
а) б)
Рисунок 10 – Остановка кровотечения с помощью ремня (а) или закрутки (б)
В этот узел или под него продевается какой-либо предмет в виде палочки, который закручивается до прекращения кровотечения. Закрутив до необходимой степени палочку, ее закрепляют так, чтобы она не могла самопроизвольно раскрутиться. Дальше поступают так же, как и при наложении жгута.
Давящую повязку применяют при слабом кровотечении (венозном, капиллярном) и артериальном, если рана расположена на туловище. Для этого на рану накладывают несколько слоев марли, поверх нее слой ваты и забинтовать с небольшим нажимом, чтобы не нарушать кровообращения поврежденной конечности. При бинтовании руки или ноги витки бинта должны идти снизу вверх – от пальцев к туловищу;
Повязки на руку накладывают при согнутом под прямым углом в локтевом суставе и несколько разогнутом в лучезапястном. Пальцы кисти лучше фиксировать в несколько согнутом положении, а большой палец противопоставляется остальным. Повязки на нижнюю конечность накладывают при несколько согнутом коленном суставе и согнутой под прямым углом стопе (рисунок 11).
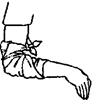
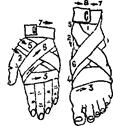
Рисунок 11 – Остановка кровотечения давящей повязкой
Бинтовать следует двумя руками, осуществляя попеременно то одной то другой рукой вращение головки бинта вокруг бинтуемой части тела слева направо, закрывая 1/2 или 2/3 ширины предыдущего тура бинта. Завязываются концы бинта на здоровой части тела. Повязка должна хорошо закрывать рану и не должна нарушать кровообращение (побледнение конечности ниже повязки, чувство онемения или пульсирующей боли и др.).
При кровотечении из носа пострадавшего следует усадить, придать ему положение, при котором меньше возможности для поступления крови в носоглотку. Положить на область носа и переносицы пузырь со льдом, завернутый в платок комочек снега, смоченный холодной водой платок, бинт, комочек ваты и др. Ввести в нос полосу бинта или марли, смоченной 3%-м раствором перекиси водорода. Можно попытаться остановить кровотечение сильным прижатием обеих половинок носа к носовой перегородке. При этом голову пострадавшего наклоняют несколько вперед и возможно выше, с силой сжимают нос на 4–5 мин. Обеспечить достаточный приток свежего воздуха.
Кровотечение в грудную полость. Вследствие кровопотери и выключения легкого из акта дыхания состояние пострадавшего быстро ухудшается: резко ухудшается и затрудняется дыхание, кожные покровы становятся бледными, с синюшным оттенком. Помощь заключается в придании больному полусидячего положения. К грудной клетке прикладывается пузырь со льдом.
Кровотечение в брюшную полость. Кровотечение в брюшную полость проявляется сильными болями в животе. Кожные покровы бледные, пульс частый. При значительном кровотечении возможна потеря сознания. Больного следует уложить, на живот положить пузырь со льдом, запрещается прием пищи и воды.
Острое малокровие. Развивается при значительной потере крови. Одномоментная потеря крови(2–2,5 л) является смертельной. Потеря 1–1,5 л крови очень опасна и проявляется развитием тяжелой картины острого малокровия, выражающегося нарушением кровообращения и развитием кислородного голодания. Пострадавший жалуется на нарастающую слабость, головокружение, шум в ушах, потемнение и мелькание мушек в глазах, жажду, тошноту, рвоту. Кожные покровы и видимые слизистые оболочки становятся бледными, черты лица заостряются. Пострадавший заторможен, иногда, наоборот, возбужден, дыхание частое, пульс слабого наполнения или совсем не определяется, артериальное давление низкое. В дальнейшем в результате потери крови может наблюдаться потеря сознания, обусловленная обескровливанием мозга, исчезает пульс, не определятся давление, появляются судороги, непроизвольное отделение кала и мочи. Если экстренно не принять соответствующих мер, наступает смерть.
Пострадавшего следует уложить на ровную поверхность для предупреждения обескровливания головного мозга. При значительной кровопотере, вызвавшей обморок, шок, пострадавшего укладывают в положение, при котором голова находится ниже туловища.
Рисунок 16 – Положение больного при переломе позвоночника
Перелом костей таза. Укладывать пострадавшего на мягкие носилки нельзя, можно только на щит (широкую доску, фанеру) или на носилки, положив на них фанеру (рисунок 17). Пострадавшего кладут на спину, ноги разводят в стороны («положение лягушки») и под колени подкладывают плотный валик из сложенного одеяла, скатанной одежды: В таком положении конечности фиксируют с помощью распорки и бинтов.
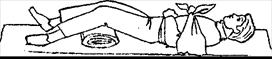
Рисунок 17 – Положение больного при переломе костей таза
Перелом костей черепа. Сломанные кости нередко повреждают головной мозг, он сдавливается в результате кровоизлияния. Признаками перелома являются: нарушение формы черепа; пролом (вмятина); истечение черепно-мозговой жидкости и крови из носа и ушей; потеря сознания.
Пострадавшего укладывают на носилки, под голову подкладывают мягкую подстилку с углублением, а по бокам – мягкие валики, свернутые из одежды или другого подручного материала.
При переломах верхней челюсти наиболее простой способ иммобилизации – круговая повязка из бинта или косынки. При ее наложении нижнюю челюсть подтягивают к верхней до смыкания зубов и фиксируют в таком положении вертикальными ходами бинта вокруг головы или косынкой. В тех случаях, когда зубы не смыкаются, между челюстями вводят полоску фанеры или кусочек линейки и прижимают ее к верхней челюсти.
Перелом нижней челюсти может привести к асфиксии (удушью). Если человек в результате травмы потерял сознание и лежит на спине, возможно западение языка и немедленное удушье. Необходимо придать пострадавшему сидячее положение с наклоненной головой или положить на живот с повернутой набок головой. Иногда прибегают к прошиванию языка булавкой и обеспечивают иммобилизацию нижней челюсти.
Перелом ключицы чаще бывает при падении на вытянутую руку. Медицинская помощь должна быть направлена на обездвижение пояса верхних конечностей (рисунок 18).
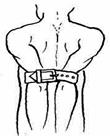

Рисунок 18 – Фиксация рук при переломе ключицы
В подмышечную впадину с травмированной стороны подкладывают ком ваты и плечо туго прибинтовывают к туловищу, а предплечье подвешивают на косынке, второй косынкой прикрепляют руку к туловищу. Поврежденную руку можно уложить на поднятую полу пиджака.
Переломы ребер сопровождаются болями при дыхании. Иммобилизация – тугая повязка на грудную клетку. Первые ходы бинта делают в состоянии выдоха пострадавшего.
Связок и вывихах
Ушибы – это повреждения мягких тканей без нарушения целости кожных покровов, сопровождающиеся болью, припухлостью и кровоподтеком.
При ушибе, прежде всего, необходимо создать покой поврежденному органу. На область ушиба необходимо наложить давящую повязку, придать этой области тела возвышенное положение, что способствует прекращению дальнейшего кровоизлияния в мягкие ткани. Для уменьшения болей и воспалительных явлений к месту ушиба прикладывают холод – пузырь со льдом, холодные компрессы.
Не следует смазывать ушибленное место настойкой йода, растирать и накладывать согревающий компресс, так как это лишь усиливает боль.
Очень серьезен по своим последствиям ушиб головы, так как он может сопровождаться сотрясением и ушибом головного мозга. К признакам сотрясения головного мозга относятся потеря сознания на месте происшествия, возможны тошнота и рвота, замедление пульса.
Пострадавшему создают полный покой, холодный компресс, лед в пузыре на голову. Со всеми возможными предосторожностями больной как можно скорее должен быть направлен в лечебное учреждение. Для перевозки его кладут спиной на щит, а голову на мягкую подушку. Чтобы фиксировать шею и голову, на шею накладывают валик – воротник из мягкой ткани.
При ушибе грудной клетки необходимо создать полный покой, полусидячее положение пострадавшему, при резкой боли во время дыхания следует наложить круговую повязку бинтом на выдохе или полотенцем, простыней хорошо стянуть ребра (чтобы повязка не сползла вниз, перед ее наложением надо через плечо повесить кусок бинта, концы которого потом завязать на втором плече) и вызвать врача.
При ушибе живота после травмы появляются боль в животе, нередко резкая, рвота, напрягаются мышцы брюшной стенки. В результате травмы возможны разрывы печени, селезенки, кишок и других внутренних органов, которые вызовут внутреннее кровотечение.
В случаях разрывов внутренних органов пострадавшего можно спасти только оказав немедленную хирургическую помощь, поэтому его нужно срочно доставить в больницу. При легких ушибах назначают покой, холодный компресс на живот, предлагают пострадавшему воздержаться от приема пищи.
Растяжение связок характеризуется появлением резких болей, быстрым развитием отека в области травмы и значительным нарушением функций суставов. Первая помощь при растяжении связок такая же, как и при ушибах, т.е. накладывают повязку, фиксирующую сустав, холодный компресс и создают покой для конечности.
Разрыв – повреждение мягких тканей быстродействующей силой растяжения, которая превышает их анатомическую сопротивляемость. Встречаются разрывы мышц, сухожилий, связок и даже сосудов и нервов. Однако чаще бывают разрывы связок голеностопного, коленного и лучезапястного суставов. При повреждении коленного сустава могут нарушаться внутрисуставные связки и мениски.
При разрывах возникает резкая локальная боль и нарушается функция конечности или органа, сгибание и разгибание в суставе становятся невозможными. Контуры сустава сглаживаются за счет кровоизлияния в сустав и мягкие ткани, объем его увеличивается.
Первая помощь состоит в создании пострадавшему полного покоя, наложении мягкой повязки и иммобилизации конечности. Для уменьшения болей и кровоизлияния назначают анальгетики, применяют холод на место травмы (пузырь со льдом, снегом или холодной водой), конечности придают возвышенное положение.
Вывих – это смещение концов костей в суставах относительно друг друга с нарушением суставной сумки. Симптомами вывиха являются боль в конечности, резкая деформация (западение) области, отсутствие активных и невозможность пассивных движений в суставе, фиксация конечностей в неестественном положении, не поддающемся исправлению, изменение длины конечности, чаще ее укорочение.
При вывихе необходимо приложить холод на область поврежденного сустава, провести обезболивание и иммобилизацию конечности в том положении, которое она приняла после травмы.
Вправление вывиха – врачебная процедура. Вывих самостоятельно вправлять нельзя, так как это только усилит страдания потерпевшего и усугубит травму. Кроме того, иногда трудно установить, вывих это или перелом, тем более что вывихи часто сопровождаются трещинами и переломами костей.
Временная иммобилизация вывиха осуществляется так же, как и при переломах костей. Фиксировать конечность необходимо в положении, которое наиболее удобно для пострадавшего и причиняет ему меньшее беспокойство. Нельзя пытаться применять силу для изменения вынужденного положения конечности.
В случаях, когда вывих остается невправленным в течение 2–3 недель, он становится «застарелым», в суставе образуются рубцовые изменения, и вправление такого вывиха производят хирургическим способом.
Сдавливании конечностей
Синдром длительного сдавливания – это заболевание, возникающее в результате длительного сдавливания (более 6 часов) конечности тяжелым предметом. Позиционное сдавливание может быть при длительном нахождении пострадавшего на твердой поверхности в одном положении. Синдром может возникать у пострадавших с повреждением костей, суставов и внутренних органов.
Различают три степени тяжести: крайне легкая (при сдавливании небольших участков тела в течение 3–6 часов); средней тяжести (при сдавливании верхних конечностей, одной нижней или двух голеней в течение 6 часов); тяжелая (при сдавливании обеих нижних конечностей более 6 часов – погибают 25–30 % пострадавших); при сдавливании в течение 8 часов двух нижних конечностей – большинство пострадавших погибают в первые два дня.
Следует отметить, что как такового раздавливания тканей не происходит, а имеет место нарушение кровоснабжения из-за сдавливания сосудов. Вследствие этого погибает мышечная ткань и при ее разложении образуются токсические вещества, которые при освобождении сдавленной конечности устремляются в кровяное русло, вызывают сначала токсический шок, а затем нарушение функций жизненно важных органов – в первую очередь страдают печень и почки (особенно) – они закупориваются белком омертвевших мышц, возникает почечная недостаточность и гибель человека от накопления в организме ядовитых веществ, которые образуются при работе органов и тканей, в обычных условиях удаляемых почками.
Вследствие этого различают 3 периода в течение синдрома длительного сдавливания.
Ранний период – от момента освобождения пострадавшего до 24–48 часов. Характеризуется развитием шокоподобного состояния. Сразу после освобождения конечности она бледная, холодная на ощупь, ногти синие, пульсация на сосудах отсутствует. Затем происходит ее быстро нарастающий отек, почти деревянистой консистенции. На коже появляются пузыри, заполненные мутной или кровянистой жидкостью. Пострадавшего беспокоят сильные боли в пораженной конечности.
Промежуточный период 3–7 суток – происходит развитие острой почечной недостаточности, вследствие закупорки почечных канальцев продуктами распада омертвевших мышц. Наблюдается подъем температуры тела до 39 °С, боли в поясничной области, апатия, тошнота, рвота. Если больной не умирает от почечной недостаточности наступает 3-й период.
Период поздний или период восстановления – 3–4 недели. Нормализуется функция почек и на первый план выступают осложнения со стороны пораженной конечности – различные нагноения.
Основной задачей доврачебной помощи при сдавливании является организация мер по извлечению пострадавших из под обрушившихся на него тяжестей. Необходимо как можно быстрее освободить пострадавшую конечность из-под придавившего ее предмета. Чем дольше она придавлена, тем больше отмирает тканей.
Чтобы воспрепятствовать попаданию в организм токсических продуктов распада тканей необходимо наложить жгут выше места сдавливания, желательно до ее освобождения. Далее следует иммобилизировать пострадавшую конечность путем наложения шин или подручными средствами – это уменьшает боль и количество токсических продуктов, попадающих в кровь.
У пострадавших часто в момент травмы развивается тяжелое общее состояние – шок. Для борьбы с шоком и для его профилактики пострадавшего следует тепло укрыть, можно дать немного спиртного или горячего кофе, чая. Ввести обезболивающие и сердечные средства, чтобы поддержать уровень артериального давления.
Пострадавшего следует отнести в теплое, спокойное место, дать ему горячего питья, хорошо укутать, при этом травмированную конечность, по возможности, обложить емкостью со льдом или очень холодной водой.
Пострадавший подлежит немедленной транспортировке в лечебное учреждение в положении лежа. При общем тяжелом состоянии эвакуировать пострадавшего не следует – он не перенесет транспортировки. В этом случае необходимо вызвать врачебную бригаду.
Рисунок 19 – Освобождение пострадавшего от действия тока
И солнечном ударах
Обморок – внезапная кратковременная потеря сознания. Причиной обморока бывают большие потери крови, нервное потрясение (испуг, страх), переутомление. Обморок характеризуется побледнением кожных покровов, губ, похолоданием конечностей. Сердечная деятельность ослабляется, пульс едва прощупывается. Обморочное состояние иногда бывает очень кратковременным, продолжаясь всего несколько секунд. В других случаях обморок не проходит через 5–10 мин и более. Продолжительное обморочное состояние опасно для жизни.
В предобморочном состоянии (жалобы на головокружение, тошноту, стеснение в груди, недостаток воздуха, потемнение в глазах) пострадавшего следует уложить, опустив голову несколько ниже туловища, так как при обмороке происходит внезапный отлив крови от мозга. Необходимо расстегнуть одежду пострадавшего, стесняющую дыхание, обеспечить приток свежего воздуха, дать ему выпить холодной воды, давать вдыхать нашатырный спирт.
Класть на голову холодные примочки и лед не следует. Лицо и грудь можно смочить холодной водой. Так же следует поступать, если обморок уже наступил.
Чтобы вывести пострадавшего из обморочного состояния, необходимо обрызгать его лицо холодной водой или дать понюхать нашатырный спирт, медленно поднося к носу смоченный в спирту кусок ваты или кончик носового платка. Нашатырным спиртом натирают также виски.
Тепловой и солнечный удар. Тепловой удар – болезненное состояние, возникшее вследствие перегрева всего тела. Причинами такого перегревания могут быть высокая внешняя температура, плотная одежда, задерживающая испарения кожи, и усиленная физическая работа. Тепловые удары случаются не только в жаркую погоду. Они бывают в горячих цехах, в банях, при работе в защитных комбинезонах и слишком душных помещениях. При перегревании тела у человека появляются вялость, усталость, головокружение, головная боль, сонливость. Лицо краснеет, дыхание затруднено, температура тела повышается до 40°С. Если не будут устранены причины перегревания, наступает тепловой удар. Человек теряет сознание, падает, бледнеет, кожа становится холодной и покрывается потом. В таком состоянии пораженный может погибнуть.
Перегревание головы на солнце может привести к солнечному удару. Первые признаки солнечного удара – покраснение лица и сильные головные боли. Затем появляются тошнота, головокружение, потемнение в глазах и, наконец, рвота. Человек впадает в бессознательное состояние, у него появляется одышка, ослабевает сердечная деятельность.
Помощь заключается в следующем: пострадавшего необходимо вывести или вынести из жаркого помещения или удалить с солнцепека в тень, прохладное помещение, обеспечив приток свежего воздуха. Его следует уложить так, чтобы голова была выше туловища, расстегнуть одежду, стесняющую дыхание, положить на голову лед или делать холодные примочки, смочить грудь холодной водой, давать вдыхать нашатырный спирт. Если пострадавший в сознании, нужно дать ему выпить 15–20 капель настойки валерианы на одну треть стакана воды.
Если дыхание прекратилось или очень слабое и пульс не прощупывается, необходимо сразу же начать делать искусственное вентилирование легких и массаж сердца и срочно вызвать врача.
Рисунок 20 – Удаление воды из дыхательных путей и желудка
Затем с помощью марли или носового платка освободить полость рта от остатков воды и пены. Если раскрытие рта затруднено, оказывающий помощь должен положить указательные пальцы обеих рук на углы нижней челюсти и, упираясь большими пальцами в верхнюю челюсть, выдвинуть нижнюю вперед.
Потом пострадавшего поворачивают на спину, запрокидывают голову, начинают искусственное дыхание и непрямой массаж сердца и проводят до тех пор, пока не восстановится самостоятельное дыхание и сердечная деятельность.
При наличии помощников они в это время должны растирать и согревать тело пострадавшего. Когда пострадавший начнет дышать, ему необходимо давать нюхать нашатырный спирт, дать выпить 15–20 капель настойки валерианы (на полстакана воды), переодеть в сухое белье, укрыть потеплее, дать крепкого чая и предоставить полный покой до прибытия медицинского персонала.
Первая помощь при укусах
Укусы животных. При всяком укусе, даже если укусившее животное на вид совершенно здорово, необходимо кожу вокруг раны и царапины, нанесенные животным, смазать настойкой йода и наложить стерильную повязку. Пострадавшего следует направить в лечебное учреждение для проведения курса прививок против бешенства.
К врачу нужно направлять и лиц, которым слюна бешеного животного попала на кожу, в нос, в глаза или рот.
Укусы змей и ядовитых насекомых. При укусе ядовитых змей и насекомых появляются головокружение, тошнота, рвота, сухость и горький вкус во рту, учащенный пульс, сердцебиение, одышка и сонливость. В особо тяжелых случаях могут отмечаться судороги, потеря сознания, остановка дыхания.
В месте укуса возникает жгучая боль, кожа краснеет, отекает. Помощь при укусах заключается в следующем. Пострадавшего необходимо уложить, чтобы замедлить распространение яда. Укушенной руке или ноге необходимо создать покой, прибинтовать к ней шину, доску, палку и т.п., а если таких предметов не окажется, можно прибинтовать руку к туловищу, а ногу – к другой, здоровой ноге. Поскольку отек вокруг места укуса будет увеличиваться, повязку необходимо время от времени ослаблять, чтобы она не врезалась в тело.
Пострадавшему следует дать большое количество питья (лучше горячего чая), 15–20 капель настойки валерианы на полстакана воды. Ни в коем случае нельзя прижигать место укуса, делать разрезы, перетягивать пораженную руку или ногу жгутом, давать пострадавшему алкоголь, отсасывать яд из раны и т.п.
Пострадавшего необходимо отправить в лечебное учреждение. Нести и везти его нужно в положении лежа.
В дыхательное горло
При попадании инородного тела (например, куска пищи) в дыхательное горло пострадавшего, у которого имеются признаки удушья, но сознание сохранено, необходимо как можно быстрее обратиться за помощью к врачу. Какие-либо сжатия или удары в межлопаточную область опасны из-за возможности возникновения полной закупорки дыхательных путей. Удаление инородного тела при частичной закупорке дыхательного горла возможно при кашле или сплевывании.
При установлении факта попадания инородного тела в дыхательное горло пострадавшего, находящегося в сознании или без него, при резко выраженной синюшности лица, неэффективности кашля и полной закупорке (при этом кашель отсутствует) любая процедура, которая может показаться эффективной, всегда оправдана.
При этом пострадавшему наносят 3–5 коротких ударов кистью в межлопаточной области при наклоненной вперед голове или в положении лежа на животе.
Если это не поможет, охватывают стоящего пострадавшего сзади так, чтобы кисти оказывающего помощь сцепились в области между мечевидным отростком и пупком и производят несколько (3–5) быстрых надавливаний на живот пострадавшего. Можно выполнять подобную процедуру и в положении пострадавшего лежа на спине: располагая ладони кистей между пупком и мечевидным отростком, энергично надавливают (3–5 раз) на живот.
Литература.
1. К у ц е н к о Г.Ф. Охрана труда в электроэнергетике (практическое пособие) / Г.Ф. Куценко. Минск: Наука, 2005. – 651 с.
2. Н и к о л а е в Л.А. Доврачебная помощь при травмах и хирургических заболеваниях / Л.А. Николаев. Минск: Выш. шк., 1999. – 251 с.
3. Б у л а й П.И. Первая помощь при травмах, несчастных случаях и некоторых заболеваниях / П.И. Булай. Минск: «Беларусь», 1984. – 78 с.
Организация и средства доврачебной помощи.
Дата: 2019-02-02, просмотров: 342.