Производится для исключения предраковых изменений и злокачественной трансформации эпителия в цервикальном канале. Показаниями к выскабливанию стенок цервикального канала являются аномалии в мазках из цервикального канала, однако, несмотря на присутствие CIN II-III/CIS в эндоцервиксе, результаты исследования соскоба ложнонегативны почти в половине случаев [41]. Целесообразно выскабливание остатка цервикального канала в ходе петлевой эксцизии зоны трансформации или конизации для исключения распространения неоплазии выше изъятого конуса [3, 12, 41].
Иная диагностика
Существуют различные электронные устройства сканирующие эпителий шейки матки и подлежащие слои, основанные на различии в отражении оптических и электрических импульсов нормальным и аномальным эпителием. Приборы имеют встроенные компьютерные анализаторы, выдающие непосредственный результат, в котором исключен человеческий субъективизм. Преимущества метода также в том, что кроме эпителиального покрова эктоцервикса исследуются и подлежащие слои с кровотоком и нижняя треть канала, а результат обследования доступен сразу после процедуры.
Консультации смежных специалистов
- при выявлении аногенитальных бородавок в области уретры, ануса или на коже вне зоны вульвы и промежности рекомендуется консультация врача-дерматовенеролога, врача-проктолога и врача-уролога [3, 12, 22].
- пациентам с CIN III, в том числе с CIS показана консультация онколога [1, 3, 12].
Лечение
Истинная эрозия шейки матки подлежит патогенетическому лечению, соответствующему причине, вызвавшей десквамацию эпителия (воспалительные заболевания, травма, возрастная атрофия слизистых).
Неосложненный эктропион шейки матки лечения не требует [1, 3, 12]. Эктопия, в том числе эпидермизирующаяся незрелым метапластическим эпителием является вариантом нормального строения и также не требует лечения. Необоснованная деструкция эктопии и нормальной эпидермизирующейся ЗТ в случае развития неоплазии не предупреждает продолжения заболевания в скрытой части канала, но способствует трудностям в диагностике [41].
При лейкоплакиях шейки матки вначале необходимо устранение сопутствующего воспалительного процесса по общепринятым в клинической практике схемам в соответствии с данными предварительного бактериоскопического и бактериологического исследования, а также с данными обследования на ИППП [3, 9, 22, 23]. Лейкоплакии шейки матки - очаги гипер- и паракератоза, которые имеют в основе патогенеза молекулярно-генетические аномалии стволовых клеток и отличаются упорным, рефрактерным к лечению течением. Предпринимаются попытки деструктивного лечения. Подлежат наблюдению, если под ороговевающим эпителием гистологически исключена CIN.
Не следует применять средства, которые влияют на тканевой обмен (облепиховое масло, масло шиповника, мазь, содержащая алоэ и др.). Эти препараты могут способствовать усилению пролиферативных процессов и возникновению дисплазии шейки матки у молодых нерожавших женщин.
В качестве консервативного лечения дисплазии шейки матки (CIN 1 и CIN2) показано применение лекарственного препарата Цервикон-ДИМ в виде вагинальных суппозиториев 2 раза в день, в течение до 6 месяцев на фоне применения вагинальных пробиотиков (бифидумбактерин, ацилакт). Препарат показан к применению для лечения дисплазии шейки матки вне зависимости от результатов выявления ВПЧ инфекции. [96-98].
Лечение иммуномодуляторами продуктивного компонента ВПЧ-инфекции, инициирующей и поддерживающей прогрессию CIN до инвазивного рака, патогенетически оправдано лишь в дополнение к Цервикон-Дим. Эффективность его исследуется по показателям иммунологического статуса, местного иммунитета и изменениям вирусной нагрузки. Показан ряд положительных результатов в отношении инозин пранобекса, интерферонов, аллоферона и некоторых других препаратов в исследованиях с низким уровнем доказательности (уровни 2-, 3, 4). [3, 41]. Большинство иммуномодулирующих и противовирусных препаратов не рекомендовано применять во время беременности и лактации. У молодых женщин с LSIL, доказанными в биоптате (признаки ВПЧ инфекции, койлоцитоз, CIN I, CIN II р16-негативные) и удовлетворительной кольпоскопией (ЗТ полностью визуализируется) предпочтительно применение препарата Цервикон-ДИМ, с проведением цитологического исследования через 6, 12, 24 мес. [1, 3, 12, 41].
Интенсивное наблюдение является важным ввиду риска нераспознанного поражения высокой степени в этой группе. При сохранении повреждений, соответствующих CIN I-II до 12 месяцев показано продолжение терапии Цервикон-ДИМ, в случае прогрессии показано деструктивное или эксцизионное лечение. Деструкция возможна с минимальными рисками поражения эндоцервикальных крипт. После проведения деструкции, в качестве противорецидивного лечения, рекомендовано назначение Цервикон-Дим в течение 6 месяцев. В остальных случаях и при сохранении CIN II даже в возрасте моложе 24 лет показана эксцизия с последующим профилактическим приемом Цервикон-Дим по той же схеме. [3, 12, 19, 20, 21, 24, 41].
При HSIL (CIN II р16-позитивные, CIN III) показано хирургическое лечение - петлевая эксцизия шейки матки различной глубины от 7 мм и более, вплоть до конизации, в зависимости от типа ЗТ [3, 12, 19, 20, 21, 24, 41]. После проведения петлевой эксцизии или конизации, рекомендовано проводить 6-ти-12-ти месячный курс Цервикон-Дим.
Хирургическое лечение
Рекомендуется применение электрической, лазерной, радиоволновой и криохирургии. Возможны ножевые конизации [3, 41].
На сегодняшний день для лечения цервикальных интраэпителиальных неоплазий используют методы аблации (деструкции) и методы эксцизии (иссечение).
Аблация это метод при котором пораженный участок эпителия шейки матки разрушается, включает в себя электро-, радио-, лазерную и криодеструкцию. Криодеструкция применяется только для CIN [3, 24].
Аблация показана, если [25]:
- нет данных за тяжелые повреждения CIN II-III/CIS и подозрения на инвазию;
- зона трансформации визуализируется полностью (I тип ЗТ), т.е. поражения ограничены эктоцервиксом и полностью визуализируются;
- нет признаков поражения эктоцервикальных желез с погружением АБЭ в них кольпоскопически;
- нет данных о вовлеченности эндоцервикса в патологический процесс; ранее не проводилось хирургического лечения;
- нет расхождений между данными цитологического, гистологического и кольпоскопического исследований.
Петлевая эксцизия шейки матки - LEEP - Loop Electrosurgical Excision Procedure (петлевая электрохирургическая эксцизия) или LLETZ - Large Loop Electrosurgical Excision of the Transformation Zone (электрохирургическая петлевая эксцизия зоны трансформации) - это иссечение аномальной ткани тонкими проволочными петлями различных размеров и форм с захватом части цервикального канала разной глубины.
Показания к LEEP/LLETZ/ЭХВЧ-конизации:
- верифицированные цитологически или в биоптате HSIL (CIN II-III/CIS);
- неоднократное выявление цитологической патологии при неполно видимых типах ЗТ (II и III типы);
- эпителиальные поражения шейки матки, распространяющиеся в цервикальный канал;
- несоответствие цитологического, кольпоскопического и гистологического исследований;
- подозрение на микроинвазивный рак;
- рецидивирующая цервикальная интраэпителиальная неоплазия.
В настоящее время адекватным лечением пациенток с CIN III/CIS и МРШМ 1a1 стадии без лимфоваскулярной инвазии, который нередко обнаруживают находкой в конусе, является конизация шейки матки с выскабливанием цервикального канала [40, 41, 43].
При выполнении эксцизии обязательно иссекается вся ЗТ с переходной зоной и частью вышележащих эндоцервикальных крипт. При ЗТ 1 типа, располагающейся полностью на эктоцервиксе, независимо от размера, глубина иссечения должна быть не менее 7 мм. При ЗТ 2 типа глубина иссечения увеличивается до 10 мм. При затруднении полноценной визуализации стыка МПЭ и ЦЭ (частично визуализируется или не визуализируется) и при наличии эндоцервикального компонента глубина иссечения не должна быть менее 15 мм - конизация (рис. 5) [3, 41, 42].
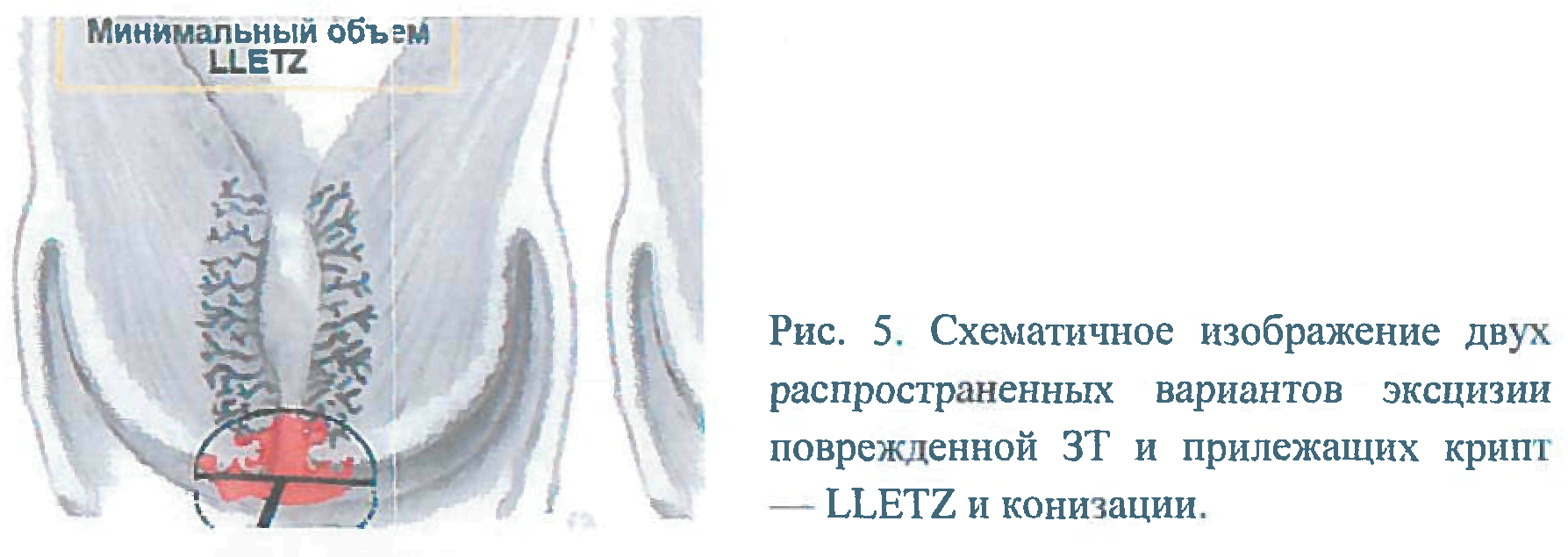
Поражения большой площади предусматривают использование петли большего диаметра. Желательно удаление поражений одним образцом, но при большой площади допустимы и эксцизии дополнительными пассами с глубиной каждого 7 мм [4, 6, 12, 24, 41].
После применения хирургических методик частота излечения от поражений шейки матки составляет 86-97%. Для повышения эффективности хирургического лечения рекомендовано назначение суппозиториев Цервикон-ДИМ курсом 6 месяцев. Оценка эффективности лечения HSIL проводится через 6 и 12 месяцев после деструкции/эксцизии на основании Пап-теста, ВПЧ-теста и кольпоскопии. Два последовательных отрицательных результата комбинированного тестирования указывают на отсутствие поражения [24, 41].
Рецидив или неизлеченность после хирургического вмешательства наблюдается у 3-14% пациенток, вследствие персистенции ПВИ или неполного иссечения патологического участка [24, 27, 41]. С целью снижения числа рецидивов и уменьшения вирусной нагрузки рекомендован 6-ти месячный курс лечения суппозиториями Цервикон-ДИМ.
Вакцинопрофилактика
В Российской Федерации зарегистрированы 2 вакцины: двухвалентная, содержащая антигены ВПЧ 16 и 18 типа, и четырехвалентная, содержащая антигены ВПЧ 6, 11, 16, 18 типов. Готовится регистрация девятивалентной вакцины. Рекомендуемый возраст вакцинации: от 9 до 45 лет. Вакцинация против ВПЧ-ВКР в России не входит в национальный календарь прививок, не оплачивается за счет средств ФОМС и может быть проведена за счет личных средств граждан или иных средств предусмотренных законодательством Российской Федерации.
Схемы вакцинации ВОЗ (2014)
Для девочек младше 15 лет (оптимально - в возрасте 9-13 лет до начала половой жизни): двукратное введение вакцины с интервалом 6 месяцев (интервал может быть увеличен до 12-15 месяцев). Если интервал между 1 и 2 дозой меньше 5 месяцев, то рекомендуется введение 3 дозы вакцины не позднее 6 месяцев от начала вакцинации [28, 29].
Для девочек старше 15 лет: рекомендовано трехкратное введение вакцины по схеме 0, 1-2, 6 месяцев [28, 29].
Противопоказаниями для проведения вакцинации являются повышенная чувствительность к компонентам вакцины, развитие тяжелых системных аллергических реакций или поствакцинальных осложнений на предшествующее введение вакцины против ПВИ. Острые инфекционные и неинфекционные заболевания, а также обострение хронических заболеваний являются временными противопоказаниями, иммунизация проводится через 1-2 недели после выздоровления, или в период реконвалесценции, или ремиссии [28, 29, 30].
Противопоказанием к четырех- и девятивалентным вакцинам является гиперчувствительность к дрожжеподобным грибам. Двухвалентная вакцина противопоказана людям с анафилактической реакцией на латексный компонент [31]. При легких формах респираторных, кишечных и других инфекций прививки можно проводить после нормализации температуры [28, 30, 32].
При наступлении беременности после начала серии вакцинации, введение оставшейся дозы должно быть отложено до окончания беременности [28, 33, 34]. Нет необходимости возобновлять полный курс вакцинации в послеродовом периоде [34]. Однако перед вакцинацией не обязательно делать тест на беременность [19, 21, 30, 32, 33, 34, 35].
Грудное вскармливание не является абсолютным противопоказанием для вакцинации четырехвалентной вакциной против ВПЧ [21, 33]. Однако, учитывая профилактический характер вакцин от ВПЧ и очень малую вероятность первичного инфицирования ВПЧ-ВКР в период лактации, от вакцинации следует воздержаться, поскольку риски вреда для младенца превышают предполагаемую пользу.
Девочкам-подросткам перед выполнением вакцинации нет необходимости в проведении специального гинекологического осмотра. Проведение ВПЧ-тестирования до вакцинации не рекомендовано [21, 28, 29, 33].
Не установлено связи вакцинации против ВПЧ с влиянием на фертильность, развитием аутоиммунных заболеваний или смерти - частота встречаемости данных осложнений не отличалась от таковой для общей популяции [28, 29, 35].
Следует информировать женщин о том, что вакцинация не отменяет необходимость проведения регулярных гинекологических осмотров для проведения вторичной профилактики, поскольку вакцина не защищает от всех заболеваний, вызванных разными типами ВПЧ [28, 29, 35].
Дата: 2018-11-18, просмотров: 612.