Лекция№4
Тема: «Общая характеристика типа простейших. Характеристика представителей типа простейших».
Царство (Тип): Protozoa Одноклеточные (простейшие)
Тип: Apicomplexa - Апикомплекс
Класс: Sporozoea - Споровики
Подкласс: Coccidia - Кокцидии
отряду: Eucoccidiida - Эукокцидии
Род: Toxoplasma
Вид: Toxoplasma gondii
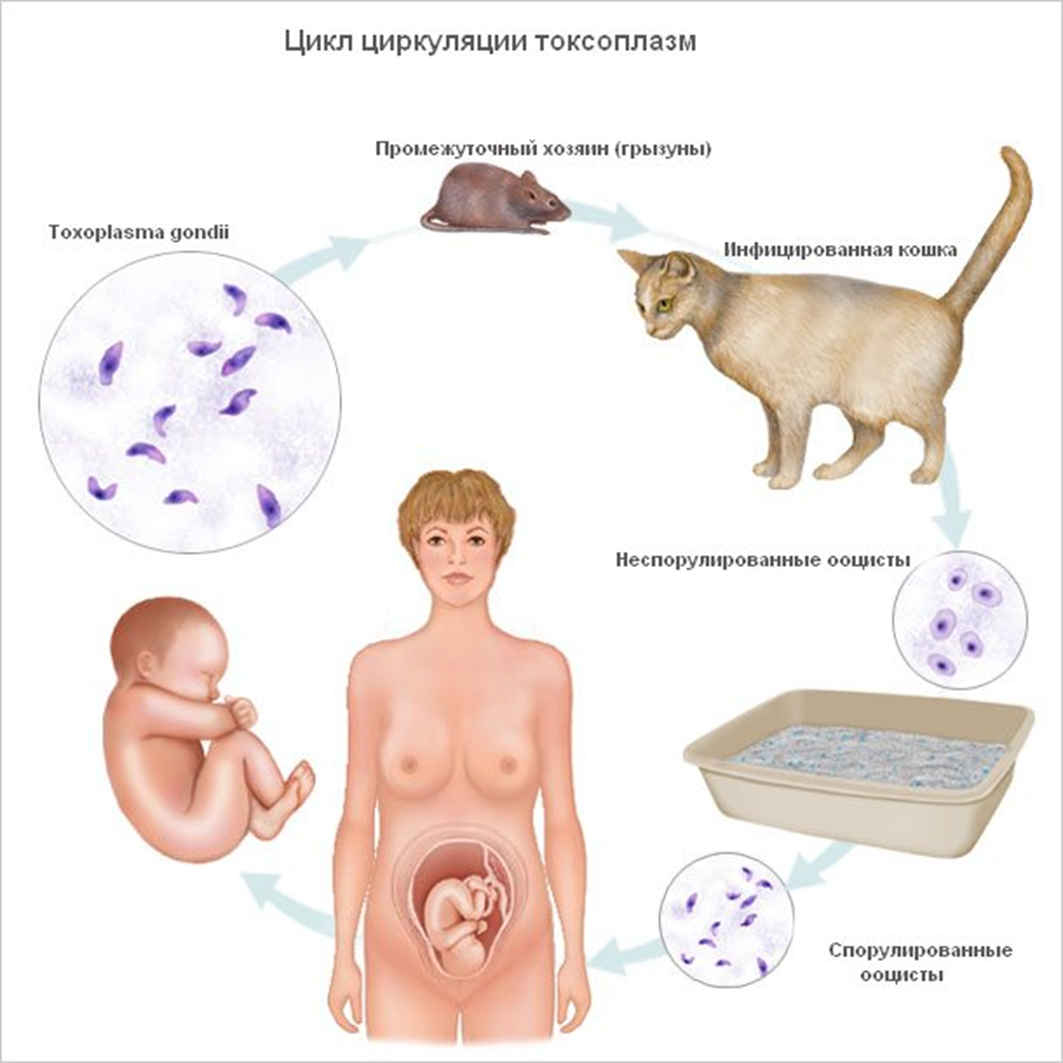
Токсоплазмоз — паразитарное заболевание человека и животных, вызываемое токсоплазмами Toxoplasma gondii, в подавляющем большинстве случаев протекающее бессимптомно. Источник инвазии — различные виды (свыше 180) домашних и диких млекопитающих ( кошки , собаки , кролики ; хищники , травоядные , грызуны ).
Впервые возбудителя токсоплазмоза выделили Ш. Николь и Л. Мансо (1908) у грызунов гунди (Ctenodactylus guncli). T. gondii— внутриклеточный паразит длиной 4-7 мкм, напоминающий дольку апельсина или вытянутую луковицу [от греч. toxon, лук, + plasma, имеющий форму]. По Романовскому-Гимзе цитоплазма токсоплазм окрашивается в голубой цвет, ядро — в красно-фиолетовый.
Заражение человека происходит алиментарным путём при проникновении ооцист или тканевых цист (при употреблении сырых или полусырых мясных продуктов, немытых овощей и фруктов), реже через кожу (при разделке туш, работах с лабораторным материалом) или трансплацентарно. Токсоплазмоз распространен повсеместно, инфицированность населения разных стран составляет 4-68%. Первичные и основные хозяева — домашние кошки и прочие представители семейства кошачьих. Промежуточные хозяева — человек, многие дикие и домашние животные и птицы.
Теплокровное животное - теплокровное животное.
Оптимальным путем для развития и сохранения возбудителя в природе является второй, в котором участвуют обе фазы - кишечная (половая) у окончательного хозяина - кошки, и тканевая (бесполая) у промежуточных хозяев.
Пути заражения
Заражение человека происходит при употреблении мясных продуктов и яиц, не прошедших достаточную термическую обработку. Факторы, которые могут способствовать появлению в организме паразита и повышают риск возникновения токсоплазмоза:
· контакт с заражёнными животными;
· использование в быту немытых после уборки кошачьего туалета или любого другого контакта с кошачьими экскрементами рук;
· употребление в пищу сырого или не до конца приготовленного мяса, особенно свинины, говядины, мяса ягнёнка или оленины;
· контакт с сырым или непрожаренным (непроваренным) мясом;
· пересадка органов или переливание крови (очень редко);
· наличие токсоплазмоза у родителей.
Клиническая картина
Различают врождённый и приобретённый (острый и хронический) токсоплазмоз. При врождённом токсоплазмозе наблюдаются гибель плода в утробе матери, смерть новорождённого в результате общей инфекции или (у оставшихся в живых) поражение нервной системы, глаз и других органов, олигофрения. Олигофрения при врождённом токсоплазмозе достигает тяжёлой степени и проявляется с первых месяцев жизни
Острая приобретённая форма протекает как тифоподобное заболевание (с высокой температурой, увеличением печени, селезёнки) либо с преимущественным поражением нервной системы (головная боль, судороги, рвота, параличи и др. Чаще токсоплазмоз протекает хронически, с субфебрильной температурой, головной болью, увеличением лимфоузлов и печени, понижением работоспособности; может сопровождаться поражением глаз, сердца, нервной и других систем и органов. Токсоплазмоз может протекать и в латентной (скрытой) форме. Исследования показали, что при поражении иммунной системы и мозга человека паразит может вызвать влечение к запаху кошки и спровоцировать шизофрению
Симптомы токсоплазмы
Проявление токсоплазмоза весьма завуалировано или полностью бессимптомно. В отдельных случаях симптомы токсоплазмы могут быть и достаточно разнообразны, но не однозначно выражены, что позволяет принимать их за симптоматику других заболеваний. С момента, когда паразит попал в организм больного до симптомного проявления, может пройти до трех недель. Это могут быть явления, как простудного характера, так и симптомы новообразования. Проявляющиеся симптомы токсоплазмы могут быть различны. Все зависит от того, какой орган оказался поражен:
· Увеличение лимфатических узлов.
· Гепатоспленомегалия - рост размеров селезенки и печени.
· Энцефалит.
· Рост внутричерепного давления.
· Незначительные расстройства психики.
· Менингоэнцефалит.
· Головная боль.
· Боль в груди.
· Онемение конечностей, болевая симптоматика.
· Воспаление оболочки глаз.
· Быстрая утомляемость.
· Отдышка.
· Лихорадка.
Диагностика
Основным методом диагностики заболевания является серологический.
Выполняется определение уровня иммуноглобулинов G с помощью ИФА или реакции непрямой флюоресценции.
Уровень антител достигает максимального уровня через 1—2 месяца после начала заболевания и впоследствии регистрируется неопределённо долго.
Суть лабораторного исследования – определить число токсоплазмы в крови. Преимущественно, анализ на токсоплазму назначают беременным, чтобы предотвратить рождение детей с выраженной патологией. Для анализа кровь берется из вены. Определение числа паразитов проводится на фиксированный объем крови. Результаты исследований:
· Показатель численности менее 6,5 МЕ/мл крови – результат отрицательный (но существует вероятность начальной стадии заболевания). Через пару недель желательно анализ крови повторить.
· Показатель в пределах от 6,5 до 8,0 МЕ/мл – неоднозначный результат и через пару недель стоит исследование повторить.
Более 8,0 МЕ/мл – этот показатель указывает на наличие токсоплазмоза.
У пациентов с сероконверсией или четырёхкратным увеличением титра IgG определяют уровень специфических IgM для подтверждения наличия острой инфекции.
Лечение
Обычные люди излечиваются от острой формы токсоплазмоза самостоятельно, без медикаментозного лечения. Беременные женщины и новорождённые нуждаются в лечении, однако следует понимать, что целью лечения является лишь устранение острой фазы и симптомов заболевания.
Прогноз
У лиц без иммунодефицита, как правило, благоприятный. При заражении токсоплазмой при наличии беременности, либо менее чем за 3—9 месяцев до неё — прогноз негативный для плода. При заражении в первом триместре беременности существует большой риск появления отклонений, несовместимых с жизнью. При заражении во втором триместре — большая вероятность патологий мозга, нервной системы, органов зрения. При заражении в третьем триместре беременности высок шанс заражения ребёнка, однако последствия менее опасны и могут отсутствовать или проявляться в латентной форме
Трипаносомы
Лейшманиозы
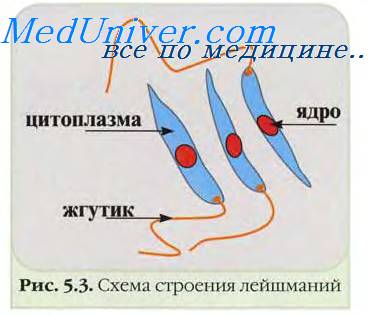
Морфология лейшманий.
Кожный лейшманиоз старого света. В ходе своего развития лейшмании проходят безжгутиковую и жгутиковую стадии.
Жгутиковые формы лейшманий (промастиготы) подвижны, развиваются в теле насекомого хозяина-переносчика (москита). Тело веретенообразное, длиной 10-20 мкм. Кинетопласт имеет вид короткой палочки и расположен в передней части тела; жгутик длиной 15-20 мкм. Размножаются продольным делением. Безжгутиковые формы лейшманий (амастиготы) — тканевые, внутриклеточно паразитируют в клетках млекопитающих. Клетки овальные, длиной 2-6 мкм, содержат кариосому и ядро. Ядро округлое, занимает 1/3 клетки. Размножаются простым делением.
Жизненный цикл лейшманий
Москиты (рода флебатомус)-переносчики лейшманий заражаются при сосании крови на больных людях и животных. В первые же сутки заглоченные амастиготы превращаются в кишечнике в промастиготы, начинают делиться и через 6~8 сут скапливаются в глотке и хоботке москита. При укусе человека или животного возбудитель проникает в ранку и внедряется в клетки кожи или внутренних органов (в зависимости от вида лейшмании).
Строение
Лейшмании в своем развитии проходят две стадии.
Безжгутиковая форма имеет овальное тело длиной 2—6 мм. Ядро округлое, занимает до 1/3 клетки. Рядом с ним в виде короткой палочки находится кинетопласт.
При окраске по Романовскому цитоплазма голубая или голубовато-сиреневая, ядро— красно-фиолетовое, кинетопласт окрашивается более интенсивно, чем ядро.
Лейшмании на этой стадии неподвижны, жгутиков не имеют. Они встречаются в теле позвоночного хозяина (у человека, собаки, грызунов), паразитируют внутриклеточно в макрофагах, клетках костного мозга, селезенки, печени. В одной пораженной клетке может содержаться до нескольких десятков лейшманий. Размножаются простым делением.
Жгутиковая форма — подвижная, имеет жгутик. Форма тела удлиненная, веретенообразная, длиной до 10—20 мкм. Длина жгута до 15—20 мкм. Деление продольное. Имеет ядро, окрашивается, как предыдущая стадия. Развивается в деле беспозвоночного хозяина-переносчика (москита).
Цикл развития
Лейшмании, паразитируя в организме человека и некоторых животных, могут находиться в крови и в коже. Москиты, мелкие кровососущие насекомые, питаясь на больных людях или животных, заражаются лейшманиями.
В первые же сутки заглоченные паразиты превращаются в подвижные жгутиковые формы, начинают размножаться и спустя 6—8 дней скапливаются в глотке москита.
При укусе человека зараженным москитом подвижные формы лейшманий из его глотки проникают в ранку и затем внедряются в клетки кожи или внутренних органов в зависимости от вида лейшманий. Здесь происходит их превращение в безжгутиковые формы.
Источники инфекции при лейшманиозах
На возможную роль собак как источника инфекции при висцеральном лейшманиозе средиземноморского типа впервые указал французский ученый Ш. Николь, а подтвердили это советские ученые Н. И. Ходукин и М. С. Софиев. Кроме собак, источником болезни могут быть и некоторые дикие животные (шакалы, дикобразы). При индийском лейшманиозе (кала-азаре) источником инфекции являются больные люди.
При кожном лейшманиозе источником инфекции являются больные люди (при антропонозном типе, ныне практически ликвидированном в СССР) или, как это впервые показал в 1937—1940 гг. Н. И. Латышев, дикие грызуны (при зоонозном типе, «пендинской язве»). Основными хранителями
лейшманий являются большая песчанка и краснохвостая песчанка.
Клинические формы
Характеристика возбудителя
Лейшмании развиваются внутри клеток хозяина (преимущественно в макрофагах и элементах ретикулоэндотелиальной системы). В течение своего жизненного цикла им необходимо сменить двух хозяев. В организме позвоночных животных лейшмании находятся в безжгутиковой форме, развиваясь в жгутиковую форму в теле членистоногого. Лейшмании отличаются резистентностью к антибиотикам, и чувствительны к препаратам пятивалентной сурьмы.
Заразность москитов отсчитывается с пятого дня попадания лейшманий в желудок насекомого и сохраняется пожизненно. Человек и животные контагиозны в течение всего срока пребывания возбудителя в организме.
Малярия
Царство: Animalia
Подцарство: Protozoa
тип: Apicomplexa - Апикомплекс
Диагностика
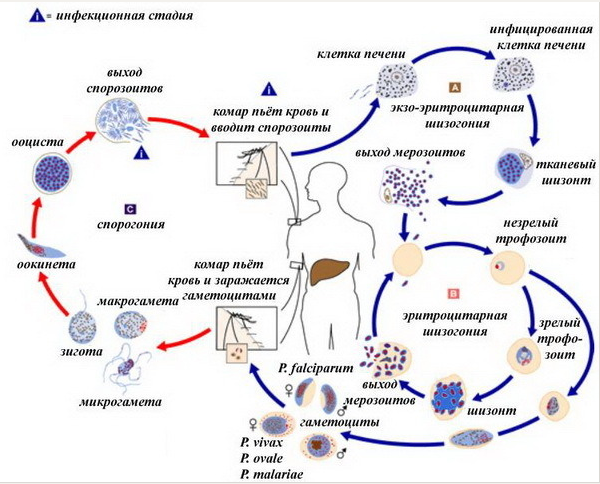
Решающее значение в диагностике болезни имеет обнаружение плазмодиев в препаратах крови — толстой капле и мазке. Исследование крови на малярию проводят при первом подозрении на эту болезнь, независимо от температуры тела в момент забора крови. Для паразитологического исследования используют капиллярную кровь, взятую из пальца, или венозную кровь. Микроскопию препаратов крови, окрашенных по Романовскому Giemsa.
В практической работе при исследовании крови на наличие малярийных плазмодиев пользуются в основном методом толстой капли. Преимущество этого метода заключается в том, что для приготовления толстой капли используется в 30—50 раз больше крови, чем для тонкого мазка, и поэтому концентрация паразитов в одном поле зрения толстой капли в десятки раз больше, чем в мазке. Для паразитологического подтверждения диагноза малярии необходимо обнаружение бесполых стадий развития паразита, т.е. трофозоитов и шизонтов.
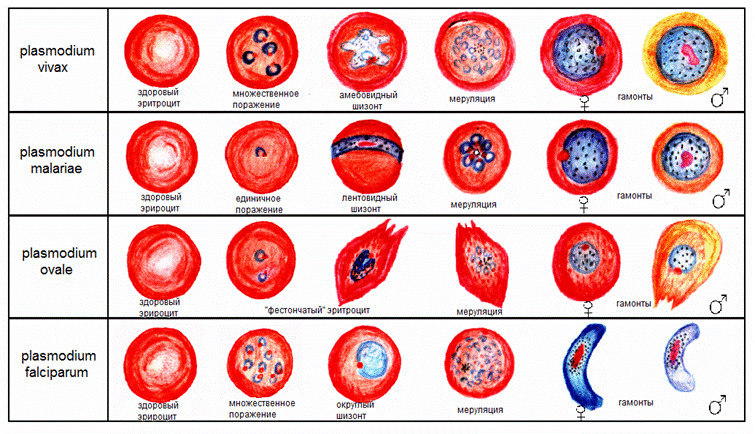
Plasmodium vivax в начале развития в эритроците имеет вид кольца, центральная часть его занята крупной вакуолью, которая оттесняет ядро и цитоплазму к периферии клетки. В цитоплазме плазмодия пигмент отсутствует. На этой возрастной стадии плазмодий занимает около 1/3 объема эритроцита. Нередко встречаются 2- 3 кольца в одном эритроците. Вследствие нарушения целостности ядра плазмодия во время подсыхания мазка крови иногда в кольце видны как бы два ядра, расположенные рядом или на некотором расстоянии одно от другого. Вслед за стадией кольца следует стадия собственно шизонта, которая длится около 30 - 32 ч. Шизонты условно подразделяются на малые (юные), средние (амебовидные) и крупные (зрелые). В юном шизонте, в отличие от кольца, ободок цитоплазмы утолщен на стороне, противоположной ядру; в цитоплазме содержатся мелкие зерна пигмента. Средние шизонты обычно имеют неправильную амебовидную форму с одной или несколькими вакуолями. Размер их равен 1/2 - 2/3 диаметра эритроцита. По всей цитоплазме шизонта разбросан темно-бурый или золотисто-бурый пигмент. Зрелые шизонты занимают почти весь эритроцит. Они имеют круглую или овальную форму, без псевдоподий; цитоплазма без вакуоли. Пигмент у зрелых шизонтов собирается в кучки (35 - 40 отдельных зернышек).
После созревания шизонтов наступает стадия их деления. Делящийся шизонт имеет несколько ядер. Их число после окончания деления варьирует от 14 до 22 (обычно бывает 16 -18 ядер). Иногда, если деление началось раньше, чем шизонт достиг своего предельного размера, образуется всего 10-12 ядер. После деления ядра паразит распадается на мерозоиты; образуется морула. Пигмент к этому времени собирается в 1- 2 кучки. Затем оболочка эритроцита разрывается, мерозоиты выходят в плазму крови (меруляция) и вновь внедряются в эритроциты. Стадия деления продолжается около 6-8 часов. В одном эритроците могут находиться сразу два плазмодия на одной или различных стадиях развития. Весь цикл бесполого развития плазмодия занимает 48 часов. После нескольких циклов шизогонии из некоторых мерозоитов развиваются мужские и женские половые клетки - гаметоциты. Вполне сформировавшийся женский гаметоцит (макрогаметоцит) крупнее мужского и, как правило, занимает весь объем увеличенного эритроцита. Число гаметоцитов Plasmodium vivax в крови обычно невелико. Появляются они на второй - третий день заболевания, но обнаруживаются обычно лишь на 13-14-й день, когда количество их значительно возрастет.
Эритроциты, пораженные Р. vivax, увеличиваются в размерах по сравнению с нормальными почти в 1,5 раза. В них появляется красновато-фиолетовая зернистость. Сам инвазированный эритроцит постепенно обесцвечивается и бледнеет.
P. malariae на стадии кольца не отличается от соответствующей формы P.vivax. В эритроците встречается не более одного кольца. Шизонты имеют правильную, чаще всего округлую форму, нередко встречаются и лентовидные шизонты, которые обнаруживаются обычно в тонких участках мазка, где кровь подсыхает быстрее. В протоплазме шизонтов разбросан обильный пигмент в виде грубых округлых темно-бурых глыбок. Морула состоит из 6 - 12 (чаще из 8) мерозоитов, расположенных вокруг кучки пигмента как лепестки цветка ("цветок маргаритки"). Гаметоциты по форме сходны с гаметоцитами Р. vivax, но более мелкие. Эритроциты, пораженные P.malariae, не увеличиваются в размерах, поэтому плазмодии этого вида в них более мелкие, чем Р. vivax. Длительность эритроцитарной стадии шизогонии при четырехдневной малярии составляет 72 часа.
Plasmodium falciparum в периферической крови находится, как правило, на стадии кольца. Диаметр колец в начале их развития не более 1/5 диаметра эритроцита, что имеет диагностическое значение, т.к. кольца остальных видов плазмодиев в этот период значительно крупнее. При дальнейшем развитии
размеры колец P. falciparum увеличиваются и отличить их от соответствующей стадии других видов плазмодиев становится труднее. Однако следует иметь ввиду, что в одном эритроците часто находятся 2-3 кольца P.falciparum, а кольцо P. malariae бывает только одно. Эритроциты же с двумя или тремя кольцами P.vivax обычно уже увеличены, обесцвечены и содержат зернистость, тогда как величина эритроцитов, инвазированных P.falciparum, остается прежней и зернистость в их цитоплазме отсутствует. Иногда встречаются незамкнутые кольца P. falciparum. При обычном течении тропической малярии в мазках обнаруживаются только кольца, т.к. дальнейшее развитие P.falciparum проходит в капиллярах внутренних органов. Шизонты мелкие, заполняют не более 2/3 эритроцита, по форме сходны с шизонтами четырехдневной малярии. Для них характерно быстрое исчезновение вакуолей и раннее скручивание глыбок темного пигмента. Морула состоит из 12 - 24 мелких мерозоитов, которые располагаются беспорядочно вокруг кучки пигмента. Сформировавшиеся гаметоциты имеют полулунную форму. Макрогаметоциты более узкие, вытянутые, окрашиваются в голубой, синевато-серый цвет. В центре находится компактное, окрашенное в красный цвет ядро, прикрытое черными, неправильной формы грубыми глыбками пигмента, вследствие чего оно кажется темным. Микрогаметоциты более короткие (особенно молодые). Цитоплазма их розовато-серая или сиреневая; ядро бледно- розовое, крупное, нечетко отграниченное от цитоплазмы. 3ерна пигмента немногочисленные, грубые, коричневые, рассеяны по всей клетке паразита, несколько концентрируясь в средней ее части. Гаметоциты полностью заполняют и растягивают эритроциты (в длину их размер может достигать двух диаметров эритроцитов), поэтому бывает, видна только узкая пленка эритроцита на вогнутой стороне полулуния. Plasmoium ovale на различных стадиях эритроцитарного цикла развития имеет сходство с соответствующими стадиями P.vivax или P.malariae. Пораженные плазмодием эритроциты увеличиваются в размерах и принимают угловатую или овальную форму (отсюда название паразита); некоторые из них с фестончатыми краями. Эритроциты обесцвечиваются и в их цитоплазме появляется обычно хорошо выраженная зернистость. В мазке встречаются кольца и шизонты Р.оvаlе, похожие на такие же стадии P. malariae, но с более крупными ядрами. Пигмент в виде темно-бурых глыбок разбросан по всей цитоплазме шизонта. При меруляции собранные в кучку глыбки пигмента лежат не в центре эритроцита, как у P.malariae, а сбоку, между беспорядочно расположенными мерозоитами. Паразит делится на 6-12 мерозоитов (чаще на 8), весь цикл развития в эритроцитах занимает 48 часов. Гаметоциты сходны с гаметоцитами Р. vivax.
Серологическая диагностика малярии. Малярийные антитела появляются в крови после 2-3-го приступа. В последние годы для диагностики паразитарных болезней, в том числе малярии, используют новый перспективный серологический тест — РЭМА.
Лечение. Больным малярией проводят этиотропное и патогенетическое лечение.
Профилактика. Основными направлениями в профилактике малярии являются мероприятия по уменьшению численности комаров Anopheles , выявление и излечение инвазированных лиц.
Лекция№4
Тема: «Общая характеристика типа простейших. Характеристика представителей типа простейших».
Дата: 2018-11-18, просмотров: 418.