План
Введение
Строение позвоночного столба
Строение позвонков
Соединения позвонков
Движения позвоночного столба
Мышцы, их производящие
Мышцы спины
Боковая группа мышц живота
Группы мышц, производящие движение головы
Мышцы брюшного пресса
Заключение
Список литературы
Введение
Позвоночный столб, будучи вертикальным, не является, однако, прямым, образуя изгибы в сагиттальной плоскости. Изгибы эти в грудной части и в крестце направлены выпуклостью назад, а в шейном и поясничном отделах — вперед. Изгибы, выпуклые назад, носят название кифозов, а изгибы, направленные выпуклостью кпереди, называют лордозами. У новорожденного позвоночный столб почти прямой, изгибы его едва намечены. Когда ребенок начинает держать голову, то в области шеи образуется изгиб, голова, находящаяся в большей своей части впереди позвоночного столба, стремится опуститься вниз, поэтому для удержания ее в поднятом положении позвоночный столб изгибается вперед, чему способствуют повторные попытки ребенка поднять голову и удержать ее в таком положении сокращением задних мышц головы. В результате образуется шейный лордоз. Затем при сидении усиливается грудной кифоз, а когда ребенок научается стоять и ходить, образуется главный изгиб — поясничный лордоз.
При образовании последнего происходит наклонение таза, с которым связаны ноги; позвоночный столб, чтобы остаться в вертикальном положении, должен изогнуться в поясничном отделе, благодаря чему центр тяжести переносится кзади от оси тазобедренного сустава и этим предупреждается запрокидывание туловища кпереди. Появление двух лордозов обусловливает развитие двух кифозов (грудного и крестцово-копчикового), что связано с поддержанием равновесия при вертикальном положении тела, отличающим человека от животного.
Изогнутый таким образом позвоночный столб благодаря своей эластичности выдерживает нагрузку тяжести головы, верхних конечностей и туловища с пружинящим противодействием. При увеличении нагрузки изгибы позвоночного столба усиливаются, при обратных условиях они становятся меньше. Изгибы позвоночного столба имеют то значение, что они смягчают толчки и сотрясения вдоль позвоночного столба, происходящие при прыжках и даже при простой ходьбе; сила толчка уходит на усиление кривизны изгибов, не достигая в полной мере черепа и находящегося в нем мозга. Кроме указанных изгибов в сагиттальной плоскости, в грудной части позвоночного столба бывает заметен более слабо выраженный изгиб во фронтальной плоскости, выпуклостью обыкновенно направленный вправо (в более редких случаях — влево). Этому боковому искривлению позвоночного столба, называемому сколиозом, давались различные объяснения. Так, у школьников в результате длительного неподвижного сидения при неправильной косой посадке, в особенности при писании, может развиться сильно выраженное боковое искривление позвоночного столба — школьный сколиоз. Некоторые профессии, связанные с привычным искривлением туловища во время работы, также могут привести к резкому сколиозу. Для предупреждения сколиоза необходима рациональная гимнастика.
В старости позвоночный столб теряет свои изгибы; благодаря уменьшению толщины межпозвоночных дисков и самих позвонков и вследствие потери эластичности позвоночный столб сгибается кпереди, образуя один большой грудной изгиб (старческий горб), причем длина позвоночного столба значительно уменьшается.
Позвоночный столб (рис. 1, 2) - настоящая основа скелета, опора всего организма. Конструкция позвоночного столба позволяет ему, сохраняя гибкость и подвижность, выдерживать ту же нагрузку, которую может выдержать в 18 раз более толстый бетонный столб.
Позвоночный столб отвечает за сохранение осанки, служит опорой для тканей и органов, а также принимает участие в формировании стенок грудной полости, таза и брюшной полости. Каждый из позвонков, составляющих позвоночный столб, имеет внутри сквозное позвоночное отверстие.
Строение позвонков
Всего в позвоночном столбе 32-34 позвонка, разделенных межпозвоночными дисками и несколько различающихся своим устройством.
В строении отдельного позвонка выделяют тело позвонка и дугу позвонка, которая замыкает позвоночное отверстие. На дуге позвонка расположены отростки различной формы и назначения: парные верхние и нижние суставные отростки, парные поперечные и один остистый отросток, выступающий от дуги позвонка назад. Основание дуги имеет так называемые позвоночные вырезки - верхнюю и нижнюю. Межпозвонковые отверстия, образованные вырезками двух соседних позвонков, открывают доступ к позвоночному каналу слева и справа (рис. 1, 3, 5, 6, 7).
В соответствии с расположением и особенностями строения в позвоночном столбе различают пять видов позвонков: 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 3-5 копчиковых (рис. 2).
Шейный позвонок отличается от других тем, что имеет отверстия в поперечных отростках. Позвоночное отверстие, образованное дугой шейного позвонка, большое, почти треугольной формы. Тело шейного позвонка (за исключением I шейного позвонка, который тела не имеет) сравнительно небольшое, овальной формы и вытянуто в поперечном направлении.
У I шейного позвонка, или атланта (рис. 3), тело отсутствует; его латеральные массы соединены двумя дугами - передней и задней. Верхняя и нижняя плоскости латеральных масс имеют суставные поверхности (верхнюю и нижнюю), посредством которых I шейный позвонок соединяется соответственно с черепом и II шейным позвонком.
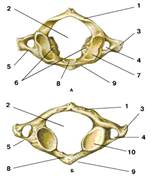
Рис. 3. I шейный позвонок (атлант)
А – вид сверху; Б – вид снизу:
1 – задняя дуга;
2 – позвоночное отверстие;
3 – поперечный отросток;
4 – отверстие поперечного отростка;
5 – реберный отросток;
6 – латеральные массы;
7 – верхняя суставная ямка атланта;
8 – ямка зуба;
9 – передняя дуга;
10 – нижняя суставная ямка
позвоночный столб мышца спина
В свою очередь, II шейный позвонок (рис. 4) отличается наличием на теле массивного отростка, так называемого зуба, который по происхождению является частью тела I шейного позвонка. Зуб II шейного позвонка – ось, вокруг которой вращается голова вместе с атлантом, поэтому II шейный позвонок называется осевым.
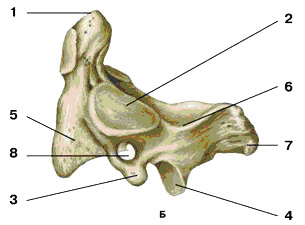
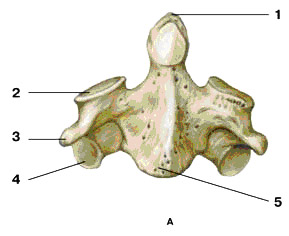
Рис. 4. II шейный позвонок
А - вид спереди; Б - вид слева:
1 – зуб осевого позвонка;
2 – верхний суставной отросток;
3 – поперечный отросток;
4 – нижний суставной отросток;
5 – тело позвонка;
6 – дуга позвонка;
7 – остистый отросток;
8 – отверстие поперечного отростка
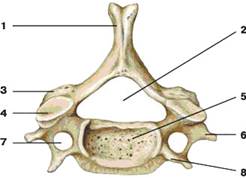
Рис. 5. VI шейный позвонок (вид сверху):
1 – остистый отросток;
2 – позвоночное отверстие;
3 – нижний суставной отросток;
4 – верхний суставной отросток;
5 – тело позвонка;
6 – поперечный отросток;
7 – отверстие поперечного отростка;
8 – реберный отросток
На поперечных отростках шейных позвонков можно обнаружить рудиментарные реберные отростки, которые особенно развиты в VI шейном позвонке. VI шейный позвонок называется также выступающим, поскольку его остистый отросток заметно длиннее, чем у соседних позвонков.
Грудной позвонок (рис. 6) отличается большим, по сравнению с шейными, телом и почти круглым позвоночным отверстием. Грудные позвонки имеют на своем поперечном отростке реберную ямку, служащую для соединения с бугорком ребра. На боковых поверхностях тела грудного позвонка есть также верхняя и нижняя реберные ямки, в которые входит головка ребра.
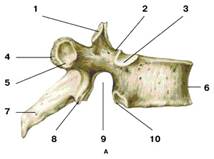
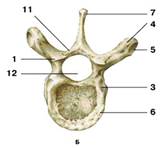
Рис. 6. VIII грудной позвонок
А - вид справа; Б - вид сверху:
1 – верхний суставной отросток;
2 – верхняя позвоночная вырезка;
3 – верхняя реберная ямка;
4 – поперечный отросток;
5 – реберная ямка поперечного отростка;
6 – тело позвонка;
7 – остистый отросток;
8 – нижний суставной отросток;
9 – нижняя позвоночная вырезка;
10 – нижняя реберная ямка;
11 – дуга позвонка;
12 – позвоночное отверстие
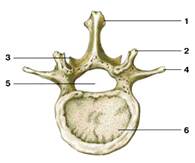
Рис. 7. III поясничный позвонок (вид сверху):
1 – остистый отросток;
2 – верхний суставной отросток;
3 – нижний суставной отросток;
4 – поперечный отросток;
5 – позвоночное отверстие;
6 – тело позвонка
Поясничные позвонки (рис. 7) отличаются строго горизонтально направленными остистыми отростками с небольшими промежутками между ними, а также очень массивным телом бобовидной формы. По сравнению с позвонками шейного и грудного отделов поясничный позвонок имеет относительно небольшое позвоночное отверстие овальной формы.
Крестцовые позвонки существуют раздельно до возраста 18-25 лет, после чего они срастаются друг с другом, образуя единую кость – крестец (рис. 8). Крестец имеет форму треугольника, обращенного вершиной вниз; в нем выделяют основание (рис. 8), вершину (рис. 8) и латеральные части, а также переднюю тазовую и заднюю поверхности. Внутри крестца проходит крестцовый канал (рис. 8). Основанием крестец сочленяется с V поясничным позвонком, а вершиной с копчиком.
Латеральные части крестца образованы сросшимися поперечными отростками и рудиментами ребер крестцовых позвонков. Верхние отделы боковой поверхности латеральных частей имеют суставные ушковидные поверхности (рис. 8), посредством которых крестец сочленяется с тазовыми костями.
Передняя тазовая поверхность крестца вогнутая, с заметными следами сращения позвонков (имеют вид поперечных линий), образует заднюю стенку полости малого таза.
Четыре линии, отмечающие места сращения крестцовых позвонков, заканчиваются с обеих сторон передними крестцовыми отверстиями (рис. 8).
Задняя (дорсальная) поверхность крестца, также имеющая 4 пары задних крестцовых отверстий (рис. 8), неровная и выпуклая, с проходящим по центру вертикальным гребнем. Этот срединный крестцовый гребень (рис. 8) является следом сращения остистых отростков крестцовых позвонков. Слева и справа от него находятся промежуточные крестцовые гребни (рис. 8), образованные срастанием суставных отростков крестцовых позвонков. Сросшиеся поперечные отростки крестцовых позвонков формируют парный латеральный крестцовый гребень.
Парный промежуточный крестцовый гребень заканчивается вверху обычными верхними суставными отростками I крестцового позвонка, а внизу – видоизмененными нижними суставными отростками V крестцового позвонка. Эти отростки, так называемые крестцовые рога (рис. 8), служат для сочленения крестца с копчиком. Крестцовые рога ограничивают крестцовую щель (рис. 8) – выход крестцового канала.
Копчик (рис. 9) состоит из 3-5 недоразвитых позвонков (рис. 9), имеющих (за исключением I) форму овальных костных тел, окончательно окостеневающих в сравнительно позднем возрасте. Тело I копчикового позвонка имеет направленные в стороны выросты (рис. 9), которые являются рудиментами поперечных отростков; вверху у этого позвонка расположены видоизмененные верхние суставные отростки - копчиковые рога (рис. 9), которые соединяются с крестцовыми рогами. По происхождению копчик является рудиментом хвостового скелета.
Соединения позвонков
Позвонки соединяются между собой при помощи хрящей, связок и суставов. Тела позвонков, кроме атланта и осевого позвонка, соединяются с помощью межпозвонковых дисков, за счет которых амортизируются сотрясения во время различных движений.
Диск — сложное образование, состоящее из разных тканей. Периферия диска — фиброзное кольцо — состоит из плотной волокнистой ткани, в которой наружный слой более плотный, а внутренний — более рыхлый, а ближе к ядру располагается волокнистый хрящ. В центре диска находится пульпозное ядро, состоящее из аморфного вещества и коллагеновых волокон. Сверху и снизу диска на границе с телами позвонков располагаются две гиалиновые пластинки, которые представляют собой остатки хрящевой ткани тел позвонков.
В разных отделах позвоночного столба высота дисков различна. Она равномерно возрастает в краниально-каудальном направлении. В связи с физиологическими искривлениями позвоночного столба диски имеют неодинаковую высоту в передних частях. В грудном отделе, где выражен кифоз, межпозвонковые диски ниже спереди, а в шейном и поясничном, где выражен лордоз, меньшую высоту имеют задние части дисков. Максимум нагрузки приходится на более тонкие части межпозвонковых дисков.
Студенистое ядро в шейных и поясничных дисках расположено ближе кзади, а в грудном — ближе кпереди. Генетически студенистое ядро связано с хордой. Оно представляет собой разбухшую массу, в центре которой находится полость, содержащая немного синовиальной жидкости. С точки зрения сравнительной анатомии и особенностей строения диска некоторые авторы рассматривают межпозвонковый диск как полусустав, в котором пульпозное ядро сравнивают с полостью сустава, гиалиновые пластинки тел позвонков — с суставными поверхностями, а фиброзное кольцо считают капсулой сустава.
В течение первых 10 лет в пульпозном ядре продолжается образование аморфного вещества. Остатки хорды обнаруживаются до 14-летнего возраста. Возрастные изменения в диске постоянны. На третьем десятилетии пульпозное ядро полностью становится волокнистым и с большим количеством хрящевых клеток. Фиброзное кольцо в этот период уплотняется и гиалинизируется.
Довольно рано (в возрасте 18—20 лет) в диске появляются дистрофические изменения, усиливающиеся после 40 лет. Одновременно возникают гомогенизированные, бесструктурные очаги, а также появляется зернистый или глыбчатый распад ткани, часто образуются полости, трещины и щели.
В глубоких зонах (в тонковолокнистом хряще) и в пульпозном ядре определяются незрелые клеточные формы и волокна.
В первые 20 лет волокна фиброзного кольца прорастают в хрящевую пластинку тела позвонка, которая в конце этого периода окостеневает и сливается с костной тканью тела позвонка. С возрастом в хрящевой пластинке также обызвествляются клетки и основное вещество. В ней наблюдается склероз и деструкция. В течение всей жизни человека в наружных слоях фиброзного кольца, чаще в задних и боковых сегментах, определяются кровеносные сосуды. Пульпозное ядро и внутренняя часть фиброзного кольца остаются бессосудистыми и питаются за счет диффузии.
В связи с переходом в вертикальное положение позвоночный столб человека приобрел ряд черт, которые отличают его от позвоночного столба.
Начиная с утробного развития и кончая старческим возрастом, величина и структура межпозвонковых дисков непрерывно изменяются. До 13 лет происходит интенсивный рост всех тканей диска в высоту и ширину. В последующем этот процесс замедляется и к зрелому возрасту прекращается. Пульпозное ядро у плодов выражено нечетко. У годовалого ребенка в области пульпозного ядра формируется полость с прозрачной слизистой жидкостью. В возрасте 30—50 лет границы ядра полностью стираются и его содержимое приобретает волокнистую структуру. В старости этот процесс еще более выражен.
Хрящевые пластинки отчетливо представлены у людей всех возрастных групп. С возрастом и размеры и толщина уменьшаются. Межпозвоночные диски достигают оптимального развития в возрасте 22—30 лет, после чего, до 40—45 лет, наступает период относительной стабилизации. Деструктивные изменения, связанные со старением, наблюдаются после 50 лет.
Наибольшая растяжимость диска присуща детям от 7 до 12 лет, наименьший предел прочности дисков у плодов 8—9 месяцев и у пожилых людей старше 70 лет. Максимальная прочность дисков достигается к 22—30 годам, когда они в состоянии выдержать нагрузку до 250 кг при сжатии и до 270 кг при растяжении.
Местами наименьшего сопротивления в дисках являются отдел фиброзного кольца и зона вокруг студенистого ядра. При деформации сжатия в первую очередь нарушается целость капсулы студенистого ядра, при деформации растяжения травмируется задний отдел фиброзного кольца.
В области позвоночного столба хорошо развит и связочный аппарат. Вдоль передней и задней поверхности тел позвонков располагаются продольные связки. Между остистыми и поперечными отростками, а также между дугами позвонков натянуты короткие, но эластичные и крепкие связки. Суставные отростки позвонков принимают участие в образовании плоских, малоподвижных дуго-отростчатых суставов (рис. 10).
Движения между отдельными позвонками незначительны, однако движения всех позвонков в целом приобретают большую амплитуду и возможны по трем осям: фронтальной, сагиттальной и вертикальной. Отличаются строением атланто-затылочной и атланто-осевой суставы. В этих суставах нет межпозвонковых дисков. Атланто-затылочное сочленение — парное, по форме эллипсовидное с двумя осями движений (фронтальной и сагиттальной). Атланто-осевое сочленение состоит из 4 суставов: 2 парных, боковых и 2 средних — переднего и заднего, имеющих отношение к зубовидному отростку. Позади зуба осевого позвонка натянуты очень крепкие связки, предохраняющие спинной мозг от сдавления зубовидным отростком (рис. 11).
Суставные поверхности дугоотростчатых суставов покрыты суставным хрящом, по краю которого прикрепляется суставная капсула. Она состоит из наружного — фиброзного и внутреннего — синовиального слоев. В полости суставов имеется незначительное количество синовиальной жидкости, которая постоянно смазывает суставные поверхности. В нормальных условиях работы суставов суставные поверхности отделены друг от друга тонким слоем внутрисуставной жидкости. В этом простом механизме заключается одна из главных причин устойчивости сустава на износ, так как суставные поверхности постоянно находятся в жидкости как бы во взвешенном состоянии, и фактически не испытывают взаимного механического трения. Синовиальная оболочка обильно снабжена кровеносными сосудами, а в полость сустава выпячивает различной длины и формы синовиальные ворсинки. Длинные синовиальные ворсинки описываются как менискоидные структуры, которые располагаются между суставными поверхностями дугоотростчатых суставов, и при ущемлении их могут возникнуть различные болезненные ощущения. По своей структуре менискоиды состоят из трех частей: периферической, которая состоит из рыхлой соединительной и жировой ткани, связанной с сумкой сустава; средней — синовиальной, обильно снабженной извитыми кровеносными капиллярами; свободной — тонкой, бес сосудистой, состоящей из плотной соединительной ткани, иногда охрящевевшей (рис. 12).
Мышцы, их производящие
Мышцы спины. Поверхностные мышцы спины:
1. Трапециевидные мышцы. Функции: верхние пучки лопатки, средние приближают ее к позвоночнику, нижние опускают. При двустороннем сокращении и фиксированных лопатках запрокидывают голову и шею назад.
2. Широчайшая мышца спины опускает плечо, опущенное плечо тянет назад, одновременно вращая внутрь.
3. Ромбовидная (39) - приближает лопатки к позвоночнику и несколько приподнимает.
4. Мышца, поднимающая лопатку - поднимает лопатку, при фиксированной лопатке наклоняет шейный отдел позвоночника в свою сторону.
5. Верхняя и нижняя задняя зубчатая мышца - опускает четыре нижних ребра.
6. Мышца, выпрямляющая позвоночник. Самая длинная и мощная мышца спины. В поясничной области делят на 3 части: остистую, длиннейшую и позвоночно - реберную. Вся мышца, выпрямляющая позвоночник при двустороннем сокращении разгибает позвоночный столб. При одностороннем наклоняет в свою сторону. Участвует в опускании ребер и повороте головы. Мышца играет важную роль в поддержке правильной осанки и удерживает равновесие. Поперечно-остистая мышца - располагается под мышцей, выпрямляет позвоночник.
Глубокие мышцы спины:
Три слоя: поверхностный, средний и глубокий.
Поверхностный - Ременная мышца головы и шеи и Мышца, выпрямляющая позвоночник - Сокращение мышцы на обеих сторонах производит разгибание позвоночного столба с одновременным движением ребер, ребера среднего отдела грудной клетки сближаются, обуславливая расширение заднего отдела грудной клетки и тем самым способствуя вдоху. Сокращение мышцы на одной стороне способствует наклону позвоночного столба в сторону. Одна из важнейших мышц для правильной осанки, защищает позвоночник от ударов, активно участвует при отрыве руки противника на положения рычага локтя.
Средний - поперечно-остистоя мышца.
Глубокий - межостистые, межпоперечые и подзатылочные мышцы.
Боковая группа мышц живота:
1. Наружная косая мышца живота - Оттягивает книзу грудную клетку, способствует сгибанию позвоночного столба и его повороту в противоположную сторону. Это поверхностная мышца живота. Мышечные пучки идут косо сверху вниз. Начинается от восьми нижних ребер в виде зубцов, расположенных между зубцами передней зубчатой мышцы, а прикрепляется к подвздошному гребню и лобковой гости.
2. Внутренняя косая мышца живота - Сгибание позвоночного столба, оттягивание книзу грудной клетки, а значит отпускание ребер. При одностороннем сокращении, сгибает туловище в ту сторону, где находится мышца. Расположена под наружной косой мышцей живота. Начинается от поясничной фасции, подвздошного гребня и наружных 2/3 паховой связки. Мышечные пучки направляются веерообразно вверх, горизонтально и вниз. Задние пучки прикрепляются к трем нижним ребрам.
3. Поперечная мышца живота - При двухстороннем сокращении, тянет вниз грудную клетку, сгибает позвоночник вперед. Расположена под внутренней косой мышцей живота. Начинается от внутренней поверхности шести нижних ребер, подвздошного гребня. Мышечные пучки ее идут почти горизонтально спереди.
Мышцы брюшного пресса
К брюшному прессу относятся, ограничивающие брюшную полость:
1. мышцы переднелатеральной стенки живота:
а) прямая мышца живота
б) наружная и внутренняя косые мышцы живота
в) поперечная мышца живота
2. квадратная мышца поясницы
3. диафрагма
4. мышцы тазового дна
Функции мышц брюшного пресса разнообразны и сложны. Все мышцы, кроме квадратной мышцы поясницы в отношении позвоночного столба являются сгибателями, антагонистами тех мышц, которые расположены на его задней поверхности. Если мышцы брюшного пресса сокращаются одновременного с мышцами спины на одной стороне тела, то происходит наклон туловища в сторону. Так как косые мышцы имеют косое направление волокон, то они участвуют также во вращении позвоночного столба и всего туловища вокруг его вертикальной оси.
В том случае, когда фиксирована верхняя часть туловища, мышцы брюшного пресса сгибают таз, или наклоняют его в сторону (например, при выполнении многих упражнений на брусьях, перекладине и т.д.).
Оттягивая грудную клетку к низу, мышцы брюшного пресса способствуют ее опусканию, и таким образом, выдоху, а также, сокращаясь, совместно со всеми мышцами, замыкающими брюшную полость, в частности с диафрагмой, повышению внутреннего давления, что наблюдается при натуживании. Они фиксируют положение органов брюшной полости, стабилизируют туловище, что важно при физических упражнениях, способствуют опорожнению внутренних полых органов, а у женщин кроме того играют существенную роль при родах.
Заключение
Позвоночник в целом является гибким стержнем и опорой для головы, плечевого пояса и рук, органов грудной и брюшной полости. Он соединяет верхнюю часть скелета с нижней. Опорная функция позвоночника обусловлена постепенным увеличением размеров позвонков сверху вниз от шейного к крестцовому отделу. Наибольший размер у поясничных позвонков. Лежащие ниже крестцовые позвонки срастаются в единую массивную кость (крестец). Копчик представляет собой остаток исчезнувшего у человека хвоста.
Также различают двигательную и опорную функции позвоночника человека. Все это накладывает свой отпечаток на строение этой части тела. Качественному выполнению всех возложенных на него функций способствует анатомия позвоночника.
Защитная функция позвоночника заключается в предохранении спинного мозга от повреждений. В связи с окончанием спинного мозга на уровне второго поясничного позвонка позвоночное отверстие в нижерасположенных позвонках постепенно сужается и у копчика совсем исчезает.
Проприорецепторы мышц, связок, суставных сумок позвоночника воспринимают информацию при их растяжении или сокращении, непрерывно сообщая ЦНС об изменении положения тела в пространстве.
Амортизационная или рессорная (обеспечивается за счет наличия изгибов и межпозвонковых дисков). Позвоночный столб в норме у взрослого человека в сагиттальной плоскости (переднезаднем направлении) образует искривления, обращенные: в шейном отделе вперед физиологический шейный лордоз, в грудном назад грудной кифоз, в поясничном вперед поясничный лордоз, что превращает позвоночник в эластичную пружину, хорошо приспособленную к вертикальной статике человека. Выраженность физиологических изгибов позвоночника зависит от состояния костной системы, мышц и связок, окружающих позвоночник, плечевой и тазовый пояса, и может изменяться даже в течение дня.
Позвоночный столб является частью осевого скелета и представляет важнейшую опорную конструкцию тела, он поддерживает голову, и к нему прикрепляются конечности. От позвоночного столба зависят движения туловища. Позвоночный столб выполняет также защитную функцию по отношению к спинному мозгу, который располагается в позвоночном канале. Указанные функции обеспечиваются сегментарным строением позвоночного столба, в котором чередуются жесткие и подвижно-эластические элементы.
Список литературы
1. Морфология человека / Под ред. Б.А. Никитюка, В.П. Чтецова. - М.: Изд-воМГУ, 1990.
2. Сапин М.Р., Билич Г.Л. Анатомия человека: Учебник для студентов биологических специальностей высших учебных заведений. - М.: Высшая школа, 2000.
3. Сапин М.Р., Брыксина З.Г. Анатомия человека: Учебник для студентов биологических факультетов пед.университетов, институтов, пед.училищ, колледжей. - М.: Просвещение, Владос, 1995.
4. Синельников Р.Д. Атлас анатомии человека: Учеб.:в 3 т. М.:Медицина, 1978-1981.
5. Липченко В Л., Самусев Р.П. Атлас нормальной анатомии человека. -М.: Медицина, 1983.
План
Введение
Строение позвоночного столба
Строение позвонков
Соединения позвонков
Движения позвоночного столба
Мышцы, их производящие
Мышцы спины
Боковая группа мышц живота
Дата: 2019-12-22, просмотров: 383.