При осложнении открытого перелома кости гнойно-деструктивным процессом ставят диагноз посттравматического остеомиелита. Попаданию гноеродной флоры в костные отломки эндогенным путем способствует наличие обширной и, главное, глубокой раны в зоне повреждения кости. В возникновении посттравматического остеомиелита большую роль играет степень загрязнённости и инфицирования не только окружающих мягких тканей, но и самих костных отломков. Немаловажным обстоятельством, способствующим возникновению гнойного воспаления при открытом переломе, являются поздняя первичная хирургическая обработка раны, использование для иммобилизации отломков металлических фиксаторов (рис. 144). Воспаление развивается в зоне перелома или прилежащих участках кости. Типичная последовательность патологических изменений при возникновении посттравматического остеомиелита такова: открытый перелом кости с наличием размозжённой, глубокой, сильно инфицированной раны, бурное нагноение в ней в ближайшие дни, переход гнойного воспаления на костную ткань в зоне перелома.
Развитие посттравматического остеомиелита характеризуется повышением температуры тела и ухудшением общего состояния при возникновении нагноения в ране. Повторное возникновение боли в костных отломках или по всей конечности свидетельствует о вовлечении в нагноительный процесс костной ткани. Местные изменения характерны для любого флегмонозного воспаления. Они проявляются гиперемией кожных покровов, отёчностью мягких тканей, значительным количеством гнойного отделяемого из глубины раны.
После самопроизвольного или хирургического вскрытия образовавшейся флегмоны, гнойных затёков, их дренирования состояние больного улучшается, так как явления гнойной интоксикации обычно быстро ликвидируются. Упорное гноетечение из раны, сообщающейся с костными отломками, или формирование в ней гнойного свища указывают на развитие посттравматического остеомиелита. В этом случае на рентгенограммах обычно обнаруживают узурацию концов костных отломков, небольшие полости с мелкими пластинчатыми секвестрами на фоне воспалительного остеопороза. Рентгенологические изменения локализуются в зоне перелома, чаще ещё не сросшегося к этому времени. При огнестрельном остеомиелите, кроме первичных (образовавшихся при ранении) и вторичных (образовавшихся вследствие воспаления) секвестров, могут определяться инородные тела - пули, дробь, осколки снарядов, которые поддерживают гнойно-воспалительный процесс. Посттравматический остеомиелит протекает так же, как и гематогенный: острый процесс переходит в хронический, который характеризуется периодами ремиссии и рецидивов. Посттравматический остеомиелит часто приводит к формированию ложного сустава.
Лечение
При посттравматическом остеомиелите показана хирургическая операция, при которой удаляют секвестры, некротизированные костные осколки, гнойные грануляции, иссекают свищи. Поспешное удаление металлических конструкций при осложнении перелома остеомиелитом не всегда приводит к улучшению состояния больного (возможно даже его ухудшение). Удаление металлической конструкции необходимо, если она не обеспечивает иммобилизации (при интрамедуллярном остеосинтезе) или когда поражается кость на большом протяжении по ходу конструкции.
Внеочаговый остеосинтез при осложнении остеомиелитом перелома кости выполняет роль лечебной иммобилизации, которая необходима при остеомиелите. При наличии несросшегося перелома и остеомиелита производят экономное освежение костных отломков с последующей их репозицией. Такой сложный вопрос, как иммобилизация костных отломков, в этих случаях решают строго индивидуально. Методом выбора является внеочаговый компрессионный остеосинтез (рис. 146). При неэффективности лечения ложного сустава, осложнённого хроническим остеомиелитом, после ликвидации остеомиелитического процесса возможна резекция кости в пределах здоровых тканей с одновременной аутотрансплантацией кости.
Главное в профилактике посттравматического остеомиелита состоит в предотвращении вторичного инфицирования открытых ран, в особой тщательности первичной хирургической обработки раны при открытом переломе костей и в учёте показаний и противопоказаний к металлоостеосинтезу в этих условиях.
106. Сепсис. Классификация. Этиология и патогенез.
Сепсис (sepsis) - общая гнойная инфекция - тяжёлое вторичное инфекционное заболевание полимикробной природы с особой реакцией организма и клинической картиной болезни.
Классификация сепсиса
I. По этиологии: а) стафилококковый; б) стрептококковый; в) пневмококковый; г) гонококковый; д) колибациллярный; е) анаэробный; ж) смешанный; з) грибковый.
II. По локализации первичного очага: 1) раневой; 2) абдоминальный; 3) ангиогенный; 4) гинекологический; 5) урологический; 6) отогенный; 7) одонтогенный; 8) катетерный; 9) криптогенный и др.
III. По времени развития: а) ранний (развившийся до 10-14 дней с начала болезни или момента повреждения); б) поздний (развившийся позже 2 нед).
IV. По клинической картине: а) молниеносный; б) острый; в) подострый; г) рецидивирующий; д) хронический.
V. По характеру реакции организма больного: а) гиперергическая форма; б) нормергическая форма; в) гипергическая форма.
Сепсис - вторичное заболевание, осложняющее течение различных гнойных процессов (абсцесса, флегмоны, карбункула, гнойного плеврита, остеомиелита и др.). Для сепсиса не характерен определённый инкубационный период, но имеется первичный гнойный очаг или входные ворота инфекции (травматические повреждения, ожоги). После развития сепсиса первичный очаг чаще всего поддерживает общую гнойную инфекцию, но в ряде случаев он может стать малозаметным.
Быстрота развития общей гнойной инфекции, как и длительность заболевания, различна - от нескольких часов (молниеносные формы) до нескольких дней или недель (острый сепсис).
Сепсис - редкое заболевание, что обусловлено улучшением профилактики хирургической инфекции при травмах, операциях, а также эффективностью лечения гнойных хирургических заболеваний.
Теории сепсиса
Существует несколько теорий возникновения сепсиса, среди которых в историческом плане представляют интерес следующие.
По микробиологической теории (Р. Кох) сепсис - гнилокровие, представляется как процесс развития, размножения микробов в крови человека.
По Х. Шотмюллеру, сепсис представляет собой особый характер местного воспалительного процесса. Эту теорию поддерживал Р. Вирхов.
И.В. Давыдовский представлял сепсис как особую реакцию организма на инфекцию, на воспаление. В этом отношении существенная роль отводилась сенсибилизации организма, аллергии. Эта теория является по существу основной, общепризнанной, и предлагаемые в последние годы новые теории не только не отвергают, но и подтверждают, дополняют эту теорию на современном уровне научных исследований.
Так, по Росслю бактериальные токсины могут быть аллергенами, а сепсис представляет собой аллергическую реакцию организма на бактериальные токсины - аллергическая теория сепсиса. Её поддерживал А.И. Абрикосов.
Цитокиновая теория В. Эртель в развитии сепсиса предполагает ведущую роль выброса цитокинов и секреции интерлейкинов (IL-1, IL-6, IL-8), имеющих основное значение в развитии общего ответа организма на воспаление. Это является пусковым моментом в развитии сепсиса, а падение секреции IL-2 приводит к снижению уровня Т- и В-лимфоцитов, уменьшению синтеза иммуноглобулинов. Изменения в иммунной системе являются при этом одной из основных причин развития сепсиса.
Этиология
Сепсис - заболевание полиэтиологическое, его вызывают различные гноеродные микробы, как грамположительные (стафилококки, стрептококки, пневмококки), так и грамотрицательные (кишечная палочка, протей, синегнойная палочка и др.), а также анаэробные микроорганизмы. Характер возбудителя сказывается на особенностях клинического течения сепсиса. При грамотрицательной микрофлоре сепсис редко приводит к септикопиемии, но сопровождается токсическим шоком у трети больных, протекает с выраженной интоксикацией; при грамположительной флоре септический шок возникает в 3-5% случаев.
Вид возбудителя сказывается на частоте и локализации метастазов при сепсисе. Так, типичными метастазами инфекции при стафилококковом сепсисе являются кожные покровы, лёгкие, мозг, печень, эндокард, кости, почки; при сепсисе, вызванном гемолитическим стрептококком, метастазы чаще возникают в кожных покровах и суставах; при зеленящем стрептококке, энтерококках - в эндокарде; бактероиды приводят к метастазированию в лёгкие, плевру, печень, мозг.
Источником общей гнойной инфекции могут стать любые воспалительные заболевания (абсцесс, флегмона, карбункул, остеомиелит, перитонит и др.) и травматические повреждения (открытые переломы костей, раны, ожоги и др.). Источником сепсиса бывают гнойные заболевания зубов, челюстей, полости рта (одонтогенный сепсис), уха (отогенный сепсис), сосудов (ангиогенный сепсис), он может возникнуть при длительном стоянии катетеров (катетерный сепсис) и др.
Возможным источником инфекции при сепсисе могут стать невыявленные её очаги («дремлющая» инфекция) или хроническая инфекция (хронический тонзиллит, назофарингит, синуситы, пародонтоз, гнойные кисты корня зуба и др.). Эти очаги эндогенной инфекции при повреждении капсулы гнойного очага во время операции, травмы, при снижении устойчивости организма вследствие других заболеваний могут стать источником генерализации инфекции. Влияние первичного очага проявляется не только в качестве источника инфекции и токсинов, его роль велика также в развитии состояния сенсибилизации организма как фона для возникновения общей гнойной инфекции. С удалением первичного очага подобную роль в поддержании септического процесса могут выполнять развившиеся вторичные (метастатические) очаги гнойной инфекции.
В крайне редких случаях источник сепсиса установить не удаётся, такой вид сепсиса называют криптогенным.
Гноеродные микроорганизмы из первичного гнойного очага проникают в кровь (бактериемия), что может приводить к развитию метастазов в различных органах. Другим проявлением общей гнойной инфекции является токсемия, при которой микробные токсины и продукты распада тканей вызывают поражение различных органов; при этом процесс протекает по типу аллергической реакции без образования метастатических гнойников (септицемия). В этих случаях в развитии септической реакции решающее значение имеют токсические воздействия на организм.
Развитие общей гнойной инфекции определяется воздействием следующих основных факторов.
1. Микробиологический фактор (вид, вирулентность, количество, длительность воздействия попавших в организм бактерий и их токсинов).
2. Очаг внедрения инфекции (область, характер и объём разрушения тканей, состояние кровообращения в очаге внедрения, место и пути распространения инфекции и др.).
3. Реактивность организма (иммунологическое состояние, аллергия, состояние различных органов и систем и др.).
Основная роль в развитии сепсиса принадлежит состоянию макроорганизма. В одних случаях незначительные повреждения (ссадины, уколы и др.) приводят к развитию сепсиса, а в других обширные повреждения, распространённые гнойные процессы протекают без генерализации инфекции.
Вид микроорганизма также сказывается на тяжести и характере течения септического процесса. Так, для стрептококкового сепсиса малохарактерно развитие метастазов гнойной инфекции, в то время как стафилококковый сепсис протекает с образованием метастазов в 90-95% случаев. Различия в течении общей гнойной инфекции обусловлены биологическими свойствами микроорганизмов: стрептококки выделяют фермент фибринолитического действия (стрептокиназу), что не способствует оседанию и фиксации микробов в тканях; стафилококк же, наоборот, способствует выпадению фибрина и легко оседает в различных тканях.
Распространение (генерализация) инфекции из очага поражения происходит гематогенным или лимфогенным путём, либо по тому и другому одновременно. При распространении инфекции гематогенным путём обычно поражаются региональные вены - развиваются восходящие флебит, тромбофлебит, перифлебит, являющиеся источником образования тромбов, эмболов, перенос которых приводит к появлению вторичных гнойных очагов. Лимфогенный путь распространения инфекции из очага более редок, так как здесь играет роль фильтрующий барьер, каким являются лимфатические узлы, где микроорганизмы задерживаются и уничтожаются. Вторичные гнойники обычно развиваются на месте оседания инфицированного тромба, принесённого током крови из первичного очага гнойного воспаления при восходящем тромбофлебите, иногда - в результате нагноения инфарктов при местных тромбозах. Вторичные гнойные очаги (метастазы инфекции) могут быть одиночными и множественными, развиваются в различных тканях и органах (подкожной клетчатке, почках, печени, лёгких, головном мозге, предстательной железе и др.), при этом на первом месте по частоте находится подкожная клетчатка, затем - лёгкие.
На развитие сепсиса оказывает влияние состояние иммунологических сил организма. Устойчивость организма к сепсису снижают шок, анемия, истощение больного (в связи с предшествующими заболеваниями, недостатком питания), авитаминоз, повторные травмы, нарушения обмена веществ или патология эндокринной системы.
Патогенез сепсиса
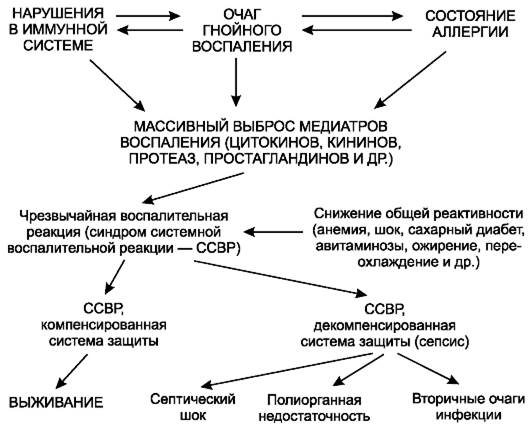
Следует исходить из того, что сепсис - процесс вторичный, суть его сводится к необычной (неадекватной) реакции организма на очаг инфекционного воспаления. Генерируют такую реакцию очаг гнойного воспаления и состояние макроорганизма. Для развития генерализованной инфекции должны быть определённые условия. Известно, что воспаление независимо от его характера и локализации вызывает обычную (адекватную) реакцию организма, это выражается в повышении температуры тела, интоксикации, изменениях со стороны внутренних органов. Степень выраженности общих проявлений соответствует тяжести и распространённости гнойного воспаления. При определённых неблагоприятных для организма условиях (иммунодефицитном состоянии, аллергии) общий его ответ на воспаление, инфекцию, бактериальные токсины выходит за рамки обычной реакции, развивается чрезмерная (неадекватная) общая воспалительная реакция - синдром системной воспалительной реакции (ССВР). Развитие ССВР может быть не столь быстрым, когда аллергия наступает в процессе развития воспаления в гнойном очаге. Пусковым моментом ССВР являются угнетение иммунной системы (срыв нормальной иммунной реакции), аллергия, что приводит к лавинообразному высвобождению и выбросу медиаторов воспаления (цитокинов, протеаз, кининов, простагландинов и др.). ССВР следует рассматривать как этап перехода к генерализованной инфекции (сепсису).
В условиях ССВР возможны два состояния: контролируемая общая реакция (компенсированная система защиты) и неконтролируемая (декомпенсированная система зашиты). При первом варианте процесс для организма в той или иной мере ещё управляем и возможно обратное развитие процесса. При втором варианте, когда система защиты организма декомпенсирована, истощена, развивается сепсис с такими проявлениями, как септический шок, органно-системная недостаточность, появление вторичных гнойных очагов (метастазов).
Для установления ССВР при сепсисе необходимы следующие перечисленные признаки: температура тела выше 38 °C, частота сердечных сокращений более 90 в минуту, частота дыхания более 20 в минуту, количество лейкоцитов более 12х109/л или сдвиг лейкоцитарной формулы влево (более 10% незрелых форм лейкоцитов).
Сепсис характеризует наличие трёх основных факторов:
1) источник (очаг) инфекции;
2) ССВР;
3) органно-системная недостаточность или наличие вторичных (метастатических) очагов инфекции.
Общая гнойная инфекция, осложняющая течение раневого процесса, развивается по типу позднего сепсиса при обширных, гнойных ранах. Генерализации инфекции способствует наличие в ране большого количества некротизированных тканей и сгустков крови, что создаёт благоприятные условия для бурного роста и развития микрофлоры. Бактериальные экзо- и эндотоксины вызывают повреждение грануляционной ткани, новообразованных сосудов, что приводит к их тромбозу, повышению проницаемости сосудистой стенки, развитию вторичных некрозов и нарушению или разрушению защитного барьера, который становится проницаемым для микрофлоры.
Схема 4. Патогенез сепсиса.
Помимо бактерий и их токсинов, большое влияние на течение общей гнойной инфекции оказывают продукты распада тканей первичного и вторичного очагов: всасываясь в кровь, они приводят к тяжёлой интоксикации. Развитие сепсиса, тяжесть его течения, прогноз и исход в значительной степени определяются эндогенной интоксикацией, которая вначале приводит к тяжёлым нарушениям функций, а затем к морфологическим изменениям органов.
Общая гнойная инфекция вызывает тяжёлые метаболические нарушения в организме, изменения белкового, углеводного, витаминного, водно-электролитного баланса, кислотно-основного состояния. Выраженные катаболические процессы приводят к гипо- и диспротеинемии, истощению гликогенных запасов печени, гипо- и авитаминозу и др.
Нарушение дезинтоксикационной функции печени и выделительной функции почек усугубляет эндогенную интоксикацию, с ростом уровня токсемии увеличивается токсическое повреждение органов. Интоксикация приводит к значительному нарушению функций кроветворных органов, развитию анемии, нарушению лейкопоэза.
Дата: 2019-07-24, просмотров: 234.